Офтальмологические средства (препараты)
Источник:
Клиническая фармакология по Гудману и Гилману, том 4.
Редактор: профессор А.Г. Гилман Изд.: Практика, 2006 год.
Содержание
- 1 Офтальмологические средства
- 2 Историческая справка
- 3 Краткие сведения об анатомии и о физиологии глаза
- 4 Фармакокинетика и побочные эффекты офтальмологических средств
- 5 Лечебное и диагностическое применение офтальмологических средств
- 6 Антимикробные препараты
- 7 Противовирусные средства
- 8 Противогрибковые средства
- 9 Антипаразитарные средства
- 10 Вегетотропные средства
- 11 Противовоспалительные средства, цитостатики и иммунодепрессанты
- 12 Препараты, используемые в хирургической офтальмологии
- 13 Диагностические средства
- 14 Местные и общие анестетики
- 15 Другие офтальмологические средства
- 16 Перспективы
- 17 Читайте также
Офтальмологические средства
В начале статьи мы вкратце рассмотрим анатомию и физиологию глаза, а также особенности фармакодинамики и фармакокинетики и путей введения офтальмологических средств. Вегетотропные средства используют в диагностике анизокории и миастении, лечении глаукомы, при проведении офтальмологических операций (в том числе в лазерной хирургии). Антимикробные средства назначают при флегмоне глазницы, конъюнктивите, кератите, эндофтальмите, ретините, увейте. Витамины и микроэлементы, применяемые как вспомогательные средства, а противовоспалительные средства важны в лечении увеита, ретинита, неврита зрительного нерва. Мы уделим внимание искусственным слезам и другим увлажняющим средствам, назначаемым при ксерофтальмии, а также осмотическим средствам, применяемым для снижения внутриглазного давления. Кроме того, рассматриваются перспективные методы терапевтической офтальмологии: иммунотерапия, вмешательства на генном, молекулярном и клеточном уровне (в том числе применение ингибиторов протеинкиназы С при диабетической ретинопатии), использование нейропротекторных средств при глаукоме.
Историческая справка
В Месопотамии (3000—4000 гт. до н. э.) глазные болезни связывали с вселением нечистой силы и лечили их при помощи религиозных обрядов, дополнительно используя растительные, животные и минеральные вещества. Во времена Гиппократа (460—375 гг. до н. э.) — основоположника древнегреческой медицины — были описаны сотни средств для лечения глазных болезней. Гален и Сусрута классифицировали болезни глаз по анатомическому принципу и использовали предложенные Гиппократом методы лечения (в том числе хирургические) (Duke-Elder, 1962; Albert and Edwards, 1996).
Долгое время глазные болезни лечили эмпирически, используя препараты, предназначавшиеся для лечения внутренних заболеваний. Так, еще в начале XVII века в медицине применяли нитрат серебра. Позже Креде предложил использовать это средство для профилактики конъюнктивита у новорожденных, который часто приводил к слепоте (в то время его основным возбудителем была Neisseria gonorrhoeae). В XIX веке из растений выделили многочисленные органические вещества и стали назначать их при глазных болезнях. Алкалоиды белладонны использовали как яд, в лечении бронхиальной астмы, в косметических целях, а в начале 1800-х гт. белену и белладонну стали применять для лечения ирита. В 1832 г. был выделен атропин, который сразу нашел применение в офтальмологии. В 1875 г. был выделен пилокарпин; в 1877 г. обнаружили, что он способен снижать внутриглазное давление, и это средство стало основой безопасного и эффективного лечения глаукомы.
Краткие сведения об анатомии и о физиологии глаза
Глаз — это высокоспециализированный сенсорный орган. Он отделен от системного кровотока несколькими барьерами: кровь—сетчатка, кровь—водянистая влага, кровь—стекловидное тело. Благодаря такой изоляции глаз представляет собой уникальную фармакологическую лабораторию для изучения, в частности, вегетативных влияний и воспалительных процессов. Глаз — самый доступный для исследования орган. Тем не менее доставка препаратов в ткани глаза одновременно и проста, и сложна (Robinson, 1993).
Вспомогательные органы глаза
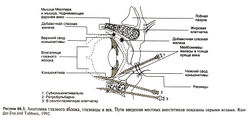
Костным вместилищем для глазного яблока служит глазница, имеющая многочисленные расщелины и отверстия, через которые проходят нервы, мышцы, сосуды (рис. 66.1). Жировая клетчатка и соединительнотканные связки (в том числе влагалище глазного яблока, или тенонова капсула) являются его опорой, а шесть глазодвигательных мышц управляют движениями. Позади глазного яблока находится ретробульбарное пространство. Для безопасного введения препаратов под конъюнктиву, в эписклеральное (теноново) или ретробульбарное пространство нужно хорошо знать анатомию глазницы и глазного яблока. Веки выполняют ряд функций, наиболее важная из которых — защита глаза от механических и химических воздействий — возможна благодаря ресницам и обильной чувствительной иннервации. Мигание — это согласованные сокращения круговой мышцы глаза, мышцы, поднимающей верхнее веко, и мышцы Мюллера; при мигании слезная жидкость распределяется по поверхности роговицы и конъюнктивы. В среднем человек мигает 15-20 раз за минуту. Наружная поверхность века покрыта тонкой кожей, а внутренняя выстлана конъюнктивой век — богатой сосудами слизистой, которая продолжается в конъюнктиву глазного яблока. В месте перехода конъюнктивы с верхнего и нижнего век на глазное яблоко образуются верхний и нижний своды конъюнктивы. Лекарственные средства обычно вводят в нижний свод.
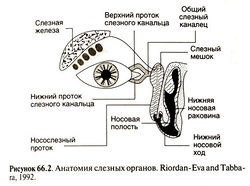
Слезный аппарат состоит из желез и выводящих протоков (рис. 66.2). Слезная железа расположена в верхненаружной части глазницы; кроме того, в конъюнктиве имеются мелкие добавочные слезные железы (рис. 66.1). Слезная железа иннервируется вегетативными волокнами (табл. 66.1). Блокадой ее парасимпатической иннервации объясняются жалобы на сухость глаз у больных, принимающих препараты с М-холиноблокирующим действием, например антидепрессанты, Н1-блокаторы и антипаркинсонические средства. В толще хряща каждого века располагаются мейбомиевы железы (рис. 66.1), их жировой секрет препятствует испарению слезной жидкости. В случае поражения этих желез (при розовых угрях, мейбомите) структура и функция пленки слезной жидкости, покрывающей роговицу и конъюнктиву, может нарушаться.
Пленку слезной жидкости можно представить в виде трех слоев. Наружный слой в основном образуют липиды, выделяемые мейбомиевыми железами. Средний слой (на него приходится 98%) состоит из влаги, вырабатываемой слезной железой и добавочными слезными железами. Внутренний слой, граничащий с эпителием роговицы, — это слизь, которую выделяют бокаловидные клетки конъюнктивы. Содержащиеся в слезной жидкости питательные вещества, ферменты и иммуноглобулины питают и защищают роговицу.
Слезоотводящие пути начинаются от маленьких слезных точек, расположенных у внутреннего угла глаза на верхнем и нижнем веках. При мигании слезная жидкость попадает в слезные точки, затем в слезные канальцы, слезный мешок, и, наконец, в носослезный проток, который открывается под нижней носовой раковиной (рис. 66.2). Слизистая нижнего носового хода выстлана мерцательным эпителием и обильно кровоснабжается; по этой причине применяемые местно офтальмологические средства могут попадать через слезоотводящие пути непосредственно в кровоток.
Влияние вегетативных нервов на глаз и его вспомогательные органы
|
Ткань |
Адренорецепторы |
Холинорецепторы | ||
|
Подтип |
Эффекты |
Подтип |
Эффекты | |
|
Эпителий роговицы |
β2 |
Не известны |
Ма |
Не известны |
|
Эндотелий роговицы |
β2 |
Не известны |
Не определен |
Не известны |
|
Дилататор зрачка |
а1 |
Мидриаз | ||
|
Сфинктер зрачка |
М3 |
Миоз | ||
|
Трабекулярная сеточка |
β2 |
Не известны | ||
|
Эпителий ресничных отростков6 |
а2/β2 |
Продукция водянистой влаги | ||
|
Ресничная мышца |
β2 |
Расслабление |
м, |
Сокращение (аккомодация) |
|
Слезная железа |
а1 |
Секреция |
Мг, М3 |
Секреция |
|
Пигментный эпителий сетчатки |
а1/β2 |
Не известны; возможно, транспорт воды | ||
|
а Эпителий роговицы большинства видов содержит много ацетилхолина и холинацетилтрансферазы, однако функции ацетилхолина здесь пока не ясны (Baratz et al., 1987; Wilson and McKean, 1986). 6 Эпителий ресничных отростков является также точкой приложения ингибиторов карбоангидразы. Карбоангидраза 11 представлена во внутреннем (содержащем пигментные клетки) и в наружном (лишенном пигмента) слоях эпителия, покрывающего ресничное тело (Wistrand et al., 1986). в Хотя β2-адренорецепторы опосредуют расслабление ресничной мышцы, они почти не влияют на аккомодацию. | ||||
Глазное яблоко
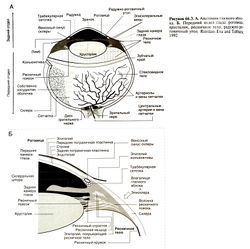
Выделяют передний и задний отделы глаза (рис. 66.3, А). К переднему отделу относят роговицу (в том числе лимб), переднюю и заднюю камеры, трабекулярную сеточку, венозный синус склеры (шлеммов канал), радужку, хрусталик, ресничный поясок (циннову связку), ресничное тело. Задний отдел состоит из склеры, собственно сосудистой оболочки, стекловидного тела, сетчатки, зрительного нерва.
Передний отдел. Роговица прозрачна, лишена сосудов и состоит из пяти слоев: эпителия, передней пограничной пластинки (боуменовой оболочки), стромы, задней пограничной пластинки (десцеметовой оболочки), эндотелия (рис. 66.3, Б).
Эпителий роговицы препятствует проникновению чужеродных веществ, в том числе лекарственных средств; его клетки располагаются в 5—6 слоев. Под базальной мембраной эпителия лежит слой коллагеновых волокон — передняя пограничная пластинка (боуменова оболочка). Примерно 90% всей толщины роговицы приходится надолго стромы. Строма гидрофильна и состоит из расположенных особым образом пластинок коллагеновых волокон, которые синтезируются плоскими отростчатыми клетками (разновидностью фибробластов). Затем следует задняя пограничная пластинка (десцеметова оболочка) которая является базальной мембраной эндотелия роговицы. Он, в свою очередь, образован одним слоем соединенных плот-ными контактами клеток и отвечает за процессы активного транспорта между роговицей и водянистой влагой передней камеры; как и эпителий, эндотелий является гидрофобным барьером. Таким образом, чтобы проникнуть через роговицу, лекарственное средство должно преодолеть гидрофобно-гидрофильно-гидрофобный барьер.
Зона перехода роговицы в склеру называется лимбом; его ширина составляет 1—2 мм. Снаружи от лимба располагается эпителий конъюнктивы (содержит стволовые клетки), поблизости берут начало влагалище глазною яблока и эписклера, ниже проходят венозный синус склеры, трабекулярная сеточка, в том числе ее роговично-склеральная часть (рис. 66.3, Б). Как и слезная жидкость, кровеносные сосуды лимба обеспечивают питание и иммунную защиту роговицы. Передняя камера вмещает около 250 мкл водянистой влаги. Радужно-роговичный угол спереди ограничен роговицей, сзади — корнем радужки. Над его вершиной расположены трабекулярная сеточка и венозный синус склеры. Задняя камера вмещает примерно 50 мкл водянистой влаги и ограничена задней поверхностью радужки, передней поверхностью хрусталика, ресничным пояском (цинковой связкой) и частью внутренней поверхности ресничного тела.
Обмен водянистой влаги и регуляция внутриглазного давления. Водянистая влага выделяется ресничными отростками, через зрачок попадает из задней камеры в переднюю, после чего просачивается через трабекулярную сеточку в венозный синус склеры. Оттуда водянистая влага поступает в эписклеральные вены, а затем — в системный кровоток. Этим путем оттекает 80—95% водянистой влаги, и при глаукоме он служит основной точкой приложения М-холиностимуляторов. Другой путь оттока — увеосклеральный (через ресничное тело в перихориоидальное пространство) — точка приложения некоторых аналогов простагландинов.
По состоянию радужно-роговичного угла различают открытоугольную и закрытоугольную глаукому; первая встречается гораздо чаще. Современное медикаментозное лечение открытоугольной глаукомы направлено на снижение продукции водянистой влаги и усиление ее оттока. Предпочтительный метод лечения закрытоугольной глаукомы — иридэктомия (в том числе лазерная), однако для немедленного купирования приступа и устранения отека роговицы перед операцией используют лекарственные средства. Как уже говорилось в других главах, у людей с предрасположенностью к приступам закрытоугольной глаукомы (обычно с мелкой передней камерой глаза) внутриглазное давление может резко повыситься после приема М-холиноблокаторов, адренергических средств и Н1-блокаторов. Однако обычно эти люди не догадываются о грозящей им опасности — они считают себя здоровыми и даже не подозревают, что у них высок риск приступа закрытоугольной глаукомы. В инструкциях же к перечисленным препаратам при описании побочных эффектов не всегда указывают форму глаукомы. По этой причине подобных препаратов избегают больные открытоугольной глаукомой, которая наиболее распространена в США, хотя таким больным эти препараты не противопоказаны. При наличии описанных анатомических особенностей М-холиноблока-торы, адренергические средства и Н1-блокаторы могут вызвать расширение зрачка и чрезмерное смещение хрусталика вперед. В результате нарушается отток водянистой влаги из задней камеры в переднюю, давление в задней камере возрастает, корень радужки прижимается к стенке радужно-роговичного угла и блокирует всасывание в нем водянистой влаги, из-за чего еще больше повышается внутриглазное давление.
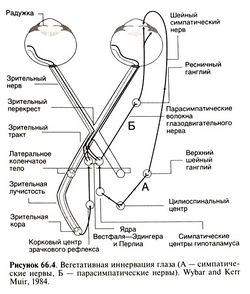
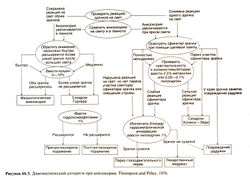
Радужка и зрачок. В сосудистой оболочке выделяют три отдела: радужку, ресничное тело и собственно сосудистую оболочку. Передняя поверхность радужки образована стромой, которая не имеет четкого строения и содержит меланоциты, кровеносные сосуды, гладкие мышцы, парасимпатические и симпатические нервы. Цвет радужки определяется количеством меланоцитов в строме. От этих индивидуальных различий зависит распределение лекарственных средств, связывающихся с меланином (см. ниже). Задняя поверхность радужки покрыта двухслойным пигментным эпителием. Спереди от него находится гладкомышечный дилататор зрачка, волокна которого расположены радиально и имеют симпатическую иннервацию (рис. 66.4); при сокращении этой мышцы зрачок расширяется. У края зрачка находится гладкомышечный сфинктер зрачка, который состоит из циркулярных волокон и имеет парасимпатическую иннервацию; его сокращение приводит к сужению зрачка. Применение мидриатиков для расширения зрачка (например, при офтальмоскопии) и фармакологических проб (например, при анизокории у больных с синдромами Горнера или Холмса—Эйди) см. в табл. 66.2. На рис. 66.5 описан диагностический алгоритм при анизокории. Ресничное тело. Оно выполняет две важные функции: двухслойный эпителий ресничных отростков выделяет водянистую влагу, а ресничная мышца обеспечивает аккомодацию. Передняя часть ресничного тела, называемая ресничным венцом, состоит из 70—80 ресничных отростков. Задняя часть называется ресничным кружком, или плоской частью. Ресничная мышца состоит из наружных продольных, средних радиальных и внутренних циркулярных волокон. При активации парасимпатической нервной системы они согласованно сокращаются, приводя к расслаблению волокон ресничного пояска, из-за чего хрусталик становится более выпуклым и смещается несколько вперед, а на сетчатке фокусируется изображение близко расположенных предметов. Этот процесс, называемый аккомодацией, позволяет проецировать на сетчатку изображения предметов, расположенных на различном расстоянии от глаза; его подавляют М-холиноблокаторы (паралич аккомодации). При сокращении ресничной мышцы склеральная шпора отходит назад и внутрь, из-за чего расширяются пространства между пластинами трабекулярной сеточки. С этим, по крайней мере отчасти, связано снижение внутриглазного давления при приеме М-холиностимуляторов и ингибиторов АХЭ.
Реакция зрачка на лекарственные средства
|
Клиническая ситуация |
Препарат* |
Реакция зрачка |
|
Норма |
Адреностимуляторы |
Мидриаз |
|
Норма |
М -холиностимуляторы |
Миоз |
|
Синдром Горнера |
Кокаин 4—10% |
Не расширяется |
|
Преганглионарное повреждение |
Гидроке иамфета м и н 1% |
Мидриаз |
|
Постганглионарное повреждение |
Гидроксиамфетамин 1% |
Не расширяется |
|
Синдром Холмса—Эйди |
Пилокарпин 0,05— 0,1%6 |
Миоз |
|
Норма |
Опиоиды (внутрь или в/в) |
Точечные зрачки |
Растворы пилокарпина указанной концентрации не выпускаются, обычно их готовит лечащий врач или фармацевт. Перед пилокарпиновой пробой нельзя проводить манипуляций на роговице (измерять внутриглазное давление или проверять ее чувствительность), чтобы не нарушить ее барьерную функцию. В норме зрачок не реагирует на пилокарпин в такой низкой концентрации; однако при синдроме Холмса—Эйди наблюдается феномен повышения чувствительности денервированных структур, из-за чего зрачок сужается.
Хрусталик. Диаметр хрусталика составляет около 10 мм. Он имеет форму двояковыпуклой линзы, прозрачен, заключен в капсулу и поддерживается волокнами ресничного пояска, отходящими от ресничного тела. В основном хрусталик состоит из хрусталиковых волокон, а эпителий, из которого они образуются, покрывает изнутри лишь переднюю часть капсулы. Образование волокон происходит на протяжении всей жизни.
Задний отдел. Доставка лекарственных средств (как при местном, так и при системном применении) в задний отдел глаза особенно сложна из-за наличия различных барьеров (см. выше).
Склера. Это самая наружная оболочка глазного яблока. Склера покрыта эписклерой, снаружи от которой располагается влагалище глазного яблока (тенонова капсула) либо конъюнктива. Между поверхностными коллагеновыми волокнами склеры берут начало сухожилия шести глазодвигательных мышц. Склеру пронизывают многочисленные сосуды, снабжающие собственно сосудистую оболочку, ресничное тело, зрительный нерв, радужку.
Сосуды собственно сосудистой оболочки снабжают наружную часть сетчатки посредством капиллярной сети, расположенной в хориокапиллярной пластинке. Между наружными слоями сетчатки и хориокапиллярной пластинкой расположены базальная пластинка (мембрана Бруха) и пигментный эпителий; благодаря плотным контактам между его клетками сетчатка отделена от собственно сосудистой оболочки. Пигментный эпителий выполняет много функций, в том числе участвует в метаболизме витамина А (гл. 64), фагоцитозе наружного сегмента фоторецепторов, во многих транспортных процессах. Сетчатка. Эта тонкая, прозрачная, высокоорганизованная оболочка состоит из нейронов, глиальных клеток и кровеносных сосудов. Из всех отделов глаза зрительная часть сетчатки изучалась наиболее интенсивно (Dowling, 1987). На основе уникального строения и биохимии фоторецепторов была предложена модель зрительного восприятия (Stryer, 1987). Изучены гены, кодирующие родопсин, и его молекулярная структура (Khorana, 1992), благодаря чему он стал отличной моделью для изучения рецепторов, сопряженных с G-белками. Возможно,это поможет создать направленные методы лечения некоторых врожденных заболеваний сетчатки.
Стекловидное тело. Оно находится в центре глазного яблока, занимает около 80% его объема и на 99% состоит из воды, коллагена II типа, гиалуроновой кислоты и протеогликанов. Кроме того, в нем содержатся глюкоза, аскорбиновая кислота, аминокислоты, множество неорганических солей (Sebag, 1989).
Зрительный нерв. Его функция — передача нервных импульсов от сетчатки в ЦНС. Зрительный нерв покрыт миелином и состоит из 1) внутриглазной части (при офтальмоскопии имеет вид диска зрительного нерва диаметром 1,5 мм), 2) глазничной части, 3) внутриканальной части, 4) внутричерепной части. Оболочки зрительного нерва являются непосредственным продолжением оболочек головного мозга. Сегодня стало возможным патогенетическое лечение некоторых заболеваний зрительного нерва. Например, при неврите зрительного нерва наиболее эффективен метилпреднизолон в/в (Beck et al., 1992,1993), а у больных с нейропатией зрительного нерва, обусловленной глаукомой, нужно прежде всего снизить внутриглазное давление.
Фармакокинетика и побочные эффекты офтальмологических средств
Пути повышения биодоступности лекарственных средств
На биодоступность офтальмологических средств влияют pH, вид соли, лекарственная форма, состав растворителя, осмоляльность, вязкость. Особенности различных путей введения перечислены в табл. 66.3. Большинство офтальмологических средств выпускаются в водных растворах, а плохо растворимые вещества — в суспензиях.
Чем дольше препарат находится в конъюнктивальном мешке, тем лучше он всасывается. С этой целью разработаны многие лекарственные формы — глазные гели, мази, пленки, одноразовые мягкие контактные линзы, коллагеновые линзы. Глазные гели (например, 4% гель с пилокарпином) всасываются путем диффузии после разрушения оболочки из растворимого полимера. В качестве полимеров применяют эфиры целлюлозы, поливиниловый спирт, карбомер, полиакриламид, сополимер винилметилового эфира с малеиновым ангидридом, полоксамер 407. Мази обычно делают на основе вазелинового масла или вазелина; в этой лекарственной форме выпускаются многие антибактериальные препараты и средства, расширяющие и сужающие зрачок. Выделение препарата из глазных пленок благодаря равномерной диффузии подчиняется кинетике первого порядка, поэтому в течение некоторого времени препарат выделяется в слезную жидкость с более постоянной скоростью (например, пилокарпин со скоростью 20 или 40 мкг/ч), чем при одномоментном введении той же дозы. Несмотря на эти преимущества, глазные пленки так и не получили широкого распространения, возможно, из-за высокой стоимости и сложностей в применении.
Фармакокинетика
Основные законы фармакокинетики, которые справедливы для системного применения, не вполне применимы к офтальмологическим средствам (Schoenwald, 1993; DeSantis and Patil, 1994). Принципы всасывания, распределения и элиминации те же, но из-за особых путей введения офтальмологических средств приходится учитывать и другие важные параметры (табл. 66.3, рис. 66.6). Выпускается множество лекарственных форм для наружного применения. Кроме того, препараты можно вводить субконъюнктивально, в эписклеральное (теноново) пространство, ретробульбарно (рис. 66.1, табл. 66.3). Например, для повышения биодоступности антибактериальные препараты и глюкокортикоиды, а также анестетики перед операцией назначают в виде инъекций. После операции по поводу глаукомы можно субконъюнктивально ввести антиметаболит фторурацил, чтобы замедлить пролиферацию фибробластов и предупредить рубцевание. При эндофтальмите антибактериальные препараты вводят в глазное яблоко (например, в стекловидное тело). Некоторые антибактериальные препараты даже при небольшом превышении терапевтической концентрации могут оказывать токсическое действие на сетчатку; следовательно, дозу препарата для введения в стекловидное тело нужно тщательно подбирать.
Особенности некоторых путей введения офтальмологических средств
|
Путь введения |
Всасывание |
Достоинства и показания |
Недостатки и меры предосторожности |
|
Наружно |
Быстрое, зависит от лекарственной формы |
Простой, дешевый, относительно безопасный |
Выполняется самостоятельно, поэтому возможно несоблюдение предписаний врача; токсическое влияние на роговицу, конъюнктиву, слизистую носа; системные побочные эффекты из-за всасывания в полости носа |
|
Субконъюнктивально, в эписклеральное пространство, ретробульбарно |
Быстрое или медленное, зависит от лекарственной формы |
Воспалительные процессы переднего отдела глаза, хориоидит, кистовидный отек желтого пятна |
Местные побочные эффекты, повреждение тканей (в том числе глазного яблока, зрительного нерва и глазодвигательных мышц), окклюзия центральной артерии или вены сетчатки, прямое токсическое действие на сетчатку при случайном проколе глазного яблока |
|
В глазное яблоко (переднюю и заднюю камеры) |
Быстрое |
Операции на переднем отделе глаза |
Токсическое влияние на роговицу |
|
В стекловидное тело |
Немедленная и полная доставка к мишени, мгновенный местный эффект |
Эндофтальмит, ретинит |
Токсическое влияние на сетчатку |
Фармакокинетику препаратов для системного применения легко изучать, измеряя их концентрацию в крови, а при исследовании офтальмологических средств нужно получить образцы тканей и жидких сред глаза, что гораздо сложнее. По этой причине фармакокинетику офтальмологических средств изучают на животных (обычно на кроликах) (McDonald and Shadduck, 1977).
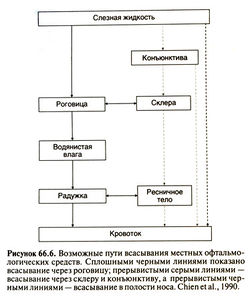
Всасывание. При местном применении скорость и степень всасывания офтальмологических средств зависит от следующих факторов: времени пребывания в конъюнктивальном мешке и слезной жидкости, покрывающей роговицу, степени оттока через слезоотводящие пути, связывания с белками слезной жидкости, разрушения ферментами тканей и слезной жидкости, диффузии через роговицу и конъюнктиву (Lee, 1993). Время пребывания в конъюнктивальном мешке и на поверхности роговицы можно увеличить, меняя лекарственную форму препарата. Всасываясь со слизистой носа, куда офтальмологические средства поступают через носослезный проток, они могут попасть в кровоток, минуя печень, а значит, вызвать системные побочные эффекты, особенно при длительном применении. Возможные пути попадания офтальмологических средств в системный кровоток схематично показаны на рис. 66.6.
Чтобы препарат оказывал местные эффекты, он должен проникнуть через роговицу либо через конъюнктиву и склеру. Поэтому после закапывания в глаз препарат появляется в водянистой влаге не сразу, а лишь через определенное время. Простая диффузия происходит благодаря градиенту концентрации между пленкой слезной жидкости и эпителием роговицы или конъюнктивы. На этот процесс влияет химическая структура вещества, в том числе размер и пространственное строение молекул. Мы уже говорили о том, что роговицу можно рассматривать как гидрофобно-гидрофильно-гидрофобный барьер (эпителий и эндотелий препятствуют проникновению гидрофильных, а строма — гидрофобных веществ). Таким образом, в идеале офтальмологический препарат должен быть амфифильным (то есть растворяться как в воде, так и в липидах).
Степень всасывания препарата приблизительно линейно зависит от его концентрации в слезной жидкости, покрывающей роговицу. При некоторых заболеваниях роговицы (например, эпителиальном или стромальном кератите, язве роговицы) всасывание может меняться. Проницаемость роговицы для нового препарата можно определить в эксперименте, а также предсказать теоретически, зная коэффициент распределения препарата между октанолом и водой (степень липофильности) или степень его ионизации (для ионизируемых препаратов). Однако это дает лишь приблизительную оценку, так как не учитываются многие другие факторы, влияющие на всасывание через роговицу (например, частота мигания, разбавление слезной жидкостью, отток через слезоотводящие пути, связывание препарата с белками и тканями, всасывание через конъюнктиву). Распределение. Офтальмологические средства могут попадать в кровоток, всасываясь через слизистую носа. Кроме того, проникая через роговицу либо через конъюнктиву и склеру, препарат накапливается в водянистой влаге, которая затем через трабекулярную сеточку оттекает в венозный синус склеры; это другой возможный путь попадания препарата в кровоток (рис. 66.3, Б). В некоторых отделах глаза большое значение имеет связывание препаратов с меланином. Например, при введении а-адреностимуляторов зрачок медленнее расширяется у здоровых добровольцев с темной радужкой (Obianwu and Rand, 1965). Атропин, меченный радиоактивным изотопом, в радужке обычных кроликов (не альбиносов) активно связывается с меланином (Salazar et al., 1976). Вместе с тем подмечено, что при введении атропина расширение зрачка у обычных кроликов длится дольше, чем у альбиносов, а потому полагают, что связывание с меланином — это своего рода естественное депо, обеспечивающее длительное высвобождение препарата. Препараты могут связываться также с меланином, содержащимся в пигментном эпителии сетчатки. Накопление в последнем хлорохина вызывает токсическую ретинопатию, которая сопровождается ухудшением зрения (кроме того, хлорохин вызывает помутнение роговицы и хрусталика).
Метаболизм
Офтальмологические средства могут в значительной степени разрушаться многочисленными ферментами тканей глаза: эстеразами, оксидоредуктазами, лизосомными ферментами, пептидазами, глюкуронил- и сульфотрансферазами, глутатионтрансферазами, K.OMT, МАО, 6(3-гидроксилазой (Lee,1992). Созданы препараты-предшественники, из которых под действием эстераз образуются активные соединения. Например, из дипивефрина (Mandell et al., 1978) образуется адреналин, а из латанопроста — простагландин F2a (Stjemschantz and Resul, 1992); оба препарата используют при глаукоме. При попадании в системный кровоток офтальмологические средства элиминируются печенью и почками.
Побочные эффекты
Все офтальмологические средства могут попадать в кровоток, а значит, способны оказывать системные побочные эффекты. Поскольку почти все такие средства применяются местно, то могут возникать и местные побочные эффекты, связанные с аллергическими реакциями или прямым токсическим действием на роговицу, конъюнктиву, кожу вокруг глаз, слизистую носа. Глазные капли и растворы для контактных линз обычно содержат антисептики, например бензал-кония хлорид, хлорбутанол, комплексобразующие средства, тиомерсал. В частности, бензалкония хлорид может стать причиной точечного кератита или язвы роговицы (Grant and Schu-man, 1993).
Лечебное и диагностическое применение офтальмологических средств
Антимикробные препараты
Антибактериальные средства. Сегодня для местного применения в офтальмологии выпускается много таких средств (табл. 66.4). Фармакология и химическая структура отдельных препаратов уже обсуждались в других главах. При выборе препарата и пути введения нужно руководствоваться данными физикального обследования, посева и определения чувствительности к антибактериальным средствам. При тяжелых инфекциях глаз (например, язвах роговицы, эндофтальмите) можно использовать специально приготовленные лекарственные формы. Для их приготовления фармацевт должен знать особенности стерилизации офтальмологических средств.
Применение. В клинической практике часто встречаются инфекции кожи, век, конъюнктивы, слезных органов, флегмона глазницы по отношению к глазничной перегородке может быть пресептальной и постсептальной. Врач должен знать об изменениях спектра возбудителей, вызывающих флегмону глазницы; так, после внедрения в 1985 г. вакцины против Haemophilus influenzae типа В этот возбудитель стал встречаться гораздо реже (Ambati et al., 2000). В зависимости от конкретной клинической ситуации (предшествующая травма, синуситы, возраст больного, нарушения иммунитета) антибактериальные средства назначают внутрь или парентерально.
Дакриоцистит — это воспаление слезного мешка. У детей (чаще грудного возраста) он возникает обычно с одной стороны и обусловлен обструкцией носослезного протока. У взрослых дакриоцистит и дакриоканаликулит (воспаление слезных канальцев) могут вызвать Staphylococcus aureus, Actinomyces israelii, различные виды Streptococcus и Candida.
К воспалительным заболеваниям век относят ячмень и блефарит. Ячмень — это воспаление сальных (мейбомиевых, Цейса) или потовых (Молля) желез, расположенных по краю века. Типичный возбудитель — Staphylococcus aureus; обычно назначают согревающие компрессы и мазь с антибактериальным средством. Блефарит — часто встречающееся воспаление краев век, при котором возникают их жжение и покраснение; чаще всего эту болезнь тоже вызывают стафилококки. Основа лечения — промывание глаз; часто местно применяют антибактериальные средства (обычно в виде мазей), особенно в случае присоединения конъюнктивита и кератита.
Конъюнктивит — это воспаление конъюнктивы разной тяжести: от легкой гиперемии до выраженного гнойного процесса. Наиболее часто конъюнктивит вызывают вирусы, аллергены, загрязнители воздуха, контактные линзы, химические вещества. Причиной конъюнктивита могут быть и другие микроорганизмы, иммунные реакции, системные заболевания, новообразования века или конъюнктивы. Из возбудителей чаще всего встречаются аденовирус и вирус простого герпеса, реже — другие вирусы (энтеровирус, вирусы Коксаки, кори, varicella-zos-ter, осповакцины) и бактерии (Streptococcus pneumoniae, Staphylococcus aureus, Moraxella lacunata, Neisseria spp., Haemophilus spp., хламидии). Риккетсии, грибы и паразиты (в виде цист и трофозоитов) вызывают конъюнктивит редко. Важно правильно выбрать антибактериальное средство, действующее на предполагаемого возбудителя. Если нет подозрения на атипичные микроорганизмы, бактериальный конъюнктивит лечат эмпирически.
Кератит может поражать любой слой роговицы (эпителий, переднюю и заднюю пограничные пластинки, строму, эндотелий). Кератит могут вызывать бактерии, вирусы, грибы, спирохеты, паразиты (в виде цист и трофозоитов). При быстропрогрессирующем бактериальном кератите сразу эмпирически назначают антибактериальные средства в высоких дозах, чтобы предупредить потерю зрения из-за перфорации роговицы и последующего рубцевания. При необходимости лечение корректируют на основании результатов посевов и определения чувствительности к антибактериальным средствам.
Антибактериальные средства для наружного применения в офтальмологии
|
Препарат |
Лекарственная форма |
Побочные эффекты |
Показания |
|
Бацитрацин |
500 ед/г мазь |
Аллергические реакции |
Конъюнктивит, блефарит |
|
Хлорамфеникол |
0,5% раствор 1% мазь |
Аллергические реакции, гематологические осложнения |
Конъюнктивит, кератит |
|
Хлортетрациклин |
1 % мазь |
Аллергические реакции |
Конъюнктивит, блефарит |
|
Ципрофлоксацин |
0,3% раствор |
Аллергические реакции, отложение препарата в роговице |
Конъюнктивит, кератит |
|
Эритромицин |
0,5% мазь |
Аллергические реакции |
Блефарит, конъюнктивит |
|
Гентамицин |
0,3% раствор 0,3% мазь |
Аллергические реакции |
Конъюнктивит, блефарит, кератит |
|
Норфлоксацин |
0,3% раствор |
Аллергические реакции |
Конъюнктивит |
|
Офлоксацин |
0,3% раствор |
Аллергические реакции |
Конъюнктивит, кератит |
|
Сульфацетамид |
10,15, 30% раствор 10% мазь |
Аллергические реакции, гематологические осложнения |
Конъюнктивит, блефарит, кератит |
|
Сульфафуразол |
4% раствор |
Аллергические реакции, гематологические осложнения |
Конъюнктивит, блефарит, кератит |
|
Полимиксин В (комбинированные препараты) |
Разные растворы и мази |
Конъюнктивит, блефарит, кератит | |
|
Тетрациклин |
1 % раствор |
Аллергические реакции |
Конъюнктивит, блефарит |
|
Тобрамицин |
0,3% раствор 0,3% мазь |
Аллергические реакции |
Конъюнктивит, блефарит, кератит |
Эндофтальмит - тяжелое воспаление (обычно инфекционной природы) глазного яблока. Воспаление всех оболочек глазного яблока называют панофтальмитом. Эндофтальмит, как правило, вызывают бактерии, грибы, редко — спирохеты. Обычно он возникает в раннем послеоперационном периоде (после операций по поводу глаукомы, катаракты, вмешательств на роговице и сетчатке), после травм, а также в случае гематогенного инфицирования у инъекционных наркоманов или больных с ослабленным иммунитетом. Лечение включает витреоэктомию и эмпирическую антибактериальную терапию с введением антибиотиков в стекловидное тело (Peyman and Schulman, 1994; Meredith, 1994). При гематогенном инфицировании антибиотики вводят парентерально для санации инфекционного очага. Эффективность системного применения антибиотиков при эндофтальмите, возникшем в послеоперационном периоде или после травмы, не доказана.
Противовирусные средства
Применяемые в офтальмологии противовирусные средства представлены в табл. 66.5 (см. также Противовирусные средства (препараты)).
Применение. Основными показаниями к противовирусным средствам являются вирусный кератит (Kaufman, 2000), глазная форма опоясывающего лишая (Liesegang, 1999; Chem and Maigolis, 1998), вирусный ретинит (Cas-soux et al., 1999; Yoser et al., 1993). Для аденовирусного конъюнктивита, который обычно проходит самостоятельно и лечится симптоматически, пока не существует эффективных противовирусных средств.
Вирусный кератит — инфекция роговицы, которая может поражать эпителий или строму; обычно ее вызывают вирусы простого герпеса типа 1 или varicella-zoster. Реже встречаются вирус простого герпеса типа 2, вирус Эпштейна-Барр, цитомегаловирус. При герпетическом кератите показаны местные противовирусные средства. Эти препараты даже при незначительном превышении терапевтической концентрации оказывают токсическое влияние на роговицу (то есть имеют очень узкий терапев-| тический диапазон), поэтому за больным нужно тщательно наблюдать. В Исследовании герпетических поражений глаз (Herpetic Eye Disease Study) оценивали эффективность ацикловира для приема внутрь и глюкокортикоидов при поражении наружного отдела глаза, в том числе роговицы (Anonymous, 1996,1997а, 1998). При герпетическом эпителиальном кератите местное применение глюкокортикоидов противопоказано, так как они активируют репликацию вируса. Напротив, эти препараты рекомендуются при герпетическом стромальном кератите, так как полагают, что в его патогенезе важную роль играют аллергические реакции замедленного типа (Wilhelmus et al., 1994). У больных рецидивирующим герпетическим стромальном кератитом ацикловир для приема внутрь снижает риск рецидивов (Moyes et al., 1994; Anonymous, 1998).
Глазная форма опоясывающего лишая — это реактивация вируса varicella-zoster, персистирующего в ганглиях тройничного нерва. При системном применении ацикловира уменьшается тяжесть этой инфекции и риск осложнений (Cobo et al., 1986). В настоящее время ни одна из лекарственных форм ацикловира не разрешена ФДАдля применения в офтальмологии; на стадии исследования находится глазная мазь.
Вирусный ретинит вызывают вирус простого герпеса, цитомегаловирус, аденовирусы, вирус varicella-zoster. У больных ВИЧ-инфекцией, получающих высокоактивную антиретровирусную терапию (HAART) (гл. 51), цитомегаловирусный ретинит не прогрессирует даже после прекращения специфического (направленного на цитомегаловирус) лечения. Однако в некоторых случаях из-за увеличения числа лимфоцитов CD4 развивается увеит (Jacobson et al., 2000; Whitcup, 2000). При вирусном ретините обычно показано длительное парентеральное введение противовирусных средств. Обнаружено, что введение ганцикловира в стекловидное тело не менее эффективно, чем системное применение (Sanborn et al., 1992).
Противовирусные средства, применяемые в офтальмологии
|
Препарат |
Путь введения |
Побочные эффекты |
Показания |
|
Идоксуридин |
Наружно (0,1 % раствор) |
Точечное помутнение роговицы, аллергические реакции |
Герпетический кератит |
|
Трифлуридин |
Наружно (1% раствор) |
Точечное помутнение роговицы, аллергические реакции |
Герпетический кератит |
|
Видарабин |
Наружно (3% мазь) |
Точечное помутнение роговицы, аллергические реакции |
Герпетический кератит и конъюнктивит |
|
Ацикловир |
Внутрь (капсулы по 200 мг, таблетки по 400 и 800 мг) |
Глазная форма опоясывающего лишая, герпетический иридоциклит | |
|
Фоскарнет |
В/в, в стекловидное тело |
Цитомегаловирусный ретинит | |
|
Ганцикловир |
В/в, внутрь, в стекловидное тело |
Цитомегаловирусный ретинит | |
|
Фомивирсен |
В стекловидное тело |
Цитомегаловирусный ретинит | |
|
Цидофовир |
В/в |
Цитомегаловирусный ретинит |
Противогрибковые средства
Сегодня выпускается только одно офтальмологическое противогрибковое средство— палиеновый антибиотик натамицин. Его структурная формула следующая:
Противогрибковые средства, применяемые в офтальмологии
|
Класс/препарат |
Путь введения |
Показания |
|
Полиеновые антибиотики | ||
|
Амфотерицин В |
0,1—0,5% раствор для наружного применения |
Грибковый кератит и эндофтальмит |
|
0,8—1 мг субконъюнктивально |
Грибковый эндофтальмит | |
|
5 мкг в стекловидное тело |
Грибковый эндофтальмит | |
|
в/в |
Грибковый эндофтальмит | |
|
Натамицин |
5% суспензия для наружного применения |
Грибковый блефарит, конъюнктивит, кератит |
|
Имидазолы | ||
|
Флуконазол |
внутрь |
Кандидозный кератит и эндофтальмит |
|
Кетоконазол |
внутрь |
Кандидозный кератит и эндофтальмит |
|
Миконазол |
1 % раствор для наружного применения |
Грибковый кератит |
|
5—10 мг субконъюнктивально |
Грибковый эндофтальмит | |
|
10 мкг в стекловидное тело |
Грибковый эндофтальмит | |
Другие противогрибковые средства можно специально приготовить в лекарственной форме для наружного применения, введения под конъюнктиву или в стекловидное тело (табл. 66.6). Фармакология и химическая структура противогрибковых препаратов описаны в Противогрибковые средства (препараты).
Применение. По мере увеличения количества больных с ослабленным иммунитетом растет заболеваемость грибковыми инфекциями, в том числе глаз. Противогрибковые средства показаны при грибковом кератите, склерите, эндофтальмите, грибковом поражении слезных канальцев, мукорозе (Behlau and Baker, 1994). Препарат выбирают с учетом возбудителя и, по возможности, чувствительности последнего к противогрибковым средствам.
Антипаразитарные средства
Паразитарные инвазии глаз обычно сопровождаются увеитом — воспалением переднего или заднего отделов сосудистой оболочки; реже они протекают в форме конъюнктивита, кератита, ретинита.
Применение. В США паразитарные инвазии наиболее часто бывают вызваны Acanthamoeba spp. и Toxoplasma gondii. У больных, носящих контактные линзы, наиболее вероятные возбудители кератита — Acanthamoeba spp. (McCulley et al., 2000). Обычно назначают сразу несколько средств для местного применения: полимиксин В, бацитрацин и неомицин, иногда — имидазолы (клотримазол, миконазол, кетоконазол). В Великобритании для лечения этой инфекции успешно применяют ароматические диамидины (пропамидин местно в виде раствора или мази) (Hargrave et al., 1999). Другой препарат для лечения инфекций, вызванных этим довольно устойчивым возбудителем, — катионное поверхностно-активное соединение полигексаметилена бигуанид; пока этот препарат не утвержден ФДА в качестве антипротозойного средства (Lindquist, 1998).
Токсоплазмоз может протекать в виде хориоретинита, папиллита, витреита, ретинита, абсцесса стекловидного тела, иногда — иридоциклита. Если очаги достигают желтого пятна и угрожают утратой центрального зрения, требуется немедленное лечение. Существует несколько схем: 1) пириметамин, сульфадиазин, фол и на т кальция, 2) пириметамин, сульфадиазин, клиндамицин, фолинат кальция, 3) сульфадиазин, клиндамицин, 4) клиндамицин, 5) триметоприм/сульфаметоксазол в сочетании с клиндамицином или без него (Engstrom et al., 1991; Opremcak et al., 1992). Одновременно назначают глюкокортикоиды для системного применения.
Другие паразитарные (например, лямблиоз, лейшманиоз, малярия) и глистные инвазии в США реже сопровождаются поражением глаз (DeFreitas and Dunkel, 1994). В некоторых случаях показано системное медикаментозное лечение и витреоэкгомия.
Вегетотропные средства
Вегетотропные средства, применяемые в офтальмологии, представлены в табл. 66.7. Подробнее фармакология вегетотропных средств обсуждается в Вегетотропные средства.
Применение. Вегетотропные средства широко применяют в диагностике и при некоторых офтальмологических операциях, а также влечении глаукомы, увеита, косоглазия.
Глаукома. В США глаукома является основной причиной слепоты среди темнокожих и третьей по частоте — среди белых. Для нее характерно нарастание экскавации диска зрительного нерва и постепенное сужение полей зрения. Глаукома служит причиной ухудшения зрения у 80 000 американцев; всего же ею страдают не менее 2— 3 млн американцев (Tielsch, 1993). К факторам риска относят высокое внутриглазное давление, принадлежность к черной расе, отягощенный семейный анамнез, близорукость, артериальную гипертонию. Обычно глаукома возникает при высоком внутриглазном давлении (выше 30 мм рт. ст.), однако у молодых людей (25—29 лет) его повышение может не сопровождаться нейропатией зрительного нерва. В таких случаях говорят об офтальмогипертензии. Сейчас в проспективном кооперированном испытании изучают, помогает ли рано начатое лечение, направленное на снижение внутриглазного давления, избежать развития глаукомы. У многих заболевание прогрессирует даже при нормальном внутриглазном давлении; эту форму глаукомы иногда называют нормотензивной. Выше мы уже обсуждали обмен водянистой влаги, однако его роль в патогенезе глаукомы пока мало изучена.
Современное медикаментозное лечение глаукомы преследует две цели — снизить продукцию водянистой влаги ресничными отростками и повысить ее отток через трабекулярную сеточку и увеосклеральный путь. Пока нет единого мнения о том, какой метод лечения предпочтителен. В настоящее время Национальный глазной институт США проводит исследование C1GTS (Collaborative Initial Glaucoma Treatment Study — Кооперированное испытание начальной терапии глаукомы), цель которого — выяснить, как лучше лечить больных с впервые выявленной открытоугольной глаукомой (хирургически или ме-дикаментозно); критериями эффективности служат сохранение зрения и качество жизни (Musch et al., 1999). Общепринятым пока остается поэтапное лечение глаукомы, которое назначают с учетом возраста, состояния здоровья и зрения больного. В основе такого лечения лежат следующие принципы: 1) при бронхиальной астме и ХОЗЛ с бронхоспастическим компонентом местное применение β-адреноблокаторов относительно противопоказано из-за риска выраженных системных побочных эффектов, связанных с поступлением препарата в кровоток (после всасывания со слизистой носа, куда он попадает через слезоотводящие пути), 2) по тем же причинам β-адреноблокаторы относительно противопоказаны при некоторых аритмиях (например, брадикардии и АВ-блокаде), 3) при мочекаменной болезни иногда противопоказаны ингибиторы карбоангидразы, 4) молодые больные обычно не переносят средства, сужающие зрачок, так как вызываемая ими близорукость приводит к нечеткости зрения; таким больным эти препараты лучше назначать в виде глазных пленок, 5) больным, которым не удаляли хрусталик, лучше назначить М-холиностимуляторы, а не ингибиторы АХЭ, так как последние могут способствовать развитию катаракты, 6) при высоком риске отслойки сетчатки средства, сужающие зрачок, нужно использовать осторожно, так как они могут способствовать разрывам сетчатки; возможно, причина в том, что из-за сокращения ресничной мышцы меняются силы, действующие на основание стекловидного тела.
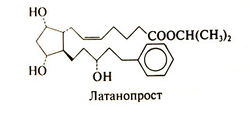
В отсутствие противопоказаний лечение можно начать с β-адреноблокаторов; основная цель — предупредить прогрессирование глаукомы и свести к минимуму риск местных и системных побочных эффектов. Если же имеются противопоказания к β-адреноблокаторам, то в качестве препаратов первого ряда рекомендуется назначить а2-адреностимулятор или аналог простагландина F2o — латанопрост. Структурная формула последнего следующая:
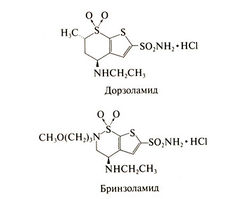
К препаратам второго и третьего ряда относят применяемые местно ингибиторы карбоангидразы, дипивефрин и средства, сужающие зрачок. Как это ни парадоксально, но дипивефрин — предшественник адреналина — можно сочетать с β-адреноблокаторами. Адреналин снижает внутриглазное давление, усиливая увеосклеральный отток; кроме того, он может повышать отток водянистой влаги через трабекулярную сеточку и снижать кровоток в ресничном теле (тем самым уменьшая продукцию водянистой влаги). Если при местном использовании нескольких препаратов не удается снизить внутриглазное давление до нужного уровня и остановить прогрессирование глаукомы, показано системное лечение ингибиторами карбоангидразы, а в случае его неэффективности — операция (например, лазерная коагуляция). Из препаратов для приема внутрь лучше всех переносятся ацетазоламид в капсулах длительного действия и метазоламид, а хуже — ацетазоламид в таблетках (Lichter et al., 1978). С целью снижения риска побочных эффектов созданы ингибиторы карбоангидразы для местного применения — дорзоламид и бринзоламид (их структура показана ниже). Однако последние снижают внутриглазное давление в меньшей степени, чем препараты для приема внутрь.
Побочные эффекты. М-холиностимуляторы могут вызвать спазм ресничной мышцы и мышц радужки, что чревато развитием близорукости и других нарушений рефракции; степень нарушений колеблется параллельно изменениям концентрации препарата в интервале между приемами. Спазм этих мышц может привести и к головной боли. Дипивефрин может вызвать спазм сосудов, а при отмене — их рикошетное расширение, проявляющееся покраснением глаз. При местном применении адреналина, дипивефрина и апраклонидина часто возникают аллергические реакции. В случае попадания дипивефрина в кровоток возможны системные побочные эффекты. Попадая в кровоток после всасывания со слизистой носа, β-адреноблокаторы также могут вызвать побочные эффекты. Системное применение ингибиторов карбоангидразы у некоторых больных сопровождается недомоганием, утомляемостью, депрессией, парестезией, камнеобразованием в почках; при местном применении эти побочные эффекты встречаются реже. Медикаментозное лечение помогает замедлить прогрессирование глаукомы, однако все перечисленные препараты могут вызывать побочные эффекты и порой приносят больному определенные неудобства.
Увеиты. Воспаление сосудистой оболочки может иметь инфекционную либо неинфекционную природу; по возможности проводят этиотропное лечение. Циклопенто-лат, а иногда М-холиноблокаторы более длительного действия (например, атропин) часто используют для предупреждения образования задних синехий (спаек) и купирования спазма ресничной мышцы — основной причины боли при иридоциклите (переднем увейте). Если задние синехии уже образовались, то для их разрушения можно использовать а-адреностимуляторы (разрывы синехий под действием этих средств обусловлены расширением зрачка). Глюкокортикоиды для местного применения обычно обладают достаточным противовоспалительным действием, но иногда дополнительно требуется системное введение.
Косоглазие. Это состояние возникает по разным причинам и встречается в любом возрасте. У детей косоглазие может привести к ухудшению зрения — амблиопии. К нехирургическим методам лечения амблиопии относят окклюзию глаза, ортоптические упражнения, различные оптические устройства, лекарственные средства. У детей с дальнозоркостью для зрения вдаль требуется напряжение аккомодации, что стимулирует усиленную конвергенцию, а потому иногда развивается сходящееся косоглазие. Глаз, зрительная ось которого отклонена, не способен выполнять свою функцию в полной мере, что со временем приводит к амблиопии. В таких случаях каждые 5 дней в ведущий глаз закапывают 1% раствор атропина, вызывающий паралич аккомодации, и ребенок вынужден смотреть амблиопическим глазом. С другой стороны, применяют эхотиофат и другие обратимые ингибиторы АХЭ, вызывающие миоз и спазм аккомодации; при этом необходимость в аккомодации устраняется, и поэтому уменьшается и конвергенция.
Применение в диагностике и офтальмологических операциях. При офтальмоскопии и некоторых операциях необходим хороший обзор сетчатки и хрусталика. С этой целью часто используют М-холиноблокаторы и а2-адреностимуляторы по отдельности или в сочетании (табл. 66.7).
В некоторых случаях во время операции нужно сузить зрачок; с этой целью выпускаются два холиностимулятора для местного применения: ацетилхолин и карбахол. Первыми жалобами при миастении могут быть двоение в глазах или опущение века, из-за чего такие больные сначала приходят к офтальмологу; поставить диагноз помогает проба с эдрофонием.
Противовоспалительные средства, цитостатики и иммунодепрессанты
Глюкокортикоиды. Эти препараты играют важную роль в лечении воспалительных заболеваний глаз; их химические свойства и фармакология описаны в Кортикостероиды.
Применение. Благодаря противовоспалительному эффекту глюкокортикоиды используют местно при иридоциклите, воспалении наружного отдела глаза, связанном с некоторыми инфекциями или рубцующим пемфигоидом, а также при послеоперационных воспалительных процессах. После операции по поводу глаукомы глюкокортикоиды для местного применения уменьшают рубцевание, подавляя инфильтрацию фибробластами. При хориоидите глюкокортикоиды часто вводят системно и в эписклеральное пространство. При неврите зрительного нерва рекомендуется в/в введение глюкокортикоидов с последующим переходом на прием внутрь и постепенным снижением доз (Kaufman et al., 2000; Trobe et al.,1999).
Побочные эффекты. Множество работ было посвящено офтальмологическим побочным эффектам глюкокортикоидов при местном и системном применении. К этим эффектам относят заднюю субкапсулярную катаракту, вторичные инфекции, вторичную открытоугольную глаукому (Becker and Mills, 1963; Armaly, 1963a, b). При открытоугольной глаукоме в семейном анамнезе местное или длительное системное применение глюкокортикоидов может привести к умеренному или выраженному повышению внутриглазного давления почти у 90% больных, а в ее отсутствие — примерно у 5%; Патогенез стероидной глаукомы пока мало изучен, но есть данные об участии гена GLC1A (Stone et al., 1997). Как правило, после отмены глюкокортикоидов внутриглазное давление возвращается к норме.
НПВС. Сегодня эти препараты стали применяться в офтальмологии.
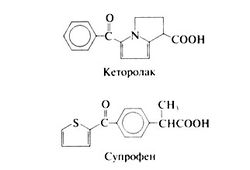
Применение. Для местного применения в офтальмологии разрешены четыре препарата: дикпофенак, флурбипрофен, кеторолак, супрофен. Структурные формулы кеторолака (производного пирролизина) и супрофена (арилалкано-вой кислоты) следующие:
Флурбипрофен и супрофен применяют для профилактики миоза во время операций по поводу катаракты. Кеторолак показан при сезонном аллергическом конъюнктивите. Диклофенак используют при воспалительных процессах в послеоперационном периоде. Установлено, что кеторолак (Weisz et al., 1999а) и диклофенак (Anonymous, 1997b) эффективны при кистовидном отеке желтого пятна, возникающем после операции по поводу катаракты.
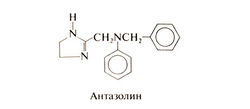
Н1-блокаторы и ингибиторы дегрануляции тучных клеток. В состав комбинированных препаратов (вместе с сосудосуживающим средством нафазолином), используемых в лечении аллергического конъюнктивита, входят Н1-блокаторы фенирамин и антазолин. Структурная формула антазолина следующая:
К современным Н1-блокаторам для местного применения относят эмедастин, олопатадин, левокабастин, кетотифен.
Кромолин предупреждает дегрануляцию тучных клеток. Иногда он используется при конъюнктивите, предположительно имеющем аллергическую природу (например, весеннем). При аллергических заболеваниях глаз местно применяют и другие ингибиторы дегрануляции тучных клеток — лодоксамид и пемироласт. Цитостатики и иммунодепрессанты. После хирургических вмешательств на роговице и операций по поводу глаукомы местно назначают фторурацил и митомицин. Кроме того, при некоторых системных заболеваниях, угрожающих ухудшением зрения (например, болезни Бехчета, гранулематозе Вегенера, синдроме Рейтера, ревматоидном артрите), показано системное применение иммунодепрессантов.
Применение. Фторурацил и митомицин улучшают результаты операций по поводу глаукомы, предупреждая рубцевание в послеоперационном периоде. Митомицин наносят во время операции на место удаления трабекулярной сеточки (Chen, 1983). Нужно избегать попадания митомицина в глазное яблоко, так как он очень токсичен. Фторурацил вводят субконъюнктивально в ходе операции или в послеоперационном периоде (Fluorouracil Filtering Surgery Study Group, 1989).
Кроме того, митомицин применяют местно после иссечения птеригия — богатой сосудами соединительнотканной мембраны, которая может наползать на роговицу (Sugar, 1992). В целом использование митомицина при описанных операциях дает неплохие результаты, но нужно учитывать риск тяжелых отдаленных офтальмологических осложнений (Rubinfeld et al., 1992; Greenfield, 1998; Hardten and Samuelson, 1999).
Препараты, используемые в хирургической офтальмологии
Вспомогательные средства при операциях на переднем отделе глаза. Гиалуронидаза катализирует реакцию деполимеризации гиалуроновой кислоты — гликозаминоглика-на межклеточного вещества соединительной ткани. Гиалуронидазу часто используют, чтобы усилить проникновение в ткани местных анестетиков (например, при рет-робульбарной анестезии — проводниковой анестезии глазного яблока). Сама по себе гиалуронидаза не вызывает осложнений, однако при неправильно выполненной ретробульбарной инъекции можно проколоть глазное яблоко либо повредить зрительный нерв (проникнув вдоль его оболочки, местный анестетик может оказать угнетающее влияние на ЦНС).
Вязкоупругие средства используют при офтальмологических операциях для заполнения пространств (например, передней камеры), разделения тканей, защиты некоторых поверхностей (например, роговицы) (Liesegang, 1990; Goa and Benfield, 1994). К ним относят гиалуронат натрия, хондроитинсульфат, гипромеллозу. Все они обладают важными физическими свойствами: вязкостью, упругостью, когезионными и обволакивающими качествами. Эти препараты используют почти исключительно при операциях на переднем отделе глаза. После операции с их применением возможно преходящее повышение внутриглазного давления.
ЭДТА. Это комплексобразующее средство можно применять для лечения лентовидной кератопатии (удаления очагов обызвествления в передней пограничной пластинке роговицы).
Заменители стекловидного тела. В основном их используют для тампонады сетчатки после витреоэктомии с удалением эпиретинальной и задней гиалоидной мембраны при осложненной пролиферативной ретинопатии и тракционной отслойке сетчатки (Peyman and Schulman, 1994; Chang, 1994). С этой целью применяют газы, жидкости на основе перфторуглеродов, силиконовые масла (табл. 66.8).
Многие газы расширяются, когда в них переходит растворенный в тканях кислород, углекислый газ или азот, а потому хорошо подходят для временной тампонады сетчатки. Однако их использование чревато осложнениями: повышением внутриглазного давления, попаданием газа под сетчатку, отеком роговицы, катарактой. Для всасывания газов требуется от нескольких суток (воздух) до двух месяцев (перфторпропан).
Плотности жидкостей на основе перфторуглеродов очень высоки — от 1,76 до 1,94. Благодаря этому можно выполнить тампонаду сетчатки даже в присутствии стекловидного тела, плотность которого ниже. Жидкость на основе перфторуглерода можно ввести со стороны заднего полюса при смещении хрусталика в стекловидное тело — она оттеснит хрусталик вперед, облегчая хирургические манипуляции. При длительном контакте с сетчаткой эти жидкости могут оказывать на нее токсическое действие.
Силиконовые масла широко применяют в Европе и в США для долгосрочной тампонады сетчатки (Peyman and Schulman, 1994; Parel and Villain, 1994). Они могут вызывать следующие побочные эффекты: глаукому, катаракту, отек роговицы, лентовидную кератопатию, токсическую ретинопатию.
Гемостатические средства и тромболитики. Неотъемлемой составляющей почти всех операций служит остановка кровотечения, обычно выполняемая путем электрокоагуляции. При некоторых офтальмологических операциях рекомендуется использовать тромбин. Введение тромбина в стекловидное тело иногда помогает купировать внутриглазное кровоизлияние, возникшее во время витреоэктомии. При введении тромбина в глазное яблоко может развиться выраженное воспаление, поэтому нужно тщательно промыть глаз после остановки кровотечения. К конъюнктиве и склере, где из-за богатого кровоснабжения остановить кровотечение бывает особенно трудно, можно прикладывать гемостатическую губку с тромбином.
Образование тромба в глазном яблоке опасно изменениями внутриглазного давления, дегенерацией сетчатки, постоянным ухудшением зрения (проявления зависят от локализации тромба). Алтеплазу (гл. 55) используют во время офтальмологических операций для опорожнения гифемы (кровоизлияния в переднюю камеру глаза), при небольшом гемофтальме (кровоизлиянии в стекловидное тело), субретинальных тромбах. Ее вводят также субконъюнктивально или в камеры глаза для растворения тромбов, препятствующих оттоку водянистой влаги (Ortiz etal., 1988). Основное осложнение при использовании алтеплазы — кровотечение.
Ботулотоксин А. Этот препарат применяют в лечении косоглазия, блефароспазма, лицевого спазма Мейджа, лицевого гемиспазма, спастической кривошеи, для сглаживания морщин лица (Tsui, 1996; Price et al., 1997) (см. также гл. 9). Ботулотоксин А обычно вызывает обратимый парез мышц в месте инъекции, блокируя высвобождение ацетилхолина в нервно-мышечных синапсах. Длительность пареза может зависеть от скорости появления антител к ботулотоксину А, увеличения плотности постси-наптических N-холинорецепторов, аберрантной регенерации двигательных волокон. К осложнениям относят диплопию и птоз.
Средства, применяемые при боли в слепом глазу. Эта боль может уменьшиться после ретробульбарной инъекции 95% этанола, но обычно начинают с введения местных анестетиков. Инфильтрационная анестезия ресничных нервов облегчает боль, однако при этом можно повредить другие нервы, что приводит к парезу глазодвигательных мышц, мышцы Мюллера и мышцы, поднимающей верхнее веко, а также к нейропарал итическому кератиту. Чувствительные волокна ресничных нервов могут регенерировать, и иногда для купирования боли требуются повторные инъекции.
Диагностические средства
Многие препараты применяют при офтальмологическом обследовании (мидриатики, местные анестетики, красители), во время операций (мидриатики и средства, сужающие зрачок, местные анестетики), в дифференциальной диагностике анизокории (рис. 66.5), заболеваний сетчатки (красители для в/в введения). Вегетотропные средства мы уже обсуждали, а диагностическое и лечебное применение красителей (для местного и в/в введения) и местных анестетиков рассмотрим ниже. Обследование переднего отдела глаза и слезного аппарата. Из заболеваний переднего отдела глаза и слезного аппарата наиболее часто встречаются слезотечение, повреждения роговицы и конъюнктивы. В их диагностике используют красители флюоресцеин и бенгальский розовый, выпускаемые в виде 2% щелочного раствора и пропитанных полосок бумаги. Флюоресцеин помогает выявить дефекты эпителия роговицы и конъюнктивы, а также возникшую после травмы или операции утечку водянистой влаги. При слезотечении его используют для оценки состояния слезоотводящих путей. Флюоресцеин применяют также в ходе измерения внутриглазного давления (при помощи аппланационного тонометра) и при подборе мягких и жестких контактных линз.
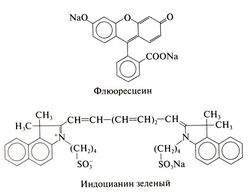
Бенгальский розовый окрашивает только нежизнеспособные ткани роговицы и конъюнктивы. Это свойство ценно для выявления повреждений, возникших вследствие герпетического кератита, паралича Белла, офгальмопатии Грейвса при диффузном токсическом зобе, ксерофталь-мии, ожогов век, осложнившихся контрактурами кожи. Обследование заднего отдела глаза и фотодинамическая терапия. При помощи ангиографии с флюоресцеином или индоцианином зеленым можно оценить целость пигментного эпителия и барьера кровь—сетчатка. Эти препараты (структурные формулы см. ниже) токсичнее всех других диагностических средств. Они часто вызывают тошноту, а у предрасположенных людей — тяжелые аллергические реакции.
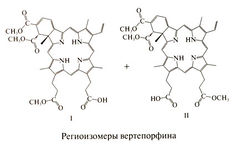
В 2000 г. вертепорфин был разрешен ФДА для фотодинамической терапии экссудативно-геморрагической формы возрастной дегенерации желтого пятна с субре-тинальными неоваскулярными мембранами (Fine et al., 2000; Anonymous 1999). В скором времени ФДА собирается разрешить этот препарат и для фотодинамической терапии субретинальных мембран при злокачественной близорукости и гистоплазмозе глаз. Вертепорфин представляет собой смесь двух региоизомеров (I и II). Его структурная формула следующая:
Вертепорфин вводят в/в и после его попадания в собственно сосудистую оболочку проводят лазерное облучение. В зависимости от размера неоваскулярной мембраны, наличия скрытых мембран и риска рецидивов может потребоваться несколько сеансов фотодинамической терапии. Активация препарата в присутствии кислорода приводит к образованию свободных радикалов, вызывающих повреждение сосудов, активацию тромбоцитов, образование тромба и окклюзию сосудов субретиналь-ной неоваскулярной мембраны. Т1/2 вертепорфина составляет 5—6 ч, он выводится в основном с калом, и лишь менее 0,01% — с мочой. К побочным эффектам относят головную боль, воспаление в месте инъекции, нарушения зрения. Препарат вызывает временную фотосенсибилизацию, поэтому больные должны избегать попадания прямого солнечного или яркого искусственного света на кожу и глаза в течение 5 сут после сеанса терапии.
Местные и общие анестетики
Из местных анестетиков в офтальмологии применяют кокаин, проксиметакаин, тетракаин. Проксиметакаин и тетракаин используют местно при измерении внутриглазного давления, удалении инородных тел конъюнктивы и роговицы, вмешательствах на слезоотводящих путях. Тетракаин применяют местно при хирургическом лечении нарушений рефракции (с использованием эксимерного лазера или помещением колец в строму роговицы). Интраназальное введение кокаина в сочетании с другими местными анестетиками применяют при зондировании слезоотводящих путей.
Лидокаин и бупивакаин обычно используют для инфи-льтрационной и ретробульбарной анестезии перед операцией. При их применении возможны следующие осложнения: аллергические реакции, прокол глазного яблока, попадание препарата в сосуды и субдуральное пространство. При операциях по поводу катаракты, выполняемых под местной анестезией, в переднюю камеру вводят 1% раствор лидокаина (без консервантов) или наносят на поверхность роговицы 2% лидокаиновый гель.
Общие анестетики важны при проведении операций и офтальмологического обследования. Почти все ингаляционные анестетики и другие препараты, которые оказывают угнетающее влияние на ЦНС, вызывают снижение внутриглазного давления (противоположным эффектом обладает только кетамин). У больных с разрывом глазного яблока нужно избегать деполяризующих миорелаксантов, способных вызвать сокращение глазодвигательных мышц и выпадение содержимого глазного яблока.
Другие офтальмологические средства
Витамины и микроэлементы
Химические свойства витаминов, авитаминозы и суточная потребность в витаминах описаны в Витамины. В табл. ниже перечислены глазные проявления авитаминозов.
Применение. Авитаминоз А проявляется ксерофтальмией кератомаляцией (истончением роговицы, которое может привести к ее перфорации) и гемералопией; симптомы проходят после назначения ретинола (WHO/UNICEF/IVAGG Task Force, 1988). При перфорации роговицы сразу наступает необратимая слепота. Полагают, что витамин А участвует в дифференцировке эпителия и может играть некоторую роль в заживлении повреждений эпителия роговицы. Пока не доказано, что при сухом кератоконъюнктивите в отсутствие авитаминоза А эффективно местное применение ретинола. Действенность ретинола и а-токоферола оценивали и при пигментной дегенерации сетчатки; в настоящее время таким больным рекомендуется принимать ежедневно 15 000 ME ретинола пальмитата под наблюдением офтальмолога и избегать высоких доз а-токоферола (Sandberg et al., 1996; Berson et al., 1993).
Табачно-алкогольная амблиопия обычно сопровождается атрофией височных половин дисков зрительных нервов, проявляясь снижением остроты зрения и образованием характерных скотом (Lessell, 1994). Это заболевание, называемое также алиментарной нейропатией зрительного нерва, часто необратимо.
Гиперорнитинемия с кольцевидной атрофией сетчатки наследуется аутосомно-рецессивно и обусловлена недостатком митохондриальной орнитинаминотрансферазы. Характерно повышение уровня орнитина в плазме, ухудшение сумеречного зрения, прогрессирующая атрофия сетчатки, сопровождаемая постепенным сужением полей зрения. Полагают, что при этом заболевании может быть эффективен пиридоксин (Weleberand Kennaway, 1981).
Глазные проявления некоторых авитаминозов и дефицита цинка
|
Авитаминоз |
Передний отдел глаза |
Задний отдел глаза |
|
Витамины | ||
|
А (ретинол) |
Конъюнктива (бляшки Бито, сухость) Роговица (кератомаляция, точечный кератит) |
Сетчатка (ухудшение сумеречного зрения, нарушение синтеза родопсина), пигментный эпителий (гипопигментация) |
|
В1 (тиамин) |
Зрительный нерв (атрофия височных половин дисков зрительных нервов с соответствующими дефектами полей зрения) | |
|
В6 (пиридоксин) |
Роговица (неоваскулярные мембраны) |
Сетчатка (кольцевидная атрофия) |
|
В12 (цианокобаламин) |
Зрительный нерв (атрофия височных половин дисков зрительных нервов с соответствующими дефектами полей зрения) | |
|
Хрусталик (катаракта) (?) | ||
|
Е (токоферол) |
Сетчатка, в том числе пигментный эпителий (дегенерация желтого пятна) (?) | |
|
Окклюзия центральной вены сетчатки | ||
|
Конъюнктива (кровоизлияния) Передняя камера (гифема) |
Сетчатка (кровоизлияния) | |
|
Сетчатка, пигментный эпителий (дегенерация желтого пятна) (?) |
Сегодня много внимания уделяют использованию антиоксидантов (особенно аскорбиновой кислоты и а-токоферола) и микроэлементов для профилактики катаракты (Chylak, 1994) и защиты сетчатки от предположительно вызываемого ультрафиолетовым облучением свободнорадикального окисления (Egan and Seddon, 1994; West etal., 1994). Полагают, что образующиеся при этом свободные радикалы могут участвовать в патогенезе катаракты и дегенерации желтого пятна. Интересно, что содержание аскорбиновой кислоты в водянистой влаге человека в 25 раз выше, чем в плазме (De Berardinis et al., 1965). Это удивительное наблюдение позволяет предположить, что витамин С играет некоторую роль в защите глаз от ультрафиолетового облучения.
Недавнее испытание «случай—контроль» показало, что при гомоцистеинемии (содержании гомоцистеина в плазме более 11 мкмоль/л) возрастает риск окклюзии центральной вены сетчатки — полиэтиологического заболевания, опасного потерей зрения (Vine, 2000). Сегодня для снижения риска тромбообразования больным с гомоцистеинемией рекомендуют ежедневно принимать поливитамины, содержащие 400 мкг фолиевой кислоты (Omennetal., 1998).
Искусственные слезы и другие средства, увлажняющие глаза
В настоящее время при ксерофтальмии обычно назначают искусственные слезы и другие увлажняющие средства. Искусственные слезы — это гипо- или изотонические растворы, в состав которых входят электролиты, поверхностно-активные, а также вязкие вещества, удлиняющие пребывание препарата в конъюнктивальном мешке и прекорнеальной пленке. Из вязких веществ наиболее часто используют полимеры целлюлозы (кармелпозу, гипролозу, гипромеллозу, гидроксиэтилцеллюлозу, метилцеллюлозу), поливиниловый спирт, полиэтиленгликоль, вазелиновое масло, глицерин, декстран. Искусственные слезы выпускаются как с консервантами, так и без них. В состав некоторых препаратов входят также сосудосуживающие средства (например, нафазолин, фенил-эфрин, тетризолин). В ряде стран в качестве повышающего вязкость вещества иногда используют гиалуроно-вую кислоту; однако в США она не разрешена для клинического применения.
Увлажняющие мази содержат белый вазелин, вазелиновое масло, водный или спиртовой раствор ланолина, иногда консерванты. При использовании этих очень вязких средств возникает выраженная нечеткость зрения, из-за чего их назначают в основном на ночь или в тяжелых случаях.
Все вышеописанные средства имеют лишь отдаленное сходство с покрывающей роговицу пленкой слезной жидкости, которую в настоящее время принято рассматривать как трехслойный барьер (см. выше). Эффективность искусственных слез при ксерофтальмии еще не доказана ни водном испытании. По этой причине ФДА разрешило их использовать только в качестве безрецептурных препаратов. Глазная эмульсия циклоспорина в разных дозах при умеренной и тяжелой ксерофтальмии сейчас проходит 2-ю и 3-ю фазы клинических испытаний (Sail et al., 2000; Stevenson et al., 2000). По-видимому, циклоспорин уменьшает как объективные, так и субъективные симптомы ксерофтальмии, но пока не разрешен для лечения этого заболевания.
Применение. При многих глазных и внутренних заболеваниях нарушается целость пленки слезной жидкости,покрывающей роговицу. Так, при блефарите, розовых угрях, рубцующем пемфигоиде, химических ожогах, дистрофиях роговицы могут возникать повреждения роговицы и изменения состава слезной жидкости. При ксерофтальмии нужно прежде всего лечить основное заболевание, а дополнительно можно назначить искусственные слезы. К внутренним заболеваниям, которые могут проявляться ксерофтальмией, относят синдром Шегре-на, ревматоидный артрит, авитаминоз А, синдром Стивенса—Джонсона, трахому. Их лечение не всегда помогает устранить ксерофтапьмию; иногда приходится длительно применять искусственные слезы, прибегать к временному или постоянному закрытию (прижиганию) слезных точек.
Осмотические средства и ингибиторы карбоангидразы
Из осмотических средств в офтальмологии применяют глицерин, изосорбид, маннитол, гипертонический раствор NaCl. С их появлением для купирования приступов глаукомы перестали использовать мочевину. Ингибиторы карбоангидразы для приема внутрь (ацетазоламид, метазоламид) — ценное дополнение к местным средствам, используемым при глаукоме. Кроме того, ингибиторы карбоангидразы показаны при головной боли у больных с идиопатической внутричерепной гипертензией и при нейропатии зрительного нерва, также возникающей на фоне внутричерепной гипертензии.
Применение. Иногда глицерин, изосорбид, маннитол назначают, чтобы быстро купировать приступ глаукомы. Изредка их применяют для уменьшения объема стекловидного тела (путем дегидратации) непосредственно перед операцией на переднем отделе глаза. Многие больные во время приступа глаукомы не могут принять препарат внутрь из-за тошноты. В этом случае предпочтительным может быть в/в введение маннитола или ацетазоламида. Все эти средства нужно осторожно применять у больных с сердечной или почечной недостаточностью. Больным сахарным диабетом лучше назначать изосорбид, а не глицерин, так как последний быстро метаболизируется до глюкозы.
Отек роговицы — признак повреждения ее эндотелия. Прежде всего нужно выявить и устранить причину отека. Применяют местные осмотические средства, которые иногда позволяют отсрочить трансплантацию роговицы или даже обойтись без нее. К таким средствам относятся гипертонический раствор NaCl и мази с NaCl. Кроме того, используют глицерин; однако он вызывает боль при контакте с роговицей и конъюнктивой, поэтому его применяют только в экстренных ситуациях для оценки состояния радужно-роговичного угла. В целом, если причина отека роговицы — приступ глаукомы, то для снижения внутриглазного давления показан прием внутрь осмотических средств; глицерин же при местном применении лишь на некоторое время восстанавливает прозрачность роговицы. Напротив, снижение внутриглазного давления после приема осмотических средств внутрь приводит к более стойкому устранению отека, позволяя хорошо разглядеть радужно-роговичный угол при гониоскопии, а также радужку, что требуется для выполнения лазерной иридотомии.
Перспективы
Прогресс в изучении патогенеза хронических заболеваний глаз иммунной природы, сопровождающихся ксерофтальмией, увеитом, или кератомаляцией, позволит эффективнее лечить такие заболевания. Вскоре появятся новые методы лечения ксерофтальмии, а искусственные слезы и прижигание слезных точек уйдут в прошлое. В патогенез ксерофтальмии вносят вклад дефицит андрогенов, выделяемые лимфоцитами цитокины, другие факторы роста и гормоны, нарушения регуляции экспрессии гена, кодирующего муцин (Lemp, 1999). Сейчас изучают использование при ксерофтальмии глазной эмульсии циклоспорина (Stevenson et al., 2000).
В клинических испытаниях оценивают также эффективность иммунотерапии увеитов (Whitcup and Nussenb-latt, 1997). При этих заболеваниях прием внутрь антигенов сетчатки не оказывает статистически значимого влияния на частоту рецидивов (Nussenblatt et al., 1997). Согласно результатам недавнего неконтролируемого неслепого предварительного испытания, гуманизированные моноклональные антитела к рецепторам ИЛ-2 (даклизумаб) могут предупреждать развитие увеита даже в отсутствие общепринятой иммуносупрессивной терапии (Nussenblatt et al., 1999). Дальнейшие научные исследования и клинические испытания должны привести к появлению таких методов лечения увеитов, которые будут гораздо избирательнее, чем системная иммуносупрессивная терапия.
Уже выявлены различные биохимические и генетические дефекты при наследственных дегенерациях сетчатки, в том числе пигментной дегенерации (Sharma and Ehinger, 1999). Предлагались различные способы их лечения: многочисленные нейротрофины и факторы роста (Frassonetal., 1999; LaVailetal., 1998), витамин А (см. выше), антисмысловая генотерапия с использованием ри-бозимов (Crooke, 1999), трансплантация пигментного эпителия (Weisz et al., 1999b) и собственно сетчатки (Мо-hand-Said et al., 2000).
Возможно, ингибиторы протеинкиназы С помогут предупредить образование неоваскулярных мембран при диабетической ретинопатии (Seo et al., 1999). Есть мнение, что сосудистые осложнения сахарного диабета отчасти обусловлены опосредованной фактором роста эндотелия активацией протеинкиназы С (Aiello et al., 1997). Продолжаются клинические испытания, в которых оценивают избирательные ингибиторы протеинкиназы С для приема внутрь с целью профилактики осложнений диабетической ретинопатии (Jirousek et al., 1996).
Для профилактики нейропатии зрительного нерва при глаукоме важно выявить факторы, препятствующие гибели ганглиозных клеток сетчатки. Нейропротекторные средства могут влиять на трофические факторы, возбуждающие медиаторы и связанные с ними сигнальные системы, свободные радикалы, кровоток в дисках зрительных нервов, развитие ишемических повреждений (Levin,1999). В экспериментах на крысах с хроническим повышением внутриглазного давления (Neufeld et al., 1999) и передавливанием зрительного нерва (Yoles et al., 1999) доказано, что существуют и внеглазные механизмы снижения внутриглазного давления. В опытах на животных эффективность препаратов можно оценивать по числу ганглиозных клеток и их аксонов (по данным гистологического исследования), но функциональная и клиническая значимость этих показателей пока не установлены. Если в качестве критериев эффективности при изучении нейропротекторных средств использовать прогрессирование глаукоматозной экскавации зрительного нерва и изменения зрения, то на проведение таких клинических испытаний уйдет много лет. Напротив, косвенные показатели (снижение внутриглазного давления) можно оценить быстро. Так, в течение суток можно измерить фармакокинетические параметры препаратов, снижающих внутриглазное давление, а за несколько месяцев — определить их эффективность и побочное действие. Обширные исследования в этой области помогут лучше понять патогенез глаукомы.
Разрабатываются также новые способы доставки препаратов к радужно-роговичному углу, сетчатке, зрительному нерву.