Бронхиальная астма и спорт — различия между версиями
Admin (обсуждение | вклад) |
Dormiz (обсуждение | вклад) |
||
| Строка 1: | Строка 1: | ||
| + | {{Шаблон:Наглядная фарма}} | ||
| + | == Бронхиальная астма == | ||
| + | [[Image:Naglydnay_farma277.jpg|250px|thumb|right|А. Бронхиальная астма, патофизиология и терапия]] | ||
| + | '''Определение''': приступы затрудненного дыхания вследствие бронхоспазма на фоне гиперреактивности бронхов. | ||
| + | |||
| + | Больной астмой часто не может оценить тяжести заболевания. Для диагностики и лечения астмы большую роль играет показатель пиковой скорости вдоха. Обученный пациент при изменении этого параметра может самостоятельно корректировать лечение в соответствии с врачебными предписаниями. | ||
| + | |||
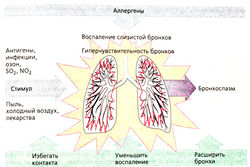
| + | '''Патофизиология'''. В основе патогенеза лежит аллергическое воспаление слизистой бронхов. Лейкотриены, образующиеся при lgE-зависимой аллергической реакции, вызывают хемотаксис клеток воспаления. Воспаленные бронхи реагируют на раздражение развитием бронхоспазма. Поэтому приступ астмы провоцируется не только антигенами, но и другими факторами (А), например вдыханием холодного воздуха. Одной из групп лекарств, провоцирующих астму, являются ингибиторы циклооксигеназы. | ||
| + | |||
| + | '''Лечение'''. Целесообразно, но не всегда возможно избежать причины бронхоспазма. Лекарства, ослабляющие аллергическое воспаление и понижающие гиперреактивность бронхов, воздействуют на центральное патофизиологическое звено ([[глюкокортикоиды]] и [[Стабилизаторы клеточных мембран|стабилизаторы тучных клеток]]). Бронходилататоры (β2-[[адреномиметики]] и ипратропий) действуют симптоматически. Бронходилатация достигается ингаляцией бета2-адреномиметиков (с активным пресистемным выведением) или, в случае хронического обструктивного бронхита, — путем приема длительно действующего [[Холинолитики|холинолитика]] тиотропиума один раз в сутки. | ||
| + | [[Image:Naglydnay_farma278.jpg|250px|thumb|right|(Б) Ступенчатая схема лечения бронхиальной астмы]] | ||
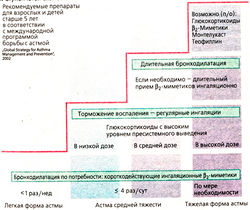
| + | '''Ступенчатая схема (Б) лечения бронхиальной астмы''' учитывает тяжесть течения заболевания. | ||
| + | |||
| + | '''Ступень 1'''. Средствами выбора для купирования приступов являются короткодействующие ингаляционные β2-адреномиметики, такие как сальбутамол и фенотерол. Действие начинается через несколько минут после ингаляции и продолжается 4-6 ч. | ||
| + | |||
| + | '''Ступень 2'''. Если β2-адреномиметики используются чаще одного раза в неделю, то это говорит о прогрессировании заболевания. Тогда применяют противовоспалительный препарат, преимущественно глюкокортикоид, методом ингаляции. Вместо него можно также ингаляционно назначить стабилизатор тучных клеток. Альтернативой считается пероральный прием ретардированной формы теофиллина, который оказывает бронхорасширяющее и противовоспалительное действие. Теофиллин имеет узкий терапевтический диапазон (стимулирующее действие на сердце, ЦНС, необходим контроль концентрации препарата в крови!). Можно назначить также блокатор лейкотриеновых рецепторов (монтелукаст). | ||
| + | |||
| + | Ингаляционные глюкокортикоиды следует вводить регулярно, при этом улучшение наступает в первые недели. Страх перед приемом глюкокортикоидов в ингаляциях необоснован, так как препараты подвергаются активному пресистемному выведению (возможны местные побочные эффекты: молочница полости рта, хриплый голос). Молочницу предупреждают приемом лекарства до еды. Чем реже больной применяет β-адреномиметики для купирования бронхоспазма, тем эффективнее противовоспалительная терапия. | ||
| + | |||
| + | '''На ступени 3''' (как правило, при низких дозах глюкокортикоида) добавляется длительно действующий бронходилататор. Предпочтительно назначение длительно действующих ингаляционных β-адреноми-метиков (сальметерол, формотерол). Если этого недостаточно, следует повысить дозу глюкокортикоида. Комплексная терапия более эффективна, чем повышение дозы глюкокортикоидов. Вместо длительно действующих β-адреномиметиков можно назначить ретардированную форму теофиллина перорально, ретардированную форму β-агониста или блокатор лейкотриеновых рецепторов. | ||
| + | |||
| + | На '''ступени 4''' повышают дозу ингаляционного глюкокортикоида. Если этого недостаточно, можно перейти к систематическому приему глюкокортикоидов (рис. Б). | ||
| + | |||
== Бронхиальная астма и спорт == | == Бронхиальная астма и спорт == | ||
| Строка 12: | Строка 35: | ||
*[[Бронхолитические средства]] | *[[Бронхолитические средства]] | ||
| + | *[[Бронхиальная астма (физического усилия)]] | ||
Версия 15:57, 10 ноября 2014
Источник: «Наглядная фармакология».
Автор: X. Люльман. Пер. с нем. Изд.: М.: Мир, 2008 г.
Бронхиальная астма
Определение: приступы затрудненного дыхания вследствие бронхоспазма на фоне гиперреактивности бронхов.
Больной астмой часто не может оценить тяжести заболевания. Для диагностики и лечения астмы большую роль играет показатель пиковой скорости вдоха. Обученный пациент при изменении этого параметра может самостоятельно корректировать лечение в соответствии с врачебными предписаниями.
Патофизиология. В основе патогенеза лежит аллергическое воспаление слизистой бронхов. Лейкотриены, образующиеся при lgE-зависимой аллергической реакции, вызывают хемотаксис клеток воспаления. Воспаленные бронхи реагируют на раздражение развитием бронхоспазма. Поэтому приступ астмы провоцируется не только антигенами, но и другими факторами (А), например вдыханием холодного воздуха. Одной из групп лекарств, провоцирующих астму, являются ингибиторы циклооксигеназы.
Лечение. Целесообразно, но не всегда возможно избежать причины бронхоспазма. Лекарства, ослабляющие аллергическое воспаление и понижающие гиперреактивность бронхов, воздействуют на центральное патофизиологическое звено (глюкокортикоиды и стабилизаторы тучных клеток). Бронходилататоры (β2-адреномиметики и ипратропий) действуют симптоматически. Бронходилатация достигается ингаляцией бета2-адреномиметиков (с активным пресистемным выведением) или, в случае хронического обструктивного бронхита, — путем приема длительно действующего холинолитика тиотропиума один раз в сутки.
Ступенчатая схема (Б) лечения бронхиальной астмы учитывает тяжесть течения заболевания.
Ступень 1. Средствами выбора для купирования приступов являются короткодействующие ингаляционные β2-адреномиметики, такие как сальбутамол и фенотерол. Действие начинается через несколько минут после ингаляции и продолжается 4-6 ч.
Ступень 2. Если β2-адреномиметики используются чаще одного раза в неделю, то это говорит о прогрессировании заболевания. Тогда применяют противовоспалительный препарат, преимущественно глюкокортикоид, методом ингаляции. Вместо него можно также ингаляционно назначить стабилизатор тучных клеток. Альтернативой считается пероральный прием ретардированной формы теофиллина, который оказывает бронхорасширяющее и противовоспалительное действие. Теофиллин имеет узкий терапевтический диапазон (стимулирующее действие на сердце, ЦНС, необходим контроль концентрации препарата в крови!). Можно назначить также блокатор лейкотриеновых рецепторов (монтелукаст).
Ингаляционные глюкокортикоиды следует вводить регулярно, при этом улучшение наступает в первые недели. Страх перед приемом глюкокортикоидов в ингаляциях необоснован, так как препараты подвергаются активному пресистемному выведению (возможны местные побочные эффекты: молочница полости рта, хриплый голос). Молочницу предупреждают приемом лекарства до еды. Чем реже больной применяет β-адреномиметики для купирования бронхоспазма, тем эффективнее противовоспалительная терапия.
На ступени 3 (как правило, при низких дозах глюкокортикоида) добавляется длительно действующий бронходилататор. Предпочтительно назначение длительно действующих ингаляционных β-адреноми-метиков (сальметерол, формотерол). Если этого недостаточно, следует повысить дозу глюкокортикоида. Комплексная терапия более эффективна, чем повышение дозы глюкокортикоидов. Вместо длительно действующих β-адреномиметиков можно назначить ретардированную форму теофиллина перорально, ретардированную форму β-агониста или блокатор лейкотриеновых рецепторов.
На ступени 4 повышают дозу ингаляционного глюкокортикоида. Если этого недостаточно, можно перейти к систематическому приему глюкокортикоидов (рис. Б).
Бронхиальная астма и спорт
Бронхиальная астма характеризуется воспалением, гиперреактивностью и обструкцией (спазмом) бронхов под действием таких раздражителей, как аллергены, химические вещества, холодный воздух или физическая нагрузка, а также в ответ на вирусные инфекции. В США бронхиальной астмой страдают около 10 млн человек. Некогда бронхиальная астма была противопоказанием к занятиям спортом, сейчас при правильном лечении она не препятствует физическим нагрузкам, кроме разве что ныряния с аквалангом.
Приступ бронхиальной астмы физического усилия развивается через 5—10 мин после интенсивных упражнений (реже — непосредственно во время нагрузки) и обычно прекращается самостоятельно через 20—30 мин. Редко приступ достигает угрожающей силы. Бронхиальной астмой физического усилия страдают до 20% спортсменов старшего школьного возраста и почти 10% мастеров спорта международного класса. Проявления различаются очень сильно и часто неспецифичны (кашель, одышка, стеснение в груди после физической нагрузки), хотя встречаются и жалобы на свистящее дыхание. Диагноз ставят на основании анамнеза, физикального исследования и показателей функции внешнего дыхания — снижения ОФВ, как минимум на 15% после бега на открытом воздухе в течение 8 мин. Провокационная проба с метахолином чувствительнее пробы с физической нагрузкой (бега или велоэргометрии), но гораздо менее специфична для бронхиальной астмы физического усилия. Лечение приступов, провоцируемых физической нагрузкой, как и любой другой формы бронхиальной астмы. должно быть индивидуальное, но начинают почти всегда с ингаляционных бета-адреностимуляторов. Следует заметить, что бета-адреностимуляторы длительного действия для приема внутрь запрещены Национальной ассоциацией студенческого спорта и Международным олимпийским комитетом. Из других препаратов могут использоваться прочие бронходилататоры (М-холиноблокаторы) и противовоспалительные средства (глюкокортикоиды, производные келлина, например кромолин, и антагонисты лейкотриенов). В ряде случаев бывает эффективно немедикаментозное лечение. Примерно 50% спортсменов броронхиальной астмой физического усилия можно привести в состояние рефрактерности к физической нагрузке либо с помощью интенсивных упражнений в течение 3—4 мин, либо с помощью легкой разминки длительностью около 1 ч, хотя определить заранее выраженность профилактического действия упражнений невозможно.
ХОЗЛ
При эмфиземе легких, хроническом бронхите и муковисцидозе физические упражнения. как показано, уменьшают одышку и утомляемость и повышают физическую работоспособность и качество жизни. При легкой и среднетяжелой формах заболевания вопрос о занятиях спортом решают с учетом тяжести симптомов. Для больных эмфиземой и хроническим бронхитом особую опасность представляют погодные условия, которые могут повысить реактивность бронхов, — прежде всего холодная и ветреная или жаркая и влажная погода. Больные муковисцидозом теряют с потом больше натрия и хлора и поэтому нуждаются в соблюдении особого питьевого режима в жару.