Лечение грибковых заболеваний
Категория:
«Фармакология».
Содержание
Лечение грибковых заболеваний
Биология грибов
Грибы отличаются от высших растений по структуре, репродукции и питанию. У них отсутствуют хлорофилл, листья, истинный ствол и корни, они размножаются спорами и являются сапрофитами, или паразитами. Процесс полового размножения у большинства патогенных грибов неизвестен (т.е. они относятся к Fungi imperfecti). Грибы, инфицирующие кожу (дерматофиты), классифицируют соответственно их экологической нише (табл. 6.20).
Сравнительно немногие виды грибов являются патогенными. Патогенность грибов обусловлена:
- образованием микотоксина;
- аллергенностью;
- инвазией в ткани.
Зоофильные виды (см. табл. 6.20) обладают способностью вызывать у человека сильные воспалительные реакции кожи, тогда как антропофильные виды приводят к развитию умеренных хронических поражений. Характер реакций зависит от их локализации и состояния иммунной системы организма. При подавлении функций иммунной системы условно-патогенные грибы являются важной причиной заболеваний.
|
Таблица 6.20 Классификация грибов по месту происхождения | |
|
Место |
Наименование |
|
Почва |
Геофильные |
|
Животные |
Зоофильные |
|
Кожа человека |
Антропофильные |
Лечение инфекции, вызываемых грибами
Антибактериальные препараты на большинство грибов не действуют. Существует небольшое число специфических лекарственных средств, эффективных против грибов, однако использование многих из этих препаратов ограничено побочными эффектами.
Диагноз системных микозов необходимо поставить до начала системного лечения, поскольку многие антимикотические средства оказывают серьезные побочные эффекты
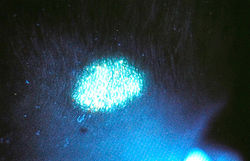
Некоторые грибы, вызывающие поражения кожи, в том числе Microsporum (например, М. canis, М. audouinii, М. distortum), дают яркую зеленую флуоресценцию при освещении лампой Вуда, тогда как Trichophyton schoenleinii вызывает более тусклую зеленую флуоресценцию инфицированных волос (рис. 6.19). Лампу Вуда используют также для диагностики отрубевидного (разноцветного) лишая, т.к. чешуйки обычно флуоресцируют желтым цветом.
Поверхностные кожные микозы диагностируют путем микроскопического исследования и культивирования кожных соскобов, выдернутых (не срезанных!) волос или срезов ногтей. Системные микозы диагностируют с помощью микроскопии и культивирования образцов гноя, экссудата, биоптатов тканей, фекалий, мочи, мокроты, СМЖ или крови.
В диагностике многих микозов помогает серологическое тестирование, которое проводят в основном в специализированных лабораториях (табл. 6.21). Кожные тесты используют с целью диагностики лишь в тех случаях, когда пациент впервые находился в эндемическом районе, результаты тестов важны при споротрихозе и гиперчувствительности к Aspergillus. Положительный тест не имеет диагностической ценности при дерматомикозе и кандидозе и лишь иногда полезен при гистоплазмозе и кокцидиомикозе.
|
Таблица 6.21 Диагностические серологические тесты при микозах | ||
|
При глубоких инфекциях |
Не получившие широкого распространения | |
|
Гистоплазмоз |
Кандидоз |
Споротрихоз |
|
Кокцидиомикоз |
Криптококкоз |
Мицетома |
|
Бластомикоз |
Нокардиоз | |
|
Аспергиллез (иногда) |
Хромомикоз | |
|
Зигомикоз | ||
Таблица 6.22 Антимикотические лекарственные средства, пути введения
|
Класс |
Наименование |
Пути введения |
|
Полиеновые макролиды |
Амфотерицин В |
м, в/в, п |
|
Нистатин |
м (о — только для ЖКТ) | |
|
Натамицин |
м | |
|
Кандицидин |
м | |
|
Азолы | ||
|
Имидазолы |
Клотримазол |
м |
|
Миконазол |
м, в/в | |
|
Кетоконазол |
м, о | |
|
Изоконазол |
м | |
|
Тиоконазол |
м | |
|
Эконазол |
м | |
|
Сулконазол |
м | |
|
Терконазол |
м | |
|
Оксиконазол |
м | |
|
Бутоконазол |
м | |
|
Триазолы |
Флуконазол |
о |
|
Итраконазол |
о | |
|
Аллиламины |
Нафтифин |
м |
|
Тербинафин |
м, о | |
|
Другие |
Гризеофульвин |
о |
|
Аморолфин |
м | |
|
Флуцитозин |
о |
Общие мероприятия по ведению инфицированных пациентов
Распространение инфекции должно быть сведено к минимуму, т.е. ребенок не должен посещать школу до начала лечения (М. canis) или до тех пор, пока не исчезнет флуоресценция и начнут отрастать волосы (антропофильные виды). Следует применить местное лечение. С целью ранней диагностики и терапии необходимо проводить скрининг детей школьного возраста с помощью лампы Вуда и делать массаж кожи головы.
Следует принять соответствующие меры в отношении источника инфекции, если известен вид гриба: например, лечить домашних животных или использовать после купания в профилактических целях поглощающий влагу порошок против грибов.
Следует проводить профилактику среди пациентов группы высокого риска: частый уход за полостью рта, адекватная зубоврачебная помощь, тщательное высушивание и вентиляция области кожных складок при серьезном заболевании могут помочь предотвратить кандидоз.
Антимикотические лекарственные средства
Существуют три основных класса препаратов против грибов: полиеновые макролиды, антимикотические азолы и аллиламины (табл. 6.22).
Полиеновые антибиотики-макролиды
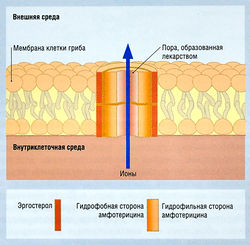
АЛЛФОТЕРИЦИН В. Этот антимикотический антибиотик продуцируется Streptomyces nodosus. Он связывается с эргостеролом в клеточной мембране гриба (рис. 6.20) с образованием амфотерициновых пор (рис. 6.21), в результате гриб теряет макромолекулы и ионы и возникает необратимое повреждение.
Амфотерицин плохо всасывается из ЖКТ, поэтому при пероральной приеме препарат эффективен только при микозах ЖКТ. При парентеральном введении амфотерицин легко связывается с белками (на 90%) и плохо проникает в жидкости и ткани организма. Токсичность антибиотика — обычное явление, в связи с чем необходимо ввести тест-дозу, а при последующем введении тщательно мониторировать функции печени и почек, электролитов и клеток крови. Препарат следует вводить медленно, чтобы уменьшить риск возникновения сердечной аритмии. Профилактически вводить жаропонижающие средства и глюкокортикостероиды одновременно нельзя, за исключением лечения анафилактических реакций, возникающих редко. Лекарство обладает также нефротоксичностью и нейротоксичностью. Кроме того, в месте инъекции может возникать боль и развиться тромбофлебит.
Некоторые побочные эффекты амфотерицина можно объяснить его связыванием с холестеролом (например, на мембране эритроцитов).
Амфотерицин экскретируется с мочой в течение нескольких дней. После в/в инъекции его концентрация в СМЖ составляет лишь 2-3% уровня в крови, поэтому для лечения вызванного грибами менингита необходимо интратекальное (или интрацистернальное) введение препарата.
Применение амфотерицина в инкапсулированном виде в липосомах снижает его токсичность. Он может быть также использован в комплексе с натрий-холестерилсульфатом. Эти новые препараты показаны при тяжелых системных инфекциях, вызванных грибами, и инвазивном кандидозе, когда введение амфотерицина в чистом виде противопоказано вследствие его токсичности для почек.
Внутривенное введение амфотерицина при лечении микозов (показания к применению см. далее) необходимо проводить с осторожностью. Первоначальную дозу вводят под тщательным мониторингом, затем продолжают введение, постепенно увеличивая дозу до появления терапевтического ответа. Ежедневное введение часто продолжают в течение 6-12 нед. Для поддержания уровня лекарства в крови в большинстве случаев необходима длительная терапия с применением препарата через день (этого достаточно, чтобы достичь стационарного состояния).
Резистентность к амфотерицину может возникнуть, если у гриба изменяется количество эргостерола в мембране или его структура и антибиотик связывается менее авидно.
Местно амфотерицин применяют для лечения кандидоза слизистой оболочки.
Побочные эффекты после внутривенного введения амфотерицина
- Лихорадка
- Озноб
- Гипотензия
- Рвота
- Диспноэ
- Головная боль
- Тромбофлебит в месте инъекции
- Нефротоксичность (лечение можно продолжать, пока концентрация креатинина не превышает 200 ммоль/л)
НИСТАТИН. Нистатин — полиеновый макролид, сходный с амфотерицином по механизму действия. В сухом виде он стабилен, однако быстро разрушается при контакте с водой или плазмой. Не всасывается через кожу, слизистые оболочки или из ЖКТ. После перорального приема нистатин экскретируется с фекалиями. Для парентерального введения он слишком токсичен. Его клиническое использование ограничено местным применением на кожу и слизистые оболочки (щеки, вагина), а также перорально для подавления Candida в кишечнике детей и пациентов с нарушениями иммунитета. Резистентность к нистатину in vivo не развивается, однако некоторые виды Candida обладают естественной резистентностью.
НАТАЛЛИЦИН. Натамицин — полиеновый антимикотический агент, используемый в офтальмологии в виде суспензии 5%.
КАНДИЦИДИН. Кандицидин относят к полиеновым антибиотикам; применяют местно для лечения вагинального кандидоза.
Антимикотические азолы
Имидазолы и триазолы:
- ингибируют синтез липидов (особенно эргостерола) в клеточной мембране грибов;
- интерферируют с окислительными ферментами грибов (в основном с микросомным Р-450-зависимым ферментом 14ос-деметилазой), что приводит к накоплению 14а-метилстеролов, которые способны нарушать упаковку ациловых цепей фосфолипидов, тем самым ингибируя рост и интерферируя с системами мембраносвязанных ферментов (см. рис. 6.20).
Триазолы действуют на грибы более избирательно, чем имидазолы, и вызывают менее выраженные эндокринные нарушения.
Эти агенты используют главным образом местно. Клотримазол слишком токсичен для системного применения. Миконазол, вводимый в/в, можно использовать для лечения диссеминированных микозов, но ограничено вследствие его побочных эффектов (рвота, гипонатриемия, гиперлипидемия, тромбофлебит, гематологические расстройства).
КЕТОКОНАЗОЛ. Кетоконазол — первый антимикотический препарат из группы азолов, активный при пероральном приеме. Он менее токсичен, но менее эффективен, чем амфотерицин, хотя с применением кетоконазола были связаны случаи летальной гепатотоксичности. Его не следует использовать при поверхностных микозах. Он хорошо абсорбируется, хотя концентрация в СМЖ остается низкой. Лекарство в значительной степени связывается с белками и метаболизируется в печени. Кетоконазол показан для лечения:
- тяжелого хронического резистентного кандидоза (1-2 нед; 4-10 мес при мукокутанном кандидозе);
- резистентных инфекций, вызванных дерматофитами (3-8 нед);
- системных инфекций, особенно диссеминированного бластомикоза (но не менингита, вызванного грибами).
Необходим клинический и биохимический мониторинг функции печени. Применения кетоконазола следует избегать во время беременности, грудном вскармливании и при порфирии. Существенное значение имеет лекарственное взаимодействие (см. далее).
Побочные эффекты кетоконазола
- Тошнота
- Рвота
- Светобоязнь
- Кожная сыпь
- Гепатотоксичность
- Умеренное повышение уровня ферментов печени (5-10%)
- Симптоматический гепатит — редкое явление, однако есть сообщения о прогрессирующей гепатотоксичности с летальным исходом при использовании высоких доз лекарства, поэтому необходимо регулярно проверять функции печени
- Гинекомастия и снижение либидо
- Нерегулярные менструации (у 10% женщин)
- Следует избегать применения высоких доз кетоконазола при туберкулезе, гистоплазмозе, паракокцидиоидомикозе и СПИДе
ФЛУКОНАЗОЛ. Флуконазол (бистриазол) используют для лечения местного и системного кандидоза и криптококковых инфекций. Он лучше, чем кетоконазол, абсорбируется из ЖКТ и проникает через гематоэнцефалический барьер; его концентрация в СМЖ составляет 50-80% концентрации в крови. Антибиотик экскретируется почками в неизмененном виде, поэтому при почечной недостаточности его Т1/2 существенно увеличивается.
Флуконазол используют для лечения кандидоза кожи, гениталий и слизистых оболочек, кожных инфекций, вызываемых дерматофитами, отрубевидного лишая и инвазивного кандидоза. Флуконазол применяют при системных инфекциях, включая криптококковый менингит, хотя при этом обычно наблюдают рецидивы. Флуконазол — профилактическое лекарственное средства у пациентов с подавлением функций иммунной системы после цитотоксической химио- или радиотерапии. Кроме того, он предотвращает рецидивы криптококкового менингита при СПИДе.
Побочные эффекты: рвота, диарея и сыпь (включая синдром Стивенса-Джонсона), возможны также тромбоцитопения и преходящие нарушения функций печени, однако влияние на эндокринную систему, по-видимому, отсутствует. Исследования на животных указывают на тератогенность флуконазола.
ИТРАКОНАЗОЛ. Итраконазол представляет собой синтетический диоксолан-триазол. Его используют для лечения орофарингеального и вульвовагинального кандидоза, отрубевидного лишая, лишая туловища и стоп. Итраконазол применяют при системных инфекциях, таких как гистоплазмоз, а также при аспергиллезе, кандидозе и криптококкозе, когда другие антимикотические препараты не подходят или неэффективны.
Абсорбция итраконазола из ЖКТ неполная, однако она повышается, если лекарство принимают вместе с пищей. На 99% антибиотик связывается с белками и накапливается в тканях, включая легкие, печень и кости, однако в СМЖ проникает в ограниченном количестве. Итраконазол экскретируется печенью, как и его активный метаболит. Т1/2 равен 20-40 час. Пациентам с нейтропенией в первые 4 сут назначают ударную дозу (доза насыщения), а для достижения адекватного уровня вещества в сыворотке часто требуется поддерживающая доза 400 мг.
В целом итраконазол пациенты переносят хорошо, хотя возможна тошнота, рвота, головная боль, боли в животе и преходящее повышение уровня ферментов печени. У пациентов с заболеваниями печени в анамнезе необходим мониторинг функций печени. У лиц с почечной недостаточностью биодоступность может быть снижена, а если у пациентов со СПИДом и нейтропенией абсорбция снижается, следует измерять уровень препарата в крови. В случаях развития периферической нейропатии прием интраконазола следует отменить.
ВАРИКОНАЗОЛ. Вариконазол обладает большей избирательностью в отношении цитохрома Р-450 грибов по сравнению с CYP450 млекопитающих. Из побочных эффектов чаще всего встречаются нарушения зрения, лихорадка и сыпь, которые вместе с данными тестирования функции печени вынуждают прервать лечение.
РЕЗИСТЕНТНОСТЬ К АЗОЛАЛЛ. Возникает редко, однако у пациентов с хроническим мукокутанным кандидозом и СПИДом были выделены резистентные штаммы Candida.
ВЗАИМОДЕЙСТВИЕ АЗОЛОВ С ДРУГИМИ ЛЕКАРСТВАМИ. Азолы повышают концентрацию в плазме, а соответственно и эффекты, фенитоина, оральных гипогликемических средств, антикоагулянтов и циклоспорина (в результате ингибиции CYP450), а также повышают миотоксичность симвастатина.
Абсорбцию азолов снижают антациды, циметидин или рифампин и повышают диуретики группы тиазидов. Использование азолов вместе с некоторыми антагонистами Н1рецепторов или цисапридом индуцирует тахикардию torsades de pointes.
Аллиламины
НАФТИФИН. Нафтифин представляет собой аллиламиновое производное нафталина. Нафтифин применяют местно. Он ингибирует фермент скваленэпоксидазу и снижает синтез эргостерола.
ТЕРБИНАФИН. Тербинафин — первый аллиламин, активный при пероральном применении. Он предотвращает синтез эргостерола, ингибируя скваленэпоксидазу, вследствие чего происходит накопление сквалена, приводящее к разрыву мембраны и гибели клеток (рис. 6.22).
Тербинафин хорошо абсорбируется и накапливается в дермисе, эпидермисе и жировой ткани благодаря своей липофильности. Он секретируется в кожное сало и обнаруживается в роговом слое через несколько часов после перорального приема. Тербинафин диффундирует также из ногтевого ложа, проникая в дистальную часть ногтей в течение 4 нед. Лекарство метаболизируется в печени, а его неактивные метаболиты экскретируются с мочой. Антибиотик эффективен главным образом против дерматофитов. При клинических испытаниях обнаружены впечатляющие клинический и микологический эффекты, а также снижение частоты рецидивов (табл. 6.23).
Тербинафин пациенты переносят хорошо. Но могут появиться тошнота, боли в животе и кожные аллергические реакции, однако они выражены умеренно. Есть сообщения об утрате вкусовых ощущений. Концентрация тербинафина повышается при одновременном применении циметидина и снижается в случае комбинации с рифампицином.
Таблица 6.23 Эффективность тербинафина
|
Инфекция |
Дозировка |
Клинический эффект (%) |
Микологический эффект (%) |
Частота рецидивов (%) |
|
Лишай ногтей |
250 мг 1 2 нед |
81-88 |
Низкая 6/52 позднее 80% излечения при наблюдении 3-1 2 мес | |
|
Лишай стопы |
250 мг 2 нед |
87 |
78 | |
|
Лишай туловища/голени |
250-500 мг |
85 |
92 | |
|
Онихомикоз (ногти пальцев рук) |
250-500 мг |
85 |
95 | |
|
Онихомикоз (ногти пальцев ног) |
250-500 мг |
80 |
80 | |
|
Кандидоз |
500 мг 4 нед |
70 |
80 |
Другие антимикотические средства
ГРИЗЕОФУЛЬВИН. Гризеофульвин был предложен как оригинальное, активное при пероральном приеме антимикотическое средство. Он был выделен из Penicillium griseofulvum. Механизм его действия не установлен, однако возможно, что он нарушает функцию микротрубочек грибов или синтез и полимеризацию нуклеиновых кислот. Антибиотик ингибирует рост дерматофитов, однако не действует на грибы, вызывающие глубокие микозы, или виды Candida. Абсорбция варьирует в зависимости от используемого препарата, но лучше абсорбируются препараты, состоящие из микрочастиц. Пик наблюдается через 1-3 час после приема внутрь. Концентрация в сыворотке снижается через 30 час. Лекарство накапливается в активно метаболизирующих клетках кожи и быстро поступает в полностью кератинизированные клетки, достигая самых наружных клеток в течение 8 час, однако предполагается, что с кератином оно прочно не связывается. Поскольку гризеофульвин транспортируется в роговой слой вместе с потом, избыточное потоотделение может послужить причиной быстрого выведения антибиотика из кожи. Гризеофульвин метаболизируется в печени, превращаясь в 6-диметил-гризеофульвин, который экскретируется почками, возможно, с желчью.
Гризеофульвин в значительной степени вытеснен азолами из практики лечения взрослых лиц, но он остается средством выбора для терапии инфекций, вызванных дерматофитами, у детей (10 мг/кг, разделенных на 2 дозы). Схемы лечения рассчитаны на длительный срок, поскольку антибиотик оказывает фунгистатический, а не фунгицидный эффект. Высока частота продолжительных рецидивов (40-70% при инфекциях ногтей пальцев ног).
Побочные эффекты возникают нечасто, однако хорошо известны лихорадка, кожная сыпь, лейкопения и явления, сходные с сывороточной болезнью. Обычным побочным эффектом является головная боль, а раздражительность и ночные кошмары могут стать серьезной проблемой, однако такое состояние, как правило, улучшается при продолжении приема препарата. Если же этого не происходит, дозу уменьшают на несколько дней, а затем постепенно увеличивают, перенося лечение главным образом на ночные часы. Гризеофульвин может повысить светочувствительность кожи, проявляющуюся петехиальными высыпаниями и уртикарией; со временем состояние улучшается, несмотря на продолжающееся лечение. У детей описаны гепатотоксичность, периферический неврит, супрессия костного мозга, протеинурия и эстрогеноподобные эффекты. Гризеофульвин тератогенен. В ходе лечения может возникнуть резистентность к антибиотику.
Гризеофульвин взаимодействует с другими лекарствами:
- варфарином, усиливая его метаболизм и снижая таким образом антикоагулирующий эффект;
- фенобарбиталом — при одновременном пероральном применении концентрация гризеофуль-вина в крови снижается.
Гризеофульвин усиливает порфирию, и есть сообщения, что он вызывает или усиливает системную красную волчанку.
АЛЛОРОЛФИН. Это антимикотическое средство доступно в виде лака для ногтей; оно действует фунгицидно на дерматофиты и обладает некоторой активностью против плесневых грибов.
ФЛУЦИТОЗИН. Препарат подавляет синтез нуклеиновых кислот, ингибируя активность тимидилатсинтетазы. Флуцитозин (фторцитозин) активен при пероральном применении и лишь в тех клетках, которые способны транспортировать его внутрь с помощью цитозинпермеазы и превращать его в 5-фторурацил. Последний затем метаболизируется уридинмонофосфатпирофосфорилазой грибов и может включаться в РНК или превращаться в 5-фтордезоксиуридиловую кислоту — сильный ингибитор тимидилатсинтетазы грибов. В результате нарушается синтез ДНК грибов.
Клиническое применение флуцитозина ограничено быстрым развитием резистентности, которое частично тормозится при совместном применении с амфотерицином. Предполагаемый механизм появления резистентности состоит в утрате пермеазы, необходимой для транспорта цитозина или снижении активности уридинмонофосфатпирофосфорилазы или цитозиндезаминазы.
Флуцитозин хорошо абсорбируется и проникает в СМЖ (60-80% концентрации в сыворотке). Он экскретируется в основном в неизмененном виде с мочой, в связи с чем при заболеваниях почек доза лекарства должна быть снижена.
Побочные эффекты: гепатотоксичность (изменения со стороны ферментов печени возникают примерно у 5% пациентов, однако обычно они обратимы), энтероколит, выпадение волос и супрессия костного мозга. Урацил уменьшает супрессивное действие на костный мозг, не снижая эффективности против грибов. Необходимо следить за уровнем концентрации препарата в плазме.
КАСПОФУНГИНА АЦЕТАТ. Препарат представляет собой новое антимикотическое средство, активное при пероральном применении, которое ингибирует синтез Р(1,3)-D-глюкона — важного компонента клеточной стенки различных видов Aspergillus и Candida. P(1,3)-D-глюкон отсутствует в клетках млекопитающих, таким образом, каспофунгина ацетат обладает избирательной токсичностью при инфекциях, вызываемых указанными грибами. Тем не менее имеются отдельные сообщения о побочных эффектах этого препарата: сыпи, зуде и анафилаксии. Т1/2 в сыворотке составляет 9-11 час, прием пищи влияния не оказывает.
Показания к терапевтическому применению антимикотических препаратов
Данные об эффективности антимикотических препаратов представлены в табл. 6.24.
|
Таблица 6.24 Показания к терапевтическому применению антимикотических препаратов | ||||||||
|
Инфекция |
Амфотерицин В |
Кетоконазол |
Флуконазол |
Итраконазол |
Тербинафин |
Гризеофульвин |
Флуцитозин |
Каспофунгин |
|
Дерматофиты |
X |
X |
X |
X | ||||
|
Питироспорум |
X |
X | ||||||
|
Кандидоз |
X |
X |
X |
X |
X |
X |
X | |
|
Аспергиллез |
X |
X |
X |
X |
X | |||
|
Бластомикоз |
X |
X |
X | |||||
|
Кокцидиоидомикоз |
X |
X |
X | |||||
|
Криптококкоз |
X |
X |
X | |||||
|
Гистоплазмоз |
X |
X |
X | |||||
|
Паракокцидиоидомикоз |
X |
X |
X |
X | ||||
|
Хромобластомикоз | ||||||||
|
Споротрихоз |
X |
X | ||||||
|
Мукормикоз |
X |
X | ||||||
|
Торулопсис | ||||||||
|
Псевдоаллешериаз |
X | |||||||
|
Зигомикоз |
X | |||||||
Нейтропения и подозреваемый микоз
Во всех случаях, когда у пациента обнаружена нейтропения с лихорадкой, не поддающейся антибиотикотерапии, необходимо начать антимикотическое лечение еще до определения природы микоза. Лекарством выбора является амфотерицин В, и полная терапевтическая доза должна быть применена в течение 24 час, т.к. лечение развившегося кандидоза или аспергиллеза требует интенсивной терапии. Инфекция, вызванная грибами, часто реактивируется, если к ней впоследствии присоединяется нейтропения. Может быть оправданным эмпирическое лечение амфотерицином до начала противолейкозной терапии, и его необходимо продолжать, пока не восстановится число нейтрофилов.
Профилактика
При нейтропении у пациентов с целью профилактики кандидоза можно применять флуконазол, однако не рекомендуется использовать кетоконазол для реципиентов после трансплантации, поскольку этот препарат снижает концентрацию циклоспорина. Итраконазол, по-видимому, создает некоторую защиту против аспергиллеза и кандидоза, однако он плохо всасывается. Его рекомендуется применять в клиниках, помещения которых не снабжены высокоэффективными фильтрами для очистки воздуха от корпускулярных частиц и удаляющими грибы. Итраконазол следует предпочесть флуконазолу для пациентов, нейтропения у которых сохраняется более 3 нед.
Неспецифическое лечение микозов
Для лечения кожных инфекций существуют разнообразные препараты, которые могут быть эффективными при их регулярном употреблении.
Эффективна мазь, содержащая производное бензойной кислоты (мазь Уайтфилда), однако косметически она менее удобна, чем некоторые новые препараты. Ее нужно разводить до 50% для использования в эмульгированном виде при лечении кожи мошонки и паховой области. В качестве альтернативных средств терапии инфекций, вызываемых дерматофитами, применяют антисептические красители, например краску Кастеллани, ундеценовые жирные кислоты и их соли, бензоилпероксид, салициловую кислоту, циклопирокс оламин, йодохлороксоламин, триацетин, галопрогин и толнафтат. Редким побочным эффектом всех этих средств является контактный дерматит. Раздражение кожи при дерматите может создать проблемы, особенно у пациентов с чувствительной кожей и наличием на ней трещин.
Сульфид селена (2,5%) на основе детергента широко применяют при питириазе. Препарат окрашивает одежду и может вызвать раздражение кожи, однако значительно дешевле применяемых местно азолов. В качестве альтернативного средства для предупреждения рецидивов можно применять водную смесь 20% раствора гипосульфита натрия и пропиленгликоля (50 : 50) в течение длительного времени.
Средством выбора для лечения лимфокутанного споротрихоза остается насыщенный раствор йодистого калия, принимаемый внутрь.
Читайте также
Литература
Andes D. Clinical pharmacodynamics of antifungals. Infect Dis Clin North Am 2003; 17: 635-649.
Baddley JW, Pappas PG. Antifungal combination therapy: clinical potential. Drugs 2005; 65: 1461-1480 [Considers the potential clinical usefulness of various combinations of antifungal drugs].
Boucher HW, Groll AH, Chiou CC, Walsh TJ. Newer systemic antifungal agents: pharmacokinetics, safety and efficacy. Drugs 2004; 64: 1997-2020 [A review of newer systemic antifungal drugs].
Denning DW. Echinocandin antifungal drugs. Lancet 2003; 362: 1142-1151 [An introduction to this new class of antifungal drugs].
Kyle AA, Dahl MV. Topical therapy for fungal infections. Am J Clin Dermatol 2004; 5: 443-451 [A discussion of the topical use of antifungal drugs].
Perfect JR. Antifungal resistance: the clinical front. Oncology 2004; 18: 15-22 [Problems of resistance to fungal infections].
Wiederhold NP, Lewis RE. The echinocandin antifungals: an overview of the pharmacology, spectrum and clinical efficacy. Expert Opin Invest Drugs 2003; 12: 1313-1333.
Yamada H, Kotaki H, Takahashi T. Recommendations for the treatment of fungal pneumonias. Expert Opin Pharmacother 2003; 4: 1241-1258.