Варфарин
Источник:
Клиническая фармакология по Гудману и Гилману том 3.
Редактор: профессор А.Г. Гилман Изд.: Практика, 2006 год.
Содержание
Варфарин[править | править код]
Историческая справка[править | править код]
На рубеже XIX и XX веков на равнинах штата Дакота и в Канале сажали донник, хорошо растущий на бедных почвах. Донник использовали в составе силоса вместо зерна. В 1924 г. Скоуфилд описал кровоточивость у крупного к рогатого скота, связанную с употреблением гнилого силоса, содержащего донник. После того как Родерик обнаружил, что кровоточивость была вызвана снижением уровня протромбина, Кемпбелл и Линк в 1939 г. выделили вызывавшее кровоточивость вещество — дикумарол. С 1948 г. в качестве средства против грызунов стали применять его более мощное синтетическое производное, названное варфарином (по названию организации — обладателя патента на это вещество: Wisconsin А1umni Леsearch Foundation coumarin). Использование этого препарата для лечения тромбозов и эмболий казалось тогда сомнительным из-за возможной токсичности. Однако после того, как в 1951 г. армейский призывник благополучно пережил прием большой дозы варфарина (с целью самоубийства), производные кумарина стали основными средствами для профилактики тромбозов и эмболий; их ежегодно назначают сотням тысяч больных. Наиболее популярен из них варфарин, однако антикоагулянтное действие всех этих препаратов почти одинаково и отличается лишь по силе и продолжительности.
Химическая структура[править | править код]
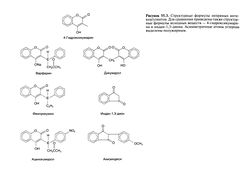
В качестве антикоагулянтов применяют многие производные 4-гидроксикумарина и родственного ему индан-1,3-диона (рис. 55.3). Наиболее популярны препараты первой группы. Для сохранения активности необходимо наличие остатка 4-гидроксикумарина и неполярного радикала у атома С-3. В молекуле варфарина, фенпрокумона и аценокумарола этот атом углерода является асимметричным. Оптические изомеры этих веществ различаются по антикоагулянтной активности, метаболизму, элиминации и лекарственным взаимодействиям (O’Reilly, 1987). Имеющиеся в продаже препараты представляют собой рацемические смеси. Преимуществ при введении отдельных изомеров не выявлено.
Фармакологические свойства[править | править код]
Механизм действия[править | править код]
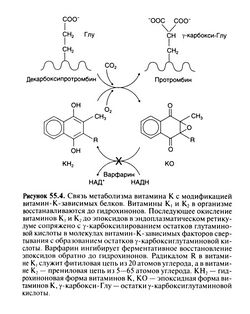
Непрямые антикоагулянты — антагонисты витамина К. Синтезирующиеся в печени факторы II (протромбин), VII, IX, X, протеины С и S приобретают биологическую активность лишь после γ-карбоксилирования 9—12 остатков глутаминовой кислоты на N-концевом участке молекулы, превращающего их в остатки γ-карбоксиглутаминовой кислоты (Furie et al., 1999). Последние, благодаря способности связывать Са2+, обеспечивают сборку активного каталитического комплекса на мембранах. Для γ-карбоксилирования нужны углекислый газ, кислород, восстановленный витамин К (в форме гидрохинона) и белок-предшественник, содержащий остатки глутаминовой кислоты (рис. 55.4). Реакция идет в шероховатом эндоплазматическом ретикулуме и катализируется недавно выделенным и охарактеризованным ферментом, состоящим из 758 аминокислотных остатков (Morris et al., 1993).
Реакция γ-карбоксилирования остатков глутаминовой кислоты сопровождается окислением восстановленного витамина К в эпоксид. Для продолжения реакций γ-карбоксилирования и синтеза биологически активных белков он должен опять восстановиться в гидрохинон. Витамин-К-эпоксидредуктаза состоит из двух белков эндоплазматического ретикулума: микросомальной эпоксид-редуктазы и белка, относящегося к семейству глутатион-трансфераз (Cain et al., 1997). Этот ферментный комплекс ингибируется терапевтическими дозами непрямых антикоагулянтов. Витамин К (но не его эпоксид) может превращаться в гидрохинон и с помощью другого фермента — хинонредуктазы. Последний фермент работает при высоких концентрациях витамина К и менее чувствителен к кумаринам, поэтому действие даже больших доз непрямых антикоагулянтов можно остановить назначением достаточной дозы витамина К.
Терапевтические дозы варфарина снижают содержание всех витамин-К-зависимых факторов свертывания на 30—50%; кроме того, образующиеся молекулы обладают сниженной активностью (10—40% нормальной) из-за недостаточного γ-карбоксилирования. При наследственных коагулопатиях аналогичный дефицит факторов свертывания сопровождается легкой кровоточивостью. На активность полностью у-карбоксилированных молекул непрямые антикоагулянты не влияют. Таким образом, после назначения или коррекции доз непрямых антикоагулянтов время достижения постоянной активности каждого фактора определяется их T1/2 (у фактора VII — 6 ч, IX — 24 ч, X — 36 ч, протромбина — 50 ч, протеина С — 8 ч, протеина S — 30 ч). Благодаря большому Т1/2 некоторых факторов свертывания (особенно протромбина) антикоагулянтное действие варфарина достигает максимума лишь через несколько суток после начала лечения, хотя П В удлиняется гораздо раньше из-за распада факторов с меньшим Т1/2, особенно фактора VII. На все витамин-К-зависимые факторы свертывания варфарин действует одинаково, хотя его антикоагулянтное действие обычно оценивают по активности протромбина и, в меньшей степени, фактора X (Sise et al., 1958; Zivelin et al., 1993). Витамин-К-зависимая γ-глутамил карбоксил аза активна во многих тканях. Есть и другие белки, содержащие остатки γ-карбоксиглутаминовой кислоты. Предполагается, что в костях низкомолекулярные витамин-К-зависимые белки, содержащие остатки γ-карбоксиглута-миновой кислоты (остеокальцин, γ-карбоксиглутамат-содержащий белок матрикса), участвуют в минерализации костей, а витамин-К-зависимое γ-карбоксилирова-ние кальцитриолового рецептора влияет на его связывание с ДНК (Sergeev and Norman, 1992). Непрямые антикоагулянты у взрослых не влияют на плотность костной ткани (Rosen et al., 1993), но могут нарушать остеогенез.
Дозы[править | править код]
Взрослым варфарин обычно назначают в дозе 5 мг/сут, а через 2—4 сут переходят на поддерживающую дозу в 2—10 мг/сут, в зависимости от МНО (см. ниже). При массе тела более 80 кг начальная доза может быть повышена до 7,5 мг/сут, но не больше. Препарат обычно принимают внутрь, но его можно вводить и в/в в тех же дозах. Вводить его в/м не рекомендуется из-за риска образования гематом.
Всасывание[править | править код]
Биодоступность раствора натриевой соли варфарина близка к 100% независимо от пути введения. Неоднократное попадание на кожу раствора варфарина, используемого в качестве средства от грызунов, может вызвать кровоточивость. Однако таблетки, выпускаемые разными фирмами, могут растворяться с разной скоростью, и препарат из них всасывается по-разному. Уменьшается всасывание и при приеме препарата после еды. Варфарин можно выявить в плазме уже через час после приема, а его максимальная концентрация достигается через 2—8 ч.
Распределение[править | править код]
Варфарин на 99% связывается с белками плазмы (главным образом с альбумином); объем его распределения равен объему распределения альбумина (0,14 л/кг). Препарат свободно проходит через плаценту, но не проникает в молоко (в отличие от других кумаринов и индандионов).
Элиминация[править | править код]
Варфарин превращается в печени в неактивные метаболиты (Kaminsky and Zhang, 1997), экскретируемые с молой и желчью. Клиренс составляет в среднем 0,045 мл/мин/кг. Т1/2 колеблется от 25 до 60 ч (в среднем около 40 ч), длительность действия — от 2 до 5 сут.
Лекарственные взаимодействия[править | править код]
Огромный список факторов, зияющих на действие непрямых антикоагулянтов, непрерывно растет (Freedman and Olatidoye, 1994; Wells etal., 1994; Harder and Thiirmann, 1996). Опасность может представлять все, что влияет на: 1) метаболизм непрямых антикоагулянтов и витамина К., 2) образование, функционирование и элиминацию белков и клеток, участвующих в гемостазе или фибринолизе, 3) целость любых эпителиальных поверхностей. Врач должен быть осведомлен о назначении или об отмене всех, даже безрецептурных, лекарств и пищевых добавок. К наиболее частым причинам снижения эффективности непрямых антикоагулянтов относятся: снижение всасывания из ЖКТ (например, за счет связывания с холестирамином), увеличение объема распределения и уменьшение Т1/2 вследствие гипопротеинемии (например, при нефротическом синдроме), индукция микросомаль-ных ферментов печени и ускоренное разрушение препарата (при приеме барбитуратов, рифампицина, фенитоина или алкоголя) , прием пищи с большим содержанием витамина К и повышение уровней факторов свертывания при беременности. Обычно эти причины вызывают укорочение ПВ.
Усиление действия непрямых антикоагулянтов может быть вызвано нарушением их элиминации или вытеснением из связи с белками под действием фенилбутазона, сульфинпиразона, метронидазола, дисульфирама, аллопуринола, циметвдина, ами-одарона или больших количеств алкоголя. Относительный дефицит витамина К встречается при его недостаточном поступлении (например, у послеоперационных больных, получающих полное парентеральное питание), особенно если кишечная микрофлора подавлена антибиотиками (живущие в кишечнике бактерии синтезируют витамин К и служат важным его источником). Поэтому использование антибиотиков у больных, получающих варфарин, может сопровождаться удлинением ПВ. Помимо этого цефалоспорины, содержащие гетероциклические боковые цепи, угнетают витамин-К-эпоксидредуктазу, а следовательно, и у-карбоксилирование. Дефицит факторов свертывания встречается также при печеночной и сердечной недостаточности и повышении основного обмена (например, при тиреотоксикозе). Во всех этих случаях ПВ обычно удлиняется. Существуют и такие лекарственные взаимодействия непрямых антикоагулянтов, при которых ПВ не меняется, но тем не менее возникают серьезные осложнения. Примером может быть кровоточивость, обусловленная одновременным приемом антиагрегантов (например, аспирина), а также гастрит и острые язвы желудка и двенадцатиперстной кишки при одновременном приеме НПВС. Некоторые препараты обладают смешанным действием; так, клофибрат ускоряет метаболизм факторов свертывания и подавляет агрегацию тромбоцитов. Действие непрямых антикоагулянтов усиливается с возрастом.
Резистентность к варфарину[править | править код]
У некоторых больных достаточное увеличение МНО достигается лишь при дозах варфарина свыше 20 мг/сут. Обычно это бывает, когда больной получает препараты витамина К или повышено содержание этого витамина в пище. Другие причины — нерегулярный прием препарата и лабораторные ошибки. Описаны несколько больных с наследственной резистентностью даже к большим дозам варфарина (Alving et al., 1985). У крыс подобное явление описано при дефектах витамин-К-эпоксидредуктазы.
Повышенная чувствительность к варфарину. Примерно у 10% больных уже небольшая доза варфарина (менее 1,5 мг/сут) приводит к увеличению МНО до 2—3. По-видимому, эти больные имеют один или два мутантных аллеля, кодирующих изофермент IIC9 цитохрома Р450 — главного фермента, инактивирующего варфарин (Aithal et al., 1999). В отличие от нормального аллеля (CYP2C9*1) аллели CYP2C9*2 и CYP2C9*3 сочетаются с гораздо более медленной инактивацией варфарина in vitro. Эти аллели встречаются у 10—20% белых людей и менее чем у 5% темнокожих и азиатов.
Побочные эффекты[править | править код]
Главные осложнения, наблюдаемые при приеме непрямых антикоагулянтов, — геморрагические (Levine et al., 1998). Их риск определяется дозами, длительностью лечения, назначением других препаратов, влияющих на гемостаз, и наличием анатомических предпосылок. Наиболее опасны кровоизлияния, сдавливающие жизненно важные органы (в головной и спинной мозг, в оболочки нервов, в полость перикарда), и массивная кровопотеря, которую трудно быстро диагностировать (внутрибрюшные и желудочно-кишечные кровотечения, забрюшинные гематомы). Разные исследователи оценивают риск тяжелых кровотечений по-разному, но в целом у больных с уровнем МНО 2—3 он не превышает 5%. При МНО выше 4, особенно у пожилых, резко возрастает угроза внутричерепных кровоизлияний. Преходящее увеличение МНО (выше 6) у амбулаторных больных чаще всего наблюдается при назначении препаратов, потенцирующих действие варфарина (например, парацетамола), поздних стадиях злокачественных новообразований, поносе, сниженном питании и передозировке (Hylek et al.,1998). Следует научить больных распознавать первые симптомы кровотечений. Необходимо также регулярно проводить лабораторный контроль во время сопутствующих заболеваний и изменений в диете или лечении.
Если уровень МНО увеличен, но не превышает 5, кровоточивость отсутствует или больному предстоит операция, лечение можно приостановить и возобновить в меньших дозах после снижения MHO (Hirsh et al., 1998b). При уровне МНО выше 5 назначают фитоменадион (витамин К,) внутрь в дозе 1—2,5 мг(при МНО 5—9) или 3— 5 мг (при МНО выше 9). Эти дозы обычно обеспечивают значительное снижение МНО в последующие 1—2 сут и не вызывают резистентности к дальнейшему лечению варфарином. Если требуется быстрейшая нормализация МНО, можно назначить более высокие дозы фитомена-диона. Так как для синтеза и полного у-карбоксилирования факторов свертывания нужно время, действие фито-менадиона проявляется лишь через несколько часов. Поэтому при активном кровотечении или тяжелой передозировке варфарина (МНО выше 20) вдобавок к медленной инфузии 10 мг фитоменадиона переливают свежезамороженную плазму (10—20 мл/кг). В связи с тем что восполненные факторы свертывания (особенно фактор VII) элиминируются быстрее, чем оставшийся в крови варфарин, могут потребоваться повторные переливания. При введении фитоменадиона в/в следует помнить об анафи-лактоидных реакциях. После введения больших доз фитоменадиона чувствительность к варфарину пропадает на несколько дней. Если больной продолжает нуждаться в антикоагулянтах, ему временно назначают гепарин.
При беременности варфарин приводит к абортам и порокам развития плода. Его прием в I триместре вызывает гипоплазию хрящей носа и точечные обызвествления эпифизов, напоминающие точечную хондродисплазию. Прием варфарина во II и в III триместрах приводит к неврологическим нарушениям. Даже если показатели ПВ у матери не выходят за пределы допустимого, и у новорожденного, и у плода возможна тяжелая кровоточивость (вплоть до внутриутробной гибели). Поэтому при беременности непрямые антикоагулянты следует заменять гепарином.
Варфариновый некроз кожи встречается нечасто. Появление на коже очагов поражения через 3—10 сут от начала лечения было впервые описано в 1943 г. Это необычное осложнение встречается при лечении многими кумаринами и индандионами. Зачастую оно возникает лишь во время первого курса лечения. Прекращение приема препарата часто не сказывается на тяжести поражения кожи. Очаги поражения чаше располагаются на конечностях, возможно поражение подкожной клетчатки, полового члена, молочных желез. При гистологическом исследовании обнаруживается распространенный тромбоз мелких сосудов, который иногда заканчивается некрозом, требующим обширного иссечения или даже ампутации. Подобные случаи были недавно описаны у гетерозигот с дефицитом протеинов С и S. Так как у протеина С Т)/2 короче, чем у витамин-К-зависимых факторов свертывания (кроме фактора VII), его активность при введении непрямых антикоагулянтов падает быстрее. Не исключено, что варфариновый некроз кожи возникает в результате временного дисбаланса между действием прокоагулянтов и антикоагулянтов, усугубляющегося при дефиците протеинов С и S. Однако, с одной стороны, варфариновый некроз кожи наблюдается не у всех гетерозигот с дефицитом протеинов С и S, а с другой, он может развиться и у больных с нормальным уровнем этих протеинов. Сходные поражения кожи иногда возникают и у больных, не принимающих непрямые антикоагулянты, особенно при дефиците витамина К.
Через 3—8 нед после начала лечения непрямыми антикоагулянтами может появиться обратимое, иногда болезненное багровое или синюшное окрашивание боковых и подошвенных поверхностей пальцев ног, бледнеющее при надавливании или поднимании ног. Причиной этого явления считается атероэмболия. К другим редким осложнениям относятся алопеция, крапивница. дерматит, лихорадка, снижение аппетита, тошнота, схваткообразные боли в животе и понос.
Варфарин может провоцировать развитие влажной гангрены (Warkentin et al., 1997) и множественных некрозов кожи (War-kentin et al., 1999), осложняющих иногда течение гепариновой тромбоцитопении. Поэтому до разрешения гепариновой тромбоцитопении больным назначают другие антикоагулянты, например лепирудин или данапароид (см. выше).
Применение и лабораторный контроль[править | править код]
Непрямые антикоагулянты используют для предотвращения прогрессирования или профилактики рецидивов венозных тромбозов и ТЭЛА после курса гепаринотера-пии. Их успешно применяют для профилактики венозных тромбозов и ТЭЛА после операций на малом тазу, костях и суставах, а также для профилактики эмболий артерий большого круга кровообращения при инфаркте миокарда, протезировании клапанов сердца и мерцательной аритмии. Недавно были опубликованы подробные рекомендации по применению непрямых антикоагулянтов в разных клинических ситуациях (Proceedings of the American College of Chest Physicians 5th Consensus Conference on Antithrombotic Therapy, 1998).
Перед назначением непрямых антикоагулянтов следует провести клинический и лабораторный поиск состояний, увеличивающих риск осложнений (наследственные дефициты факторов свертывания, тромбоцитопения, печеночная и почечная недостаточность, сосудистые аномалии и т. п.). Для контроля за регулярностью и эффективностью лечения используют МНО. Терапевтические значения этого показателя, позволяющие снизить риск тромбозов и эмболий, незначительно повышая при этом вероятность кровотечений, были установлены эмпирически.
В большинстве случаев достаточно повысить МНО до 2— 3; более высокий уровень МНО рекомендован больным с протезированными клапанами сердца (Hirsh et al., 1998b).
При лечении острых венозных тромбозов и ТЭЛА после присоединения к гепарину непрямых антикоагулянтов еше как минимум 4—5 сут продолжают гепариноте-рапию, пока уровень МНО не стабилизируется на терапевтическом уровне в течение 2 сут подряд. Это необходимо для истощения запасов долгоживущих факторов свертывания, особенно протромбина. В начале лечения М НО следует определять ежедневно, чтобы избежать передозировки у больных с повышенной чувствительностью к кумаринам. После того как уровень МНО стабилизируется, можно постепенно увеличивать интервал между лабораторными исследованиями до еженедельного, а затем — ежемесячного.
Для контроля за лечением кровь берут натощак через 8—14 ч после приема препарата. Раньше результат оценивали по соотношению ПВу больного и в образце донорской плазмы. Однако этот показатель сильно зависит от используемого тромбопластина и лабораторного оборудования. ПВ удлиняется при снижении уровней фибриногена, фактора V и витамин-К-зависимых факторов (протромбина, факторов VII и X). Снижение уровня фактора IX, протеинов С и S на П В не влияет. Попытки стандартизации лабораторного контроля, предпринятые в середине 1980-х гг.. привели к разработке и внедрению в 1990-х гг. показателя, названного международным нормализованным отношением — МНО. Этот показатель вычисляется следующим образом:
МНО = (ПВб/ПВст)ISI
где ПВб — ПВ у больного; ПВСТ — ПВ стандартной плазмы; ISI — международный индекс чувствительности (international sensitivity index).
Значение международного индекса чувствительности указывает производитель тромбопластина. Этот индекс отражает соотношение ПВ, определяемого с помощью данного тромбопластина, к ПВ, определяемому при помощи стандартного тромбопластина, разработанного ВОЗ. Чем меньше эта величина, тем чувствительней тест к действию непрямых антикоагулянтов (то есть тем больше удлиняется ПВ на фоне этих препаратов). В идеале в лаборатории должны проверять каждую партию тромбопластина на образцах стандартной плазмы, чтобы результат не зависел от особенностей используемого оборудования и методики исследования.
После внедрения МНО в качестве стандарта выяснилось, что при использовании кроличьего тромбопластина (обычно применяемого в лабораториях Северной Америки) чувствительность теста ниже. Это приводило к назначению больших доз непрямых антикоагулянтов, чем рекомендовалось ранее на основании клинических испытаний с применением тромбопластина из головного мозга человека. Так, оптимальный МНО (2—3) соответствует соотношению величин ПВ 1,2—1,5 при использовании кроличьего тромбопластина и 2—3 при использовании человеческого.
При наличии у больного волчаночного антикоагулянта нельзя ориентироваться на уровень МНО, так как значения ПВ и других показателей свертывания крови, зависящих от фосфолипидов, у них увеличены изначально. В таких случаях результаты лечения оценивают по анти-Ха-активности или протром-бин-проконвертиновому времени (Moll and Ortel, 1997).
Другие непрямые антикоагулянты[править | править код]
Дикумарол[править | править код]
Это первый непрямой антикоагулянт, который был выделен и внедрен в клиническую практику. Сегодня его используют редко из-за плохого и непредсказуемого всасывания и высокого риска побочного действия на ЖКТ. Поддерживающая доза дикумарола обычно составляет 25—200 мг/сут. Действие проявляется через 1—5 сут и после отмены продолжается еще 2—10 сут. фенпрокумон и аценокумарол. Эти средства используются главным образом за пределами США. Фенпрокумон имеет больший Т1/2 (5 сут), чем варфарин, несколько замедленное начало и большую длительность действия (7—14 сут). Поддерживающая доза составляет 0,75—6 мг/сут. Напротив, аценокумарол обладает коротким Т1/2 (10—24 ч), быстрым началом и короткой продолжительностью действия (2 сут). Его поддерживающая доза — 1—8 мг/сут.
Производные индандиона[править | править код]
Анизиндион разрешен к применению в США. По фармакокинетике он сходен с варфарином, но не имеет видимых преимуществ и чаще дает побочные эффекты. Фениндион в свое время был весьма популярен, и его до сих пор применяют в некоторых странах. Однако из-за угрозы тяжелых, подчас смертельных аллергических реакций, возникающих в первые недели лечения, его не рекомендуется использовать.
Родентициды[править | править код]
Бромадиолон, бродифакум, дифенадион, хлорфасинон и пиндон относятся к средствам длительного действия (удлинение ПВ наблюдается в течение нескольких недель). Они представляют медицинский интерес из-за возможности случайного или намеренного отравления.
Читайте также[править | править код]
- Средства, влияющие на свертывание крови
- Гемостатики (коагулянты, ингибиторы фибринолиза)
- Средства, уменьшающие проницаемость сосудов
- Противосвертывающая система крови
- Антикоагулянты прямого действия
- Антикоагулянты непрямого действия
- Средства, влияющие на фибринолиз
- Средства, влияющие на агрегацию тромбоцитов