Противолепрозорные средства
Источник:
Клиническая фармакология по Гудману и Гилману том 3.
Редактор: профессор А.Г. Гилман Изд.: Практика, 2006 год.
Содержание
Противолепрозные средства[править | править код]
Проказой (лепрой, болезнью Гансена) страдают около 6 млн людей во всем мире, хотя в США в настоящее время это заболевание встречается редко. Благодаря современным противолепрозным средствам большинство больных лечатся амбулаторно.
Сульфоны[править | править код]
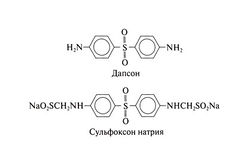
В лечении проказы используют 4,4'-диаминодифенилсульфон (дапсон) и его производные. В данной статье рассмотрены общие для всех сульфонов фармакологические свойства, а также два представителя этой группы — дапсон и сульфоксон натрия.
Историческая справка[править | править код]
Впервые сульфоны привлекли к себе внимание благодаря химическому родству с сульфаниламидами. В 1940-х гг. было показано, что сульфоны эффективны при экспериментальном туберкулезе, а также при проказе у крыс. Вскоре успешные результаты были получены и в клинических испытаниях на больных проказой. Сульфоны и по сей день остаются основным средством лечения проказы.
Химические свойства[править | править код]
Родоначальником всех сульфонов, применяемых в лечении проказы, служит дапсон. Он до сих пор остается самым распространенным противолепрозным средством, несмотря на появление множества новых препаратов. Структурные формулы дапсона и сульфоксона натрия следующие:
Антимикробная активность[править | править код]
Mycobacterium leprae не растет на питательных средах и в культуре клеток, поэтому определить ее чувствительность к антимикробным средствам in vitro невозможно. Для оценки чувствительности Mycobacterium leprae мышей заражают в мякоть подушечек лап и вводят им исследуемые лекарственные средства. Через 6—8 мес мышей забивают, мякоть подушечек лап гомогенизируют и при микроскопии определяют количество кислотоустойчивых палочек (Shepard et al., 1976). Дапсон оказывает на Mycobacterium leprae бактериостатическое действие; МПК для штаммов, выделенных от нелеченных больных, обычно колеблется от 0,001 до 0,01 мкг/мл (Levy and Peters, 1976).
Механизм действия и спектр антимикробной активности у дапсона и его производных такие же, как у сульфаниламидов. Будучи структурными аналогами парааминобензойной кислоты, и дапсон, и сульфаниламиды подавляют синтез фолиевой кислоты в бактериальной клетке.
В ходе лечения могут появляться устойчивые к дапсону штаммы Mycobacterium leprae (вторично-резистентная проказа). Чаще всего это происходит на фоне монотерапии лепроматозной проказы. Распространенность вторично-резистентной проказы достигает 19% (WHO Expert Committee on Leprosy, 1998). Первично-резистентная проказа (изначально вызванная устойчивым штаммом) встречается в 2,5—40% случаев, в зависимости от района (Centers for Disease Control, 1982). Однако клиническое значение первичной устойчивости к дапсону некоторыми авторами подвергается сомнению (Gelberet al., 1990; Gelber and Rea, 2000).
Применение[править | править код]
Дапсон — препарат для приема внутрь. Существуют несколько схем лечения проказы (Trautman, 1965; Gelberand Rea, 2000). Взрослым препарат назначают в дозе 100 мг/сут. Обычно начинают с низких доз, в течение 1—2 мес увеличивая их до рекомендуемых. Лечение продолжают не менее 3 лет, а при необходимости — пожизненно.
При непереносимости дапсона из-за желудочно-кишечных нарушений назначают сульфоксон натрия в дозе 330 мг/сут.
Применение сульфонов при малярии, вызванной устойчивыми к обычным противомалярийным средствам плазмодиями.
Побочные эффекты[править | править код]
Все сульфоны обладают сходными побочными эффектами. Самый распространенный из них — гемолиз. Вероятно, это дозозависимый побочный эффект, обусловленный окислительными свойствами сульфонов. Выраженность гемолиза бывает разной. Срок жизни эритроцитов уменьшается. но гемолитическая анемия обычно возникает только на фоне патологии эритроцитов или костного мозга (Pengelly, 1963). В тяжелых случаях появляются признаки гипоксии. При приеме дапсона в дозе 100 мг/сут гемолиз не развивается. Исключение составляют больные с дефицитом Г-6-ФД — у них безопасная доза не превышает 50 мг/сут. В дозе 200—300 мг/сут дапсон вызывает гемолиз почти у всех больных. Кроме того, прием дапсона часто приводит к метгемоглобинемии с образованием телец Гейнца, особенно при врожденной недостаточности НАДН-мет-гемоглобинредуктазы.
К другим побочным эффектам сульфонов относятся снижение аппетита, тошнота и рвота. В отдельных случаях наблюдались головная боль, раздражительность, бессонница, нечеткость зрения, парестезия, обратимая нейропатия (обусловленная, видимо, дегенерацией аксонов), лихорадка, гематурия, зуд, психоз, разнообразные высыпания (Rapoport and Guss, 1972). Редкое осложнение — мононуклеозоподобный синдром, который может привести к смерти. При лепроматозной проказе иногда развивается сульфоновый синдром. По патогенезу он. видимо, сходен с реакцией Яриша—Герксгеймера. Сульфоновый синдром появляется через 5—6 нед после начала лечения, особенно у истощенных бальных, и проявляется лихорадкой, недомоганием, эксфолиативной эритродермией, желтухой, некрозом печени, лимфаденопатией, метгемоглобинемией и анемией.
Если приняты все меры предосторожности, прием сульфонов при проказе в течение многих лет достаточно безопасен. Однако побочные эффекты сульфонов, особенно сульфоновый синдром. могут быть настолько тяжелыми, что необходимо не только прекратить лечение, но и принять меры для спасения жизни больного. Поэтому лечение начинают с малых доз, постепенно увеличивая их. За бальными постоянно наблюдают, регулярно проводят клиническое и лабораторное обследование.
Фармакокинетика[править | править код]
Дапсон быстро и почти полностью всасывается в ЖКТ. Двузамешенные сульфоны, например сульфоксон натрия, всасываются хуже и в большом количестве выводятся с калом. Максимальная сывороточная концентрация дапсона достигается в течение 2—8 ч после приема; Тсоставляет 20— 30 ч. Через 24 ч после приема в дозе 100 мг сывороточная концентрация препарата составляет 0,4—1,2 мкг/мл (Shepard et al., 1976). Дапсон на 70% связывается с белками плазмы. При ежедневном приеме в дозе 100 мг среднее содержание свободного дапсона составляет 2 мкг в пересчете на грамм ткани (кроме печени). Сывороточная концентрация сульфоксона натрия при приеме в обычных дозах составляет 10—15 мкг/мл. Препарат довольно быстро выводится, но через 8 ч еще определяется в крови.
Сульфоны проникают во все ткани и биологические жидкости. В наибольшей концентрации они присутствуют в печени и почках, а также в коже и мышцах (следовые количества сульфонов находят там даже через 3 нед после отмены лечения). Благодаря кишечно-печеночному кругообороту сульфоны сохраняются в крови долгое время, поэтому их прием следует периодически прерывать. В печени дапсон подвергается аиетилирова-нию под действием того же фермента, что и изониазид. Активность фермента (а следовательно, и скорость ацетилирования) определяется генетически. При приеме в дозе 50—100 мг/сут сывороточная концентрация дапсона превышает МПК для Mycobacterium leprae даже у лиц с высокой активностью ацетилирующих ферментов, у которых препарат элиминируется быстрее Почечная экскреция сульфонов колеблется. Дапсон выводится почками на 70—80%. В моче он присутствует в виде неустойчивых в кислой среде MOHO-N-глюкуроиида и моно-N-суль-фамата, а также в виде других метаболитов, химическая природа которых не установлена. Пробенецид значительно снижает почечную экскрецию MOHO-N-глюкуроиида, MOHO-N-сульфа-мата и, в меньшей степени, неизмененного дапсона (Goodwin and Sparell, 1969).
Рифампицин[править | править код]
Рифампицин подробно обсуждается в разделе, посвященном противотуберкулезным средствам. На Mycobacterium leprae препарат оказывает быстрое бактерицидное действие; МПК-менее 1 мкг/мл. На фоне лечения, включающего рифампицин быстро снижается заразность больного (Bullock, 1983). В связи с распространением устойчивости к дапсону ВОЗ рекомендует использовать комбинированную противолепрозную терапию в состав которой входит рифампицин (WHO Expert Committee on Leprosy, 1998).
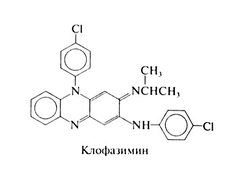
Клофазимин[править | править код]
Клофазимин — краситель на основе феназина — имеет следующую структурную формулу:
Клофазимин, по-видимому, связывается, участками микобактериальной ДНК, богатыми гуанином и цитозином (Morrison and Marley, 1976). Препарат оказывает не только антимикобак-териальное, но и противовоспалительное действие, препятствуя развитию лепрозной узловатой эритемы. В настоящее время клофазимин входит в состав комбинированной противолепроз-ной терапии (см. ниже). Кроме того, он оказывает слабое бактерицидное действие на Mycobacterium avium-intracellulare и активен в отношении Mycobacterium ulcerans (возбудитель язвы Бурули).
Клофазимин хорошо всасывается при приеме внутрь и накапливается в тканях. Его с успехом используют в тех случаях, когда Mycobacterium leprae устойчива к дапсону. Однако, в отличие от дапсона, который начинает действовать сразу, клофазимин проявляет свой бактерицидный эффект лишь спустя S0 сут после начала лечения. Клофазимин обычно назначают в дозе 100 мг/сут (Levy et al., 1972). Он окрашивает кожу в красный цвет, что особенно беспокоит светлокожих больных. Среди побочных эффектов клофазимина встречается эозинофильный энтерит (Mason et al., 1977).
Другие противолепрозные средства[править | править код]
По некоторым данным, при лепрозной узловатой эритеме эффективен тапидомид, 100—300 мг/сут (Iyer et al., 1971). Ввиду высокой тератогенности талидомид противопоказан не только беременным, но и всем женщинам детородного возраста.
Этионамид подробно обсуждается в разделе, посвященном противотуберкулезным средствам. При проказе препарат назначают в дозе 250—375 мг/сут вместо клофазимина. Многообещающие результаты получены в экспериментальных и немногочисленных клинических исследованиях, посвященных новым противолепрозным средствам — миноциклину, кларитромицину, пефлоксацину и офлоксацину (Gelberand Rea, 2000).
Медикаментозное лечение проказы[править | править код]
Неспециалисты сталкиваются с проказой редко и могут получить консультацию в Национальном Центре изучения проказы в Карвилле, штат Луизиана (Carville, LA 70721). Поэтому здесь мы лишь вкратце остановимся на достижениях в области лечения этой хронической бактериальной инфекции, столь плохо поддающейся антимикробной терапии.
Выделяют пять клинических форм проказы (а также так называемую неопределенную, или раннюю, проказу). Одна из двух крайних (полярных) форм — туберкулоидная проказа, при которой на коже появляются гипопигментированные пятна с четкими границами. В пределах пятен почти всегда отсутствует болевая чувствительность. В соскобе из очага поражения микобактерий выявляют редко, однако они могут появляться во время обострения болезни. При биопсии кожи обнаруживают гранулемы без казеозного некроза, содержащие гигантские клетки Лангханса; клетки Вирхова (лепрозные клетки) отсутствуют. Клеточный иммунитет сохранен; лепроминовая проба (внутри-кожное введение суспензии лепрозной гранулемы, содержащей убитых нагреванием Mycobacterium leprae) всегда положительна. Для туберкулоидной проказы характерны длительные ремиссии с периодическими обострениями.
Другая крайняя форма — лепроматозная проказа — характеризуется генерализованным поражением кожи и других органов. Из-за нарушения клеточного иммунитета у таких больных часто наблюдается кожная анергия, и лепроминовая проба отрицательна. Границы очагов поражения расплывчатые; чувствительность в пределах очагов иногда снижена. Кожа блестящая, утолщена из-за диффузной инфильтрации, образует грубые складки. В соскобах из очагов поражения обнаруживают Mycobacterium leprae. В гранулемах присутствуют клетки Вирхова (макрофаги, нагруженные микобактериями). По мере прогрессирования болезни поражаются крупные нервные стволы, исчезает болевая чувствительность, кожа и мышцы атрофируются, развиваются трофические язвы, остеомиелит мелких костей конечностей; возможна мутиляция фаланг. К пограничным формам проказы относят собственно пограничную, погранично-туберкулоидную и погранично-лепроматозную проказу (Gel-berand Rea, 2000).
При пограничных формах проказы может развиться восходящая реакция трансформации, обусловленная аллергической реакцией замедленного типа на антигены Mycobacterium leprae. Очаги поражения изъязвляются, усиливается поражение нервов. Назначают глюкокортикоиды или клофазимин.
При лепроматозной и погранично-лепроматозной проказе может возникнуть лепрозная узловатая эритема, для которой характерны выпуклые болезненные подкожные или внутри-кожные узлы и выраженные общие симптомы, в том числе высокая лихорадка. Лепрозная узловатая эритема провоцируется разными факторами, чаше всего — противолепрозной терапией. Предполагается, что в основе этого реактивного состояния лежит иммунокомплексная аллергическая реакция на антигены, высвобождающиеся при гибели большого количества микобактерий. При лепрозной узловатой эритеме назначают клофазимин или талидомид.
Благодаря успехам противолепрозной терапии и реконструктивной хирургии прогноз при проказе стал существенно лучше. Большую роль сыграла и перемена в отношении кбольным: они больше не считаются изгоями, а сама болезнь рассматривается как одна из многих бактериальных инфекций. В зависимости от клинической формы проказы, продолжительности болезни, а также от эффективности лечения больных подразделяют на заразных и незаразных. Однако лаже заразным больным госпитализация не требуется, если обеспечены должные наблюдение, лечение, бытовые условия и контроль со стороны местных служб здравоохранения.
Язвы и повреждения слизистых заживают в течение нескольких месяцев. Подкожные узлы исчезают медленнее, а для полного уничтожения микобактерий могут потребоваться годы. Выраженность остаточных явлений (депигментация, гиперпигментация, атрофия, рубцы) зависит от исходной степени поражения. Тяжелое поражение глаз плохо поддается терапии сульфонами, однако своевременно начатое лечение позволяет предотвратить офтальмологические нарушения. Кератоконъюнктивит и язвы роговицы могут быть вторичными, обусловленными поражениями нервов.
Согласно современным рекомендациям ВОЗ, всем больным проказой назначают комбинированную антимикробную терапию. Сочетание нескольких противолепрозных препаратов позволяет предупредить развитие лекарственной устойчивости, успешно лечить первично-резистентную проказу и сократить продолжительность терапии. Схема лечения и дозы зависят от формы проказы. При полимикобактериальной (лепроматозной, погранично-лепроматозной и пограничной) проказе рекомендуется следующая схема: ежедневно принимают дапсон, 100 мг, и клофазимин, 50 мг, и 1 раз в месяц (под наблюдением медицинского работника) — рифампицин, 600 мг, и клофазимин, 300 мг. Иногда при лепроматозной проказе назначают дапсон, 100 мг/сут, в сочетании с рифампицином, 450— А 600 мг/сут (Jacobson, 1982; Gelber and Rea, 2000). Все препараты принимают внутрь. Лечение длится до полного исчезновения микобактерий из очагов поражения (минимум — 2 года).
При олигомикобактериальной (туберкулоидной, погранично-туберкулоидной и неопределенной) проказе назначают дапсон, 100 мг 1 раз в сутки, и рифампицин, 600 мг 1 раз в месяц (рифампицин принимают под наблюдением медицинского работника). Минимальная длительность лечения — 6 мес. При обострениях курс повторяют. В недавно проведенном клиническом испытании было показано, что не менее эффективен однократный прием рифампицина, 600 мг, офлоксацина, 400 мг, и миноциклина, 100 мг (Single Lesion Multicentre Trial Group, 1997). Однако в США применяют более продолжительные схемы лечения (Hastings and Franzblau, 1988; Gilber and Rea, 2000).