Синдром спортивного сердца — различия между версиями
Talk (обсуждение | вклад) |
Spazi (обсуждение | вклад) (→Читайте также) |
||
| (не показаны 3 промежуточные версии 2 участников) | |||
| Строка 196: | Строка 196: | ||
Наличие этих трех признаков свидетельствует о высоком уровне функционального состояния сердечно-сосудистой системы, но сочетание их совсем не обязательно. Высокое функциональное состояние может не сопровождаться всеми этими признаками. Кроме того, каждый из этих признаков может быть и проявлением патологических изменений в организме. | Наличие этих трех признаков свидетельствует о высоком уровне функционального состояния сердечно-сосудистой системы, но сочетание их совсем не обязательно. Высокое функциональное состояние может не сопровождаться всеми этими признаками. Кроме того, каждый из этих признаков может быть и проявлением патологических изменений в организме. | ||
| − | Наиболее постоянным или обязательным признаком высокого функционального состояния сердца спортсмена является брадикардия в покое. У спортсменов частота сердечных сокращений (ЧСС) меньше, чем у лиц, не занимающихся спортом. Резко выраженная брадикардия (ниже 40 уд/мин), которая вызывает сомнения в отношении ее физиологического происхождения, | + | Наиболее постоянным или обязательным признаком высокого функционального состояния сердца спортсмена является брадикардия в покое. У спортсменов частота сердечных сокращений (ЧСС) меньше, чем у лиц, не занимающихся спортом. Резко выраженная брадикардия (ниже 40 уд/мин), которая вызывает сомнения в отношении ее физиологического происхождения, встречается чаше у мастеров спорта н спортсменов 1 разряда, причем среди мужчин чаше, чем среди женщин. Брадикардия встречается чаше у спортсменов, тренирующих качество выносливости. |
| − | Брадикардию у спортсменов следует расценивать как проявление экономизации деятельности сердца. Уменьшение частоты сердечных сокращений снижает потребность миокарда в кислороде, вследствие уменьшения величины его работы, а также увеличивает диастату Возникает она в результате изменений уровней нейровегетативной регуляции в покое, когда наряду с повышением тонуса парасимпатической нервной системы снижается активность симпатико-адреналовой системы. | + | Брадикардию у спортсменов следует расценивать как проявление экономизации деятельности сердца. Уменьшение частоты сердечных сокращений снижает потребность миокарда в кислороде, вследствие уменьшения величины его работы, а также увеличивает диастату. Возникает она в результате изменений уровней нейровегетативной регуляции в покое, когда наряду с повышением тонуса парасимпатической нервной системы снижается активность симпатико-адреналовой системы. |
Между степенью брадикардии и состоянием тренированности спортсмена потного параллелизма нет. Примерно у трети спортсменов с брадикардией отмечается плохая приспособляемость к нагрузке, сниженная работоспособность. быстрая утомляемость, расстройства сна. аппетита и различные другие жалобы. Обследование таких спортсменов позволяет в одних случаях выявить переутомление, которое и является причиной брадикардии, а в других — очаги хронической инфекций (ОХИ), и тогда брадикардию следует расценивать как следствие инфекционно-токсических влияний. Поэтому спортсменам с частотой сокращения сердца ниже 40 уд/мин. обязательно требуется врачебное обследование. Таким образом, брадикардия только тогда может считаться признаком высокого функционального состояния организма, когда она не сопровождается жалобами и отклонениями в состоянии здоровья. | Между степенью брадикардии и состоянием тренированности спортсмена потного параллелизма нет. Примерно у трети спортсменов с брадикардией отмечается плохая приспособляемость к нагрузке, сниженная работоспособность. быстрая утомляемость, расстройства сна. аппетита и различные другие жалобы. Обследование таких спортсменов позволяет в одних случаях выявить переутомление, которое и является причиной брадикардии, а в других — очаги хронической инфекций (ОХИ), и тогда брадикардию следует расценивать как следствие инфекционно-токсических влияний. Поэтому спортсменам с частотой сокращения сердца ниже 40 уд/мин. обязательно требуется врачебное обследование. Таким образом, брадикардия только тогда может считаться признаком высокого функционального состояния организма, когда она не сопровождается жалобами и отклонениями в состоянии здоровья. | ||
| Строка 508: | Строка 508: | ||
== Читайте также== | == Читайте также== | ||
| + | *[[Сердце]] | ||
*[[Сердечно-сосудистая патология]] | *[[Сердечно-сосудистая патология]] | ||
| + | *[[Спортивное сердце]] | ||
*[[Спортивное сердце (лечение)]] | *[[Спортивное сердце (лечение)]] | ||
| + | *[[Сердечно-сосудистая система]] | ||
*[[Сердечно-сосудистая система и спорт]] | *[[Сердечно-сосудистая система и спорт]] | ||
| + | *[[Функциональные возможности сердечно-сосудистой системы ]] | ||
*[[Лечение сердечных заболеваний спортсменов]] | *[[Лечение сердечных заболеваний спортсменов]] | ||
| + | |||
| + | [[Категория:Здоровье]] | ||
Текущая версия на 10:45, 20 февраля 2017
Источник:
Спортивная фармакология и диетология.
Под ред. С.А. Олейника, Л.М. Гуниной Изд.: Диалектика, 2008 г.
Содержание
Синдром “спортивного” сердца и его фармакологическая коррекция[править | править код]
Этиология, патогенез, ЭКГ-проявления, клинические особенности[править | править код]
Высокий уровень спортивных достижений предъявляет особые требования к качеству подготовки спортсменов. Одним из основных условий высокой эффективности системы подготовки спортсменов является строгий учет возрастных и индивидуальных анатомо-физиологических особенностей организма.
Хотя влияние физических упражнений на сердце изучается давно, еще очень много кардинальных вопросов спортивной кардиологии нельзя считать решенными. Кроме того, рост спортивных достижений постоянно ставит перед спортивной медициной, в том числе перед спортивной кардиологией, новые задачи. Тщательная диагностика различных морфологических изменений сердечной мышцы при отборе к занятиям спортом и дозировании физических нагрузок приводит к более разностороннему изучению положительных сдвигов, возникающих в сердечно-сосудистой системе при адаптации к все возрастающим физическим нагрузкам и заключающихся как в определенных морфологических изменениях, так и в изменениях регуляции. Большую роль играют исследования возможных негативных изменений сердечно-сосудистой системы при неправильно построенном тренировочном процессе.
Чрезмерная физическая нагрузка, а также физическая нагрузка на фоне очагов хронической инфекции, вызывают патологические изменения и нарушения функции сердца спортсменов.
Органы и системы организма спортсмена претерпевают различные морфо-функциональные перестройки по мере увеличения нагрузок и степени адаптации к ним. В процессе спортивной тренировки развиваются функциональные приспособительные изменения и в работе сердечно-сосудистой системы, которые подкрепляются морфологической перестройкой ("структурный след”, по определению Ф.З. Меерсона) аппарата кровообращения и некоторых внутренних органов. Эта перестройка обеспечивает сердечно-сосудистой системе высокую работоспособность, позволяющую спортсмену переносить интенсивные и длительные физические нагрузки.
В научной литературе постоянно дискутируется вопрос об анатомических и функциональных характеристиках так называемого “спортивного" сердца, о пределе его физиологической адаптации и переходе в патологическую (Земцовский. 1995; Граевская. 1998; Urhausen. 1997). Лимитирующая роль деятельности сердца в обеспечении спортивной подготовки объясняет, почему именно этот орган чаше других подвергается перенапряжениям.
Важно то, что в ряде видов спорта, в которых требования к транспорту кислорода особенно высоки (циклические, скоростно-силовые, игровые), тренировка спортсмена сводится в определенной мере к тренировке самого сердца.
Тренеру необходимо хорошо знать структурно-функциональные особенности "спортивного" сердца, понимать важность систематического врачебного контроля для предупреждения и профилактики нарушений функционального состояния и повреждений миокарда и т.д.
Сердце обладает уникальными особенностями приспосабливаться к интенсивной мышечной деятельности. Еше в XIX веке было обращено внимание на особенности сердечно-сосудистой системы спортсменов. Так, у хорошо тренированных лиц было обнаружено увеличение размеров сердца, “высокий”, упругий пульс и тл. Уже в 1899 году был предложен новый медицинский термин — “спортивное сердце” (S. Henschen). Под этим понятием подразумевалось увеличенное в размерах сердце спортсмена и это явление расценивалось как патологическое. Термин “спортивное сердце” сохранился и до настоящего времени и широко используется. В 1938 году Г.Ф. Ланг выделил два варианта синдрома “спортивного” сердца — физиологический и патологический.
Определение, данное Г.Ф. Лангом “спортивному” сердцу, можно понимать двояко:
- как сердце более работоспособное (в смысле способности удовлетворять благодаря систематической тренировки более высокими требованиями, предъявляемым сердцу при усиленной и длительной физической работе);
- как сердце патологически измененное, с пониженной работоспособностью в результате чрезмерных напряжений спортивного характера.
Характерными для физиологического “спортивного” сердца являются сочетание максимально экономного функционирования в покое и возможность достижения высокой, предельной функции при физической нагрузке. Таким образом, говоря о “спортивном” сердце, следует помнить, что дилатацию сердца можно расценивать как адаптационную реакцию организма, но увеличение размеров сердца при формировании “спортивного” сердца спортсменов происходит главным образом за счет расширения его полостей либо утолщения стенок желудочков. Дилатация полостей сердца касается как желудочков, так и предсердий. Наибольшее значение имеет дилатация желудочков, что обеспечивает одно из важных функциональных свойств “спортивного” сердца — высокую производительность.
Размеры сердца у спортсменов в значительной мере определяются характером спортивной деятельности. Наибольшие размеры сердца отмечаются у представителей циклических видов спорта (лыжников, велосипедистов, бегунов на средние и длинные дистанции). Несколько меньше размеры сердца у спортсменов, в тренировке которых хотя и придается определенное значение выносливости, это физическое качество не доминирует в данном виде спорта (бокс, борьба, спортивные игры и т.д.). И наконец, у спортсменов, развивающих главным образом скоростно-силовые качества, объем сердца увеличен крайне незначительно по сравнению с нетренированными людьми.
Дилатация сердца у представителей скоростно-силовых видов спорта в связи со всем указанным выше не является рациональной. Такие случаи подлежат углубленному врачебному контролю для выяснения причины увеличения сердца. Совершенно очевидно, что физиологическая дилатация “спортивного” сердца ограничивается определенными пределами. Чрезмерный объем сердца (свыше 1200 см3) даже у спортсменов, тренирующихся на выносливость, может явиться результатом перехода физиологической дилатации сердца в патологическую. Значительное увеличение объема сердца (иногда до 1700 см3) отражает наличие патологических процессов в сердечной мышце, которые развиваются как результат нерациональной тренировки. Физиологическая дилатация сердца у спортсменов является весьма лабильной, и в процессе роста тренированности в подготовительном периоде объем сердца может увеличится на 15—20%.
Говоря о вопросах и современной оценке тех признаков физиологического “спортивного” сердца, которые считают сегодня характерными для высокого уровня функционального состояния сердечно-сосудистой системы спортсмена, следует рассмотреть причины, которые способствуют формированию указанных изменений.
Рациональное использование физических упражнений вызывает положительные сдвиги в отношении морфологии и функции сердечно-сосудистой системы. Высокое функциональное состояние физиологического “спортивного” сердца следует расценивать как проявление долговременной адаптационной реакции, обеспечивающей осуществление ранее недоступной по своей интенсивности физической работы.
При правильно построенной спортивной тренировке улучшение капиллярного кровообращения в мышцах происходит не столько за счет расширения существующих капилляров, сколько вследствие открытия и развития новых.
Это увеличивает поверхность, через которую происходит газообмен между кровью и тканью. Возникающее при этом расширение кровеносного русла приводит к замедлению скорости кровотока и обеспечивает лучшее использование кислорода крови. С нарастанием состояния тренированности скорость кровотока замедляется.
Огромную роль в повышении функции сердца придают улучшению капиллярного кровообращения и в сердечной мышце, происходящему за счет открытия и развития новых капилляров. Улучшение капилляризации миокарда являются основным фактором, обеспечивающим высокую работоспособность сердца спортсмена. Современные научные исследования показали, что для высокого функционального состояния физиологического ‘'спортивного” сердца его кровоснабжение должно соответствовать уровню метаболизма. Тем более, что коронарный (сосудистый) резерв сердца увеличивается больше, чем его мышечная масса.
Первичной адаптационной реакцией сердца на физическую тренировку является уменьшение частоты сердечных сокращений (как в покое, так и при любом субмаксимальном уровне нагрузки) и увеличение размеров сердца, проявляющееся главным образом увеличением конечно-диастолических размеров камер правого и левого желудочков. Это результат как уменьшения частоты сердечных сокращений, так и увеличения диастолического заполнения и эксцентрической гипертрофии сердца, приводящей к увеличению окружности желудочков. Данные изменения способствуют увеличению ударного объема и соответственно роста фракции выброса.
Во время физической нагрузки (по сравнению с покоем) при одном сокращении сердце у спортсмена должно выбрасывать примерно в два-три раза больше крови за укороченное вдвое время. Для выполнения столь значительной работы по перемещению крови сила сокращения сердечной мышцы должна быть увеличенной, что достигается за счет увеличения размеров сердца.
По данным С.В. Хрущева (1980), у юных спортсменов всех возрастов объем сердца на 10—25% больше, чем у их нетренированных сверстников. Так, у здоровых нетренированных мужчин в возрасте 20—30 лет объем сердца (о размерах “спортивного” сердца судят по данным телерентгенометрического исследования: проводится два рентгеновских снимка во фронтальной и сагиттальной проекциях) составляет в среднем 760 см3, а у женщин — 580 см3. У спортсменов же объем сердца может превышать 1000 см3, и это рассматривается как вариант нормы. Так, у знаменитого бельгийского велосипедиста Эдди Меркса, пятикратного победителя велогонки “Тур де Франс”, когда он закончил карьеру, объем сердца был 1800 мл, а через 10 лет — уже около 1200 мл.
Наибольший размер сердца по данным телеренгенометрии был у спортсменов-лыжников — 1073 см3.
Объем сердца у спортсменов различных специализаций по данным телерентгенометрии (по усредненным данным Ю.А. Борисовой, 1978)
|
Вид спорта |
Объем сердца, см3 |
Относительный объем сердца, см3/кг |
|
Лыжные гонки |
1073 |
15,5 |
|
Велоспорт (шоссе) |
1030 |
14,2 |
|
Бег (длинные дистанции) |
1020 |
15,2 |
|
Бег (средние дистанции) |
1020 |
14,9 |
|
Плавание |
1065 |
13,9 |
|
Водное поло |
1139 |
13,4 |
|
Баскетбол |
1125 |
12,9 |
|
Современное пятиборье |
955 |
13,5 |
|
Бокс |
913 |
13,7 |
|
Борьба |
953 |
12,2 |
|
Теннис |
980 |
12,8 |
|
Скоростной бег на коньках |
935 |
12,5 |
|
Бег (короткие дистанции) |
870 |
12,5 |
|
Гимнастика |
790 |
12,2 |
|
Тяжелая атлетика |
825 |
10,8 |
|
Прыжки в воду |
770 |
11,3 |
|
Не занимающиеся спортом мужчины |
760 |
11,2 |
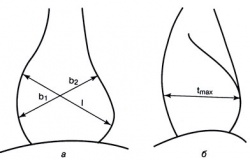
Снимки по методике К. Musshoff, Н. Reindell (1956) проводятся во фронтальной и сагиттальной проекциях — в положении лежа после отдыха спортсмена. Во фронтальной проекции измеряется длинный (l) и поперечные диаметры сердца (b). На сагиттальной рентгенограмме определяется максимальный поперечный диаметр (tmax).
Объем сердца вычисляется по формуле: V= 0,40 х l x b х tmax
Относительный объем сердца рассчитывается следующим образом (формула Рейндедля): l = V/m, где V— объем сердца; m — масса тела.
В зависимости от величины объема сердца спортсмены были разделены исследователями на три группы: 1) с неувеличенным объемом сердца — до 11 мл/кг; 2) с умеренно увеличенным объемом — от 11 до 13 мл/кг; 3) со значительно увеличенным объемом сердца — больше 13 мл/кг (Н. Roskamm et al., 1966).
Морфологические исследования показали, что увеличение объема сердца у спортсменов происходит как за счет гипертрофии (утолщения мышечной стенки), так и за счет дилатации (расширения) полостей сердца.
Наиболее рациональным путем адаптации физиологического спортивного сердца к интенсивным нагрузкам является сбалансированное развитие гипертрофии и тоногенной дилатации. Но может быть и нерациональный путь адаптации сердца. Часто он наблюдается у детей, которые начинают интенсивно заниматься спортом в дошкольном возрасте. Было показано, что у детей 6-7 лет уже через восемь месяцев после начала спортивных занятий определяется достоверное увеличение толщины стенок и массы левого желудочка, но его конечно-диастолический объем и фракция выброса практически не меняются. Преобладание гипертрофии над тоногенной дилатацией у детей дошкольного возраста, вероятно, можно объяснить особенностями вегетативной регуляции, а именно преобладанием симпатико-адренергического воздействия. Это объясняет особенности реакций кровообращения на физические нагрузки у детей младшего возраста — большое напряжение сердечно-сосудистой системы и неэкономное расходование энергетического потенциала.
Изменения в сердце и сосудах зависят от типа нагрузки, ее интенсивности и систематичности тренировок. Сила сокращения сердечной мышцы регулируется как минимум двумя способами без участия центральной нервной системы. Первый способ — по закону Франка—Старлинга. Эти ученые установили, что сила сокращения миокарда (сердечной мышцы) зависит от ее растяжения перед самим сокращением: чем сильнее она растянута, тем сильнее последующее сокращение, этому же закону подчиняются и скелетные мышцы (именно поэтому мы размахиваемся, когда совершаем бросок рукой). Перед своим сокращением сердечная мышца в разной степени растягивается объемом крови, пос-тупаюшим в сердце, и чем больше этот объем, тем интенсивнее сокращение. Интенсивность сокращения возрастает не беспредельно, она максимальна, если мышца растягивается на 35%, дальнейшее перерастяжение ведет к постепенному ослаблению сокращения.
Второй способ усиления деятельности сердца реализуется при повышении давления в его полостях (при этом объем полости сердца не изменяется).
Нагрузки разделяют принципиально, в зависимости от процессов, происходящих в мышце. В физиологии принято выделять два типа мышечных сокращений — статические и динамические.
Согласно современным данным, выраженность гипертрофии и дилатации зависит от вида физической нагрузки — изотоническая (или динамическая) и изометрическая (или статическая). Они вызывают различные физиологические реакции и предъявляют к сердцу разные требования.
Динамические нагрузки вызывают постоянное сокращение и увеличение длины мышцы. В свою очередь, это вызывает периодическое давление на стенки кровеносных сосудов, из-за чего кровоток в мышцах усиливается. Гемодинамической реакцией на динамическую физическую нагрузку является падение системного сосудистого сопротивления, что отражает вазодилатацию резистивных сосудов в работающих мышцах. Эта реакция выражена даже при физической нагрузке небольшой интенсивности. Отмечается снижение постнагрузки и перераспределение сердечного выброса таким образом, что во время максимального усилия более 80% сердечного выброса может приходиться на работающие мышцы (по сравнению с приблизительно 20% в покое). Способность к аэробному метаболизму у скелетных мышц значительно выше, чем у тканей внутренних органов и почек (поскольку под влиянием местных факторов способность скелетных мышц утилизировать кислород значительно возрастает), поэтому конечным результатом такого перераспределения кровотока становится увеличение системного потребления кислорода. Первичной реакцией сердца на динамическую физическую нагрузку является повышение частоты сердечных сокращений. Однако не только изменение частоты сердечного ритма лежит в основе увеличения сердечного выброса при нагрузке. Отмечается увеличение венозного возврата, обусловленное, вероятно, констрикцией крупных вен и механическим эффектом мышечного сокращения, что приводит к увеличению конечно-диастолического и ударного объема (механизм Франка—Старлинга). Происходит также нейрогуморальная симпатическая активация, которая вызывает повышение сократимости сердца.
Таким образом в настоящее время считается, что некоторое расширение полостей сердца (тоногенная дилатация) является основным механизмом адаптации при систематических нагрузках динамического характера. Гипертрофия у таких людей оказывается минимально выражена или не выражена совсем.
При изометрической нагрузке происходит минимальное изменение длины мышцы, в то же время возрастает ее тонус. Так как при этом мышцы напряжены более продолжительный промежуток времени по сравнению с динамическими упражнениями, имеет место сдавливание сосудов (артерий) мышц, повышается их сопротивление. При этом задействованы лишь отдельные группы мышц, и внешняя работа не производится. Потребность в кислороде при выполнении такой физической нагрузки пропорциональна массе участвующих мышц и обычно умеренная. Однако эти потребности не могут быть удовлетворены за счет увеличения кровотока, так как местная вазодилатация ограничивается механическим сдавлением резистивных сосудов изометрически сокращающейся мышцей, и потому кровоток в работающей мышце фактически может уменьшаться. Перфузия мышцы поддерживается за счет подъема артериального давления, который опосредуется рефлекторной дугой, имеющей начало в сокращающейся мышце, что приводит к увеличению системного сосудистого сопротивления даже при умеренной нагрузке. Параллельно с этим может происходить падение ударного объема и развитие чрезмерной реакции со стороны сердечного ритма на изометрическую нагрузку. Таким образом, в противоположность изотонической нагрузке изометрическая нагрузка предъявляет повышенные требования к систолической функции сердца в виде значительного увеличения нагрузки давлением.
Данные литературы свидетельствуют о том, что при занятиях спортом “на выносливость” в первую очередь развивается тоногенная дилатация полости левого желудочка. Кроме того, увеличиваются ударный объем (УО) и фракция выброса (ФВ) преимущественно левого желудочка.
Спортсмены, занятые в скоростно-силовых видах спорта (метание диска, поднятие штанги), обладают значительно гипертрофированным “спортивным” сердцем. Для данной группы спортсменов характерна концентрическая гипертрофия — она выявляется у 35% тяжелоатлетов.
Физиологическая дилатация “спортивного” сердца ограничивается определенными пределами. Для решения вопроса о допустимой величине сердца у того или иного спортсмена следует сопоставить этот параметр с величиной максимального потребления кислорода или с величиной максимального О2-пульса. Если в процессе тренировки отмечается рост размеров сердца, который сопровождается ростом максимального потребления кислорода, — дилатация носит адаптивный, физиологический характер. Если же показатели транспорта кислорода не растут или даже начали снижаться, дилатацию сердца следует считать чрезмерной.
Наличие расширения полостей при статических нагрузках — явление патологическое, говорящее о перенапряжении миокарда. В таких случаях рекомендуется прекратить занятия спортом и пройти медицинское обследование. Развитие гипертрофии обусловлено постоянным повышением внутрисердечного давления, в результате чего активируется синтез сократительного белка. Это приводит к увеличению массы сердца, в дальнейшем гипертрофия начинает преобладать в качестве единственного механизма приспособления к нагрузкам и создавать ряд неблагоприятных моментов. При резко выраженной гипертрофии миокарда утрачивается способность к полному расслаблению, поэтому увеличивается объем предсердий — это создает условия для возникновения аритмии. Сама по себе гипертрофия миокарда тоже является фактором, способствующим возникновению аритмий (в том числе смертельных).
Морфология "спортивного” сердца[править | править код]
Гипертрофический процесс в миокарде, развивающийся в связи с физической нагрузкой, происходит за счет увеличения числа саркомеров, числа и размеров митохондрий, рибосом и других структур сократительных элементов сердечной мышцы. Ядерно-цитоплазматические соотношения при этом не нарушаются, что указывает на стабильность структурного гомеостаза на клеточном уровне.
На процесс формирования гипертрофии и дилатации влияют ряд факторов, в частности — вид вегетативной регуляции. При сбалансированном влиянии симпатических и парасимпатических отделов вегетативной нервной системы на работу сердца наблюдается равномерная гипертрофия и дилатация с преобладанием изменений в левом желудочке. Доминирование вагусно-холинергических влияний выявило большую степень расширения камер сердца по сравнению с увеличением их массы. Усиление симпатических влияний сопровождалось преобладающим увеличением массы частей сердца в отличие от их пространственных характеристик.
Начальные структурные изменения миокарда детей школьного возраста при скоростно-силовых нагрузках и длительной работе на выносливость характеризуются главным образом морфофункциональным напряжением сердечной мышцы и следующими за ним дилатацией и гипертрофией левого желудочка или и тем, и другим. Изначально дилатация и гипертрофия левого желудочка рассматриваются как компенсаторно-приспособительная реакция, направленная на поддержание системной гемодинамики. На ранних этапах развития структурных изменений в миокарде преобладают гемодинамические воздействия и факторы нейрогуморальной регуляции, такие как увеличение венозного притока крови к миокарду и повышенная активность адренергических влияний на миокард.
Более существенные структурно-функциональные изменения сердца, характерные для конкретного вида спорта, регистрируются с 14-15 лет и заканчивают свое формирование к 19 годам жизни.
У спортсменов с 16-летнего возраста регистрируется уже сформировавшееся “спортивное” сердце, характерное для своей спортивной специализации.
В последующих периодах структурно-функциональные изменения миокарда зависят в основном от структурных изменений сосудистой стенки. Огромную роль играют активность ренина в плазме крови, наличие в самом сердце ренин-ангиотензиновой системы, которая влияет на функцию миокарда, где кардиальный ангиотензин может стимулировать сократимость миокарда и участвовать в развитии гипертрофии левого желудочка.
Объем сердца увеличивается при длительной тренировке на пульсе, соответствующем максимальному ударному объему. Этот показатель индивидуален. Обычно ударный объем начинает резко возрастать при пульсе 100, к 120 сильно увеличивается, у некоторых растет до пульса 150. Длительная тренировка при максимальном ударном объеме — это, условно говоря, упражнения на “гибкость” для сердца.
Развитие гипертрофии стимулирует большие силовые нагрузки, при которых частота пульса во время тренировки достигает 190—200 ударов в минуту. Но при таких чрезвычайных нагрузках наряду с гипертрофией возможно присоединение дистрофических процессов в миокарде.
Правильная схема интервальной тренировки такова: 60 секунд разгон пульса и 30 секунд — поддержание пульса на уровне 180 ударов в минуту. Это классическая немецкая интервальная тренировка. При этом еще в 1970-е годы было показано, что происходит гипертрофия миокардиоцитов. Однако этот путь следует использовать крайне осторожно, особенно у детей. Детский организм обладает рядом возрастных особенностей, которые следует учитывать в тренировочном процессе. Развитие суставно-связочного аппарата, скелетных мышц в возрасте 13—15 лет опережает рост и дифференцировку мышцы сердца. Если к 14-15 годам скелетные мышцы по своим свойствам мало отличаются от мышц взрослых людей, то сердечная мышца продолжает развиваться до 18—20 лет. Чрезмерные нагрузки на мышцу сердца в пубертатном периоде неминуемо приводят к развитию дистрофии миокарда.
В литературе есть данные (Агаджанян, 2000), что степень гипертрофии левого желудочка не находится в определенной зависимости от возраста, стажа и квалификации спортсменов, а связана с особенностями тренировочного процесса. Кроме того, как было выявлено в течение последних нескольких десятилетий, при одном и том же уровне и типе тренировок у некоторых спортсменов морфологические изменения миокарда более выражены. В связи с этим рассматривается вклад генетического компонента в характер и степень этих изменений.
Значение дискуссии по поводу влияния генетических особенностей на сердце атлета очевидно для спорта. Если “спортивное” сердце — это преимущественно генетически обусловленные изменения, то потенциально возможен ранний отбор спортсменов, кандидатов для спортивных побед.
Несмотря на то, что “спортивное” сердце изучается уже более ста лет, включая несколько десятилетий использования ЭКГ, еще остается множество нерешенных вопросов, касающихся его формирования. Изменения в сердце спортсмена, безусловно, связаны с физическими нагрузками, однако при одном и том же уровне и типе тренировок у некоторых спортсменов морфологические изменения миокарда более выражены. В связи с этим нельзя исключить вклад генетического компонента в характер и степень этих изменений А.В. Соболева и соавт. (2000) выявили значительное влияние генотипа белков ренинангиотензинового каскада на структурно-функциональное состояние миокарда у спортсменов.
Сегодня четко установлено, что гипертрофия сердца у спортсменов обусловлена большим количеством факторов роста, эндокринными и нейрогуморальными влияниями, такими как инсулин, катехоламины, предсердный натрийуретический пептид, эндотелин, а также активностью ренин-ангиотензин-альдостероновой системы. Основные физиологические эффекты ангиотензина (AT) II связаны с контролем артериального давления (АД), участием в регуляции мышечного тонуса сосудов, продукции альдостерона, высвобождения катехоламинов, а также и в ростовых процессах. Увеличение AT II может приводить к развитию гипертрофии миокарда (Ishanov et al., 1997). Эффекты же AT II, как вазоконстрикторный, так и пролиферативный, опосредуются через взаимодействие с рецепторами AT II первого типа.
Увеличение массы миокарда левого желудочка (ММЛЖ) имеет генетическую предрасположенность и у здоровых лиц, что может объяснить причину того, что не у всех спортсменов в процессе тренировок появляется гипертрофия левого желудочка. Существуют данные о роли уровня АПФ и предсердного натрийуретического пептида в развитии миокардиальной гипертрофии в группе здоровых лиц, имеющих физические нагрузки. Генетические особенности оказывают большее влияние на толщину стенок левого желудочка и в меньшей степени на его диаметр.
Однако окончательно утверждать о генетической предрасположенности к формированию “спортивного” сердца нельзя, поскольку существуют исследования, в которых не выявлена связь между полиморфизмом АПФ генотипа и ММЛЖ у спортсменов. По данным (Kupari, 1994), у здоровых людей, не занимавшихся спортом, ММЛЖ не зависела от варианта генотипа АПФ. По мнению некоторых авторов, генетические факторы не столь важны и для объяснения изменений в сердце атлета, в частности, гипертрофии эксцентрического типа. Предполагается, что они практически не играют роли при формировании различий внутреннего диаметра полости левого желудочка при тренировках на выносливость.
Следует остановиться на некоторых общих вопросах и современной оценке тех признаков физиологического “спортивного” сердца, которые считают сегодня характерными для высокого уровня функционального состояния сердечно-сосудистой системы спортсмена. К ним относится триада: брадикардия, артериальная гипотензия и гипертрофия миокарда.
Наличие этих трех признаков свидетельствует о высоком уровне функционального состояния сердечно-сосудистой системы, но сочетание их совсем не обязательно. Высокое функциональное состояние может не сопровождаться всеми этими признаками. Кроме того, каждый из этих признаков может быть и проявлением патологических изменений в организме.
Наиболее постоянным или обязательным признаком высокого функционального состояния сердца спортсмена является брадикардия в покое. У спортсменов частота сердечных сокращений (ЧСС) меньше, чем у лиц, не занимающихся спортом. Резко выраженная брадикардия (ниже 40 уд/мин), которая вызывает сомнения в отношении ее физиологического происхождения, встречается чаше у мастеров спорта н спортсменов 1 разряда, причем среди мужчин чаше, чем среди женщин. Брадикардия встречается чаше у спортсменов, тренирующих качество выносливости.
Брадикардию у спортсменов следует расценивать как проявление экономизации деятельности сердца. Уменьшение частоты сердечных сокращений снижает потребность миокарда в кислороде, вследствие уменьшения величины его работы, а также увеличивает диастату. Возникает она в результате изменений уровней нейровегетативной регуляции в покое, когда наряду с повышением тонуса парасимпатической нервной системы снижается активность симпатико-адреналовой системы.
Между степенью брадикардии и состоянием тренированности спортсмена потного параллелизма нет. Примерно у трети спортсменов с брадикардией отмечается плохая приспособляемость к нагрузке, сниженная работоспособность. быстрая утомляемость, расстройства сна. аппетита и различные другие жалобы. Обследование таких спортсменов позволяет в одних случаях выявить переутомление, которое и является причиной брадикардии, а в других — очаги хронической инфекций (ОХИ), и тогда брадикардию следует расценивать как следствие инфекционно-токсических влияний. Поэтому спортсменам с частотой сокращения сердца ниже 40 уд/мин. обязательно требуется врачебное обследование. Таким образом, брадикардия только тогда может считаться признаком высокого функционального состояния организма, когда она не сопровождается жалобами и отклонениями в состоянии здоровья.
Артериальное давление (АД) у спортсменов — важный интегральный показатель функционального состояния сердечно-сосудистой системы. Эта информация имеет значение как для диагностики состояния тренированности, так и (в ряде случаев) для диагностики предпатологических и патологических состояний.
Нормальный диапазон колебания для максимального давления у спортсменов составляет 100—129 мм рт. ст., для минимального — 60—79 мм рт. ст.
Со стороны сердечной гемодинамики у спортсменов, специализирующихся в видах спорта на выносливость, отмечается описанное в литературе изменение в виде умеренной гипотонии и брадикардии покоя. У атлетов, развивающих скоростно-силовые качества, регистрируется повышенное среднее и систолическое артериальное давление (артериальная гипертензия первой-второй степени).
Однако в некоторых случаях повышение АД связывают с неправильно организованным индивидуальным тренировочным процессом: в результате переутомления или перенапряжения АД может повыситься. Определенную роль в повышении АД играют психические перенапряжения. Все сказанное касается условий покоя, поскольку при физической нагрузке повышение АД физиологически детерминировано.
Общепринято мнение, что понижение АД (артериальная гипотония) у спортсменов является проявлением высокой тренированности. В происхождении гипотонии ведущую роль играет преобладание парасимпатической нервной системы в регуляции АД, а также и некоторые другие факторы, в частности влияние натрийуретического гормона. Было выявлено, что в результате гипертрофии левого предсердия активизируется синтетическая и секреторная функция кардиомиоцитов. Особенно проявляется увеличение секреторной функции, что подтверждается повышением относительного объема секреторных гранул, которые принимают участие в синтезе натрийуретического гормона. Действие последнего на организм проявляется в уменьшении артериального давления. Существует даже понятие “спортивной гипотензии”, характерной для лиц, занимающихся спортом. Так, у 63% спортсменов АД находится на нижних границах нормы, причем у 17% — в пределах 100—109 мм рт. ст. Что же касается 10—19% спортсменов с выраженной гипотензией (ниже 100/60 мм рт. ст.), то клинический анализ показал, что среди этих спортсменов встречаются все формы гипотензии, как физиологической, так и патологической.
Все это позволяет утверждать, что при выявлении у спортсмена гипотензии, прежде чем считать ее физиологической, необходимо исключить все возможные ее патологические формы. Специальные исследования показали, что у спортсменов все же существует своеобразная форма физической гипотензии преходящего характера. Она появляется только в период достижения пика спортивной формы, т.е. наивысшего уровня тренированности, является следствием высокого уровня функционального состояния и исчезает с выходом спортсмена из пика спортивной формы. Такая гипотензия получила название “гипотензии высокой тренированности”.
Особенности ЭКГ у спортсменов[править | править код]
Для спортсменов часто характерна так называемая брадикардия тренированности (пульс меньше 60 уд/мин). Предположения о том, что это является отражением повышения центрального тонуса блуждающего нерва (как это считалось до сих пор), сейчас вызывают обоснованные возражения. Экспериментальные данные свидетельствуют, что у физически тренированных животных даже изолированное (т.е. лишенное вагусной иннервации) сердце сокращается с более низкой частотой.
Клиническими ЭКГ-признаки физиологического “спортивного” сердца (по А. Г. Дембо, 1989) являются:
- умеренная синусовая брадиаритмия;
- удлиненный интервал PQ;
- увеличение высоты зубца Т до 2/3 высоты зубца R в грудных отведениях;
- смещение интервала ST выше изолинии на 1—2 мм в грудных отведениях.
Брадикардия наблюдается у подавляющего числа спортсменов в условиях основного обмена. Чаще всего ее нижней границей является частота сокращений сердца от 50 до 40 уд/мин. При более редком пульсе спортсмену нужно пройти электрокардиографическое обследование для выяснения генеза брадикардии. Важно отметить, что брадикардия у здоровых спортсменов всегда носит синусовый характер. Физиологическое уменьшение частоты сокращений сердца у спортсменов препятствует “изнашиванию” миокарда и имеет важное оздоровительное значение. На протяжении суток, в течение которых не было тренировок и соревнований, сумма суточного пульса у них на 15—20% меньше, чем у лиц того же пола и возраста, не занимающихся спортом. Характерно, что даже в дни напряженных тренировок, когда отмечается выраженная тахикардия. суточная сумма пульса оказывается все-таки меньше, чем у нетренированных людей. Признаками утомления организма спортсмена можно считать высокую частоту сокращения сердца в покое — свыше 80 уд/мин.
ЭКГ-признаками патологического “спортивного” сердца (по А.Г. Дембо, 1989) являются:
- признаки миокардиодистрофии I—111 степени (наряду со смешением вверх интервала ST — уплощение, вплоть до инверсии, зубца Т в грудных отведениях);
- "“гигантские'’ зубцы Т в грудных отведениях (высота зубца Т превышает 2/3 высоты зубца R в V 2—6);
- выраженная тахи- и брадиаритмия.
ЭКГ на различных этапах подготовки спортсменов[править | править код]
Существуют особенности биоэлектрической активности миокарда и его метаболического обеспечения при адаптации сердечно-сосудистой системы к предъявляемым нагрузкам на различных этапах годичного цикла подготовки спортсменов.
В соревновательном периоде отмечается значительное урежение сердечного ритма, которое является отражением достаточно высокой тренированности миокарда и экономизацией сердечной деятельности в результате вагусных преобладаний.
Часто у спортсменов отмечается замедление времени предсердно-желудочковой проводимости (PQ). Это, по-видимому, обусловлено повышением тонуса блуждающего нерва. Время внутрижелудочковой проводимости (QRS) — соревновательном периоде остается таким же, как и в подготовительном периоде.
Интересно то, что в соревновательном периоде остается высокой амплитуда желудочковых комплексов, но происходит повышение амплитуды Т-зубцов в стандартных и грудных отведениях, а также увеличение относительно метаболического обеспечения.
В переходном периоде наблюдается учащение сердечных сокращений за счет преобладания симпатической нервной системы. В этот же период часто появляются нарушения ритма в виде экстрасистол. Временные интервалы возвращаются к нормальным показателям. Снова появляется снижение вольтажа зубцов Т и низкий показатель метаболического обеспечения миокарда.
Эти изменения функции сердца, фиксируемые на ЭКГ, могут привести к снижению работоспособности, а в дальнейшем к более глубоким структурным изменениям в сердечной мышце. Вышесказанное указывает на необходимость проведения регулярного комплексного, в том числе и кардиологического контроля на протяжении всего годичного цикла подготовки. При этом особое внимание следует уделять обследованиям в подготовительном периоде и при выявлении отклонений со стороны деятельности сердечно-сосудистой системы необходимо своевременно вносить коррекцию в тренировочный процесс, применять комплекс восстановительных мероприятий и восстанавливающих средств.
Следует отметить ряд принципиальных моментов, имеющих важное практическое значение.
1. Переход от физиологического состояния сердечно-сосудистой системы у спортсменов к патологическому, что именуется как “патологическое спортивное сердце”, происходит постепенно, и в качестве диагностических критериев могут служить показатели ЭКГ (появившиеся “гигантские” зубцы Т) и КИГ (признаки симпатикотонии, индекс напряжения >90). Как правило, на этой фазе функциональной перестройки организма, которую следует расценивать как “состояние на грани срыва компенсации”, спортсменами достигается наивысший спортивный результат.
2. Практическим выводом из полученных результатов является следующее: в каждом конкретном случае достижения высоких спортивных результатов необходимо оценивать функциональную способность сердечно-сосудистой системы, сопоставив между собой данные ЭКГ и КИГ. В случае выявления упорной симпатикотонии в покое и “гигантских” зубцов Т в грудных отведениях на ЭКГ нужно решать вопрос о дальнейших занятиях спортом или о необходимых лечебно-реабилитационных мероприятиях.
Для бесспорной диагностики синдрома “спортивного” сердца следует проводить ультразвуковое обследование сердца (ЭхоКГ).
Возрастные морфофункциональные показатели деятельности сердца по данным ЭхоКГ
|
Показатель |
Возраст | |||||
|
Новорож денный |
1 мес-1 год |
1-3 года |
4-6 лет |
7-11 лет |
12-15 лет | |
|
КДР, см |
1,91 ± 0,13 |
2.5 ± 0,04 |
3,1 ± 0,06 |
3,74 ± 0,03 |
4,24 ± 0,07 |
4,83 ± 0,05 |
|
КСР, см |
1,21 ± 0,09 |
1,51 ± 0,03 |
1,91 ± 0,07 |
2,29 ± 0,02 |
2,63 ± 0,06 |
2,91 ± 0,09 |
|
КДО, мл |
11,4 ± 0,5 |
25,5 ± 0,9 |
36,5 ± 1,43 |
51,3 ± 2,03 |
74,5 ± 2,4 |
91,5 ± 3,5 |
|
КСО, мл |
4,21 ± 0,25 |
7,6 ± 0,31 |
11,5 ± 0,5 |
22,4 ± 1,9 |
29,2 ± 2,3 |
38,6 ± 2,5 |
|
УО, мл |
7,19 ± 0,25 |
15,7 ± 0,7 |
25,7 ± 2,5 |
30,2 ± 1,7 |
43,7 ± 2,7 |
56,7 ± 3,4 |
|
МО, л/мин |
1,11 ± 0,06 |
1,85 ± 0,41 |
2,65 ± 0,21 |
2,96 ± 0,57 |
3,43 ± 0,34 |
3,98 ± 0,45 |
|
ФВ, % |
65,1 ± 1,21 |
67,1 ± 1,4 |
68,3 ± 1,4 |
68,5 ± 1,7 |
68,1 ± 1,5 |
67,3 ± 1,45 |
|
%Ds* |
33,1 ± 0,8 |
35,6 ± 0,9 |
35,9 ± 0,76 |
35,2 ± 1,3 |
36,6 ± 2,1 |
35,5 ± 1,9 |
|
Vcf с ** |
1,32 ± 0,05 |
1,29 ± 0,07 |
1,21 ± 0,06 |
1,19 ± 0,03 |
1,14 ± 0,03 |
1,15 ± 0,04 |
|
ТЗСЛШс, мм |
5,1 ± 1,2 |
6,1 ± 0,4 |
7,2 ± 1,3 |
7,9 ± 1,1 |
8,5 ± 1,1 |
10,4 ± 1,3 |
|
ТЗСЛШд, мм |
3,2 ± 0,4 |
4,1 ± 0,4 |
5,0 ± 0,9 |
5,5 ± 0,7 |
6,2 ± 1,1 |
8,1 ± 1,1 |
|
ММ***, м |
9,6 ± 2,4 |
19,1 ±7,8 |
46,9 ± 18,2 |
52,1 ± 14,3 |
1 61,8 ± 11,2 72,1 ± 9,8 | |
|
* %Ds — степень сокращения передне-заднего размера ЛЖ ** Vcf — скорость циркуляторного сокращения волокон миокарда *** ММ — масса миокарда | ||||||
При эхокардиографическом исследовании у динамически тренированных спортсменов обнаруживается небольшое симметричное утолщение стенки левого желудочка в сочетании с увеличенными конечно-диастолическими размерами и нормальными (или даже слегка уменьшенными) конечно-систолическими размерами. У изометрически тренированных спортсменов может определяться концентрическая гипертрофия левого желудочка. Ассиметричная гипертрофия перегородки встречается нечасто.
Конечно-диастолический объем (КДО) как мера дилатациин "спортивного” сердца, колеблется у спортсменов в широких пределах. Он изменяется в пределах 100—200 мл в зависимости от видов спорта, в то время как у нетренированных мужчин — в пределах 80—140 мл. Установлено, что некоторой критической величиной, превышение которой свидетельствует о наличии выраженной дилатации желудочка, является 160 мл. Такая и более высокие величины наблюдаются у спортсменов, специально тренирующихся на выносливость. У представителей скоростно-силовых видов спорта величины КДО близки к нормальным.
Систолическая и диастолическая функции “спортивного” сердца улучшаются по мере прогрессирования гипертрофии левого желудочка и увеличения объема его полости, но до определенного предела. Когда эти величины доходят до выраженной степени, появляются изменения как в сократительной функции, так и в контуре диастолического наполнения. Данные трансмитрального кровотока, характеризующие поток крови через митральное отверстие во время диастолического наполнения, подтверждают мнение о том, что прогрессирующая гипертрофия может приводить к увеличению жесткости и уменьшению податливости миокарда у спортсменов.
У спортсменов, тренирующихся на выносливость, длительность основных фаз систолы существенно отличается от зарегистрированной у нетренированных людей. Эти особенности кардиодинамики получают наибольшее отражение в так называемом полном фазовом синдроме гиподинамии (ПФСГ) миокарда, который выражается главным образом в удлинении фазы изоволюмического сокращения, снижении скорости повышения давления в желудочке, относительном укорочении периода изгнания, увеличении КДО и массы миокарда.
ПФСГ миокарда является одним из проявлений принципа экономичности сердечной деятельности у спортсменов и указывает на то, что спортивное сердце в условиях покоя работает более экономично во время каждой систолы. Энергетическая стоимость такого сокращения несколько меньше той, которая наблюдается при нормальной скорости развития напряжения миокарда. Более экономичен у спортсменов и процесс опорожнения сердца: основная часть систолического объема крови выбрасывается в самом начале периода изгнания. Благодаря этому уменьшается радиус желудочка и в соответствии с уравнением Лапласа поддержание необходимого систолического давления обеспечивается меньшим напряжением миокарда.
Структурно-функциональные показатели у спортсменов с различной кардиодинамикой (средние данные по В.Л. Карпману, Ю.А. Борисовой, А.А. Лыхмусу, 1994)
|
Показатель |
Спортсмены с ПФСГ |
Спортсмены сНФСГ |
Спортсмены без фазового синдрома гиподинамии |
Нетренированные люди |
|
Фаза изоволюмического сокращения, с |
0,063 |
0,051 |
0,042 |
0,031 |
|
Период изгнания: разность между действительной и должной длительностью, с |
-0,036 |
-0,007 |
-0,01 |
+0,001 |
|
Скорость повышения внутрижелудочкового давления, мм рт. ст./с |
1120 |
1265 |
1970 |
2288 |
|
Фракция выброса, % |
62 |
66 |
63 |
60 |
|
КДО левого желудочка, см3 |
159 |
147 |
129 |
116 |
|
Масса миокарда желудочка, г |
173 |
164 |
161 |
120 |
Ударный объем крови у здоровых нетренированных людей чаше всего колеблется в пределах 40—90 мл, у спортсменов — в пределах 50—100 мл (у некоторых спортсменов в условиях покоя эти величины составляют 100—140 мл). Таким образом, есть основание говорить, что у спортсменов в условиях покоя обнаруживается тенденция к увеличению ударного объема крови. Имеется два механизма, объясняющих эту тенденцию. Один из них связан с антропометрическими особенностями спортсменов: чем больше у них рост и вес или, иными словами, чем больше площадь поверхности тела, тем больше и ударный объем крови. Действительно, например, у баскетболистов этот показатель колеблется от 85 до 140 мл. У спортсменов с малыми размерами тела он ближе к нижней границе приведенного диапазона. Отмеченная взаимосвязь объясняется тем, что размеры тела у человека с нормальным физическим развитием в общем связаны с размерами сердца, которые увеличиваются пропорционально ростовесовым данным.
Другой механизм увеличения ударного объема крови у спортсменов связан с характером спортивной деятельности. Наибольшие величины систолического объема обнаруживаются у спортсменов с высоким уровнем общей физической работоспособности (у лыжников, велосипедистов, стайеров и т.д.).
У спортсменов с относительно невысоким уровнем общей физической работоспособности (гимнастов, тяжелоатлетов и т.д.) величины ударного объема крови также относительно меньше (как правило, в нормальных пределах).
У спортсменов величина минутного объема кровообращения колеблется в весьма широких пределах: от 3 до 10 л/мин (при вертикальном положении тела). Примерно у 60% спортсменов она соответствует нормальным стандартам, зарегистрированным у здоровых нетренированных людей, у остальных спортсменов увеличена, причем у некоторых из них значительно — до 8-10 л/мин. Такое увеличение чаще всего наблюдается у высокорослых спортсменов. Если же величину минутного объема кровообращения представить не в виде абсолютных цифр (в л/мин), а в виде так называемого сердечного индекса (минутный объем кровообращения, деленный на площадь поверхности тела, л/мин/м2), то отмеченной зависимости не обнаруживается: сердечный индекс примерно одинаков у спортсменов с различными антропометрическими характеристиками.
Состояние вегетативной нервной системы[править | править код]
Как указывают Н.А. Белоконь и М.Б. Кубергер (1987), в состоянии покоя у юных спортсменов обнаруживается усиление холинергической регуляции сердечно-сосудистой системы. Высокий парасимпатический исходный вегетативный тонус является результатом адаптивной перестройки деятельности вегетативной нервной системы в ответ на требования, предъявляемые к аппарату кровообращения интенсивными физическими нагрузками. Усиление парасимпатической функции вегетативной нервной системы обусловливает экономную деятельность сердца в покое и увеличение его резервных возможностей при выполнении мышечной работы. Данный факт подтверждают сведения о том, что ацетилхолин уменьшает потребление кислорода сердечной мышцей, увеличивает содержание в ней АТФ, креатинфосфата, гликогена, усиливает поглощение молочной кислоты. Вместе с тем ацетилхолин повышает активность АТФазы, что способствует ускорению процессов, ведущих к релаксации сердечной мышцы в диастолу. Нарастание вагусных влияний на сердце идет пропорционально длительности и интенсивности спортивных занятий, особенно на выносливость.
Адаптация юных спортсменов к специфическим спортивным нагрузкам существенно зависит от их вегетативного статуса. А.А. Гусева и соавторы (2005) указывают, что для отбора и текущего врачебного контроля за состоянием здоровья юных спортсменов в целях профилактики возможных перенапряжений необходимо комплексное исследование вегетативного статуса, функционального состояния сердца, церебральной гемодинамики, физической работоспособности, уровня молочной кислоты и психологического состояния.
По результатам исследований тех же авторов для занятий видами спорта, которые развивают быстроту и выносливость, благоприятным фоном являются исходная ваготония, нормальная вегетативная реактивность и нормальное вегетативное обеспечение деятельности. В процессе занятий формируются исходная ваготония, гиперсимпатикотоническая вегетативная реактивность А и избыточное вегетативное обеспечение деятельности. Следовательно, для А профилактики возможных перенапряжений необходимо изменение структуры и объема тренировок, особенно у детей младшей и подростковой группы. Необходимо увеличение объема общей физической подготовки в аэробном режиме до 70% в младшей группе и до 50% в подростковой и сокращение специальной подготовки, направленной на развитие силовой выносливости у детей подростковой и, особенно, младшей группы.
По данным АЛ. Гусевой и соавт. (2005) при гиперсимпатикотонической вегетативной реактивности у юных скалолазов максимально часто выявлялись пролапс митрального клапана 0-1 степени у 73,4%, пролапс трикуспидального клапанов 0—1 степени у 58%.
При гиперсимпатикотонической вегетативной реактивности снижается физическая работоспособность и ухудшается самочувствие и настроение. При асимпатикотонической вегетативной реактивности снижена только физическая работоспособность.
Клиническая характеристика "спортивного” сердца[править | править код]
В норме характерными признаками при клиническом обследовании спортсменов является брадикардия в покое, небольшое смещение верхушечного толчка латерально и ритм галопа с III и IV тонами (выслушивается у примерно 50% спортсменов). Короткий систолический шум встречается также часто.
Синусовый узел сердца у спортсменов отличается способностью почти немедленно под влиянием физической нагрузки повышать свой автоматизм. Переход от брадикардии к тахикардии начинается уже через 1 секунду после начала упражнений. Спустя 10—20—30 секунд число сердечных сокращений в 2-5 раз превышает исходный уровень, достигая величин 160—200, а иногда 220—240 и больше в минуту (Меерсон, 1978). Во время этой первичной фазы тахикардии, которая у тренированных спортсменов длится 10 с, а у нетренированных людей — около 30 с, частота сердечных сокращений может быть избыточной по сравнению с энергетическими потребностями организма. Сердце работает в переходном режиме, обозначаемом в физиологии спорта как период врабатывания. В течение следующей — вторичной фазы тахикардии происходит приспособление частоты сокращений сердца к энергетическим нуждам организма.
Тренированный спортсмен отличается от нетренированного человека и темпом снижения ЧСС после окончания нагрузки. Восстановление исходной частоты у тренированного происходит быстрее, чем у нетренированного.
Патологическое "спортивное” сердце[править | править код]
Известно, что физиологическая гипертрофия миокарда обратима после уменьшения нагрузки на сердце. Рабочая гипертрофия миокарда характеризуется ростом капиллярной сети. Без этого уже незначительная степень гипертрофии приводила бы к относительному кислородному голоданию волокон миокарда. При развитии рабочей гипертрофии отношение количества капилляров к количеству волокон миокарда возрастает, благодаря чему кровоснабжение мышечных элементов не страдает.
Все сказанное о целесообразности развития рабочей гипертрофии миокарда относится лишь к умеренным ее степеням. Если гипертрофия становится чрезмерной, то ухудшается кровоснабжение миокарда. Возникает относительное кислородное голодание отдельных мышечных элементов, которое может закончиться развитием некроза с последующим замещением мышечной ткани соединительной. т.е. развитием кардиосклероза. Такая гипертрофия не свойственна нормальному “спортивному“ сердцу. Она может возникать либо при нерациональных тренировках, либо при некоторых сопутствующих заболеваниях.
Как и чрезмерная дилатация, чрезмерная гипертрофия миокарда у спортсменов указывает на возникновение предпатологического или даже патологического процесса в сердце. Сократимость такого сердца снижается, и производительность его падает.
Читайте основную статью: Патологическая гипертрофия миокарда.
Спортивное сердце и дисплазия соединительной ткани[править | править код]
Особый интерес представляет наличие дисплазии соединительной ткани, прежде всего, сердца. Многие авторы указываю на эту проблему: спорт, “спортивное” сердце, дисплазия соединительной ткани (ДСТ), пролапс митрального клапана (Земцовский, 1995, 2000; Линде, 2000, Волосовец, 2004; Марушко, 2006; Марон и соавт., 1980 и др.). С одной стороны ДСТ, гипермобильный синдром улучшают возможность достижения результатов (гимнастика, спортивные танцы и др.), с другой — возможны осложнения. Приводим некоторые данные по этому вопросу.
Синдром ДСТ — процесс, генетически детерминированный, т.е. в основе лежат мутации генов, отвечающих за синтез волокон. В результате нарушения синтеза соединительнотканных волокон цепи коллагена и эластина формируются неправильно, поэтому они не выдерживают должных механических нагрузок.
На первом региональном симпозиуме в Омске в 1990 году было принято подразделение ДСТ на две группы.
Первая группа — дифференцированные дисплазии соединительной ткани, в основе которых лежат вполне определенные и хорошо изученные генные дефекты. Это синдромы Марфана, Элерса—Данлоса, Холта-Омара, несовершенный остеогенез и эластическая псевдоксантома и др.
Вторая группа — недифференцированные дисплазии соединительной ткани (НДСТ), включающие в себя множество вариантов аномалий соединительной ткани с локомоторными и висцеральными проявлениями без четко очерченной симптоматики (Омельченко, Николаенко. 2004). При этом различают сочетание внешних фенотипических признаков дисплазии и дисфункции вегетативной нервной системы с признаками дисплазии одного или нескольких внутренних органов, а также изолированную соединительнотканную дисплазию, при которой поражается лишь один орган и внешние фенотипические признаки отсутствуют.
Клинические проявления недифференцированной ДСТ разнообразны, напоминают тот или иной дифференцированный синдром ДСТ и встречаются достаточно часто, в том числе и у спортсменов. Косвенным подтверждением распространенности подобных НДСТ может служить то обстоятельство, что у примерно половины лиц, направляемых в генетические центры с признаками ДСТ. не имеют четко очерченной наследственной патологии соединительной ткани. Общепринято выделение следующих трех типов НДСТ.
Марфаноподобный фенотип характеризуется сочетанием синдрома гипермобильности суставов с астеническим телосложением, арахнодактилией, прола-бированием клапанов сердца, нарушением зрения и др. При синдроме Марфана есть и кардинальные признаки — подвывих хрусталиков, расслоение аорты, эктазии твердой мозговой оболочки.
Элерсоподобный фенотип характеризуется сочетанием повышенной растяжимости кожи с синдромом гипермобильности суставов. Истинный синдром характеризуется выраженными гиперэластичностью и хрупкостью кожи, гиперподвижностью суставов, повышенной кровоточивостью.
Пациенты с “размытыми” фенотипическими признаками ДСТ — MASS-фенотип (аббревиатура MASS — первые буквы наиболее частых фенотипических признаков Mitral valve, Aorta, Sceleton, Skin) либо КСЧ-фенотип (кожа, сердце, череп). Ему свойственны признаки гипермобильности суставов в сочетании с малыми аномалиями сердца (пролапсы клапанов сердца, дополнительные хорды), изменения кожи в виде истончения, участков субатрофии, скелетные аномалии.
Г.Д. Алексанянц и соавт. (1999) указывают, что маркеры дисплазии соединительной ткани определяются у юных спортсменов достаточно часто. Авторы обследовали 105 спортсменов в возрасте 10—17 лет следующих специализаций: футбол, легкая атлетика, гимнастика, плавание, борьба, гандбол, велосипедные шоссейные гонки. Чаще всего выявляются следующие признаки ДСТ отношение длины размаха рук к длине тела больше 1,03 — у 50%, признак “запястья” — у 24,8%, длина тела больше 95 центилей — у 17,1%, возможность приведения большого пальца к предплечью и переразгибания в локтевом суставе — у 16,2%. Реже определялись возможность переразгибания пальцев запястья — у 11,4%, переразгибание в коленном суставе — у 10,5%, продольное плоскостопие — у 7,6%, арахнодактилия — у 6,7% и миопия — у 4,7%.
Особое значение имеет ДСТ сердца, которая может быть причиной внезапной смерти, особенно у спортсменов. Так, В. Марон и соавт. (1980), проанализировавшие 29 случаев внезапной смерти среди молодых (13—30 лет) атлетов, отмечают, что в двух случаях причиной внезапной смерти явился разрыв аорты на фоне синдрома Марфана. Описан также случай инфаркта у спортсмена 18 лет на фоне пролапса митрального клапана. Многие авторы основное значение в этиопатогенезе пролапса митрального клапана придают нарушению обмена микроэлементов. Дефицит магния рассматривается как основной этиопатогенетический фактор, приводящий к пролабированию клапана (J. Durlach, 1992).
Причина миксоматозных изменений створок клапана остается чаще нераспознанной, но, учитывая сочетание пролапса митрального клапана с наследственной соединительнотканной дисплазией, наиболее выраженной при синдромах Элерса—Данло, Марфана, несовершенном остеогенезе, гиипомастии у женщин, пороках развития грудной клетки, вероятность генетической обусловленности пролапса митрального клапана высока. Морфологически изменения заключаются в разрастании мукозного слоя створки клапана. Его волокна внедряются в фиброзный слой, нарушая целостность последнего, в результате чего поражаются сегменты створок, находящиеся между хордами. Это приводит к провисанию и куполообразному прогибу створки клапана в сторону левого предсердия во время систолы левого желудочка. Значительно реже это происходит при удлинении хорд или слабости хордального аппарата.
Для вторичного пролапса митрального клапана наиболее характерным морфологическим изменением является местное фиброэластическое утолщение нижней поверхности пролабируемой створки при гистологической сохранности внутренних ее слоев. Как при первичном, так и при вторичном пролапсе митрального клапана задняя створка поражается чаще, чем передняя. Наиболее информативным исследованием в диагностике пролапса митрального клапана является эхокардиография (ЭхоКГ). С помощью этого исследования пролапс митрального клапана можно обнаружить приблизительно у 10% из тех пациентов, у которых не выявляется ни субъективных жалоб, ни аускультативных признаков пролабирования. Специфическим эхокардиографическим признаком является провисание створки в полость левого предсердия в середине, конце или на протяжении всей систолы. В настоящее время не придается особого внимания глубине провисания створки клапана, хотя многие врачи в нашей стране ориентируются на классификацию Н.М. Мухарлямова и А.М. Норуз-баева (1980). соответственно которой I степень пролапса митрального клапана составляет от 2 до 5 мм движения створки в сторону предсердия, Н-я — 6-8 мм и 111 степень — свыше 9 мм над уровнем левого атриовентрикулярного отверстия. Вместе с тем не отмечается прямой зависимости глубины провисания н налнчня или выраженности степени регургитации, а также наличия и/или характера нарушения ритма сердца.
Пролапс митрального клапана в большинстве наблюдений имеет хороший прогноз, однако возможно развитие таких тяжелых осложнений, как дизаритмии, митральная недостаточность, инфекционный эндокардит, тромбоэмболий. внезапная смерть и др. (Земцовский, 1997, 2000).
Литературные данные о частоте пролапса митрального клапана у спортсменов крайне противоречивы. Поданным З.Б. Белоцерковского, B.J1. Карп-мана (1991) пролапс митрального клапана обнаруживается у 13%, поданным Г.В. Мннтяна (1980 ) — у 15%. Л. Веневцева (1995, 2000) указывает, что пролапс митрального клапана выявлялся у юных спортсменов в 30% случаев, а аномальные хорды в сердце — у 35,3%. У 33% из 146 обследованных атлетов также были выявлены аномальные хорды левого желудочка сердца (Антюфьев и соавт., 2000). Однако Т.Ф. Перетолчнна, В.Ф. Антюфьев (2000) пролапс митрального клапана I стадии обнаружили только у 3% спортсменов, а пролапс митрального клапана I стадии в сочетании с аномальной хордой — у 10%.
В последние годы появляется информация об успешном применении с патогенетической и антиаритмической целью препаратов, являющихся донорами магния (Степура, 1999, Ketlinski, 2002). Частое сочетание желудочковой экстрасистолии с пролапсом митрального клапана, наблюдаемое у спортсменов, делает такую терапию еще более оправданной.
Магний, давно известный как универсальный регулятор биохимических процессов и кофактор более чем 300 ферментов, — это необходимый фактор для созревания коллагена. Кроме того, являясь естественным антагонистом кальция, он оказывает мембраностабилизуруюшее действие, способен удерживать калий в клетке и препятствовать симпатикотоничеким влияниям (Ритмокор, Кардиотон, Магне-форте, Магнерот, Магне-В6). Это делает возможным его использование для лечения нарушений сердечного ритма.
Возрастание нагрузок на сердечно-сосудистую систему, травматизация грудной клетки, действие специфических нагрузок (прыжки, подскоки) в момент интенсивного роста и развития организма могут увеличить степень пролапса митрального клапана. В то же время рациональные физические нагрузки способствуют улучшению внутрисердечной гемодинамики с уменьшением или исчезновением потока регургитации (Павловичева и соавт., 2000).
И.Т. Корнеева с соавторами (2003) рекомендуют отнести в группу риска юных спортсменов с синдромом дисплазии соединительной ткани сердца при гиперкинетическом типе кровообращения. Им необходимо динамическое наблюдение и при показаниях требуется проводить лечебно-профилактические мероприятия.