Поддержание анестезии
Источник:
Клиническая фармакология по Гудману и Гилману том 1.
Редактор: профессор А.Г. Гилман Изд.: Практика, 2006 год.
Содержание
Поддержание анестезии[править | править код]
На этом этапе возможны (хотя и не обязательны) внезапные изменения интенсивности потока болевых импульсов, нарушения водно-электролитного (за счет выхода жидкости в третье пространство и кровопотери) и кислотно-щелочного равновесия, гипотермия, нарушения свертывания крови и другие патологические состояния. Для их предупреждения и устранения необходимы специальные методы мониторинга и профилактики. Скорость введения анестетика постоянно меняется в зависимости от общего состояния больного (см. ниже). На протяжении многих лет для поддержания анестезии в большинстве случаев применяют ингаляционные анестетики. Всасывание этих препаратов из легких в кровь и поступление в головной мозг определяется многими факторами: 1) концентрацией анестетика во вдыхаемой смеси, 2) МОД, 3) особенностями перехода анестетика из альвеолярного воздуха в кровь, 4) распределением препарата в тканях. От этих факторов в конечном счете зависит основной показатель — концентрация общего анестетика в нервной ткани. Все они изучены достаточно хорошо, однако остается необходимость в четких практических критериях относительной активности ингаляционных анестетиков.
Важнейшая задача анестезиолога — поддержание постоянного уровня общей анестезии. Поток болевой импульсации в ходе операции меняется; возможны колебания АД, обусловленные противоположными эффектами анестезии и болевых раздражителей. На этом фоне анестезиолог должен постоянно оценивать уровень сознания больного, обеспечивая анестезию необходимой глубины, и одновременно — точно регулировать подачу кислорода в соответствии с метаболическими потребностями. В этом — искусство проведения общей анестезии.
Стадии общей анестезии[править | править код]
В 1847—1858 гг. Джон Сноу описал признаки, позволяющие определять глубину анестезии при использовании эфира или хлороформа. В 1920 г. Гедел, используя эти и другие признаки, выделил четыре стадии общей анестезии, разделив третью стадию — хирургическую — на четыре уровня. Эта несколько условная классификация выглядит следующим образом: I — стадия анальгезии, II — стадия возбуждения, III — хирургическая стадия, IV — агональная стадия.
Хотя при использовании ингаляционных анестетиков эти классические стадии в некоторой степени различимы, при современных методах анестезии выделить их чаще всего довольно сложно. Неингаляционные анестетики для вводной анестезии (тиопентал, этомидат, пропофол) вызывают глубокий уровень анестезии практически за время одного кругооборота крови, а некоторые свойства новых ингаляционных анестетиков — низкая растворимость в крови (десфлуран) и минимальное раздражение дыхательных путей (севофлуран) — позволяют быстро достигать анестезии, переводя больного в бессознательное состояние почти мгновенно. Более того, не было обнаружено корреляции между каким-либо из признаков глубины анестезии, описанных Геделом, и концентрацией анестетика в альвеолярном воздухе в стационарном состоянии (Cullen et al., 1972). В результате многие выделяют сегодня только II стадию, понимая под ней состояние возбуждения, наблюдаемое чаще всего при выведении из ингаляционной анестезии.
Минимальная альвеолярная концентрация[править | править код]
С 1965 г. для сравнения активности галогензамещенных ингаляционных анестетиков применяют минимальную альвеолярную концентрацию, или МАК. Одна МАК соответствует такой концентрации ингаляционного анестетика в альвеолярном воздухе, при которой в 50% случаев предотвращается двигательная реакция на разрез кожи (Egeret al., 1965). Предполагается, что отсутствие двигательной реакции у больных, не страдающих параличом, подразумевает бессознательное состояние и амнезию.
Преимущество такого подхода в том, что концентрацию ингаляционного анестетика можно измерить при каждом выдохе, а парциальное давление анестетика в альвеолярном воздухе (то есть в конечной порции выдыхаемого воздуха) соответствует его парциальному давлению в головном мозге (необходимо помнить, что это справедливо только для стационарного состояния). Кроме того, при использовании одновременно нескольких анестетиков их дозы, выраженные в МАК, можно складывать (Cullen et al., 1969; Miller etal., 1969).
Современные ингаляционные анестетики вызывают умеренное обезболивание в концентрациях около 0,3 МАК, а амнезию (когда больной может реагировать на команды и даже говорить, впоследствии не помня этого) — в концентрациях около 0,5 МАК (Levy, 1986). При концентрации 1 МАК 50% больных (по определению) не реагируют на болевую стимуляцию. Еще более высокие концентрации (около 1,3 МАК) подавляют реакции, связанные с активацией симпатических нервов (Roizen et al., 1981). Концентрации 2 МАК и выше считаются смертельно опасными, но на практике при использовании правильно подобранных комбинаций ингаляционных и неингаляционных анестетиков такие концентрации наблюдаются часто и не вызывают серьезных осложнений. Впрочем, иногда могут потребоваться меры по стабилизации гемодинамики.
Похожий подход существует и для неингаляционных анестетиков и вспомогательных средств, однако на сегодняшний день нет методов постоянной регистрации их сывороточной концентрации. В связи с этим сначала приблизительно рассчитывают необходимую дозу исходя из веса и возраста больного, а затем корректируют скорость введения на основании различных физиологических показателей, в частности АД и ЧСС.
Кроме концентрации анестетика в МАК в течение всего времени общей анестезии необходимо учитывать уровень реагирования больного на текущие раздражители, а также возможные реакции на новые раздражители (введение ларингоскопа, разрезы, применение ретракторов и т. д). В ходе операции дозы ингаляционных и неингаляционных анестетиков постоянно корректируют в соответствии с изменениями физиологических показателей; целью, как уже говорилось, является надежное угнетение сознания, амнезия, обезболивание и обездвиженность.
Спорные вопросы. При концентрации анестетика 1 МАК 50% больных реагируют на болевое раздражение и, следовательно, не удовлетворяют одному из критериев отсутствия сознания. Близкие к 1 МАК концентрации соответствуют крутому участку кривой доза—эффект, и уже при 1,3 МАК у 99% больных отсутствуют двигательные реакции на болевое раздражение; однако даже при таких концентрациях сознание и память могут сохраняться. При использовании миорелаксантов двигательные реакции вообще не являются показателем. О том, что больной в сознании, можно судить по наличию слезотечения, обильного потоотделения и расширению зрачков. Наличие этих признаков очень информативно, однако их отсутствие не означает потери сознания.
Отсутствие двигательных реакций также не всегда говорит об отсутствии сознания, а их наличие не всегда означает наличие сознания. В опытах на животных с изолированной перфузией головы изучали изменения ЭЭГ, электрической активности таламуса и двигательной активности в ответ на болевые раздражители, наносимые на туловище (Antognini et al., 2000). При введении изофлурана в концентрации 1 МАК одновременно в центральный кровоток и сосуды головы существенно уменьшались реакции всех показателей на болевые раздражители. Однако когда концентрацию препарата в центральном кровотоке снижали до 0,3 МАК, а в сосудах головы оставляли равной I МАК, то картина ЭЭГ оставалась прежней (электрофизиологические корреляты сознания отсутствовали, реакция на болевые раздражители тоже), но наблюдались двигательные реакции на болевые раздражители. Это согласуется с известными данными о том, что в общей анестезии играет существенную роль прямое влияние анестетиков на спинной мозг (Kendig,1993). Показано, что введение местного анестетика в субарахноидальное пространство позволяет снизить дозу седативных препаратов, необходимую для снотворного эффекта (Ben-David etal., 1995). Врачам уже давно было известно, что двигательные реакции на разрез кожи — еще не признак сознания, а неподвижность — бессознательного состояния. Экспериментальные подтверждения этого феномена ставят под вопрос классическое определение МАК и ставят на повестку дня вопрос о новых критериях состояния мозга во время анестезии.
Амнезия[править | править код]
Вопрос о том, что откладывается в памяти во время общей анестезии, чрезвычайно сложен (Bailey and Jones, 1997). Как оказалось, у больных могут сохраняться воспоминания как на сознательном, так и на подсознательном уровне; последние можно выявить с помощью таких тестов, как, например, метод свободных ассоциаций.
Недавние крупные исследования показали, что частота сознательных воспоминаний после общей анестезии составляет 0,15% (0,18% при использовании миорелаксантов и 0,1% без них) (Sandin et al., 2000). Интересно, что на эту частоту не влияла премедикация бензодиазепинами. Учитывая же, что каждый год выполняются миллионы операций под общей анестезией, можно предположить, что тысячи людей во время таких операций на самом деле хотя бы периодически находятся в сознании. Это особенно серьезно в свете убедительных данных о гам, что пребывание в сознании во время общей анестезии может привести к развитию посттравматического стрессового расстройства (Schwenderet al., 1998).
Оценка уровня сознания[править | править код]
Для слежения за уровнем сознания и глубиной анестезии используют ЭЭГ и исследование вызванных потенциалов. Средняя частота электроэнцефалографического ритма (по данным спектрального анализа) в состоянии бодрствования составляет 10 Гц, а при переходе ко сну и при общей анестезии снижается до 5 Гц. Однако это справедливо только для некоторых анестетиков; кроме того, на ЭЭГ могут оказывать влияние гипоксия, гипокапния, гипотермия и другие часто встречающиеся при операциях состояния (Jessop and Jones, 1992). Фаза возбуждения, характерная для действия ряда ингаляционных анестетиков, на ЭЭГ проявляется кратковременным преобладанием высокочастотного ритма. Существовало мнение о том, что ЭЭГ — ненадежный показатель адекватности общей анестезии, сохранности сознания и памяти (Levy, 1986). В последнее время это мнение изменилось в связи с появлением новых методов анализа ЭЭГ. Вначале этот анализ сводился к расчету средней и дисперсии; затем появился спектральный анализ, и в настоящее время разработаны методы спектрального анализа второго и третьего порядков — так называемые биспектральный и триспектральный анализ (Rampil, 1998). Особое внимание уделяется биспектральному анализу, который представляет собой повторный спектральный анализ Фурье-преобразования ЭЭГ. На основании ряда параметров биспектрального анализа, путем использования эмпирических весовых коэффициентов и специально разработанных алгоритмов была получена безразмерная величина, названная биспектральным индексом (BIS) (Aspect Medical Systems, Inc., Natick, МА). Ее значение варьирует от 0 до 100. При разработке алгоритмов вычисления биспектрального индекса были использованы данные, полученные при регистрации ЭЭГ нескольких тысяч больных во время общей анестезии с использованием самых разных анестетиков. Разработаны методы непрерывной регистрации биспектрального индекса на основании ЭЭГ в лобных отведениях. В табл. 13.1 приведены значения биспектрального индекса при различных уровнях сознания.
Рисунок 13.2 На рисунке изображена динамика биспектрального индекса (показателя глубины анестезии) и сывороточной концентрации пропофола у добровольца. Видно, что между этими двумя показателями имеется четкая обратная зависимость. К разработке методов биспектрального анализа привело возрастающее беспокойство по поводу сохранения сознания во время операции(Ghoneim, 2000). Пока не установлено, в какой мере по биспектральному индексу можно судить об отсутствии сознания и амнезии, хотя случаев сохранения памяти при значениях биспектрального индекса ниже 60 не описано.
Обезболивание[править | править код]
Ингаляционные анестетики обладают и собственно обезболивающим эффектом, снижая реакцию на болевые раздражители. Однако при небольших дозах этот эффект недостаточен, и поэтому для хирургических вмешательств необходимы концентрации в 1,3 МАК и выше, при которых больше и риск побочных эффектов. В связи с этим при общей анестезии в большинстве случаев используют наркотические анальгетики.
Наркотические анальгетики. Обезболивающие свойства опиоидов использовались издавна. Однако за последние 30 лет в этой области произошли значительные изменения — были выявлены опиатные рецепторы в спинном мозге (Kitahata et al., 1974) и стволе мозга, появились мощные синтетические препараты (фентанил, алфентанил, суфентанил). Это существенно повлияло на методику общей анестезии. Подробнее о фармакологических свойствах наркотических анальгетиков см. гл. 14 и 23.
Таблица 13.1. Значения биспектрального индекса при различных уровнях угнетения сознания на фоне снотворных средств
|
Биспек тральный индекс |
Состояние |
ЭЭГ |
|
100 |
Бодрствование | |
|
80 |
Заторможенность |
Синхронизированная высокочастотная активность |
|
60 |
Умеренное угнетение сознания с последующей амнезией |
Низкочастотная активность |
|
40 |
Глубокое угнетение сознания |
Периоды электрического молчания |
|
0 |
Изоэлектрическая линия |
Наркотические анальгетики действуют синергично с транквилизаторами и ингаляционными анестетиками (в том числе с закисью азота). Свойство наркотических анальгетиков блокировать болевую импульсацию без существенного влияния на гемодинамику привело к использованию этих препаратов в высоких дозах, особенно в кардиохирургии, где болевые раздражители особенно сильны. Поскольку в таких дозах наркотические анальгетики устраняют вегетативную и двигательную реакцию на болевые раздражители, но не вызывают надежного угнетения сознания и амнезии (Ausems et al., 1983), их сочетают со средствами с выраженным амнестическим эффектом, например с мидазодамом (Curran, 1986). Чаще используют меньшие дозы наркотических анальгетиков; их вводят постоянно или периодически в сочетании с галогензамещенными ингаляционными анестетиками в концентрации 0,5—0,8 МАК или закисью азота. Такое сочетание позволяет поддерживать бессознательное состояние с помощью ингаляционного анестетика, а обезболивание во время и после операции — с помощью наркотических анальгетиков. Кроме того, оно обеспечивает быстрое выведение из анестезии.
Появление ремифентанила — наркотического анальгетика, разрушаемого эстеразами плазмы, — позволило еще больше усилить обезболивание во время операции и ускорить выведение из общей анестезии. Этот препарат обладает высокой активностью и коротким действием, что позволяет быстро вводить его во время сильных болевых раздражителей.
Читайте также: Обезболивающие препараты
Влияние обезболивания на глубину общей анестезии[править | править код]
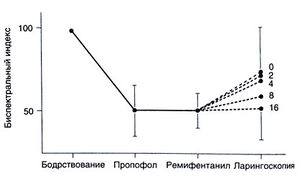
Это влияние изучали, в частности, в работе Guignard et al. (2000). Проводили общую анестезию пропофолом в дозе, достаточной для глубокого угнетения сознания (сывороточная концентрация 4 мкг/мл); уровень сознания оценивали по биспектральному индексу. По достижении стационарного состояния вводили плацебо либо наркотический анальгетик ремифентанил в 4 разных дозах, при которых создавалась сывороточная концентрация 2, 4, 8 и 16 нг/мл. Вновь дожидались стационарного состояния и выполняли ларингоскопию, служащую мощным болевым раздражителем. Результаты представлены на рис. 13.3. Видно, что 1) введение пропофола вызывает глубокое угнетение сознания (биспектральный индекс = 50), 2) добавление ремифентанила не увеличивает глубину анестезии, 3) активирующее влияние болевого раздражителя зависит от сывороточной концентрации ремифентанила: на фоне плацебо (0) биспектральный индекс существенно возрастает, а при высокой сывороточной концентрации ремифентанила (16) он не меняется.
На примере этой работы видны возможности альтернативной методики общей анестезии с использованием только неингаляционных препаратов. Кроме средств для анестезии и наркотических анальгетиков часто вводят препараты с амнестическим эффектом (мидазолам) (Newman and Reves, 1993) и миорелаксанты. Возможность объективно оценивать уровень сознания увеличивает привлекательность этой методики. Вероятно, ее ждет широкое распространение, особенно при снижении стоимости новых препаратов короткого действия.
Описание к рис. 13.3. Влияние обезболивания на глубину анестезии и активирующее влияние болевых раздражителей. О глубине анестезии судили по биспектральному индексу. Цифры справа — сывороточная концентрация ремифентанила, нг/мл; «0» соответствует введению плацебо. В качестве болевого раздражителя выступала ларингоскопия. Подробнее см. в тексте. Guignard et al., 2000.
Миорелаксация[править | править код]
Это четвертая составляющая общей анестезии. Очевидно, что должны быть исключены двигательные реакции на разрезы; для этого достаточно собственно общих анестетиков, в том числе в сочетании с наркотическими анальгетиками. Однако помимо этого необходима и более глубокая миорелаксация — как кратковременная (для интубации трахеи), так и длительная (в травматологии, отоларингологии и абдоминальной хирургии). Возможность в любой момент прекратить их действие введением ингибиторов АХЭ (например, неостигмина) и наличие препаратов различной длительности действия обусловили широкое распространение миорелаксантов в хирургии. Читайте также: Миорелаксанты