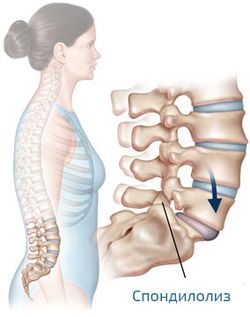
Спондилолиз
Содержание
Симптомы спондилолиза[править | править код]
- Жалобы на боль в пояснице или ягодицах (бывают не всегда).
- Разгибательная нагрузка на поясничный отдел позвоночника.
- Щель спондилолиза в межсуставной части дуги позвонка.
- Возможен спондилолистез.
Спондилолиз — дефект дуги позвонка — встречается как у спортсменов, так и у неспортсменов. Чаще спондилолиз локализуется в позвонке L5, несколько реже — в позвонке L4. Точная причина спондилолиза неизвестна, однако принято считать, что постоянное переразгибание поясничного отдела позвоночника ведет к усталостному перелому межсуставной части дуги позвонка. Поданным эпидемиологических исследований, распространенность спондилолиза среди населения в целом составляет 4—7%. У спортсменов спондилолиз возникает стой же частотой, исключая отдельные виды спорта: прыжки в воду, гимнастику, тяжелую атлетику, борьбу, американский футбол, греблю, — где частота спондилолиза несколько выше. Спондилолиз вдвое чаще возникает у юношей, чем у девушек, и проспективные исследования выявили наследственную предрасположенность.
Профилактика[править | править код]
Профилактика спондилолиза заключается в возможно раннем его выявлении. Своевременное обнаружение и лечение усталостного перелома межсуставной части дуги может предотвратить формирование на его месте щели спондилолиза. В будущем раннее выявление угрожающих переломов дуги может снизить частоту спондилолиза у спортсменов.
Клиническая картина спондилолиза[править | править код]
Анамнез и жалобы[править | править код]
Проявления спондилолиза бывают разные: от стойкой, но несильной боли в пояснице до сильной боли, меняющей походку или ограничивающей способность к передвижению. Характерно усиление боли при разгибании поясницы и ослабление при наклоне вперед. Спортсмены могут жаловаться, что боль не дает спать или лежать на спине. Обычно боль ограничивается поясницей, но может иррадиировать в ягодицу или по задней поверхности бедра. Возможны также жалобы на напряжение (спастичность) задней группы мышц бедра и ограничение подвижности поясничного отдела позвоночника. Корешковые симптомы возможны, но редки при спондилолизе.
Физикальное исследование[править | править код]
Физикальное исследование обычно обнаруживает мало отклонений. Характерно ограничение движений в поясничном отделе позвоночника, преимущественно разгибательных. Осторожное пассивное разгибание обычно усиливает боль. Существует провокационная проба, помогающая в диагностике спондилолиза: больной должен прогнуться назад, стоя на одной ноге. При спондилолизе усиливается боль на стороне поражения. Стой стороны, где отмечается боль, часто можно обнаружить и болезненность при пальпации. Если нет спондилолистеза, не должно быть и уступа-углуления над остистыми отростками. Провокационная проба для выявления радикулопатии — поднятие вытянутой ноги (симптом Лaceгa) — отрицательная, и результаты неврологического исследования обычно в норме.
Лучевая диагностика[править | править код]
При подозрении на спондилолиз проводят рентгенографию в прямой, боковой, правой и левой косых проекциях, а также делают снимок пояснично-крестцового сочленения при каудокраниальном направлении пучка излучения. Эти снимки выявят щель спондилолиза в межсуставной части дуги в 85% случаев. При каудокраниальном направлении пучка его центральные лучи проходят через щель между позвонками L5 и S1, а не через среднюю часть поясничного отдела. Кроме того, необходимо изучить рентгенограммы на наличие спондилолистеза: он бывает виден на 50—75% начальных снимков. Чем старше спортсмен, тем выше вероятность обнаружить у него спондилолистез.
Специальные методы[править | править код]
Спортсмены с болью в спине и дефектом межсуставной части дуги на рентгенограммах должны пройти сцинтиграфию костей. Если накопление изотопа не определяется, едва ли причиной жалоб служит спондилолиз. Однофотонная эмиссионная томография чувствительнее и специфичнее сцинтиграфии, она показала накопление изотопа в межсуставной части дуги, когда сцинтиграфия дала отрицательный результат. Установлено также, что одно-фотонная эмиссионная томография отрицательна при бессимптомном спондилолизе. Если рентгенография дала отрицательный результат, а анамнез и физикальное исследование заставляют подозревать спондилолиз, показано дополнительное обследование. Методом выбора в таких случаях считается однофотонная эмиссионная томография: благодаря высокой чувствительности и специфичности она позволяет диагностировать спондилолиз на стадии усталостного перелома .
КТ чувствительнее рентгенографии, и дефект межсуставной части дуги бывает хорошо виден на горизонтальных срезах. Дефект может быть односторонним или двусторонним. Основные недостатки КТ— это трудность при определении давности дефекта и его клинической значимости. Склероз и гипертрофия костных концов могут указывать на хронический несрастаюшийся дефект. Ввиду широкой распространенности спондилолиза может потребоваться сцинтиграфия для оценки клинической значимости дефекта. Если не обнаружено накопления изотопа, вряд ли причиной жалоб служит дефект в межсуставной части дуги позвонка.
МРТ, не столь чувствительная, каксцинтиграфия, не относится к обычным методам обследования при клинически явном спондилолизе. Кроме того, не ясна временная связь между клиническим излечением и исчезновением изменений на МРТ.
Лечение спондилолиза[править | править код]
Консервативное лечение[править | править код]
На выбор лечения влияют несколько факторов: возраст спортсмена, тяжесть и давность симптомов и рентгенографические изменения. Спортсменам с дефектом в межсуставной части дуги по данным рентгенографии, но без жал об лечение не требуется; они могут продолжать заниматься спортом. Если проявления заболевания сводятся к незначительной боли в пояснице, необходимо укрепление мышечного корсета и поддержание физической работоспособности. Если имеются неврологические нарушения или другие тяжелые проявления, спортивные нагрузки следует ограничить и провести дополнительное обследование. У спортсменов с болью в спине и рентгенологическими признаками спондилолиза ограничение активности и иммобилизация позвоночника корсетом бывают успешными более чем в 90% случаев.
Необходимость ношения корсета и лучшая разновидность корсета — вопросы дискуссионные. По данным наблюдения за семью спортсменами, покой и ограничение активности без иммобилизации позвоночника привели к клиническому выздоровлению у всех наблюдаемых. Результаты этого исследования были признаны сомнительными, и воспроизвести их не удалось. Обычно принято рекомендовать кратковременную иммобилизацию позвоночника. Для этого одинаково подходят гибкие и жесткие, лордотические и антилордотические корсеты. Считается, что антилордотический корсет (0° кривизны) разгружает задние элементы позвонков, и мы отдаем предпочтение ему. Время ношения корсета различалось в разных наблюдениях и, по-видимому, не влияет напрямую на клиническую эффективность. Мы в настоящее время рекомендуем постоянную иммобилизацию позвоночника днем (во время бодрствования) и разрешаем снимать корсет во время сна. Продолжительность иммобилизации составляет в общем 6—8 нед в сочетании с ограничением спортивных занятий. Подросткам рекомендуется повторная рентгенография каждые 6 мес до созревания скелета (прекращения роста). Взрослым спортсменам повторная рентгенография показана только при возобновлении симптомов.
Цель лечения спортсменов с усталостными переломами межсуставной части дуги позвонка (накоплением изотопа при однофотонной эмиссионной томографии в отсутствие рентгенологических изменений) — сращение перелома. Уменьшение накопления изотопа можно наблюдать после иммобилизации (разгрузки) позвоночника. Вероятность сращения максимальна при односторонних изменениях и минимальна при двусторонних. Важно, что возвращение к спортивной деятельности не ставилось в зависимость от достижения костного сращения. Считается, что в месте дефекта образуется прочное фиброзное (соединительнотканное) сращение, обеспечивающее исчезновение симптомов. Большинство врачей рекомендуют прекратить иммобилизацию позвоночника и разрешить спортивную деятельность после исчезновения симптомов.
После иммобилизации спортсмен переходит к реабилитационной программе, уделяющей особое внимание упражнениям на сгибание и гибкость. Возобновление привычной деятельности возможно в течение последующих 6—8 нед.
Хирургическое лечение[править | править код]
Благодаря эффективности консервативного лечения необходимость в операции возникает редко. Кандидаты на нее — это спортсмены, у которых жалобы сохраняются дольше 6 мес несмотря на ограничение активности и иммобилизацию (разгрузку) позвоночника.
Эталонный метод лечения спондилолиза на уровне позвонка L5 у спортсменов-подростков — заднебоковой спондилодез L5—SI in situ. Операция эффективна, н подвижность сегмента при этом резко снижается. В последние 20 лет возрос интерес к методам, позволяющим сохранить подвижность позвонков. Для этого были предложены следующие методы остеосинтеза межсуставной части дуги — фиксация проволокой по Скотту; проволочные крючки; фиксация трансламинарными межфрагментарными винтами по Баку и фиксация винтом, крюком и штифтом (считающаяся наиболее жесткой), — дополненные использованием костного трансплантата. Описана пластика дефектов межсуставной части дуги от L3 до L5. По данным нескольких наблюдений, и межфрагментарный метод, и проволочные методы дали либо хорошие, либо превосходные результаты и обеспечили возвращение к спортивной деятельности и участие в соревнованиях того же уровня, что и прежний, более чем в 90% случаев. Вероятно, успех комплексных методов связан с использованием закрытия дефекта костным трансплантатом.
У спортсменов, перенесших операцию, необходимо подтвердить сращение дефекта, прежде чем приступить к реабилитации. Как только сращение достигнуто, начинают реабилитационную программу, включающую упражнения на сгибание, развитие гибкости и укрепление мышечного корсета.
Возвращение к спорту[править | править код]
При консервативном лечении спортивную деятельность разрешатся возобновить после клинического улучшения: спортсмены могут вернуться к занятиям после исчезновения боли, независимо от наличия рентгенологических признаков сращения межсуставной части дуги. При этом занятия видами спорта высокого риска — футболом (в том числе американским) или гимнастикой — в пять раз снижают вероятность благоприятного исхода по сравнению с видами спорта низкого риска - бейсболом, легкой атлетикой или плаванием.
Вопрос о сроках возвращения к спорту после хирургического лечения спорный. Мы считаем, что, если подтверждено сращение, нет боли, восстановлена амплитуда движений и укреплен мышечный корсет, спортсмен может вернуться к тренировкам. Это может занять от 5 до 12 мес.
Читайте также[править | править код]
- Тренировка пресса при боли в спине
- Спортивная травма позвоночника - лечение
- Растяжение связок позвоночника в поясничном отделе
- Боль в спине
- Боль в пояснице
- Грыжа межпозвоночного диска
- Спондилолистез (лечение)
- Переломы позвоночника в поясничном отделе
- Лечение боли в спине
- Реабилитация при болях в спине
- Массаж при остеохондрозе
- Массаж при радикулите
- Массаж при межреберной невралгии
Литературные источники[править | править код]
- Eck JC, Riley LH: Return to play after lumbar spine conditions and surgeries. Clinics Sports Med 2004; 23:367.
- Herman MJ et al: Spondylolysis and spondylolisthesis in the child and adolescent athlete. Orthop Clin North Am 2003;34:461.
- Lim MR et al: Symptomatic spondylolysis: diagnosis and treatment. Curr Opin Pediatr 2004; 16:37.
- Lonstein JE: Spondylolisthesis in children: cause, natural history, and management. Spine 1999; 24(24):2640.
- Reitman CA, Esses SI: Direct repair of spondylolytic defects in young competitive athletes. Spine J 2002; 2(2): 142.
- Rubery PT: Athletic activity after spine surgery in children and adolescents: results of a survey. Spine 2002;27(4):423.
- Standaert CJ, Herring SA: Spondylolysis: a critical review. Br J Sports Med 2000;34:415.