Механизмы действия антибиотиков
Категория:
«Фармакология».
Содержание
- 1 Лекарства и бактерии
- 2 Механизм действия антибиотиков
- 3 Выбор подходящего антибиотика
- 4 ОСНОВНЫЕ АНТИБИОТИКИ
- 5 β-Лактамы
- 6 Другие антибиотики, ингибирующие функции клеточной мембраны бактерий
- 7 Антибиотики, ингибирующие синтез бактериальных белков
- 8 Антибиотики, ингибирующие синтез дезоксирибонуклеиновой кислоты у бактерий
- 9 Антибиотики, ингибирующие синтез рибонуклеиновой кислоты у бактерий
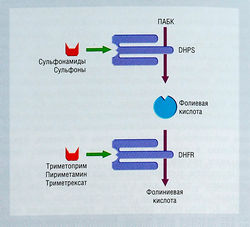
- 10 Антифолаты
- 11 Другие антибактериальные препараты
- 12 Антимикобактериальные лекарственные средства
- 13 Антибиотики выбора
- 14 Читайте также
- 15 Литература
Лекарства и бактерии[править | править код]
Бактериальные инфекции очень широко распространены и все еще остаются существенной причиной заболеваемости и смертности
Бактериальная диарея является основной причиной детской смертности во всем мире, а туберкулез часто служит причиной летального исхода инфекционных заболеваний. Применение антибактериальных лекарственных препаратов представляет собой одно из важнейших терапевтических достижений XX в., позволившее существенно изменить характер многих бактериальных заболеваний благодаря снижению смертности (например, от бактериального менингита и бактериального эндокардита) и заболеваемости. С другой стороны, в настоящее время антибиотики принадлежат к числу средств, очень часто назначаемых без достаточных оснований. Отчасти это происходит потому, что многие из них обладают высокой степенью безопасности. Это приводит к их неправильному использованию, например при вирусных инфекциях. Кроме того, некоторые из старых, давно открытых антибиотиков используют в качестве стимуляторов роста животных, мясо которых употребляют в пищу, вследствие чего антибиотик включается в пищевую цепочку у человека в субтерапевтических дозах. В результате чрезмерного использования антибиотиков все более актуальной становится глобальная проблема возникновения резистентности к антибиотикам. Особую тревогу вызывает распространение резистентных к метициллину стафилококковых инфекций как в больницах, так и среди населения.
Антибактериальные препараты в зависимости от их происхождения (способа получения) классифицируют на антибиотики, химиотерапевтические или синтетические лекарства и полусинтетические лекарства
- Продукты жизнедеятельности микроорганизмов (антибиотики).
- Лекарства, получаемые исключительно в лабораторных условиях (химиотерапевтические или синтетические).
- Лекарства, которые готовят, используя комбинацию двух указанных способов (полусинтетические).
На практике термин «антибиотик» стал синонимом антибактериального препарата, и сейчас такое вольное определение антибиотиков получило всеобщее распространение.
Механизм действия антибиотиков[править | править код]
В идеальном случае антибактериальные лекарства блокируют жизненно важные функции бактерий, не влияя на подобные функции клеток организма-хозяина
Когда говорят, что антибиотики обладают избирательной токсичностью, имеют в виду, что они нарушают жизненно важные функции бактерий, не оказывая влияния (или оказывая минимальное влияние) на клетки инфицированного организма.
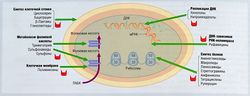
Причина такой избирательности заключается в том, что бактерии обладают специализированной и особым образом построенной клеточной стенкой, тогда как клетки млекопитающих — обычной клеточной мембраной. В связи с этим вещества, нарушающие синтез или целостность стенки бактериальной клетки, являются токсичными для бактерий, но безвредными для клеток организма-хозяина. Подобным же образом прокариотическая бактериальная рибосома (70S) настолько сильно отличается от рибосомы эукариот (80S), что служит хорошей мишенью для антибактериальных препаратов. На рис. 6.7 изображены места действия антибиотиков различных классов. В результате избирательной токсичности многие антибиотики имеют высокий терапевтический индекс (т.е. соотношение между токсической и терапевтической дозами). Разумеется, как врожденный иммунный ответ, так и специфические иммунологические механизмы способствуют устранению бактериальной инфекции вместе с антибиотиками, назначаемыми для ускорения этого процесса и предотвращения развития генерализованной инфекции. Применение антибиотиков в борьбе с инфекциями особенно важно в тех случаях, когда функции иммунной системы у пациентов нарушены, например при ВИЧ-инфекции или нейтропении.
Подавление роста бактерий и их гибель зависят от концентрации антибиотика
Активность конкретного антибиотика против определенных бактерий можно легко определить в лаборатории. Подвергая стандартное число бактерий (инокулюм) воздействию антибиотика, взятого в различных концентрациях, определяют наименьшую из них, которая ингибирует рост бактерий. Эту концентрацию называют минимальной ингибирующей концентрацией (МИК). Если увеличивать концентрацию сверх МИК, то обычно достигают такой концентрации, которая убивает бактерии (термин «убивает» означает, что число живых бактерий в инокулюме снижается в 1000 раз [log103,0], или на 99,9%). Наименьшую концентрацию антибиотика, необходимую для того, чтобы убить бактерии, называют минимальной бактерицидной концентрацией (МБК). Как правило, МБК в 2-8 раз выше, чем МИК. Антибиотики, для которых в клинических условиях удается достичь концентрации в крови, превышающей МБК в отношении обычных патогенов, классифицируют как бактерицидные антибиотики. Антибиотики, для которых легко достижимы концентрации выше МИК, но обычно не превышающие МБК, называют бактериостатическими антибиотиками. Однако нельзя отнести антибиотик к преимущественно бактериостатическим или бактерицидным, поскольку существует уникальное соотношение между каждой бактерией и каждым антибиотиком. Например, пенициллин, который считают классическим бактерицидным антибиотиком, почти всегда бактерициден для стрептококков, однако оказывает лишь бактериостатическое действие на энтерококки. Похожим образом хлорамфеникол является бактериостатическим препаратом против большинства видов кишечных бактерий, но оказывает бактерицидный эффект на большинство штаммов Haemophilus influenzae.
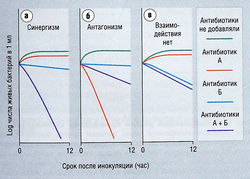
Антибиотики могут действовать синергично, антагонистически или индифферентно
Иногда для лечения заболевания, вызванного определенным патогеном, используют комбинацию двух или более антибиотиков. С помощью лабораторных методов можно охарактеризовать отношение антибактериального действия двух (или более) антибиотиков на определенные бактерии как синергичное, антагонистическое или индифферентное, сопоставляя эффекты комбинации антибиотиков и каждого из них в отдельности на рост бактерий (рис. 6.8):
- если комбинация препаратов заметно повышает антибактериальный эффект (выше, чем наиболее активный агент), комбинацию называют синергичной, т.е. общий эффект выше аддитивного;
- если в результате применения комбинации подавление бактериального роста оказывается слабее, чем вызываемое наиболее активным агентом в отдельности, такая комбинация является антагонистической;
- если комбинация не дает ни синергичного, ни антагонистического эффектов, она является индифферентной.
На практике большинство комбинаций относятся к индифферентным. Однако в клинике выявлены важные синергичные и анагонистические комбинации:
- процент успешного лечения энтерококкового эндокардита с помощью комбинации пенициллин плюс аминогликозид существенно выше,чем при использовании одного пенициллина, что свидетельствует о наличии синергизма;
- комбинация пенициллина и тетрациклина для лечения бактериального менингита ассоциируется со значительно более высокой смертностью, чем в случае применения одного пенициллина — пример антагонизма.
Рис. 6.8 Кривые бактериального роста, показывающие синергичное, антагонистическое и индифферентное действие антибиотиков А и Б на микроорганизмы трех разных типов, (а) Синергичная комбинация, т.к. ее антибактериальный эффект значительно выше, чем эффект одного, более активного антибиотика Б. (б) Добавление антибиотика Б значительно снижает антибактериальный эффект антибиотика А, т.е. комбинация является антагонистической, (в) Антибактериальная активность комбинации по существу такая же, как более активного антибиотика Б, поэтому комбинация является индифферентной.
Киллерный эффект бактерицидных лекарств может зависеть от их концентрации или времени воздействия
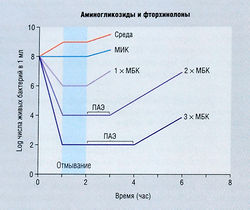
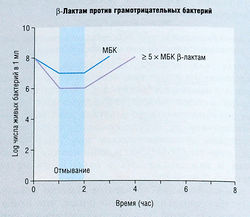
Гибель бактерий под влиянием некоторых бактерицидных препаратов (например, аминогликозидов и фторхинолонов) зависит от их концентрации, тогда как аналогичный эффект других антибиотиков (например, β-лактамов и гликопептидов) зависит от времени воздействия. Зависимый от концентрации киллинг предполагает повышение бактерицидной активности вместе с увеличением концентрации антибиотика. В случае киллинга, зависимого от времени, бактерицидная активность не усиливается или усиливается незначительно при повышении концентрации выше МБК; и наоборот, киллинг зависит от поддержания концентрации антибиотика выше МБК в течение максимально возможного периода по длительности.
Нормальная репликация бактерий часто замедлена даже после прекращения действия антибиотика
Когда бактерии подвергаются действию антибиотика в концентрациях ниже МИК, а затем антибиотик удаляют из среды, репликация бактерий не нормализуется (не становится такой, какой она была до применения антибиотика) в течение различного периода времени (обычно несколько часов после удаления антибиотика). Этот феномен получил название «постантибиотический эффект» (ПАЭ). ПАЭ наблюдается не при всех комбинациях бактерия-лекарство, однако когда он возникает, то часто зависит от концентрации. Иными словами, чем выше была концентрация антибиотика, действующего на бактерии, тем длительнее ПАЭ. Для аминогликозидов и фторхинолонов ПАЭ характерен при их действии на грамотрицательные бактерии, тогда как β-лактамам, за исключением карбапенемов, это явление несвойственно. Однако β-лактамы проявляют умеренно выраженный ПАЭ при их воздействии на грамположительные бактерии. На рис. 6.9 и 6.10 показана зависимость гибели бактерий от концентрации антибиотика, когда ПАЭ присутствует, или от времени воздействия — здесь ПАЭ не наблюдается.
Рис. 6.9 Зависимое от концентрации бактерицидное действие и постантибиотический эффект (ПАЭ). Изучение гибели бактерий в бульонной культуре, содержащей различные концентрации антимикробного вещества, показывает, что бактерицидное действие зависит от концентрации вещества. ПАЭ в отношении оставшихся в живых бактерий обнаруживается после их отмывания и ресуспендирования в среде, не содержащей антибиотика. МБК — минимальная бактерицидная концентрация; МИК — минимальная ингибирующая концентрация.
Рис. 6.10 Зависимое от времени бактерицидное действие. Изучение гибели бактерий в бульонной культуре, содержащей различные концентрации р-лактама, выявило зависимое от времени бактерицидное действие на грамотрицательные бактерии. Постантибиотический эффект в отношении оставшихся в живых бактерий после отмывания и ресуспендирования в среде, не содержащей антибиотика, не обнаруживается. МБК — минимальная бактерицидная концентрация.
ПАЭ дает возможность использования антибиотиков в импульсном режиме
Импульсный режим применения антибиотиков заключается в назначении относительно высоких доз антибиотика с таким расчетом, чтобы пик концентрации вещества в крови был выше, чем МИК или МБК для данного возбудителя, а интервалы между введениями продолжительнее, чем несколько периодов полувыведения антибиотика из сыворотки. Так, период полувыведения кристаллического пенициллина G составляет около 30 мин, однако обычно его вводят каждые 6 час (т.е. каждые 12 периодов полувыведения). Эта схема дозировки заметно отличается от используемой для большинства других лекарств, которые, как правило, вводят с интервалами, не превышающими один период полувыведения из сыворотки. Существует несколько причин, обусловливающих эффективность импульсного режима для антибиотиков:
- терапевтический индекс большинства антибиотиков высокий, что часто позволяет создать значительную пиковую концентрацию вещества в сыворотке, не опасаясь возникновения существенных токсических эффектов;
- у некоторых антибиотиков киллерный эффект зависит от концентрации, поэтому желательно для большего эффекта получить высокую пиковую концентрацию антибиотика в сыворотке;
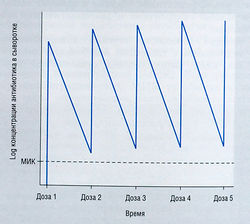
- часто возможно поддержать концентрацию антибиотика в сыворотке на более высоком уровне, чем МИК для бактерий, на протяжении всего интервала между введениями, даже если этот интервал относительно велик по отношению к периоду полувыведения из сыворотки (рис. 6.11);
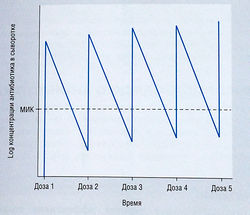
- даже в том случае, когда концентрация антибиотика в сыворотке падает ниже МИК и удерживается на этом уровне в течение какого-то времени между введениями, ПАЭ может предотвратить размножение бактерий в течение этого периода до введения следующей дозы антибиотика (рис. 6.12);
- иммунная система организма-хозяина играет активную роль в борьбе с инфекциями, за исключением пациентов с тяжелыми нарушениями функций иммунной системы. Действительно, до открытия антибиотиков многие пациенты переносили бактериальные инфекции, но выздоровление протекало медленнее и чаще сопровождалось осложнениями.
Рис. 6.11 Импульсный режим применения антибиотиков. В этом примере антибиотик очень активен против бактерий, его концентрация в сыворотке остается выше минимальной ингибирующей концентрации (МИК) все время, несмотря на не слишком частое введение. Сохранение концентрации антибиотика в сыворотке выше уровня МИК в течение всего курса терапии желательно в тех случаях, когда отсутствует постантибиотический эффект.
Рис. 6.12 Импульсный режим применения антибиотиков. В этом примере пик концентрации антибиотика в сыворотке после каждого введения явно выше минимальной ингибирующей концентрации (МИК), однако какое-то время в конце каждого интервала концентрация падает ниже уровня МИК. Если имеет место пост-антибиотический эффект, такое снижение концентрации на короткое время до момента очередного введения антибиотика не влияет на его лечебный эффект.
Свойства антибактериальных средств, необходимые для их эффективного терапевтического применения[править | править код]
Выбор антибиотика основан на механизме его действия, эффективности, токсичности и фармакокинетических свойствах. Последние приведены в таблицах, помещенных в тексте после описания отдельных классов антибиотиков. Каждый антибиотик имеет собственный путь введения и фармакокинетические характеристики, помогающие определить применимость антибиотика в каждом конкретном случае.
Спектр действия антибиотиков[править | править код]
Антибиотик может иметь широкий или узкий спектр действия против бактерий различных видов
Антибиотики, активные против бактерий многих видов, называют антибиотиками широкого спектра действия. Антибиотики, которые активны лишь против некоторых видов, относят к антибиотикам узкого спектра действия. Однако такое деление до некоторой степени условно.
Резистентность к антибиотикам[править | править код]
Резистентность к антибиотикам бывает естественной (врожденной) или приобретенной
Естественная резистентность бактерий к антибиотику является их изначальным свойством и основа на на механизме действия или других характеристиках антибиотика. Например, у анаэробных бактерий отсутствует механизм кислородозависимого транспорта, необходимого для транспортировки аминогликозидов в бактериальную клетку, поэтому анаэробы обладают естественной резистентностью к аминогликозидам.
С другой стороны, приобретенная резистентность относится к приобретению гена, придающего это качество бактериям, не обладающим естественной резистентностью. Здесь антибиотик выполняет роль фактора, оказывающего избирательное эволюционное давление на бактерии, у которых развивается резистентность, чтобы обеспечить их выживаемость. Однако вероятность развития специфической резистентности зависит как от антибиотика, так и от самих бактерий. В некоторых случаях для возникновения клинически значимой резистентности достаточно лишь одиночной мутации в бактериальном геноме. В других случаях для приобретения фенотипа резистентности необходимы множественные мутации.
Известны три основных биохимических механизма приобретенной резистентности:
- снижение проницаемости бактерий по отношению к антибиотику вследствие изменений клеточной мембраны у грамотрицательных бактерий (см. далее),
- продукция бактериальных ферментов, изменяющих молекулярную структуру антибиотика. Эти ферменты могут быть гидролитическими (например, β-лактамазы) или негидролитическими (например, ферменты, модифицирующие аминогликозиды);
- изменение мишени для антибиотика в результате одиночной мутации гена, кодирующего участок, связывающий антибиотик, может быть достаточным для возникновения клинически значимой резистентности (например, у Staphylococcus aureus, резистентных к метициллину, MRSA).
Снижение проницаемости бактерий[править | править код]
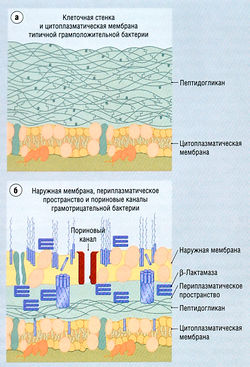
Существуют значительные различия структуры клеточной стенки и клеточной мембраны у грамположительных и грамотрицательных бактерий
Грамположительные бактерии содержат наружную клеточную стенку, состоящую из многих слоев пептидогликана, под которой находится клеточная мембрана. Эти слои пептидогликана не являются существенным препятствием для проникновения антибиотиков (рис. 6.13). Грамотрицательные бактерии обладают наружной клеточной мембраной, содержащей большое количество липополисахарида, а также истинной внутренней цитоплазматической мембраной. Последняя покрыта меньшим, чем у грамположительных бактерий, числом полигликановых слоев и отделена от наружной мембраны периплазматическим пространством. Наружная мембрана состоит из фосфолипидного бислоя, пронизанного водными каналами, образованными белками наружной мембраны, которые называют поринами. Таким образом, грамотрицательные бактерии обладают серьезным барьером на пути проникновения лекарств. Липофильные препараты или водорастворимые вещества с низкой молекулярной массой могут проходить через пориновые каналы. Изменения содержания или состава пориновых белков или липополисахаридов наружной мембраны могут обусловить возникновение резистентности вследствие снижения проницаемости к антибиотикам. Мутации, в результате которых уменьшается проницаемость мембраны бактериальной клетки по отношению к одному антибиотику, часто сопровождаются снижением проницаемости к другим антибиотикам, вследствие этого развивается полимедикаментозная резистентность.
Выбор подходящего антибиотика[править | править код]
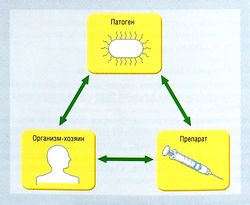
Антибиотики могут быть использованы либо для профилактики, либо для лечения. В обоих случаях основные принципы применения одинаковы. Необходимо учитывать все факторы, относящиеся к бактериям, организму и лекарству (рис. 6.14, табл. 6.10).
Бактерии[править | править код]
Антибактериальная терапия эффективна только при бактериальных инфекциях, поэтому важно ограничить применение антибиотиков только ситуациями, когда известно, что заболевание представляет собой бактериальную инфекцию или же она весьма вероятна. Распространенная практика назначать антибиотики в случае инфекций, которые, возможно, вызваны вирусами, не только неэффективна, но к тому же обходится дорого и повышает вероятность появления резистентности к антибиотикам.
Для рационального выбора антибиотика важно идентифицировать возбудителя заболевания. Если его идентичность неизвестна, что часто бывает в начале лечения, то нередко удается сделать достаточно обоснованное предположение о возможной природе патогена(-ов). Например:
- инфекцию мочевого тракта у сексуально активной женщины в период до менопаузы примерно в 85% случаев вызывает Escherichia coli
Резистентность к антибиотикам
- Неадекватное применение антибиотиков является главным фактором, обусловливающим развитие резистентности бактерий к антибиотикам
- Три основных механизма резистентности к антибиотикам: (1) снижение проницаемости бактерий; (2) изменения структуры антибиотиков под влиянием ферментов; (3) изменения молекулярной структуры мишени
- причинои возникновения целлюлита верхних или нижних конечностей обычно служат Streptococcus pyogenes или Staphylococcus aureus.
Рис. 6.13 Структура клеточной стенки и мембраны бактерий. (а) Грамположительная бактерия, (б) Грамотрицательная бактерия. Обратите внимание на то, что только грамотрицательные бактерии обладают наружной мембраной, создающей дополнительное препятствие для проникновения антибактериальных веществ.
Рис. 6.14 Треугольник, обозначающий классическое двунаправленное тройственное взаимодействие между микробным патогеном, антимикробным препаратом и организмом-хозяином, иммунная функция которого является главным фактором, определяющим исход инфекции.
Таблица 6.10 Факторы, относящиеся к бактериям, организму-хозяину и лекарству, которые необходимо учитывать при выборе антибиотика
|
Бактерии |
Организм |
Лекарство |
|
Идентичность патогена(-ов)* Чувствительность патогена(-ов)* |
Локализация инфекции Аллергия Функции почек Функции печени Нейтропения Функции пищеварительного тракта Другие имеющиеся заболевания Одновременно применяемые лекарства Беременность Желательные пути введения |
Активность против патогена(-ов)* Способность достичь очага инфекции Возможность лекарственного взаимодействия Возможные пути введения Частота введения (для амбулаторных пациентов) Вкус (для препаратов в жидком виде) Стабильность при различных температурах (для препаратов в жидком виде) Стоимость |
Чтобы сделать более весомое предположение о вероятном патогене, важно знать:
- место инфекции;
- возникла ли инфекция в условиях повседневной жизни или это внутрибольничное заражение;
- детальные сведения о пациенте, включая возраст, имеющиеся заболевания и/или другие предрасполагающие факторы.
В некоторых случаях целесообразно начать антибиотикотерапию до проведения лабораторных исследований по идентификации патогена (например, в большинстве случаев целлюлита). Если предсказать природу патогена с определенной степенью достоверности невозможно или заболевание носит тяжелый характер, необходимо взять у пациента материал для определения возбудителя до начала применения антибиотиков. В микробиологической лаборатории идентифицируют патогены и проверяют in vitro их чувствительность к антибиотикам для последующего рационального выбора нужного медикамента. Обычно для этого требуется 48-72 час. Использование новых диффузионных дисков и тестов, основанных на определении нуклеиновых кислот, существенно улучшило определение природы бактерий и их устойчивости к антибиотикам.
Инфицированный организм[править | править код]
Прежде чем выбрать подходящий антибиотик, необходимо оценить состояние инфицированного пациента по многим параметрам.
Локализация инфекции
Во всех случаях важно, чтобы антибиотик достиг очага инфекции в концентрации, превышающей МИК, а при некоторых инфекциях, таких как менингит, эндокардит, остеомиелит, а также у пациентов с неитропениеи эта концентрация должна быть выше МБК. Лишь немногие антибиотики способны проникать в ЦНС в достаточно высоких (терапевтических) концентрациях, необходимых, например, для лечения менингита или абсцесса головного мозга. Для лечения инфекций мочевого тракта нужно использовать антибиотики, экскретируемые почками в активной форме, чтобы они могли действовать внутри мочевого тракта. Многие антибиотики с трудом проникают в простату, поэтому неэффективны при хроническом бактериальном простатите.
Другие важные факторы, относящиеся к организму
Это такие факторы, как:
- лекарственная аллергия, т.к. некоторые антибиотики (например, β-лактамы) относительно аллергенны, что ограничивает их применение у пациентов, склонных к развитию аллергии;
- функция почек и печени, поскольку клиренс антибиотиков осуществляют либо почки, либо печень;
- одновременно применяемые лекарства, т.к. некоторые антибиотики обладают свойством взаимодействовать с другими лекарственными препаратами;
- возраст пациента, поскольку определенные антибиотики противопоказаны новорожденным (сульфонамиды, цефтриаксон), детям (тетрациклины и фторхинолоны) или беременным.
Выбор пути введения антибиотика в организм
В целом предпочтительнее пероральный путь введения. Парентеральная терапия необходима в тех случаях, когда у пациента плохо функционирует пищеварительный тракт, снижено кровяное давление, требуется сразу же создать терапевтическую концентрацию антибиотика в организме (например, при угрожающих жизни инфекциях) или при пероральном приеме антибиотик не всасывается в
Зависимые от организма факторы, влияющие на выбор антибиотика
- Локализация и тип инфекции
- Функции почек и печени
- Возраст
- Лекарственная аллергия
- Путь введения количествах, достаточных для создания терапевтической концентрации в очаге инфекции. Местное применение антибиотиков показано при некоторых местных инфекциях (например, бактериальном конъюнктивите).
Факторы, связанные со свойствами антибиотика[править | править код]
Перед выбором антибиотика необходимо принять во внимание ряд важных факторов
К числу этих факторов относятся следующие:
- активность по отношению к патогену(-ам), но эта информация может отсутствовать на момент, когда необходимо начать лечение;
- способность достичь очага инфекции в терапевтической концентрации. Для этого следует знать, должен ли антибиотик обладать бактериостатическими или бактерицидными свойствами в отношении известного или подозреваемого патогена, т.к. при определенных инфекциях необходимо исключительно бактерицидное действие;
- доступные пути введения для конкретного пациента;
- профиль побочных эффектов, их влияние на имеющееся заболевание и возможное лекарственное взаимодействие;
- частота применения лекарства, что имеет особое значение для амбулаторных пациентов, для которых введение препарата более 1-2 раз в день может создавать трудности;
- при использовании антибиотика в жидком виде (преимущественно для маленьких детей) следует выяснить, приемлем ли он на вкус и в какой степени он стабилен при разных температурах. Суспензии некоторых антибиотиков для сохранности следует держать в холодильнике;
- стоимость лечения; речь об истинной стоимости лечения, в которую входят цена препарата, плата за введение, мониторинг и осложнения, в том числе отсутствие эффекта лечения и стоимость повторной терапии.
ОСНОВНЫЕ АНТИБИОТИКИ[править | править код]
Далее будет рассмотрены основные классы антибиотиков, а также другие антибиотики, которые трудно классифицировать.
Различают следующие классы антибиотиков:
- ингибиторы синтеза клеточной стенки бактерий;
- ингибиторы функций мембран бактериальной клетки;
- ингибиторы синтеза бактериальной ДНК;
- ингибиторы синтеза бактериальной РНК;
- трудно классифицируемые антибиотики (смешанный класс);
- антибиотики местного применения;
- антибиотики для лечения микобактериальных инфекций.
Далее описан каждый класс и некоторые из составляющих его антибиотики. После обсуждения химической природы каждого класса приведены сведения о фармакологии в плане механизмов антибактериального действия, спектра активности, а также других фармакологических эффектов. Проанализированы терапевтическое применение антибиотиков, фармакокинетические характеристики, побочные эффекты и токсичность.
Антибиотики, ингибирующие синтез клеточной стенки бактерий[править | править код]
Уникальная природа клеточной стенки бактерий делает ее очевидной мишенью для антибиотиков
В отличие от других микроорганизмов микоплазмы, хламидии и риккетсии лишены клеточной стенки, поэтому они обладают естественной резистентностью к антибиотикам, ингибирующим синтез клеточной стенки. Данное свойство присуще антибиотикам двух наиболее важных групп — β-лактамам и гликопептидам. Кроме того, местно применяемый антибиотик бацитрацин и противотуберкулезное лекарство второго ряда циклосерин также ингибируют синтез клеточной стенки бактерий.
β-Лактамы[править | править код]
Группа β-лактамов состоит из четырех подгрупп: пенициллины, цефалоспорины, карбапенемы и монобактамы.
Антибиотики этой группы обладают 4-членным азотсодержащим β-лактамным кольцом с различными замещениями в кольце. У всех пенициллинов, цефалоспоринов и карбапенемов в кольце присутствует сера. Все они ингибируют синтез клеточной стенки бактерий, основным в механизме действия является подавление перекрестного связывания боковых цепей пептидов бактериальной клеточной стенки. β-Лактамы обладают главным образом бактерицидным, зависимым от времени действием. Большинство из них элиминируется почками в неизмененном виде, поэтому β-лактамы используют для лечения инфекций мочевыводящих путей. Терапевтический индекс β-лактамов высокий, их основной побочный эффект — аллергические реакции, проявляющиеся обычно в виде зудящей эритематозной макулопапулезной сыпи. В редких случаях β-лактамы вызывают анафилаксию. Их использование во время беременности считается безопасным.
Четыре основные подгруппы антибиотиков группы β-лактамов
- Пенициллины
- Цефалоспорины
- Карбапенемы
- Монобактамы
β-Лактамы относятся к широко употребимым антибиотикам, однако их эффективность может снижаться в результате возникновения резистентности бактерий. Правильное применение антибиотиков и строгое соблюдение принципов терапии инфекций снижают скорость возникновения резистентности, но не в состоянии устранить ее полностью в силу эволюционного давления. Существуют три основных механизма резистентности к β-лактамам:
- наиболее важным является ферментативный гидролиз β-лактамного кольца бактериальными β-лактамазами. Этими ферментами обладают стафилококки, гонококки, энтеробактерии и Bacteroides fragilis. Обнаружены многие изоформы β-лактамаз, различающиеся по специфичности их субстратов;
- второй механизм резистентности заключается в изменении участков связывания пенициллин-связывающих белков. Модификация специфического пенициллин-связывающего белка представляет собой главный механизм резистентности к метициллину Staphylococcus aureus, а также резистентных к пенициллину пневмококков;
- третий механизм резистентности — это снижение проницаемости мембран у грамотрицательных бактерий.
ПЕНИЦИЛЛИНЫ[править | править код]
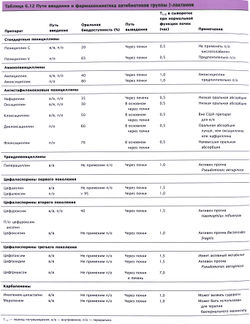
Пенициллин был открыт Александром Флемингом в 1928 г. как метаболит Penicillium notatum, в связи с чем антибиотик и получил свое название. Пенициллины состоят из β-лактамного кольца, соединенного с 5-членным, серосодержащим тиазолидиновым кольцом. Модификация боковой цепи в позиции 6 β-лактамного кольца приводит к образованию веществ с различной антибиотической активностью. Существует четыре вида пенициллинов: стандартные пенициллины, антистафилококковые пенициллины, аминопенициллины и пенициллины против псевдомонас (табл. 6.11).
Таблица 6.11 Классификация пенициллинов
|
Стандартные пенициллины |
Кристаллический пенициллин С (в/в) Пенициллин V(п/о) Водный прокаин-пенициллин С (в/м) Бензатин-пенициллин G (в/м) |
|
Антистафилококковые пенициллины |
Метициллин (в/в) Нафциллин (в/в) Изоксазолил-пенициллины (в/в или п/о) Оксациллин Клоксациллин Диклоксациллин Флоксациллин |
|
Аминопенициллины |
Ампициллин (в/в или п/о) Амоксициллин (п/о) |
|
Пенициллины против псевдомонас |
Карбоксипенициллины Карбенициллин (в/в) Тикарциллин (в/в) Уреидопенициллины Пиперациллин (в/в) Азлоциллин (в/в) Мезлоциллин (в/в) |
Стандартными пенициллинами являются бензилпенициллин (пенициллин G) и феноксиметилпенициллин (пенициллин V)
Пенициллин V (табл. 6.12) значительно более стабилен в присутствии кислоты, чем пенициллин G, поэтому пенициллин V используют для перорального приема, пенициллин G применяют парентерально.
Кроме кристаллического пенициллина G, предназначенного для в/в терапии, существует две депонированные, или дюрантные (с пролонгированным действием) формы пенициллина G, которые вводят исключительно внутримышечно:
- водный прокаин-пенициллин G представляет собой смесь прокаина и пенициллина. Прокаин замедляет всасывание пенициллина, что позволяет сохранить терапевтическую концентрацию в крови в течение примерно 12 час;
- бензатин-пенициллин G, содержащий пенициллин G и аммонийное основание. После депо-инъекции пенициллин G присутствует в сыворотке в низкой, но определимой концентрации до 1 мес. Его используют главным образом для лечения сифилиса (кроме нейросифилиса), а также для предотвращения рецидивов ревматической лихорадки.
Пенициллин остается лекарством выбора при стрептококковых и менингококковых инфекциях, сифилисе и инфекциях, вызываемых Pasteurella multocida, хотя известны случаи возникновения резистентности стрептококков, особенно S. pneumoniae, и менингококков в некоторых регионах мира.
Пенициллин применяют в комбинации с аминогликозидами для лечения инфекций, вызываемых энтерококками и Listeria monocytogenes. Он остается также важным средством терапии стоматологических инфекций (см. главу 23), включая актиномикоз, поскольку большинство бактерий полости рта чувствительны к пенициллину.
Когда пенициллин G в больших дозах вводят в/в, его концентрация в СМЖ достигает уровня, достаточного для терапевтического эффекта при нейросифилисе и менингите, вызванном чувствительными штаммами S. pneumoniae и Neisseria meningitidis.
Антистафилококковые пенициллины устойчивы к действию стафилококковой β-лактамазы
Большинство штаммов стафилококков мутируют, становясь резистентными к стандартным пенициллинам в результате продукции пенициллиназы (β-лактамазы). Получено несколько пенициллинов, стабильных в присутствии стафилококковой β-лактамазы.
Первым из таких антистафилококковых пенициллинов был метициллин. Сейчас его используют редко вследствие относительно частого возникновения аллергического интерстициального нефрита. Вместо него предпочитают применять либо нафциллин, либо один из изоксазолил-пенициллинов. Последние представляют собой аналоги исходного вещества оксациллина, полученные путем введения в молекулу атомов галидов (хлора или фтора). Замещение водорода хлором дает клоксациллин и диклоксациллин, а при замещении фтором получают фторклоксациллин.
Нафциллин и изоксазолил-пенициллины используют для лечения стафилококковых инфекций, однако эти препараты неэффективны против резистентных к метициллину штаммов. Антимикробная активность четырех изоксазолил-пенициллинов сходна, но они различаются по степени их оральной абсорбции, причем оксациллин всасывается значительно хуже, чем три других. Нафциллин, не принадлежащий к изоксазолил-пенициллинам, при пероральном приеме всасывается слабо, в связи с чем его применяют парентерально (см. табл. 6.12).
Аминопенициллины обладают повышенной активностью против аэробных грамотрицательных бактерий
Путем присоединения аминогруппы к боковой цепи пенициллина получают аминопенициллины, обладающие повышенной активностью против аэробных грамотрицательных бактерий, однако в отличие от стандартных пенициллинов аминопенициллины не расщепляются стафилококковой Р-лактамазой. Аминопенициллины действуют на многие штаммы Е. coli, Proteus mirabilis и приблизительно на 70% штаммов Н. influenzae. Аминопенициллины активны против некоторых штаммов Salmonella и Shigella, немного более активны, чем пенициллин G в отношении энтерококков и Listeria monocytogenes, и, подобно пенициллину G, требуют добавления аминогликозидов, чтобы убить бактерии.
Два наиболее важных аминопенициллина — ампициллин и амоксициллин. Ампициллин используют в основном для в/в терапии, амоксициллин — для перорального приема вследствие его более высокой оральной биодоступности.
Аминопенициллины применяют для лечения инфекций общего типа дыхательных путей вследствие активности против S. pneumoniae и Н. influenzae. Амоксициллин можно использовать для терапии неосложненных инфекций мочевого тракта, однако в подобных случаях предпочтительнее три-метоприм плюс сульфаметоксазол благодаря большей эффективности последнего. Внутривенное введение ампициллина часто используют в сочетании с гентамицином для лечения инфекций, вызываемых энтерококками и Listeria monocytogenes. При в/в инъекции высоких доз ампициллина его концентрация в СМЖ достигает уровня, адекватного для терапии менингита, вызываемого чувствительными штаммами S. pneumoniae, Neisseria meningitidis и Н. influenzae.
Пенициллины против псевдомонас — это аминопенициллины широкого спектра действия
Лучше всего рассматривать эти антибиотики как аминопенициллины широкого спектра действия, поскольку они обладают таким же спектром действия, как аминопенициллины, и обладают дополнительной активностью против аэробных грамотрицательных бактерий, в том числе Pseudomonas aeruginosa. Они чувствительны к действию стафилококковой β-лактамазы.
Существуют два вида пенициллинов против псевдомонас, различающихся по химической структуре боковой цепи: карбоксипенициллины (карбенициллин и тикарциллин) и уреидопенициллины (пиперациллин, мезлоциллин и азлоциллин). В целом карбоксипенициллины заменены уреидопенициллинами благодаря более широкому спектру действия последних и низкому содержанию натрия. Пиперациллин активен также против анаэробных бактерий, включая В. fragilis. Пенициллины против псевдомонас применяют парентерально в клинических условиях, когда установлена или подозревают инфекцию, вызванную P. aeruginosa.
Пути введения пенициллинов, а также их фармакокинетический профиль представлены в табл. 6.12 вместе с другими антибиотиками группы β-лактамов.
ЦЕФАЛОСПОРИНЫ[править | править код]
Цефалоспорины состоят из β-лактамного кольца, соединенного с 6-членным серосодержащим дигидротиазиновым кольцом. Отдельные цефалоспорины получены путем замещений в боковой цепи β-лактамного кольца (в позиции 7) и дигидротиазинового кольца (в позиции 3).
Цефалоспорины классифицируют на лекарства первого, второго и третьего поколений, отличающиеся по спектру действия на аэробные грамотрицательные бактерии. Активность цефалоспоринов возрастает от первого к третьему поколению (табл. 6.13). Однако антистафилококковая активность от первого к третьему поколению снижается, хотя антистрептококковая активность не утрачивается. Цефалоспорины почти не разрушаются стафилококковой β-лактамазой, и их активность против аэробных грамотрицательных бактерий выше, чем у аминопенициллинов. В отличие от пенициллинов, цефалоспорины неактивны против энтерококков или Listeria monocytogenes, и, подобно антистафилококковым пенициллинам, они неактивны против стафилококков, резистентных к метициллину.
|
Таблица 6.13 Классификация цефалоспоринов | |
|
Первое поколение |
Цефадроксил (п/о), цефазолин, цефалексин (п/о), цефалотин, цефапирин, цефрадин (в/в, п/о) |
|
Второе поколение с активностью против Haemophilus influenzae |
Цефаклор (п/о), цефамандол, цефоницид, цефоранид, цефпрозил (п/о), цефуроксим, цефуроксим аксетил (п/о) |
|
Второе поколение с активностью против Bacteroides fragilis |
Цефметазол, цефотетан, цефокситин |
|
Третье поколение |
Цефотаксим, цефтриаксон, цефтизоксим, цефоперазон, моксалактам |
|
Третье поколение с активностью против Pseudomonas aeruginosa |
Цефтазидим, цефепим |
|
Широкого спектра для п/о применения |
Цефиксим, цефподоксим проксетил |
|
Эта классификация основана на спектре действия против аэробных грамотрицательных бактерий; активность повышается от первого к третьему поколению. Лекарства водят парентерально, если не указан другой путь введения. | |
Хотя цефалоспорины структурно родственны пенициллинам, перекрестная аллергенность антибиотиков этих двух видов составляет примерно лишь 10%, поэтому применение цефалоспоринов часто оказывается безопасным у пациентов с аллергией к пенициллину. В целом же следует избегать применения цефалоспоринов лицами, обладающими IgE-опосредованной аллергией к пенициллину, однако обычно цефалоспорины применяют в случае побочных реакций на пенициллин (например, макулопапулезная сыпь), если эти реакции не связаны с иммуноглобулином (Ig) Е.
Цефалоспорины первого поколения применяют для лечения инфекций кожи и мягких тканей
Цефалоспорины первого поколения активны против стрептококков, стафилококков, Е. coli, P. mirabilis и Klebsiella pneumoniae. Цефалоспорины первого поколения используют для лечения инфекций кожи и мягких тканей, т.к. их возбудителями обычно служат Streptococcus pyogenes и/или S. aureus. Цефалоспорины первого поколения часто используют как средство профилактики инфекций после хирургических вмешательств, а также в качестве альтернативы у пациентов с аллергией к пенициллину, когда в обычных ситуациях применяют пенициллин G, аминопенициллин или антистафилококко-вый пенициллин. Цефазолин чаще всего вводят парентерально.
Цефалоспорины первого поколения
- Активны против стрептококков и стафилококков, но не энтерококков
- Активны против большинства штаммов Е. coli, Proteus mirabilis и Klebsiella pneumoniae
Существуют два подтипа цефалоспоринов второго поколения
Выделяют следующие подтипы:
- обладающие активностью против Н. influenzae;
- обладающие активностью против В. fragilis.
Цефалоспорины второго поколения не расщепляются β-лактамазой. Однако в отличие от цефалоспоринов третьего поколения их концентрация в СМЖ не достигает уровня, достаточного для надежного уничтожения Н. influenzae. В других отношениях их активность сходна с таковой цефалоспоринов первого поколения. Эти антибиотики обычно служат для лечения распространенных инфекций респираторного тракта, возбудителями которых могут быть либо S. pneumoniae, либо Н. influenzae (например, синусит, воспаление среднего уха, пневмония). Их можно также применять для эмпирической терапии разнообразных инфекций у детей, когда патогенами могут быть стрептококки, S. aureus и Н. influenzae, за исключением менингита.
Цефалоспорины второго поколения с активностью против В. fragilis в целом используют для лечения смешанных аэробно-анаэробных инфекций, которые, обычно являясь внутрибрюшными, иногда поражают ишемичные кожу и мягкие ткани, например инфицированные язвы нижних конечностей у пациентов с сахарным диабетом.
Цефалоспорины третьего поколения обладают высокой активностью против аэробных грамотрицательных бактерий
По сравнению с цефалоспоринами первого и второго поколений эти цефалоспорины обнаруживают повышенную активность против аэробных грамотрицательных бактерий, в частности семейства Enterobacteriaceae и Н. influenzae. Цефалоспорины третьего поколения не разрушаются β-лактамазой, которую могут продуцировать Н. influenzae и N. gonorrhoeae, и многими β-лактамазами, образуемыми Enterobacteriaceae. Исключение составляет хромосомоопосредованная индуцибельная цефалоспориназа типа I, которую способны продуцировать Enterobacter cloacae, Е. aerogenes, Citrobacter freundii, Serratia marcescens и P. aeruginosa. В связи с этим обычно не рекомендуется использовать цефалоспорины третьего поколения для монотерапии инфекций, вызываемых этими патогенами.
Цефалоспорины третьего поколения обладают сниженной активностью против S. aureus по сравнению с цефалоспоринами первого и второго поколений. Немногие цефалоспорины третьего поколения, в частности цефтазидим, активны против P. aeruginosa.
Важное свойство цефалоспоринов третьего поколения состоит в том, что их концентрация в СМЖ достигает бактерицидного уровня в отношении Enterobacteriaceae и трех главных бактериальных патогенов, вызывающих менингит (т.е. S. pneumoniae, N. meningitidis и Н. influenzae).
Цефалоспорины третьего поколения — ценные лекарственные средства для лечения бактериального менингита. Их успешно используют также для терапии тяжелых инфекций, например внутрибольничной пневмонии, вызываемой аэробными грам-отрицательными бактериями, в особенности когда лечение аминогликозидами противопоказано.
Пероральный прием цефалоспоринов широкого спектра действия используют для лечения инфекций, вызываемых Enterobacteriaceae, резистентными к другим β-лактамам, применяемым перорально
В последние годы стали доступны активные цефалоспорины широкого спектра действия для орального приема. Иногда их называют оральными цефалоспоринами третьего поколения, однако их активность против аэробных грамотрицательных бактерий значительно меньше, чем у цефалоспоринов третьего поколения, предназначенных для парентерального применения. Ни один из оральных препаратов не является активным против P. aeruginosa, а некоторые из них (цефиксим, цефтибутен) неактивны также против S. aureus. Пероральный прием этих антибиотиков можно использовать для лечения инфекций, вызванных Enterobacteriaceae, резистентными к другим принимаемым перорально β-лактамам.
Пути введения цефалоспоринов, а также их фармакокинетические свойства представлены в табл. 6.12 вместе с данными о других β-лактамных антибиотиках.
КАРБАПЕНЕЛЛЫ[править | править код]
Карбапенемы состоят из β-лактамного кольца, соединенного с 5-членным, содержащим углерод пенемовым кольцом. Вслед за первыми двумя карбапенемами, имипенемом и меропенемом, был получен эртапенем, введенный в практику в США в 2002 г.
Карбапенемы — это β-лактамы, обладающие бактерицидными свойствами в результате подавления синтеза клеточной стенки бактерий
Из всех доступных антибиотиков карбапенемы обладают наиболее широким спектром действия и устойчивостью к большинству β-лактамаз. Они активны против стрептококков, стафилококков,
Enterobacteriaceae, P. aeruginosa, видов Haemophilus и анаэробных бактерий, в том числе В. fragilis. Карбапенемы действуют также на многие штаммы Еп-terococcus faecalis, но не на другие виды Enterococcus. Подобно цефалоспоринам, карбапенемы не обладают активностью против L. monocytogenes или стафилококков, резистентных к метициллину.
Имипенем метаболизируется в почках β-лактамазой человека, называемой дегидропептидазой-1, с образованием нейротоксического метаболита — специфического ингибитора почечной β-лактамазы. Эту проблему снимает циластатин (ингибитор пептидазы), вводимый вместе с имипенемом в определенном соотношении.
Меропенем и эртапенем не расщепляются почечной дегидропептидазой, поэтому одновременное использование циластатина не требуется. Из всех карбапенемов эртапенем обладает наиболее длительным T1/2; эртапенем применяют 1 раз в день, тогда как имипенем — каждые 6 час, а меропенем — каждые 8 час. При почечной недостаточности дозы карбапенемов снижают, т.к. они выводятся почками.
Токсичность карбапенемов соответствует таковой других β-лактамов. Карбапенемы вызывают тошноту, рвоту и реакции гиперчувствительности с риском возникновения перекрестных реакций с другими β-лактамами. Имипенем способен вызывать судороги (частота 0,9%) у чувствительных пациентов, особенно страдающих почечной недостаточностью. Меропенем (но не имипенем) можно использовать для лечения бактериального менингита.
Карбапенемы эффективны при пневмониях, внутрибрюшных инфекциях, эндокардите, бактериемии и остеомиелите. Они особенно полезны при лечении инфекций, вызванных бактериями, резистентными к другим антибиотикам. Чрезвычайно широкий спектр действия карбапенемов дает возможность использовать их для лечения полимикробных инфекций вместо применения двух или более других антибиотиков.
МОНОБАКТАМЫ[править | править код]
Термин «монобактам» применяют в качестве условного обозначения моноциклического антибиотика группы β-лактамов. Монолактамы состоят из одиночной кольцевой структуры, β-лактамного кольца, присоединенного к сульфоновой кислоте.
Азтреонам — единственный применяемый монобактам
Азтреонам активен только против аэробных грамотрицательных бактерий, включая P. aeruginosa. В отличие от других β-лактамов азтреонам не действует на грамположительные бактерии, он неактивен против анаэробов. Азтреонам можно вводить только парентерально.
Особенное свойство азтреонама заключается в том, что он в сущности не относится к аллергенам и его можно применять у пациентов с аллергией к пенициллинам и/или цефалоспоринам.
Пути введения карбапенемов и монобактамов, а также их фармакокинетические свойства представлены в табл. 6.12 вместе с другими антибиотиками группы β-лактамов.
Ингибиторы β-лактамаз[править | править код]
С целью клинического применения было получено несколько специфических ингибиторов бактериальных β-лактамаз: клавуланат, сулбактам и тазобактам. Все эти препараты содержат β-лактамное кольцо, однако ни один из них не применяют в клинике по отдельности, т.е. каждый из ингибиторов β-лактамаз непригоден для монотерапии. Однако они ковалентно связываются с бактериальной β-лактамазой, инактивируя ее и тем самым сохраняя β-лактамное кольцо антибиотиков; в противном случае кольцо разрушается β-лактамазой, и антибиотик утрачивает свой антибактериальный эффект. Их используют вместе с пенициллином при фиксированном соотношении доз лекарств (табл. 6.14).
Ингибиторы β-лактамаз подавляют большинство важных бактериальных β-лактамаз, включая лактамазы, продуцируемые стафилококками, гонококками, Н. influenzae, В. fragilis и некоторыми представителями семейства энтеробактерий. Однако они не ингибируют индуцибельную, хромосомоопосредованную бактериальную цефалоспориназу типа I, которая способна гидролизовать все цефалоспорины, в том числе цефалоспорины третьего поколения.
Комбинации пенициллин плюс ингибитор β-лактамазы используют при полимикробных инфекциях, при которых применение одного препарата (содержащего два лекарства) исключает необходимость использования нескольких препаратов. На практике эти комбинации чаще всего применяют при лечении внутрибрюшных инфекций, раневых инфекций после укусов и инфицированных кожных язв.
Гликопептиды[править | править код]
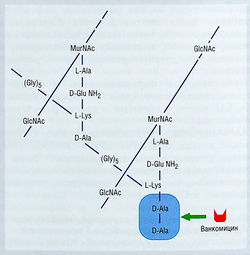
Гликопептиды представляют собой высокомолекулярные лекарственные препараты, построенные из сахаров и аминокислот
В настоящее время единственным гликопептидом, применяемым в США, является ванкомицин, однако в некоторых регионах Европы используют тейкопланин. Ванкомицин — преимущественно бактерицидный антибиотик, ингибирующий синтез клеточной стенки бактерий путем ковалентного связывания с двумя концевыми остатками D-аланина на свободном карбоксильном конце пентапептида. В результате создается стерическое препятствие для элонгации пептидогликанового каркаса бактерий (рис. 6.15). В отличие от этого механизма действия β-лактамы ингибируют позднюю стадию синтеза клеточной стенки, блокируя перекрестное связывание боковых цепей пентапептида. Вследствие высокой молекулярной массы ванкомицин не способен проникать через клеточную мембрану грамотрицательных бактерий, и его активность ограничена грамположительными бактериями.
Ванкомицин не содержит β-лактамного кольца и связывается с боковыми цепями пептида, а не с пенициллин-связывающими белками, поэтому он не влияет на эти белки и β-лактамазу. В связи с этим его применяют для лечения инфекций, вызванных грамположительными бактериями, резистентными к β-лактамам. Приобретенная резистентность к ванкомицину возникает редко в результате изменения боковой цепи пентапептида и обычно ограничена Е. fecium.
ТЕРАПЕВТИЧЕСКИЕ ПОКАЗАНИЯ. Ванкомицин используют для лечения инфекций, вызываемых стрептококками, стафилококками, энтерококками, Corynebacterium jeikeium и Clostridium difficile. Он представляет собой лекарство выбора при инфекциях, возбудителями которых служат резистентные к ме-тициллину стафилококки и резистентные к пенициллину пневмококки. Ванкомицин часто применяют как альтернативное средство при лечении пациентов с тяжелой аллергией к β-лактамам, т.к. между этими антибиотиками перекрестные реакции отсутствуют.
Таблица 6.14 Комбинации пенициллин + ингибитор β-лактамаз
|
Амоксициллин + клавуланат (п/о) Ампициллин + сулбактам (в/в) Тикарциллин + клавуланат (в/в) Пиперациллин + тазобактам (в/в) |
|
Ингибиторы β-лактамазы недоступны для использования по отдельности, однако их применяют вместе с пенициллином при фиксированном соотношении их доз. в/в — внутривенно; п/о — перорально. |
Ванкомицин чрезвычайно эффективен при пероральном применении (125-250 мг каждые 6 час) при лечении кишечной инфекции, вызванной С. difficile, поскольку препарат плохо абсорбируется и задерживается в кишечнике. Однако в этих случаях обычно предпочитают метронидазол из-за его меньшей стоимости.
Ванкомицин поступает в СМЖ, и его концентрация достигает уровня, близкого к МБК для стрептококков и стафилококков, однако клинический опыт применения этого антибиотика при бактериальном менингите ограничен, поэтому его не следует назначать при лечении менингита, если только патоген не является резистентным к цефалоспоринам третьего поколения и хлорамфениколу. Поскольку ванкомицин плохо всасывается из желудочно-кишечного тракта, поэтому в большинстве случаев его вводят в/в.
Если ванкомицин вводят быстро, он вызывает высвобождение гистамина из циркулирующих базофилов, что приводит к появлению эритематозной сыпи, обычно локализующейся на шее и верхней части туловища. Этот феномен получил название синдрома «красной шеи» и может быть ошибочно принят за аллергию. Его появления можно избежать, если вводить ванкомицин медленно. Ванкомицин экскретируется почками в неизмененном виде.
Другие побочные эффекты: тромбофлебит в месте инъекции, озноб, лихорадка, ототоксичность, нефротоксичность. Мониторинг уровня антибиотика в сыворотке позволяет избежать ото- и не-фротоксичности.
Другие антибиотики, ингибирующие функции клеточной мембраны бактерий[править | править код]
Полимиксин В и полимиксин Е (известный также как колистиметат) представляют собой пептиды с высокой молекулярной массой, повреждающие плазматические мембраны грамотрицательных бактерий, что обусловливает бактерицидный эффект. Из-за их значительной токсичности при системном введении применение этих антибиотиков ограничено главным образом местной терапией инфекций, вызываемых аэробными грамотрицательными бактериями. Колистиметат назначают в/в только для лечения тяжелых инфекций, вызванных аэробными грамотрицательными бактериями, резистентными ко всем другим препаратам, вводимым системно.
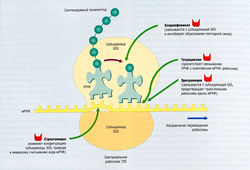
Антибиотики, ингибирующие синтез бактериальных белков[править | править код]
Антибиотики нескольки сновных классов действуют главным образом путем подавления синтеза бактериальных белков (рис. 6.16). Эти лекарственные вещества проявляют избирательную токсичность, ингибируя синтез бактериальных белков гораздо сильнее, чем синтез белков клеток организма-хозяина, что является результатом связывания со специфическими мишенями бактерий. Большинство этих антибиотиков обладает преимущественно бактериостатическим действием, за исключением бактерицидных аминогликозидов и оксазолидинонов.
Аминогликозиды[править | править код]
Аминогликозиды представляют собой структуры, в которых два или более аминосахара связаны гликозидными мостиками с аминоциклитоловым кольцом. Аминогликозиды, используемые в настоящее время в США, перечислены в табл. 6.15.
Аминогликозиды проникают в бактерии с помощью кислородозависимой транспортной системы, отсутствующей у анаэробных бактерий и стрептококков, которые в силу этого обладают естественной резистентностью к аминогликозидам. Попав в бактерии, аминогликозиды необратимо связываются с участками рибосом, ингибируя синтез белков. Существуют по меньшей мере два плохо изученных механизма, вероятно, способствующих бактерицидной активности этих антибиотиков.
Аминогликозиды активны против аэробных грамотрицательных бактерий, стафилококков и микобактерий. Хотя аминогликозиды неактивны по отношению к энтерококкам и L. monocytogenes, добавление аминогликозида к пенициллину G, ампициллину или ванкомицину часто дает синергичный эффект и обычно приводит к бактерицидному действию.
Существуют два механизма приобретенной резистентности бактерий к аминогликозидам:
- снижение проницаемости бактерий по отношению к аминогликозидам в результате изменений мембраны бактериальной клетки;
- образование различных ферментов, действующих на аминогликозиды.
В результате действия негидролитических ферментов, модифицирующих аминогликозиды, к молекулам антибиотиков присоединяются ацетильные, аденильные или фосфорильные группы, делая их неспособными взаимодействовать с участками-мишенями бактериальных рибосом. Каждый из этих ферментов обладает специфичностью к своему субстрату и способен модифицировать лишь некоторые аминогликозиды, поэтому бактерии могут быть резистентны к одному аминогликозиду, но чувствительны к другому.
С учетом токсичности аминогликозиды используют главным образом для лечения тяжелых инфекций, вызванных Enterobacteriaceae и P. aeruginosa, обычно в условиях клиники. Аминогликозиды применяют также в сочетании с пенициллином, ампициллином или ванкомицином для лечения серьезных инфекций, возбудителями которых являются энтерококки и L. monocytogenes.
Гентамицин — наиболее часто применяемый аминогликозид
Гентамицин является наиболее активным аминогликозидом против энтерококков. Тобрамицин обычно активнее гентамицина против Р: aeruginosa,но не против Enterobacteriaceae, и вряд ли активен в отношении энтерококков. Для лечения инфекций глаз применяют специальные препараты гентамицина и тобрамицина.
Таблица 6.15 Аминогликозиды, доступные в настоящее время в США, пути введения и применение
|
Препарат |
Путь введения |
Применение |
|
Стрептомицин |
в/м (в/в) |
При туберкулезе, чуме, туляремии, тяжелом бруцеллезе, против некоторых резистентных к гентамицину энтерококков |
|
Неомицин |
п/о |
Для снижения числа Enterobacteriaceae в кишечнике и лечения печеночной энцефалопатии или вместе с эритромицином как средство профилактики после элективной колоректальной хирургии |
|
Паромомицин |
п/о |
Для уничтожения некоторых кишечных простейших |
|
Канамицин |
в/в, в/м |
Используют редко из-за развития резистентности бактерий |
|
Гентамицин |
в/в, в/м |
Аминогликозид как «рабочая лошадка»; используют против Enterobacteriaceae, Pseudomonas aeruginosa, энтерококков |
|
Нетилмицин |
в/в, в/м |
Эффект подобен эффекту гентамицина при действии на Enterobacteriaceae и P. aeruginosa; слабая синергичная активность против энтерококков |
|
Тобрамицин |
в/в, в/м |
Эффект подобен эффекту гентамицина при действии на Enterobacteriaceae', более активен, чем гентамицин, против P. aeruginosa; слабая синергичная активность против энтерококков |
|
Амикацин |
в/в, в/м |
Аминогликозид, менее чувствительный к действию модифицирующих аминогликозиды ферментов; хорошая активность против Enterobacteriaceae и P. aeruginosa; наиболее активен против микобактерий; слабая синергичная активность против энтерококков; наиболее дорогой аминогликозид |
Стрептомицин можно использовать как компонент лекарственной политерапии туберкулеза
Стрептомицин также является лекарством выбора при чуме и туляремии, хотя недавно были получены данные о том, что гентамицин столь же эффективен при этих инфекциях. Стрептомицин действует синергично с пенициллином, ампициллином или ванкомицином на некоторые штаммы энтерококков, в то время как гентамицин не обладает этим свойством. Стрептомицин плюс доксициклин применяют для лечения бруцеллеза.
Амикацин представляет собой аминогликозид, наименее чувствительный к ферментам, модифицирующим аминогликозиды. Иногда амикацин активен против бактерий, резистентных к другим аминогликозидам.
Неомицин не назначают парентерально вследствие его меньшей эффективности и более выраженных побочных эффектов по сравнению с другими аминогликозидами. Он может быть использован перорально (при отсутствии системных эффектов) с целью уменьшения численности Enterobacteriaceae в тонкой кишке при лечении печеночной энцефалопатии или в комбинации с эритромицином как средство профилактики, снижающее частоту раневых инфекций после элективного колоректального хирургического вмешательства. Канамицин используют редко вследствие развития приобретенной резистентности.
Паромомицин, родственный неомицину, применяют только перорально для лечения протозойных кишечных инфекций.
Аминогликозиды не всасываются из пищеварительного тракта, поэтому их нужно вводить парентерально. Аминогликозиды экскретируются в неизмененном виде почками и могут быть применены для лечения инфекций мочевого тракта. Аминогликозиды не поступают в СМЖ в терапевтических концентрациях, за исключением новорожденных.
Аминогликозиды имеют два основных побочных эффекта
Аминогликозидам свойственна нефротоксичность и ототоксичность (слуховая и вестибулярная), причем встречающаяся чаще, чем в случае применения других антибиотиков. Риск возникновения этих побочных эффектов зависит от дозы и длительности применения. Нефротоксичность — более частое явление, однако она обычно умеренная и обратимая. Ототоксичность часто принимает постоянный характер (см. главу 20). Мониторинг концентрации в сыворотке может не помочь предотвратить эти побочные эффекты, т.к. они возникают даже при идеальной концентрации препарата в сыворотке.
Аминогликозиды
- Не абсорбируются орально
- Активны против аэробных грамотрицательных бактерий
- Киллинг бактерий зависит от концентрации
- Обладают нефротоксичностью и ототоксичностью (основные побочные эффекты)
Макролиды, линкосамиды и стрептограмины[править | править код]
Макролиды, линкосамиды и стрептограмины (MLS-антибиотики) представляют собой химически неродственные антибиотики, обладающие сходным механизмом действия и антимикробной активностью с подобным профилем резистентности. Они обратимо связываются с рибосомной субъединицей 50S, блокируя транслокацию. MLS-антибиотики принято рассматривать как бактериостатические антибиотики, они бактерицидны против специфических изолятов. Основной механизм приобретенной резистентности состоит в специфической мутации рибосомной РНК субъединицы 50S. Резистентность к одному из членов класса MLS не обязательно сопровождается резистентностью к другим.
Макролиды имеют макроциклическое лактоновое кольцо
Прототипом макролида служит эритромицин, представленный различными солями. В последние годы в США введены в клиническую практику новые макролиды, в том числе кларитромицин, азитромицин и диритромицин. В Европе и Азии доступны другие макролиды. Их обычно принимают перорально, хотя существуют лекарственные формы эритромицина и азитромицина, предназначенные для в/в введения, а для лечения аcnе vulgaris используют лосьон с эритромицином. Макролиды метаболизируются в печени и не проникают в СМЖ в количествах, достаточных для создания терапевтических концентраций.
Эритромицин активен против стрептококков, стафилококков, Bordetella pertussis, Corynebacterium diphtheriae, Campylobacter jejuni, Mycoplasma pneumoniae, Ureaplasma urealyticum, Legionella и Chlamydia. Эритромицин и диритромицин обладают ограниченной активностью против Н. influenzae, однако кларитромицин и азитромицин значительно эффективнее против этого микроорганизма. Макролиды не действуют на Enterobacteriaceae, P. aeruginosa или Mycoplasma hominis.
Макролиды используют прежде всего для лечения инфекций дыхательных путей. Кроме того, макролиды можно применять вместо пенициллина при стрептококковом фарингите, особенно у пациентов с аллергией к пенициллину.
Макролиды являются лекарствами выбора в терапии пневмонии, т.к. они активны против пневмококков, С. pneumoniae, М. pneumoniae и Legionella. В случаях, когда инфекция может быть вызвана Haemophilus influenzae, предпочтительнее применять кларитромицин или азитромицин.
Эритромицин — лекарство выбора для лечения коклюша, болезни легионеров, инфекции, вызываемой Chlamydia trachomatis (во время беременности, когда тетрациклины противопоказаны), и так же эффективно, как и пенициллин, устраняет состояние носительства при дифтерии. Эритромицин с таким же успехом, как и тетрациклин, используют при лечении инфекций, вызываемых М. pneumoniae, применяют при энтерите, возбудителем которого является С. jejuni, и может быть использован вместо β-лактамов при умеренно выраженных инфекциях кожи и мягких тканей (S. pyogenes и S. aureus).
Кларитромицин и азитромицин более активны против некоторых патогенов, чем эритромицин
Кларитромицин и азитромицин (но не диритромицин) активнее эритромицина по отношению к Н. influenzae и больше подходят как средство эмпирической терапии инфекций дыхательных путей, если возможным патогеном является Н. influenzae.
И кларитромицин, и азитромицин активны против комплекса Mycobacterium avium — важного патогена у больных СПИДом. Кларитромицин полезен для борьбы с большинством других, нетуберкулезных микобактерий. Он также очень активен против Helicobacter pylori и является компонентом комплекса препаратов, обычно применяемых для политерапии язвы двенадцатиперстной кишки, вызываемой Н. pylori. Азитромицин действует на Chlamydia trachomatis и является единственным лекарственным препаратом, с помощью которого можно излечить вызываемый этим патогеном уретрит и цервицит при однократном применении.
Эритромицин и кларитромицин могут взаимодействовать с другими лекарствами
Эритромицин повышает концентрацию теофилли-на в сыворотке при одновременном введении.
В комбинации с неседативными H1-антагонистами гистамина астемизолом или терфенадином, а также со стимулирующим препаратом цисапридом применение эритромицина и кларитромицина противопоказано, поскольку на электрокардиограмме существенно удлиняется интервал QT (см. главу 13). Это может вызвать вариант желудочковой тахикардии torsades de pointes с возможным летальным исходом.
Эритромицин вызывает побочные эффекты со стороны желудочно-кишечного тракта
Вероятно, эритромицин является одним из наиболее плохо переносимых антибиотиков при пероральном применении, т.к. возникают диспепсия, тошнота и рвота. Независимо от его активности как антибиотика он взаимодействует с рецепторами мотилина, повышая желудочно-кишечную перистальтику при лечении диабетического гастропареза. Новые макролиды (кларитромицин и азитромицин) вызывают менее тяжелые, чем у эритромицина, побочные эффекты со стороны желудочно-кишечного тракта, и их можно использовать в случаях непереносимости эритромицина.
Пути введения макролидов, а также их фармакокинетический профиль представлены в табл. 6.16.
КЕТОЛИДЫ (МОДИФИЦИРОВАННЫЕ МАКРОЛИДЫ). Недавно была синтезирована серия модифицированных макролидов, у которых кладиноза в позиции 3 макролактонового кольца замещена кетогруппой. Эти модифицированные макролиды называют кетолидами. Первым препаратом этого класса был телитромицин. Главное различие между кетолидами и макролидами состоит в том, что кетолиды гораздо более устойчивы к основному механизму MLS-резистентности у Streptococcus pneumoniae, поэтому большинство резистентных к макролидам пневмококков остаются чувствительными к кетолидам. В других отношениях кетолиды сходны с кларитромицином и азитромицином.
ЛИНКОСАМИДЫ. Двумя представителями линкосамидов являются линкомицин и клиндамицин. Линкомицин назван так по имени Линкольна (Небраска), который впервые выделил его из плесневого гриба Streptomyces lincolnensis. Клиндамицин — это тот же линкомицин, у которого гидроксильная группа замещена хлором. Поскольку из двух антибиотиков клиндамицин обладает большей активностью и его оральная биодоступность выше, в клинической практике он вытеснил линкомицин.
|
Таблица 6.16 Пути введения и фармакокинетика макролидов, линкосамидов и стрептограминов | |||||
|
Антибиотик |
Путь введения |
Оральная биодоступность (%) |
Путь выведения |
Т1/2 в сыворотке при нормальной функции почек (час) |
Примечания |
|
Эритромицин |
в/в, п/о, местно |
25 |
Печень |
1,8 |
Флебиты при в/в введении |
|
Кларитромицин |
п/о |
5 |
Печень |
6 |
Активный метаболит |
|
Азитромицин |
в/в, п/о |
35 |
ЖКТ и печень |
68 |
Высокая внутриклеточная концентрация |
|
Хинупристин-далфопристин |
в/в |
п/о не применяют |
Печень |
8,5 |
Активны против грамположительных кокков, включая VRE, вызывающие флебит |
Клиндамицин активен против стрептококков, стафилококков и анаэробных бактерий, включая В. fragilis, действует также на Mycoplasma hominis, но не на М. pneumoniae или U. urealyticum. Антибиотик не обладает активностью по отношению к энтерококкам или аэробным грамотрицательным бактериям. Клиндамицин активен также против некоторых простейших и эффективен в терапии анаэробных инфекций, особенно смешанных аэробно-анаэробных инфекций, если его применять в комбинации с другими антибиотиками. Клиндамицин можно использовать как альтернативное средство при аллергии пациентов к β-лактамам, в особенности если возможен пероральный путь введения.
Клиндамицин можно вводить либо перорально, либо внутривенно. Кроме того, его используют в виде раствора для местного лечения acne vulgaris или в виде вагинального крема при бактериальном вагинозе. Антибиотик метаболизируется в печени и не проникает в СМЖ.
Клиндамицин в большей степени, чем другие антибиотики, ассоциируется с повышенным риском энтерита, вызываемого Clostridium difficile.
Стрептограмины[править | править код]
Стрептограмины представляют собой комбинацию из двух природных химически неродственных групп молекул, называемых молекулами группы А и В. Пристинамицин — комбинация, которую в течение многих лет используют в Европе как оральный антистафилококковый препарат, но в США он недоступен.
Комбинация хинупристин плюс далфопристин является стрептограмином, состоящим из хинупристина и далфопристина в соотношении 30 : 70, который вводят в/в. Эта комбинация введена в клиническую практику в конце 1990-х гг. Она активна против стафилококков (включая стафилококки, резистентные к метициллину), стрептококков (в том числе резистентных к пенициллину пневмококков) и Enterococcus faecium (но не в отношении большинства штаммов Enterococcus faecalis). Основным клиническим показанием для применения хинупристина плюс далфопристина служит инфекция, вызванная резистентным к ванкомицину Enterococcus faecium. Также комбинацию используют в качестве альтернативного по отношению к ванкомицину средства для терапии инфекций, обусловленных резистентными к метициллину стафилококками.
Хинупристин плюс далфопристин быстро выводится посредством непочечных механизмов, однако существует длительный постантибиотический эффект в отношении Staphylococcus aureus, Streptococcus pneumoniae и E. faecium, поэтому клинически эффективным является введение комбинации 2 раза в день. Основной побочный эффект препарата состоит в развитии связанного с инъекциями флебита; этого можно избежать, если вводить лекарство через центральный венозный катетер.
Клиренс является в основном результатом метаболизма в печени, T1/2 в сыворотке составляет около 8,5 час.
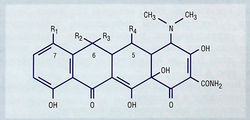
Тетрациклины[править | править код]
Тетрациклины являются преимущественно бактериостатическими антибиотиками умеренно широкого спектра действия. Молекула тетрациклинов имеет ядро, состоящее из четырех соединенных вместе циклических колец (рис. 6.17). Различные тетрациклины получены путем замещений в позициях 5, 6 и 7 тетрациклинового ядра. Они обратимо связываются с субъединицей 30S бактериальных рибосом, тем самым блокируя связывание транспортной РНК с комплексом мРНК-рибосома, и препятствуют добавлению новых аминокислот к растущей пептидной цепи (см. рис. 6.16). Приобретенная резистентность к тетрациклинам обычно обусловлена изменениями транспортного механизма, вследствие чего они не накапливаются внутри бактерий. Поскольку тетрациклины концентрируются внутриклеточно, их используют для борьбы с внутриклеточными инфекциями. Хотя тетрациклины активны против самых разнообразных бактерий, наиболее важным является их действие на хламидии, микоплазмы, спирохеты (включая возбудителей лептоспироза, болезни Лайма и возвратного тифа), риккетсии, а также виды Legionella и Brucella. Тетрациклины, в частности миноциклин, эффективны также в лечении acne vulgaris.
Из 6 имеющихся в США тетрациклинов только 3 используют с той или иной частотой: тетрациклин, доксициклин и миноциклин.
Тетрациклин относится к числу кратковременно действующих лекарств, поэтому его обычно применяют 4 раза в день, тогда как и доксициклин, и миноциклин имеют более длительный T1/2, что позволяет вводить их 1-2 раза в день.
Таблица 6.17 Пути введения и фармакокинетика тетрациклиновых антибиотиков
|
Антибиотик |
Путь введения |
Оральная биодоступность(%) |
Путь выведения |
Т1/2 В сыворотке при нормальной функции почек (час) |
Примечания |
|
Тетрациклин |
п/о |
75 |
Почки |
9 |
Противопоказан беременным и детям < 8 лет |
|
Доксициклин |
в/в, п/о |
95 |
ЖКТ |
18 |
Противопоказан беременным и детям < 8 лет |
|
Миноциклин |
п/о |
95 |
ЖКТ |
18 |
Противопоказан беременным и детям < 8 лет. Наиболее липофильный тетрациклин |
Экскретируются тетрациклины главным образом почками, концентрация тетрациклинов в СМЖ не достигает необходимого терапевтического уровня. Их обычно принимают перорально, однако есть препараты и для в/в введения, и для местного лечения.
Тетрациклины хелатируются двух- и трехвалентными катионами
Всасывание тетрациклинов значительно снижается, если их принимают в сочетании с антацидами, содержащими кальций, магний и алюминий, с молочными продуктами, добавками кальция или сукральфатом. Тетрациклины обладают высокой аффинностью к растущим костям, а также зубам, которые они окрашивают в стойкий желтый цвет. В связи с этим тетрациклины противопоказаны беременным и кормящим грудью женщинам, а также детям моложе 8 лет.
Пути введения тетрациклинов и их фармакокинетический профиль представлены в табл. 6.17.
Амфениколы[править | править код]
Хлорамфеникол — единственный амфеникол, доступный в США. Родственный ему препарат тиам-феникол применяют в некоторых регионах Европы. Хлорамфеникол является преимущественно бактериостатическим антибиотиком относительно широкого спектра действия, который обратимо связывается с бактериальной рибосомной субъединицей 50S, предотвращая присоединение содержащего аминокислоту конца транспортной РНК к пептидной цепи (т.е. он блокирует пептидилтрансферазу) (см. рис. 6.16).
Приобретенная резистентность к хлорамфениколу возникает в результате:
- снижения проницаемости бактерий;
- продукции модифицирующего хлорамфеникол фермента — хлорамфениколацетилтрансферазы. Хлорамфеникол вводят перорально, парентерально и местно (при терапии офтальмологических заболеваний).
Хлорамфеникол поступает в СМЖ, и его концентрация достигает эффективной терапевтической дозы против основных возбудителей бактериального менингита (S. pneumoniae, Neisseria meningitidis и Haemophilus influenzae), но не против Enterobacteriaceae. Хлорамфеникол накапливается в паренхиме головного мозга в концентрациях, достаточных для лечения абсцессов мозга.
Хлорамфеникол редко используют в развитых странах, однако:
- он служит приемлемой альтернативой для лечения бактериального менингита, особенно у пациентов с аллергией к цефалоспоринам;
- он может быть использован для лечения абсцессов мозга или брюшного тифа, хотя в различных странах есть штаммы Salmonella, резистентные к хлорамфениколу;
- его можно использовать вместо тетрациклина для лечения пятнистой лихорадки Скалистых гор.
Основной побочный эффект хлорамфеникола — миелосупрессия
Хлорамфеникол обычно оказывает обратимое дозозависимое миелосупрессивное действие. Приблизительно у 1 из 30 ООО пациентов, получавших хлорамфеникол, развивается необратимая апластическая анемия. Хотя такая реакция идиосинкразии встречается редко, она является главной причиной редкого применения антибиотика в клинической практике. Однако хлорамфеникол широко используют в развивающихся странах, т.к. это недорогой препарат с широким спектром действия, эффективный при кишечных инфекциях.
Хлорамфеникол связывается в печени с его неактивным глюкуронидом
У новорожденных снижена способность связывать (конъюгировать) хлорамфеникол. Иногда это приводит к повышению концентрации антибиотика в сыворотке и возникновению токсичности, которая проявляется синдромом «серого ребенка» (вздутие живота, рвота, цианоз и сосудистый коллапс). Если хлорамфеникол нужно использовать для лечения новорожденных, необходим тщательный мониторинг концентрации препарата в сыворотке. Его вводят перорально, в/в или применяют местно. При пероральном введении биодоступность препарата составляет 80%, он метаболизируется в печени, T1/2 равен 3 час.
Оксазолидиноны[править | править код]
Оксазолидиноны представляют собой самый новый класс синтетических антибиотиков. Первый из них, линезолид, был разрешен для применения в США в 2000 г. Препарат действует, связываясь с рибосомной РНК 23S субъединицы 50S, тем самым предотвращая образование инициирующего комплекса 70S, необходимого для синтеза белка. Эта ингибиция синтеза бактериальных белков происходит на очень ранней стадии, предшествуя взаимодействию транспортной РНК и рибосомы 30S с инициирующим кодоном. В настоящее время для перораль-ного или в/в применения доступен только линезолид. Благодаря уникальному механизму его действия перекрестная резистентность с антибиотиками других классов не развивается.
Линезолид активен против большинства важных аэробных грамположительных кокков, включая стафилококки (в том числе резистентные к метициллину), стрептококки (среди них резистентные к пенициллину пневмококки) и энтерококки — Enterococcus faecalis и Enterococcus faecium, в том числе резистентные к ванкомицину. Линезолид обладает бактериостатическим действием на стафилококки и энтерококки, однако оказывает бактерицидный эффект на большинство стрептококков. Спектр его активности включает большинство аэробных грамположительных кокков, тогда как кишечные грамотрицательные бактерии и виды Pseudomonas в него не входят.
Учитывая высокую стоимость и эффективность линезолида, его лучше всего использовать для лечения инфекций, вызываемых чувствительными к нему грамположительными кокками, которые не поддаются терапии другими препаратами. Главная область применения — лечение инфекций, возбудителями которых являются резистентные к ванкомицину энтерококки, а также резистентные к метициллину стафилококки (вместо ванкомицина).
Наиболее частыми побочными эффектами линезолида являются тошнота, рвота и головная боль. Может возникнуть обратимая супрессия костного мозга, в связи с чем при длительном лечении следует осуществлять мониторинг уровня антибиотика в крови. Линезолид — обратимый ингибитор фермента моноаминоксидазы (МАО), поэтому следует соблюдать меры предосторожности, предусмотренные для лекарств этого класса. Линезолид легко и полностью всасывается после перорального приема (полная биодоступность), и для него характерен длительный в сыворотке (5,5 час). Обычная доза составляет 600 мг каждые 12 час независимо от пути введения (в/в или п/о). Клиренс осуществляется как печеночными, так и некоторыми почечными механизмами.
Антибиотики, ингибирующие синтез дезоксирибонуклеиновой кислоты у бактерий[править | править код]
Хинолоны[править | править код]
Хинолоны — это синтетические антибиотики, основу химической структуры которых составляет ядро, состоящее из двух соединенных вместе 6-членных колец
Первым антибиотиком этого класса была налидиксиновая кислота. Она получила лишь ограниченное клиническое применение вследствие относительной неактивности и быстрого появления резистентности. С момента введения в практику в 1990-х гг. ципрофлоксацина был получен ряд хинолоновых аналогов, отличающихся друг от друга по антибактериальной активности и фармакокинетике. Добавление атома фтора в позицию 6 хинолоново-го ядра заметно повысило активность против грамотрицательных бактерий и ознаменовало появление нового поколения хинолоновых антибиотиков, известных как фторхинолоны. Фторхинолоны в различной степени (в зависимости от бактерий) ингибируют ДНК-гиразу и топоизомеразу IV. Хинолоны ингибируют бактериальную ДНК-гиразу — фермент, который ответствен за суперспирализацию и лигирование одноцепочечного разрыва бактериальной ДНК. Приобретенная резистентность может возникнуть в результате снижения проницаемости бактерий или изменения структуры ДНК-гиразы.
К первому поколению фторхинолонов относятся ципрофлоксацин, офлоксацин и норфлоксацин. Они активны против грамотрицательных и немногих грамположительных бактерий. Полученный позднее фторхинолон левофлоксацин обладает более высокой активностью в отношении грамположительных и атипичных бактерий. Из всех принимаемых перорально антибиотиков пациенты переносят фторхинолоны лучше всего, однако они дороже других антибиотиков.
Хинолины действуют преимущественно бактерицидно (зависимый от концентрации киллинг). Фторхинолоны высоко активны против аэробных грамотрицательных бактерий, включая Enterobacteriaceae, виды Haemophilus, Moraxella catarrhalis и — в случае ципрофлоксацина — P. aeruginosa. Хинолины активны против некоторых микобактерий, включая большинство штаммов Mycobacterium tuberculosis. Более «старые» фторхинолоны, такие как норфлоксацин и ципрофлоксацин, имеют меньшую активность против стрептококков и стафилококков и неактивны против анаэробов. Некоторые из более новых фторхинолонов (например, левофлоксацин, гатифлоксацин, гемифлоксацин и моксифлоксацин) называют респираторными фторхинолонами вследствие их повышенной активности против Streptococcus pneumoniae, включая резистентные к пенициллину штаммы. Гатифлоксацин и моксифлоксацин активны также против анаэробных бактерий.
ТЕРАПЕВТИЧЕСКИЕ ПОКАЗАНИЯ. Фторхинолоны применяют для лечения инфекций, вызванных аэробными грамотрицательными бактериями, которые не чувствительны к другим лекарственным средствам. Во многих случаях они являются единственными принимаемыми перорально лекарствами, активными против некоторых аэробных грамотрицательных бактерий, в частности P. aeruginosa, и тем самым исключают необходимость парентеральной терапии. Из доступных в настоящее время лекарств ципрофлоксацин наиболее активен против грамотрицательных бактерий и его используют наиболее широко. Существуют препараты для перорального и парентерального применения, а также для глаз. Респираторные фторхинолоны можно использовать для лечения пневмонии, и они особенно ценны в регионах, где широко распространены резистентные к пенициллину Streptococcus pneumoniae.
Хинолоны выводятся почками и обладают превосходной оральной биодоступностью. Поскольку хинолоны проникают в простату в терапевтически эффективных количествах, их используют для лечения инфекций простаты. Хотя концентрация хинолонов в СМЖ достигает терапевтической, опыт их клинического применения для лечения менингита очень невелик, и их не следует использовать при бактериальном менингите.
Подобно тетрациклинам, фторхинолоны хелати-руются двух- и трехвалентными катионами. Некоторые хинолоны, включая ципрофлоксацин, повышают концентрацию теофиллина в сыворотке при одновременном применении. Кроме того, поскольку фторхинолоны вызывают кистозные поражения суставных хрящей у растущих животных, их применение относительно противопоказано у детей и беременных.
Пути введения хинолонов, а также их фармакологический профиль представлены в табл. 6.18.
Нитроимидазолы[править | править код]
Нитроимидазолы представляют собой хорошо абсорбируемые, преимущественно бактерицидные препараты с антимикробной активностью, ограниченной строгими анаэробами и некоторыми простейшими. Нитроимидазолы способны проникать в большинство бактерий, однако лишь чувствительные к ним микроорганизмы образуют фермент нитроредуктазу, необходимый для восстановления таких нитроимидазолов с образованием коротко-живущих цитотоксических метаболитов, которые связываются с ДНК и подавляют ее синтез. Аэробные бактерии обладают естественной резистентностью из-за отсутствия у них нитроредуктазной активности.
Ципрофлоксацин
- Наиболее широко используемый фторхииолон
- Обладает превосходной оральной биодоступностью
- Очень активен против аэробных грамотрицательных бактерий
- Неактивен против анаэробов
- Обладает лишь ограниченной активностью против стрептококков и стафилококков
Приобретенная резистентность может возникнуть как результат:
- уменьшенного проникновения препарата в бактерии;
- сниженной продукции нитроредуктазы.
Метронидазол — единственный нитроимидазол, лицензированный в настоящее время в США
Метронидазол активен против многих анаэробных бактерий, однако наибольшую активность проявляет в отношении грамотрицательных анаэробов, включая В. fragilis, но не обладает активностью против аэробных бактерий. Препарат также чрезвычайно эффективен в лечении трех важных протозойных инфекций: лямблиоза, амебиаза и трихомоноза.
|
Таблица 6.18 Пути введения и фармакокинетика хинолоновых антибиотиков | |||||
|
Антибиотик |
Путь введения |
Оральная биодоступность (%) |
Путь выведения |
Т1/2 в сыворотке при нормальной функции почек (час) |
Примечания |
|
Норфлоксацин |
п/о |
40 |
Почки |
3 |
Используют только при ИМТ |
|
Ципрофлоксацин |
п/о, в/в |
75 |
Почки |
4 |
Очень активен против аэробных грамотрицательных бактерий; слабо активен против грамположительных бактерий |
|
Левофлоксацин |
п/о, в/в |
> 95 |
Почки |
7 |
Активен против большинства S. pneumoniae |
|
Гатифлоксацин |
п/о, в/в |
Почки |
8 |
Фторхинолон широкого спектра действия | |
|
Моксифлоксацин |
п/о |
85 |
Печень > почки |
12 |
Фторхинолон широкого спектра действия |
|
Т1/2 — период полувыведения; в/в — внутривенно; ИМТ — инфекции мочевого тракта; п/о — перорально. | |||||
Метронидазол используют для лечения разнообразных анаэробных инфекций, включая бактериальный вагиноз, который является наиболее частой причиной аномальных вагинальных выделений. При бактериальном вагинозе микробная флора влагалища, в которой в норме доминируют виды Lactobacillus, замещается необычной полимикробной флорой, включающей преимущественно анаэробы. Метронидазол обычно рассматривают как лекарство выбора при энтерите, вызываемом С. difficile. В дополнение к его применению против специфических микроорганизмов метронидазол используют при печеночной энцефалопатии и болезни Крона, особенно в случаях вовлечения в процесс пери-анальных тканей.
Препараты метронидазола доступны как для перорального, так и для в/в применения. При пероральном приеме его биодоступность близка к 100%. Существуют препараты, применяемые местно для лечения acne rosacea. Концентрация метронидазола в СМЖ и паренхиме головного мозга достигает терапевтического уровня. При пероральном, в/в и местном применении его биодоступность составляет > 95%. Антибиотик выводится в основном печенью, Т1/2 в сыворотке составляет около 10 час.
Во время беременности метронидазол следует применять с осторожностью
Поскольку метронидазол мутагенен для бактерий и вызывает опухоли у грызунов, при лечении беременных его следует применять с осторожностью. В I триместре его использования нужно избегать, насколько это возможно. Однако до сих пор данные о канцерогенности метронидазола для человека отсутствуют.
Антибиотики, ингибирующие синтез рибонуклеиновой кислоты у бактерий[править | править код]
Рифамицины[править | править код]
Рифамициновые антибиотики подавляют синтез бактериальной РНК, ингибируя ДНК-зависимую РНК-полимеразу
Приобретенная резистентность к рифамицинам обычно обусловлена мутацией бактериальной ДНК-зависимой РНК-полимеразы. В настоящее время доступны два производных рифамицина: рифампицин и рифабутин. Разрабатывается третий рифа-мицин, рифапентин, имеющий очень длительный T1/2 в сыворотке. Все рифамицины метаболизируются в печени и окрашивают большинство жидкостей тела в оранжевый цвет, особенно мочу.
РИФАМПИЦИН. Первоначально рифампицин был разработан для лечения туберкулеза и остается основным средством противотуберкулезной терапии. Его используют также для лечения различных нетуберкулезных инфекций, вызываемых микобактериями, в частности М. leprae (возбудитель проказы), М. kansasii и М. marinum.
Рифампицин никогда не применяют при лечении микобактериальных инфекций в отдельности, поскольку обычно развивается приобретенная резистентность. Препарат следует использовать в комбинации по крайней мере с одним препаратом против микобактерий. Концентрация рифам-пицина в СМЖ достигает терапевтически эффективной, достаточной для лечения туберкулезного менингита.
Рифампицин активен против ряда распространенных бактерий, в особенности стафилококков, N. meningitidis, Н. influenzae и Legionella pneumophila. Рифампицин также:
- является лекарством выбора для устранения состояния назального носительства N. meningitidis, Н. influenzae типа b и S. aureus
- иногда используют как второй антистафилококковый препарат в комбинации с β-лактамом или ванкомицином при лечении тяжелых стафилококковых инфекций, особенно эндокардита и остеомиелита;
- иногда добавляют в качестве второго препарата к эритромицину в случае лечения болезни легионеров тяжелой степени.
Рифампицин обычно применяют перорально, однако существуют препараты для в/в введения.
Рифампицин может вызвать явления гепатотоксичности, сходный с гриппом синдром или лихорадку (лекарственная лихорадка).
Этот антибиотик служит мощным индуктором микросомных ферментов печени. В результате он повышает метаболизм многих других лекарств, включая глюкокортикостероиды, оральные контрацептивы, хинидин, фенитоин, барбитураты, теофиллин, кларитромицин, кетоконазол, итраконазол, циклоспорин и варфарин.
РИФАБУТИН. Этот антибиотик активен против большинства штаммов М. tuberculosis, включая 30% штаммов, резистентных к рифампицину. Он существенно более активен, чем рифампицин, против комплекса М. avium и эффективен в предотвращении бактериемии, вызываемой комплексом М. avium у пациентов со СПИДом. Препарат используют также в качестве компонента комбинации препаратов для лечения развившейся инфекции, вызванной комплексом М. avium.
Хотя клинический опыт применения рифампицина более обширен, рифабутин используют в лечении туберкулеза как компонент политерапии. Рифабутин применяют только перорально.
По сравнению с рифампицином способность рифабутина индуцировать микросомные ферменты печени менее выражена, поэтому возможности его взаимодействия с другими лекарствами более ограничены.
Рифабутин может вызвать обратимый увеит, особенно если препарат используют в комбинации с кларитромицином, который, как показано, повышает концентрацию и рифабутина, и его биологически активного метаболита в сыворотке.
Антимикотический препарат флуконазол, как и ингибиторы ВИЧ-протеазы индинавир и ритонавир, повышают концентрацию рифабутина в сыворотке.
Антифолаты[править | править код]
Фолаты — кофакторы, необходимые для синтеза пуринов и, соответственно, ДНК
Клетки млекопитающих способны абсорбировать фолаты, но бактерии должны синтезировать собственные фолаты из парааминобензойной кислоты (ПАБК). Синтез фолатов бактериями показан на рис. 6.18. Этот процесс может быть блокирован двумя способами — путем ингибиции либо дигидроптероатсинтетазы (DHPS), либо дигидрофолат-редуктазы (DHFR).
Сульфонамиды[править | править код]
Сульфонамиды были получены в 1930-е гг. в ходе исследования красителей (пронтозил). На протяжении нескольких лет были синтезированы многие лекарства, в основе структуры которых лежал свойственный сульфонамидам химический мотив, включая антидиабетические и антидиуретические средства. Антибактериальные сульфонамиды конкурируют с ПАБК за DHPS, тем самым ингибируя синтез фолатов бактериями (см. рис. 6.18). Сульфонамиды оказывают бактериостатический эффект. Приобретенная к ним резистентность может возникнуть в результате:
- сниженной проницаемости бактерий по отношению к препарату;
- повышенной продукции ПАБК;
- изменений со стороны DHPS, приводящих к утрате аффинности лекарства.
Ранее применяли многие сульфонамиды, обладающие разнообразными фармакологическими и фармакокинетическими свойствами. Использование только одних сульфонамидов как средств антибактериальной терапии более не рекомендуется вследствие относительно высокой частоты возникновения резистентности бактерий и существования более эффективных антибиотиков. В немногих лабораториях все еще проводят рутинное определение чувствительности бактерий к сульфонамидам. Однако сульфонамиды в отдельности можно использовать при лечении инфекций, вызванных видами Nocardia, т.к. добавление антагониста DHFR не повышает активность против этих микроорганизмов. Препараты сульфацетамида применяют при лечении бактериального конъюнктивита.
Возможно, что сульфонамиды являются наиболее аллергенными антибиотиками
Аллергия к сульфонамидам чаще всего проявляется в виде диффузной макулопапулезной сыпи, сопровождаемой зудом. Риск возникновения аллергических реакций на сульфонамиды значительно выше у ВИЧ-инфицированных пациентов. В редких случаях сульфонамиды способны вызвать синдром Стивенса-Джонсона или токсический эпидермальный некролиз; эти десквамирующие кожные расстройства могут быть опасными для жизни. Из всех лекарственных средств наивысший риск развития токсического эпидермального некролиза наблюдается при использовании сульфонамидов.
Рис. 6.18 Биосинтез фолатов. Сульфонамиды и сульфоны конкурируют с парааминобензойной кислотой (ПАБК) за дигидропте-роатсинтетазу (DHPS). Триметоприм и антипротозойные препараты пириметамин и триметрексат ингибируют дигидрофолатредуктазу (DHFR).
Сульфоны[править | править код]
Сульфоны представляют собой синтетические агенты, родственные сульфонамидам, конкурирующие с ПАБК за DHPS. Единственным доступным сульфоном служит диаминодифенилсульфон, известный также как дапсон. Он активен против большинства штаммов М. leprae. Дапсон используют как компонент политерапии лепры. Дапсон применяют также для профилактики и лечения пневмонии, вызываемой Pneumocystis carinii, и при терапии некоторых неинфекционных болезней кожи, в частности герпетиформного дерматита.
Между сульфонамидами и сульфонами существует частичная перекрестная аллергенность.
Ингибиторы дигидрофолатредуктазы[править | править код]
Из трех доступных ингибиторов DHFR (триметоприм, пириметамин и триметрексат) только триметоприм нашел применение в терапии бактериальных инфекций. Этот бактериостатический агент активен против многих Enterobacteriaceae. Он экскретируется в неизмененном виде с мочой, и его используют для лечения хронического бактериального простатита, поскольку препарат проникает в простату в терапевтических концентрациях. Триметоприм можно использовать для лечения инфекций мочевого тракта и у лиц с аллергией к сульфонамидам. Его применяют главным образом в комбинации с сульфаметоксазолом (см. далее).
Триметоприм и сульфаметоксазол[править | править код]
Триметоприм и сульфаметоксазол блокируют два раздельных этапа пути биосинтеза фолатов (см. рис. 6.18). При совместном их применении антибактериальные эффекты часто являются синергичными и бактерицидными. Оба вещества экскретируются в неизмененном виде почками, и, поскольку они имеют сходный T1/2 в сыворотке, их относительная концентрация остается довольно постоянной. Комбинация триметоприм плюс сульфаметоксазол, известная под названием ко-тримоксазол, активна против большинства Enterobacteriaceae, Н. influenzae и многих штаммов стрептококков и стафилококков. Концентрация ко-тримоксазола в моче ингибирует многие энтерококки. Он также очень активен против P. carinii, хотя не действует на P. aeruginosa или анаэробные бактерии. Ко-тримоксазол проникает в СМЖ, однако опыт его применения при менингите недостаточен; в этих случаях следует предпочесть другие препараты.
Существуют препараты ко-тримоксазола для перорального и в/в применения.
Терапевтическое использование ко-тримоксазола:
- при лечении инфекций мочевого тракта. Обычно служит препаратом выбора при инфекциях, вызванных чувствительными к нему бактериями; ко-тримоксазол можно использовать для лечения инфекций другой локализации, если их возбудители чувствительны к нему;
- препарат выбора для профилактики и терапии пневмонии, вызываемой P. carinii',
- при обострениях хронического бронхита, шигеллёзе и брюшном тифе.
Другие антибактериальные препараты[править | править код]
Есть и другие препараты для перорального и в/в применения с 85% биодоступностью при пероральном применении. Они выделяются главным образом почками, T1/2 составляет 1 час.
Нитрофурантоин[править | править код]
Нитрофурантоин представляет собой синтетический нитрофуран, применяемый уже в течение 50 лет. Его используют исключительно для лечения инфекций мочевого тракта, он активен против большинства Enterobacteriaceae и энтерококков (в том числе VRE), а также некоторых штаммов Klebsiella и Enterobacter, но не P. aeruginosa.
Нитрофурантоин применяют для лечения инфекций мочевого тракта у пациентов с аллергией и/или непереносимостью сульфонамидов и бета-лактамов. В этих условиях альтернативой могут служить триметоприм (в отдельности) и фторхинолоны. Нитрофурантоин никогда не следует применять для лечения инфекций мочевого тракта, если существует любая возможность сопутствующей бактериемии, поскольку его концентрация в сыворотке не достигает терапевтического уровня.
Нитрофурантоин назначают перорально в дозе 50 мг 4 раза в день или 100 мг 2 раза в день при нормальной функции почек. Доступны только пероральные препараты. Хотя его оральная биодоступность составляет 45%, большая часть быстро метаболизируется в тканях (T1/2 составляет 0,3 час), а 30% экскретируется в неизмененном виде с мочой. В результате концентрация нитрофурантоина в крови очень низкая и недостаточная для терапии системных инфекций. Однако его концентрация в мочевыводящих путях и почках относительно высока и достаточна для лечения инфекций мочевого тракта.
Антибактериальная активность нитрофурантоина снижается при щелочном pH, поэтому его нельзя применять при инфекциях мочевых путей, вызванных видами Proteus, т.к. эти бактерии содержат уреазу, которая расщепляет мочевину с образованием аммония, и моча подщелачивается.
При длительном применении нитрофурантоин может вызвать периферическую нейропатию и легочный фиброз. Тошнота и рвота — обычные побочные эффекты, однако частота их возникновения снизилась с появлением улучшенного микрокристаллического препарата и в случае его приема вместе с пищей. Реже возникают другие побочные эффекты — сыпь, пневмонит, связанный с гиперчувствительностью, периферическая нейропатия, гепатит и гемолитическая анемия в ассоциации с недостаточностью G6PD.
Даптомицин[править | править код]
Даптомицин представляет собой циклический липопептид (изолирован из Streptomyces roseosporus), обладающий уникальным механизмом антибактериального действия, т.к. он деполяризует бактериальную мембрану и вызывает гибель бактерий, т.е. действует бактерицидно.
Даптомицин активен против большинства грамположительных аэробных бактерий, включая резистентные виды (VRE, MRSA, S. aureus, коагулазо-отрицательные стафилококки и резистентные к пенициллину S. pneumoniae), а также против S. pyogenes, S. agalactiae, S. disgalactiae и С. jeikeium. При использовании его вместе с гентамицином получают синергичный эффект. Сообщения о механизмах резистентности к даптомицину, а также сведения о перекрестной резистентности с другими антибиотиками отсутствуют. Несмотря на очевидные преимущества, применяют даптомицин ограничено, т.к. доступны другие антибиотики, например ванкомицин и линезолид. В настоящее время даптомицин используют при осложненных и глубоких инфекциях кожи.
Даптомицин вводят в/в 2 раза в день. Основной побочный эффект, возникающий в начале терапии, — обратимая миопатия скелетных мышц, зависимая от дозы и концентрации. При нарушении функции почек необходимо уменьшить дозу.
Фосфомицин[править | править код]
Фосфомицин — это антибиотик широкого спектра действия, ингибирующий синтез клеточной стенки и активный против Е. coli и многих других распространенных патогенов мочевого тракта. В течение многих лет его применяли в Европе, но только недавно разрешили использовать в США для однократного перорального приема при неосложненных инфекциях мочевого тракта у женщин. Наиболее частым побочным эффектом является диарея.
Антимикробные средства, применяемые местно[править | править код]
Местные антимикробные средства используют накожно для лечения мелких ран и уничтожения S. aureus в полости носа. При таком способе применения в месте лечения создается высокая концентрация антибиотика при отсутствии сопутствующей токсичности.
Бацитрацин действует на разнообразные грамположительные и грамотрицательные микроорганизмы.
Неомицин и полимиксин активны против грамотрицательных бактерий, а полимиксин является бактерицидным для P. aeruginosa.
Сульфадиазин серебра общеупотребителен при ожогах, поскольку это антибиотик широкого спектра действия, активный против S. aureus и P. aeruginosa.
Мупироцин ингибирует бактериальную изолейцил-тРНК-синтетазу и разрушает белковый компонент клеточной стенки бактерий. Резистентные бактерии содержат измененную форму фермента, однако это бывает редко. Антибиотик обладает бактерицидными свойствами в отношении аэробных грамположительных кокков, включая S. aureus, S. epidermidis и β-гемолитический стрептококк. Мупироцин используют для лечения импетиго, фолликулита, а также инфицированных кожных ран и язв. Кроме того, его применяют для санации полости носа (уничтожение S. aureus) и предупреждения наружных инфекций, вызываемых S. aureus в других ситуациях. Возможное появление резистентности ограничивает его применение.
Антимикобактериальные лекарственные средства[править | править код]
Рифамицины, аминогликозиды, фторхинолоны, дапсон и два новых макролида, кларитромицин и азитромицин, уже были обсуждены. Все эти препараты используют при лечении микобактериальных инфекций. Но для лечения инфекций, вызываемых только микобактериями, используют изониазид, пиразинамид и этамбутол.
Изониазид[править | править код]
Изониазид (гидразин изоникотиновой кислоты) играет существенную роль в лечении туберкулеза. В отличие от обычных бактерий клеточная стенка микобактерий содержит большое количество липидов. Одним из наиболее важных липидов микобактерий является миколовая кислота. Изониазид ингибирует ее синтез и обладает бактерицидной активностью в отношении М. tuberculosis. Против нетуберкулезных микобактерий он относительно слабо активен.
Изониазид — краеугольный камень в лечении туберкулеза
В целом первоначальное лечение активного туберкулеза требует применения комбинации изониазида и рифампицина совместно с еще одним (как минимум) другим антимикобактериальным препаратом до тех пор, пока микобактерии сохраняют чувствительность к антибиотикам. Большинство специалистов предпочитает начинать лечение с помощью четырех антимикобактериальных лекарств с целью снижения риска развития приобретенной резистентности. Кроме того, при использовании противотуберкулезных препаратов медицинский работник должен каждый раз контролировать прием лекарств пациентом. Лица с положительным туберкулиновым кожным тестом (показателем туберкулезной инфекции), у которых активный процесс не диагностирован, должны получать только изониазид (превентивная терапия) с целью предотвращения развития активного туберкулеза.
Изониазид хорошо абсорбируется при пероральном применении и метаболизируется в печени путем ацетилирования. Его концентрация в СМЖ достигает уровня, достаточного для лечения туберкулезного менингита.
Изониазид вызывает гепатит и периферическую нейропатию
Известно несколько основных побочных эффектов изониазида. Он вызывает гепатит, риск возникновения которого увеличивается с возрастом и при уже имеющемся заболевании печени. Также может развиться периферическая нейропатия, особенно у истощенных пациентов. Это осложнение можно предотвратить или лечить введением пиридоксина. Изониазид способен также вызвать лекарственную лихорадку.
Антибиотик повышает концентрацию фенитоина в сыворотке при одновременном введении обоих веществ.
Пиразинамид[править | править код]
Пиразинамид — это синтетический аналог никотинамида с бактерицидной активностью против М. tuberculosis. Он представляет собой лекарство-предшественник, которое под действием пиразина-мидазы, присутствующей в М. tuberculosis, превращается в пиразиноевую кислоту, оказывающую бактерицидное действие на внутриклеточные микроорганизмы. Обычно его применяют вместе с изониазидом и рифампицином как препарат первого выбора при туберкулезе, но не против других видов микобактерий.
Пиразинамид доступен лишь для перорального применения, он метаболизируется в печени.
Пиразинамид может быть гепатотоксичным и вызывать гиперурикемию
Пиразинамид может быть гепатотоксичным, однако парадоксально, что повышенная гепатотоксичность отсутствует, если используют комбинацию изониазид плюс рифампицин плюс пиразинамид (по сравнению с введением изониазида и рифампицина без пиразинамида). Пиразинамид вызывает также гиперурикемию, а в редких случаях может привести к развитию острого подагрического артрита.
Этамбутол[править | править код]
Этамбутол активен при пероральном применении и оказывает бактериостатический эффект на М. tuberculosis и некоторые другие медленно растущие микобактерии. Его механизм действия точно не известен, однако предполагают, что он ингибирует синтез бактериальной РНК. Вещество экскретируется почками.
Этамбутол применяют лишь в комбинации с другими лекарствами при лечении заболеваний, вызываемых М. tuberculosis и различными нетуберкулезными микобактериями, особенно комплексом Mycobacterium avium, М. kansasii и М. marinum.
Этамбутол может вызвать ретробульбарный неврит
Обычно этамбутол пациенты переносят очень хорошо, однако известен специфичный побочный эффект — ретробульбарный неврит. Сначала пациент перестает различать красный и зеленый цвет, затем снижается острота зрения. Этот эффект зависит от дозы препарата и времени лечения. При длительной терапии этамбутолом необходимо периодически проверять остроту зрения и цветовое восприятие.
Другие противотуберкулезные препараты[править | править код]
В случаях мультирезистентных М. tuberculosis, аллергии, непереносимости или противопоказаний к применению основных противотуберкулезных препаратов могут потребоваться противотуберкулезные лекарственные средства второго ряда:
- капреомицин и биомицин — полипептидные антибиотики, вводимые парентерально;
- этионамид — активный при пероральном приеме препарат, химически родственный изониазиду;
- циклосерин — активный при пероральном приеме препарат, ингибирующий синтез клеточной стенки микобактерий, но обладающий значительной токсичностью для ЦНС;
- парааминосалициловая кислота — оральный аналог ПАБК, который ингибирует DHPS и сходен с сульфонамидами и сульфонами;
- клофазимин — активный при пероральном приеме препарат, используемый при лечении проказы.
Антибиотики выбора[править | править код]
Принципы выбора антибиотиков в каждом конкретном случае рассмотрены и обсуждены ранее.
Важно подчеркнуть, что должны быть учтены все факторы.
Возбудитель инфекции: его природа и характеристики
- Организм-хозяин: пол (и состояние беременности), возраст, состояние здоровья в целом и, в частности, функции печени, почек, аллергия.
- Препарат: спектр антибактериального действия, резистентные микроорганизмы, фармакодинамика (концентрация в крови, насколько она высока и как долго сохраняется), фармакокинетика (метаболизм и экскреция). Примером могут служить два пациента, инфицированных одним и тем же микроорганизмом, но для лечения которых нужны разные антибиотики, поскольку необходимо учесть:
- различную локализацию инфекции;
- аллергию к определенным препаратам;
- имеющиеся заболевания;
- сопутствующую лекарственную терапию;
- возраст;
- наличие или отсутствие беременности.
В отсутствие беременности, аллергии и других заболеваний, а также потенциального лекарственного взаимодействия часто существуют приемлемые антибиотики выбора для лечения распространенных (общих) бактериальных инфекций. Сведения о выборе антибиотиков для борьбы с некоторыми патогенами общего типа представлены в табл. 6.19.
Побочные эффекты антибиотиков
- Почти все антибиотики могут обусловить развитие энтерита, вызываемого Clostridium difficile
- Аминогликозиды способны вызвать необратимую апластическую анемию и синдром «серого ребенка»
- Сульфонамиды служат причиной возникновения кожных высыпаний, синдрома Стивенса-Джонсона и токсического эпидермального некролиза
- Тетрациклин может окрасить зубы при введении его детям моложе 8 лет
Читайте также[править | править код]
- Антибактериальные средства
- Антибиотики (антимикробные средства)
- Антибактериальные средства
- Сульфаниламиды, триметоприм/сульфаметоксазол
- Хинолоны и мочевые антисептики
- Бета-лактамные антибиотики
- Аминогликозиды
- Ингибиторы синтеза белка
Литература[править | править код]
- Akins RL, Haase КК. Cram-positive resistance: pathogens, implications, and treatment options: insights from the Society of Infectious Diseases Pharmacists. Pharmacotherapy 200S; 25: 1001-1010.
- Boffito M, Acosta E, Burger D et al. Therapeutic drug monitoring and drug-drug interactions involving antiretroviral drugs. Antivir Ther 2005; 10: 469-477.
- Bratzler DW, Houck PM. Antimicrobial prophylaxis for surgery: An advisory statement from the National Surgical Infection Prevention Project. Clin Infect Dis 2004; 38: 1706-1715 [Guidelines for the use of antibiotics in surgery].
- Dando ТМ, Perry CM. Related Enfuvirtide. Drugs 2003; 63: 2755-2766.
- Fraaij PL, van Kampen JJ, Burger DM, de Groot R. Pharmacokinetics of antiretroviral therapy in HIV-1-infected children. Clin Pharmacokinet 2005; 44: 935-956.
- MacDougall C, Polk RE. Antimicrobial stewardship programs in health care systems. Clin Microbiol Rev 2005; 18: 638-656.
- Medical Letter Choice of antibacterial drugs: Treatment guidelines. Med Let 2004; 2: 13-26.
- Onyebujoh P, Zumla A, Ribeiro I et al. Treatment of tuberculosis: present status and future prospects. Bull World Health Organ 2005; 83: 857-865 [A world view of the problem of tuberculosis and its treatment with drugs].
- Rom WN, Gray SM eds. Tuberculosis: 2nd Edition. Lippincott, Williams & Wilkins, Philadelphia, 2004 [The definitive and current text on tuberculosis and its treatment with drugs with individual chapters on different antitubercular drugs].
- Shefet D, Robenshtok E, Paul M, Leibovici L. Empirical atypical coverage for inpatients with community-acquired pneumonia: systematic review of randomized controlled trials. Arch Intern Med 2005; 165: 1992-2000.