Натуральные и полусинтетические противоопухолевые препараты
Источник:
Клиническая фармакология по Гудману и Гилману том 3.
Редактор: профессор А.Г. Гилман Изд.: Практика, 2006 год.
Содержание
Природные и полусинтетические препараты
Препараты, нарушающие митоз
Алкалоиды розового барвинка
Историческая справка. В фольклоре различных стран описаны целебные свойства розового барвинка (Catharanthus roseus, прежнее название Vinca rosea), растения семейства кугровых. Экстракты розового барвинка испытывались как сахаропонижающие средства, однако было замечено, что они вызывали лейкопению и аплазию костного мозга у крыс. Это наблюдение привело к выделению активного алкалоида (Noble et al., 1958). Другие исследователи обнаружили лечебное действие экстрактов розового барвинка при остром лейкозе у крыс. Из этих экстрактов были выделены димерные алкалоиды винбластин, винкристин, винлейрозин и винрозидин. Два из них — винбластин и винкристин — сейчас играют важную роль в лечении лейкозов, лимфом и опухолей яичка. Полусинтетический препарат винорельбин применяют при раке легкого и молочной железы (Bud-man, 1997).
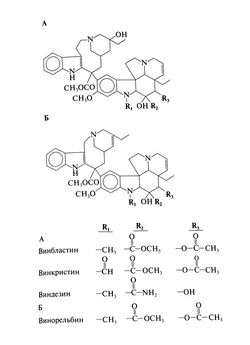
Структурно-функциональная зависимость. Алкалоиды розового барвинка винбластин, винкристин, виндезин и винорельбин — асимметричные димерные соединения, нарушающие митоз. Их структурные формулы приведены ниже. Небольшие изменения в их структуре приводят к заметным различиям в спектре противоопухолевой активности и токсичности. Ряд сходных димерных алкалоидов не обладают биологической активностью. Удаление ацетильной группы от атома С-4 или ацетилирование гидроксильных групп ведут к утрате активности винбластина при лейкозах; восстановление двойных связей и боковых радикалов резко снижает биологическую активность алкалоидов розового барвинка.
Механизм действия. Алкалоиды розового барвинка действуют на делящиеся клетки и блокируют митоз подобно колхицину, подофиллотоксину и таксанам. Этот эффект объясняется связыванием препаратов с р-тубулинами и нарушением полимеризации а- и р-тубулинов в микротрубочки. При инкубации клеток с винбластином наблюдается растворение микротрубочек и возникают кристаллические структуры, содержащие тубулины и винбластин в молярном отношении 1:1. За счет разрушения микротрубочек веретена деления клетка прекращает деление в метафазе. При этом хромосомы хаотически расходятся по цитоплазме или скапливаются в необычные структуры, напоминающие шар или звезду. Предполагается, что неправильное расхождение хромосом при митозе ведет к гибели клетки. Как в опухолевых, так и в нормальных клетках в присутствии алкалоидов розового барвинка наблюдаются изменения, характерные для апоптоза (Smets, 1994).
Кроме деления микротрубочки нужны для движения клетки, фагоцитоза и аксонального транспорта. Побочные эффекты алкалоидов розового барвинка, например нейропатия, связаны с нарушением этих процессов.
Алкалоиды розового барвинка обладают мощным и избирательным противоопухолевым действием, но сильно отличаются по влиянию на нормальные ткани. Винкристин входит в стандартные схемы химиотерапии лейкозов и солидных опухолей у детей и часто применяется при лимфомах у взрослых. Благодаря слабому угнетению кроветворения он имеет большое значение для полихимиотерапии лейкозов и лимфом. Винбластин показан при опухолях яичка и лимфомах, а также в качестве химиотерапии второй линии при солидных опухолях. Отсутствие нейротоксичности делает винбластин ценным препаратом при опухолях яичка (в сочетании с цисплатином) и рецидивирующих лимфомах. К винорельбину чувствительны немелкоклеточный рак легкого и рак молочной железы; по мере проведения новых испытаний показания к винорельбину расширяются. Винорельбин обладает низкой нейротоксичностью и умеренно угнетает кроветворение.
Механизмы устойчивости. Несмотря на структурное сходство разных алкалоидов розового барвинка, полной перекрестной устойчивости к ним не наблюдается. Однако после лечения лишь одним природным цитостатиком клетки могут становиться полирезистентными, то есть нечувствительными сразу ко многим препаратам различного строения. Так развивается перекрестная устойчивость к алкалоидам розового барвинка, эпиподофиллотоксинам, таксанам и антрацикпинам. В культуре полирезистентных клеток обнаружены изменения хромосом, свидетельствующие об амплификации генов, и повышение уровня Р-гликопротеида — мембранного белка, активно выводящего препараты из клеток (Endicott and Ling, 1989). Антагонисты кальция, например верапамил, способны устранять полирезистентность такого типа. Полирезистентность может быть связана и с белками-переносчиками семейства MRP (Multidrug Resistance-associated Protein; Kuss et al., 1994). Наконец, устойчивость к алкалоидам розового барвинка вызывают мутации, приводящие к нарушению связывания р-тубулина с препаратами. Побочные эффекты. При лечении винбластином или винорельбином лейкопения достигает максимума через 7—10 сут. Обычные дозы винкристина (1,4—2 мг/м2) мало влияют на кроветворение. Все три препарата вызывают алопецию, а при попадании в ткани — некроз. Винкристин изредка приводит к синдрому гиперсекреции АДГ.
Все алкалоиды розового барвинка нейротоксичны, а винкристин обладает характерным кумулятивным действием. Первыми и наиболее частыми симптомами являются онемение и покалывание в конечностях и утрата сухожильных рефлексов, затем присоединяется мышечная слабость. Расстройства чувствительности обычно не требуют немедленного снижения дозы, однако при двигательных нарушениях в большинстве случаев приходится отменять препарат. Изредка развивается паралич голосовых складок и глазодвигательных мышц. Высокие дозы винкристина вызывают тяжелые запоры. Неумышленное инт-ратекальное введение винкристина вызывает тяжелое поражение ЦНС с эпилептическими припадками и комой, обычно ведущее к смерти (Williams et al., 1983).
Фармакокинетика. Алкалоиды розового барвинка мало отличаются по фармакокинетике. Все они метаболизируются в печени и после конъюгации выводятся с желчью (Zhou and Rahmani, 1992; Robieuxetal., 1996). Менее 15% введенной дозы попадает в мочу в неизмененном виде. При печеночной недостаточности (концентрация билирубина выше 3 мг%) дозу любого из алкалоидов розового барвинка обычно снижают в 4 раза, однако строгих рекомендаций для таких случаев не разработано. Начальный и конечный Т1/2 составляют соответственно для винкристина 1 и 20 ч, для винбластина — 3 и 23 ч, для винорельбина — 1 и 451 (Marquet et al., 1992).
Винбластин
Применение. Винбластин вводят в/в, не допуская его попадания в подкожную клетчатку. Препарат нельзя вводить в руку с нарушенным венозным оттоком. При однократном введении винбластина в дозе 0,3 мг/кг угнетение кроветворения достигает максимума через 7—10 сут, а затем в течение 7 сут кроветворение восстанавливается. Если нет даже умеренной лейкопении (около 3000 мкл-1), еженедельную дозу можно постепенно увеличивать, прибавляя по 0,05 мг/кг. В схемах индукционной химиотерапии опухолей яичка винбластин вводят по 0,3 мг/кг каждые 3 нед независимо от показателей крови и токсичности.
Винбластин (в сочетании с блеомицином и цисплатином) наиболее эффективен в качестве индукционной химиотерапии метастазирующих опухолей яичка (Williams and Einhom, 1985), однако сейчас вместо него все шире применяют этопозид. Винбластин активен при лимфомах, особенно при лимфогранулематозе, вызывая ремиссии в 50—90% случаев. Многие лимфомы сохраняют чувствительность к винбластину на фоне устойчивости к алкилирующим средствам. Кроме того, этот препарат помогает при саркоме Капоши, нейробластоме, раке молочной железы, хориокарциноме, а также синдроме Леттерера—Сиве (форме гистиоцитоза X).
Побочные эффекты. Кроме миело- и нейротоксичности (см. выше) препарат иногда оказывает побочное действие на ЖКТ, вызывая потерю аппетита, тошноту, рвоту и понос. Изредка встречаются синдром гиперсекреции АДГ, алопеция, стоматит и дерматит. Попадание препарата под кожу вызывает ограниченное воспаление и флебит. Местное введение гиалуронидазы и теплый компресс помогают предупредить эти явления за счет более быстрого удаления препарата из области введения.
Винкристин
Применение. Винкристин в сочетании с глюкокортикоидами — препарат выбора для индукционной химиотерапии лейкозов у детей. Стандартная схема включает винкристин, 2 мг/м2 в/в 1 раз в неделю, и преднизон, 40 мг/м2 внутрь ежедневно. Схемы полихимиотерапии лимфогранулематоза и лимфом у взрослых обычно содержат винкристин, его доза в схеме МОРР (см. ниже) составляет 1,4 мг/м2. Дети переносят препарат лучше взрослых, у которых может развиться тяжелая прогрессирующая нейропатия. Повышение дозы винкристина или его введение чаше 1 раза в неделю мало влияют на эффективность, но резко усиливают токсичность. Использовать винкристин для поддерживающей терапии лейкозов у детей не рекомендуется. Необходимо соблюдать предосторожности, чтобы во время введения препарат не попал под кожу.
Несмотря на структурное сходство, по спектру активности винкристин существенно отличается от винбластина, хотя он тоже действует при лимфогранулематозе и лимфомах. По эффективности винкристин несколько уступает винбластину при монохимиотерапии лимфогранулематоза, однако в сочетании с хлорметином, прокарбазином и преднизоном (схема МОРР) впервые позволил излечить эту болезнь на поздних стадиях (DeVita, 1981). Препарат эффективен и при крупноклеточных лимфомах, особенно в составе схемы CHOP (с циклофосфамилом, доксорубицином и преднизоном). Как упоминалось выше, винкристин более эффективен в составе индукционной химиотерапии острого лимфолейкоза у детей. Кроме того, он входит в стандартные схемы лечения солидных опухолей у детей, включая нефробластому, нейробластому и рабломиосаркому.
Побочные эффекты. Как говорилось выше, основные побочные эффекты винкристина связаны с его иейротоксичностью. При появлении двигательных нарушений следует снизить дозу или отменить препарат, чтобы остановить нарастание симптоматики и добиться ее обратного развития. Возможны тяжелые запоры, вплоть до кишечной непроходимости со схваткообразной болью, но они редко возникают при дозах менее 2 мг/м2. Предотвратить запоры помогают слабительные, увеличивающие объем кишечного содержимого.
Алопеция возникает у 20% больных, но волосы всегда отрастают снова, нередко еще на фоне лечения. Хотя винкристин меньше угнетает кроветворение, чем винбластин, возможны лейкопения, тромбоцитопения и анемия; изредка наблюдаются полиурия, болезненное мочеиспускание, лихорадка, тошнота и рвота. Встречается синдром гиперсекреции АДГ, включающий гипонатриемию и высокий уровень натрия в моче. Ввиду быстрого действия алкалоидов розового барвинка возможен синдром распада опухоли, и для профилактики гиперурикемии назначают аллопуринол.
Винорельбин вводится в дозе 30 мг/м2 в/в в физиологическом растворе за 6—10 мин. У больных, ранее получавших химиотерапию, может потребоваться снижение дозы до 20—25 мг/м2. При монотерапии препарат вводят каждую неделю, пока болезнь не начнет прогрессировать или пока не проявится побочное действие. При немелкоклеточном раке легкого винорельбин назначают в сочетании с цисплатином и вводят каждые 3 нед. Основное побочное действие — нейтропения. Тромбоцитопения выражена умеренно. Винорельбин менее нейротоксичен, чем другие алкалоиды розового барвинка. Возможны аллергические реакции и небольшое преходящее повышение активности печеночных ферментов. Испытывался винорельбин в капсулах для приема внутрь, но его биодоступность составила лишь 30—40% (Fumoleau et al., 1993).
Паклитаксел
Паклитаксел был выделен из коры коротколистного тиса Taxusbrevifolia(Wanietal., 1971). Препарат нарушает митоз, но, в отличие от алкалоидов розового барвинка и колхицина, он не ингибирует, а стимулирует сборку микротрубочек. Это основной препарат для полихимиотерапии устойчивых к цисплатину опухолей — рака яичников, молочной железы, легкого, пищевода, мочевого пузыря, а также опухолей головы и шеи (Rowinsky et al., 1993; Rowinsky and Donehower, 1995). Дозы, способы введения и сочетания паклитаксела с другими препаратами продолжают изучаться.
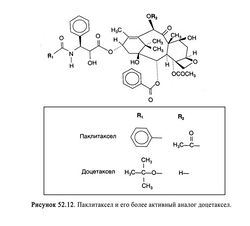
Структурно-функциональная зависимость. Паклитаксел — дитерпеноидное соединение, которое включает таксановое ядро (рис. 52.12) и боковую цепь у атома С-13, необходимую для противоопухолевого действия. Путем модификации этой цепи был получен более активный препарат — доцетаксел (рис. 52.12), эффективный при раке молочной железы и яичников. Изначально паклитаксел выделяли из коры тиса, но сейчас его получают в больших количествах полусинтетическим путем — из 10-дезацетил баккатина, содержащегося в листьях тиса. Осуществлен и полный синтез паклитаксела (Nicolaou et al., 1994). Паклитаксел гидрофобен и поэтому вводится с растворителем, содержащим 50% этилового спирта и 50% полиоксиэтилированного касторового масла (кремофор EL). Последнее часто вызывает аллергические реакции, поэтому перед введением паклитаксела назначают Н,- и Н2-блокаторы, например дифенгидрамин и циметидин (гл. 25), и глюкокортикоиды, например дексаметазон (гл. 60).
Механизм действия. Внимание к паклитакселу привлекла его способность вызывать сборку микротрубочек при низкой температуре и в отсутствие ГТФ. Препарат связывается с Р-тубулином и препятствует разборке микро-трубочек, из-за чего в клетке накапливаются пучки микротрубочек и их конгломераты причудливой формы, а клеточный цикл останавливается в митозе. Цитотоксичность паклитаксела зависит от его концентрации и продолжительности действия. Его эффект уменьшают препараты, блокирующие клеточный цикл в периоде S и препятствующие началу митоза. Идет поиск оптимальных сочетаний паклитаксела с другими противоопухолевыми препаратами, включая доксорубицин и цисплатин. Отмечено, что введение паклитаксела после цисплатина замедляет элиминацию паклитаксела и усиливает токсичность по сравнению с обратной последовательностью введения (Rowinskyetal., 1991).
Показано, что устойчивость к паклитакселу некоторых линий опухолевых клеток связана с усилением экспрессии гена ABCBI, кодирующего Р-гликопротеид, и с мутациями гена Р-тубулина, причем такие мутации могут повышать чувствительность (с алкалоидам розового барвинка (Cabral, 1983). Клиническое значение этих находок не ясно. Паклитаксел вызывает апоптоз, но его активность в отношении экспериментальных опухолей не требует присутствия нормального белка р53. Фармакокинетика. Паклитаксел вводят путем в/в инфузии продолжительностью 3 или 24 ч с интервалами в 3 нед или путем в/в инфузии продолжительностью 1 ч еженедельно. Предварительные испытания показали высокую эффективность продолжительной (96 ч) инфузии паклитаксела при раке молочной железы (Wilson et al., 1994), однако такое лечение крайне неудобно. Паклитаксел окисляется микросомальными ферментами печени (изоферментами II1A4 и I1C8 цитохрома Р450); с мочой выводится менее 10% препарата. Основной метаболит паклитаксела — 6-гидроксипаклитаксел; в плазме и моче найдены и другие его производные (Cresteil et al., 1994).
При повышении дозы или скорости инфузии клиренс паклитаксела снижается (табл. 52.3). На фоне 96-часовой инфузии по 35 мг/м2/сут при наличии в печени метастазов диаметром более 2 см клиренс препарата снижался, а степень угнетения кроветворения возрастала. Начальный, промежуточный и конечный Т1/2 составляют соответственно 0,2,2 и 20 ч. Порог сывороточной концентрации, выше которого поражается костный мозг, зависит от длительности инфузии и находится в пределах 0,01—0,1 мкмоль/л (Huizingetal., 1993).
Таблица 52.3. Клиренс паклитаксела в зависимости от скорости инфузии
|
Способ введения |
Скорость инфузии, мг/м2/ч |
Клиренс, мл/мин/м2 |
|
1.175 мг/м2 за 3 ч |
58 |
212 |
|
2.175 мг/м2 за 24 ч |
7 |
393 |
|
3.140 мг/м2 за 96 ч |
1.5 |
471 |
Четких рекомендаций по снижению дозы паклитаксела при поражении печени нет, однако при метастазах диаметром более 2 см или повышенной концентрации билирубина ее следует уменьшить на 50—75% (Donehower, 2001). Индукторы изофермента 1I1A4 цитохрома Р450 (фенитоин, фенобарбитал) и его ингибиторы (азолы, например кетоконазол) могут существенно повлиять на клиренс и токсичность паклитаксела.
Применение. Паклитаксел назначают при метастазирую-щем раке яичников и молочной железы, он также высокоактивен в составе индукционной и адъювантной полихимиотерапии рака молочной железы (McGuire et al., 1996; Seidman, 1998). В зависимости от схемы и предыдущего лечения химиотерапия второй линии, включающая паклитаксел, вызывает ремиссию у 20—30% больных. Кроме того, паклитаксел эффективен при раке легкого, пищевода, мочевого пузыря и опухолях головы и шеи (Redman et al., 1998).
Побочные эффекты. Основное значение имеет угнетение кроветворения: нейтропения обычно возникает через 8— 11 сут и проходит в течение 3-й недели после введения препарата. На фоне препаратов Г-КСФ хорошо переносятся дозы до 250 мг/м2 (в виде инфузии в течение 24 ч); в таких случаях на первый план выходит нейротоксичность (Kohn et al., 1994). Высокие дозы могут вызвать тяжелую сенсорную полинейропатию по типу «носков» и «перчаток», особенно при диабетической или алкогольной нейропатии в анамнезе. На протяжении нескольких суток после введения препарата часто наблюдается миалгия. Инфузии в течение 72 и 96 ч и еженедельное введение вызывают выраженный стоматит.
Менее длительные инфузии паклитаксела (в течение 1—6 ч) раньше часто приводили к аллергическим реакциям, но назначение дексаметазона, дифенгидрамина и Н2-блокаторов резко снижает их риск. Если инфузия продолжается 96 ч, то премедикация не требуется. Если инфузия продолжается 3 или 24 ч, то нередко возникает бессимптомная брадикардия, иногда отмечаются пароксизмы бессимптомной желудочковой тахикардии, проходящие без лечения.
Эпиподофиллотоксины
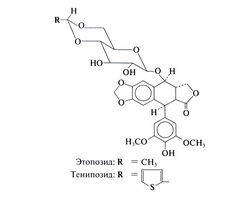
Подофиллотоксин, выделяемый из подофилла щитовидного (Podophyllum peltatum), использовался североамериканскими индейцами и первыми поселенцами как рвотное, слабительное и противоглистное средство. Два полусинтетических гликозида подофиллотоксина — этопозид и тенипозид — активны при ряде злокачественных новообразований, включая лейкозы у детей, лимфогранулематоз, крупноклеточные лимфомы, опухоли яичка и мелкоклеточный рак легкого. Подофиллотоксин, подобно алкалоидам розового барвинка, связывается с тубулином (но на другом участке), однако этопозид и тенипозид в обычных концентрациях на микротрубочки не действуют (Hande, 1998; Pommieret al., 2001). Этопозид и тенипозид — наиболее активные препараты из многочисленных производных подофиллотоксина, синтезированных за последние 20 лет. Их структурные формулы следующие:
Механизм действия. Этопозид и тенипозид близки по механизму действия и спектру противоопухолевой активности. В отличие от подофиллотоксина они не блокируют митоз, а образуют тройной комплекс с ДНК-топоизомеразой II и ДНК. При этом фермент разрезает обе цепи ДНК, однако раскручивания суперспирали ДНК с последующим устранением разрыва не происходит. Фермент остается связанным со свободным концом ДНК, поэтому в клетке накапливаются разрывы ДНК и в итоге она гибнет (Pommieret al., 2001). Эпиподофиллотоксины наиболее активны в периодах S и G2. Причины устойчивости к этим препаратам — амплификация гена АВСВ1, кодирующего Р-гликопротеид, мутации или снижение активности ДНК-топоизомеразы II, а также мутации гена ТР53, необходимого для апоптоза (Lowe et al., 1993).
Этопозид
Фармакокинетика. При приеме внутрь всасывается примерно половина препарата, но этот показатель непостоянен. После в/в введения сывороточная концентрация этопозида достигает 30 мкг/мл. Препарат элиминируется в две фазы; при нормальной функции почек конечный Т1/2 составляет 6—8 ч. Около 40% препарата выводится с мочой в неизмененном виде, и при ХПН дозу следует снизить пропорционально уменьшению СКФ (Аг-buck et al., 1986). Печеночная недостаточность усиливает токсичность любых доз, так как на фоне гипоальбуминемии билирубин, уровень которого повышен, вытесняет этопозид из связи с альбумином и концентрация свободного препарата возрастает. Тем не менее рекомендации по снижению дозы не разработаны (Stewart et al., 1991). Концентрация этопозида в СМЖ составляет 1—10% его сывороточной концентрации.
Применение. При опухолях яичка этопозид вводят в/в по 50—100 мг/м2 ежедневно в 1—5-й дни курса или по 100 мг/м2 в 1,3 и 5-й дни. При мелкоклеточном раке легкого его вводят в/в по 50—120 мг/м2 ежедневно в 1—3-й дни курса или назначают внутрь по 50 мг/сут в течение 21 сут. Курсы повторяют каждые 3—4 нед. Препарат вводят медленно, в течение 30—60 мин, чтобы избежать артериальной гипотонии и бронхоспазма, по-видимому, вызываемых растворителями (в воде этопозид растворяется плохо).
Тяжелое позднее осложнение, выявленное у детей с острым лимфолейкозом, получавших этопозид, — необычная форма острого миелолейкоза с транслокацией, затрагивающей сегмент 1 lq23 (там находится ген MLL, регулирующий пролиферацию стволовых клеток крови). По цитологической картине вторичный лейкоз на фоне этопозида напоминает острый монобластный или моно-миелобластный лейкоз. Другая его особенность — быстрое развитие (через 1 —3 года после окончания лечения, а не через 4—5 лет, как при использовании алкилирующих средств), минуя стадию миелодиспластического синдрома (Levine and Bloomfield, 1992; Pui et al., 1995; Sandler et al., 1997; Smith et al., 1999). Риск этого осложнения особенно велик при назначении этопозида 1 или 2 раза в неделю и общей дозе более 2 г/м2.
Этопозид в основном применяют при опухолях яичка (в сочетании с блеомицином и цисплатином) и мелкоклеточном раке легкого (в сочетании с цисплатином и ифосфамидом) (Nemati et al., 2000). Кроме того, к этопо-зиду чувствительны лимфомы, острый миелолейкоз, а также саркома Капоши при СПИДе (Chao et al., 2000; Tung et al., 2000). Так как основное побочное действие этопозида — угнетение кроветворения, он удобен для высокодозной химиотерапии: в сочетании с ифосфамидом и карбоплатином этопозид назначают в общей дозе 1,5—2 г/м2 (Sobecks et al., 2000; Donato et al., 2000; Josting et al., 2000).
Побочные эффекты. В первую очередь этопозид вызывает лейкопению, достигающую максимума на 10—14-е сутки и проходящую к 3-й неделе после окончания курса. Тромбоцитопения наблюдается реже и обычно выражена умеренно. Тошнота, рвота, стоматит и понос возникают примерно у 15% больных при в/в введении препарата и у 55% больных при приеме внутрь. Характерна преходящая алопеция. Встречаются лихорадка, флебит, дерматит и аллергические реакции вплоть до анафилактического шока. Поражение печени наблюдается в основном при высоких дозах. Токсичность как этопозида, так и тенипозида возрастает при гипоальбуминемии (так как снижается связанная с альбумином фракция препарата и, соответственно, возрастает свободная фракция; Stewart et al., 1991).
Тенипозид
Тенипозид вводят в/в. В его элиминации различают три фазы; промежуточный Т1/2 составляет 4 ч, конечный же колеблется от 10 до 40 ч. Около 45% препарата выводится с мочой; в отличие от этопозида тенипозид подвергается метаболизму почти на 80%. Противосудорожные средства, например фенитоин, ускоряют печеночный метаболизм и снижают эффективность препарата (Baker et al., 1992). ХПН не требует уменьшения дозы (Sinkuleetal., 1984; Pommieretal., 2001). Хотя через гематоэнцефалический барьер проникает менее 1% препарата, тенипозид иногда вызывает регрессию метастазов мелкоклеточного и немелкоклеточного рака легкого в головной мозг (Postmus et al., 1995; Boogerd et al., 1999).
Тенипозид применяется у детей при остром лимфолейкозе, устойчивом к стандартной химиотерапии; показано, что он усиливает действие цитарабина. Тенипозид вводят в/в по 50 мг/м2/сут в течение 5 сут или 165 мг/м2/сут 2 раза в неделю. К нему чувствительны острые лейкозы у детей, особенно острый монобластный лейкоз, а также глиобластома, нейробластома и метастазы рака легкого в головной мозг (Odom and Gordon, 1984; Postmus et al., 1995; Boogerd et al., 1999). Основные побочные эффекты — угнетение кроветворения, тошнота и рвота.
Производные камптотецина
Производные камптотецина — ингибиторы ДНК-топоизомеразы I — перспективная группа противоопухолевых препаратов; сам камптотецин был выделен в 1966 г. из растущего в Китае дерева Camptotheca acuminata. Несмотря на высокую активность в экспериментальных исследованиях и ранних клинических испытаниях, камптотецин не нашел применения из-за высокой и непредсказуемой токсичности, прежде всего угнетения кроветворения и геморрагического цистита. Изучение механизма действия и клинической фармакологии камптотецина в 1980-х гг. позволило получить его более растворимые и менее токсичные производные. Среди них основное значение имеют иринотекан и топотекан, применяемые при раке толстой кишки, яичников и мелкоклеточном раке легкого (Takimoto and Arbuck, 2001).
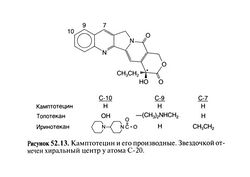
Структурно-функциональная зависимость. Производные камптотецина содержат основное пентациклическое ядро с хиральным центром у атома С-20 лактонного кольца (рис. 52.13). Сродство природного S-изомера к ДНК-топоизомеразе I в 10— 100 раз выше, чем у R-изомера. Введение некоторых радикалов в положениях 9 и 10 молекулы камптотецина повышает растворимость в воде и сродство к ферменту. Топотекан (S-9-димети-ламиноэтил-10-гидроксикамптотецина гидрохлорид) — полу-синтетический препарат с основным диметиламиновым радикалом у атома С-9, обладает лучшей растворимостью в воде, чем камптотецин. В отличие от топотекана иринотекан (7-этил-10-[4-(1-пиперидино)-1-пиперидино]-карбонилгидроксикампто-тецин) сам по себе неактивен: после отщепления карбоксилэстеразами пиперидинового радикала от атома С-10 образуется активный метаболит SN-38 (7-этил-10-гидроксикамптотецин), сродство которого к ДНК-топоизомеразе I в 1000 раз выше, чем у иринотекана.
Для проявления биологической активности производные камптотецина должны находиться влактонной форме, однако в нейтральной и щелочной среде эта форма нестабильна. Лактон-ное кольцо спонтанно раскрывается, и препараты обратимо переходят в карбоксильную форму, более гидрофильную, но в 10 раз менее активную. В отсутствие белков различные производные камптотецина одинаково быстро образуют карбоксильные формы, концентрация которых при нормальной pH крови становится выше концентрации лактонных форм. Однако в плазме соотношение между этими формами во многом определяется связыванием с альбумином. Например, у карбоксильной формы камптотецина сродство к альбумину в 200 раз выше, чем улактонной, и поэтому в крови преобладает первая. В случае же SN-38 сродство к альбумину выше у лактонной формы, и равновесие сдвигается в обратную сторону.
Механизм действия. Ферменты клеточного ядра ДНК-топоизомеразы устраняют суперспирализацию и торсионное напряжение отдельных участков ДНК, что необходимо для протекания таких важных процессов, как репликация, рекомбинация, репарация и транскрипция. Существуют ДНК-топоизомеразы 1 и II, и обе они служат мишенями для противоопухолевых препаратов. Производные камптотецина ингибируют ДНК-топоизомеразу I; ДНК-топоизомеразу II ингибируют различные по строению вещества — эпиподофиллотоксины, антрациклины и акридины. ДНК-топоизомераза I образует ковалентную связь с двухцепочечной ДНК путем обратимой этерификации. При этом рвется одна цепь ДНК и возникает переходный комплекс,в котором тирозин фермента ковалентно связан с фосфатной группой, образующейся при разрыве межнуклеотидной связи. Далее вторая (целая) цепь проходит через разрыв или происходит вращение ДНК вокруг целой цепи. За счет этого ослабевает торсионное напряжение, после чего ДНК-топоизомераза I вновь сшивает разорванную цепь и отделяется от ДНК.
Производные камптотецина соединяются с переходным комплексом ДНК и ДНК-топоизомеразы I, стабилизируя его (Hsiang et al., 1985). При этом восстановления структуры ДНК не происходит и в клетке накапливаются одноцепочечные разрывы. Сами по себе они не опасны, так как после удаления ингибитора ДНК-топоизомераза I устраняет разрыв. Но если репли-кационная вилка доходит до места разрыва цепи, то образуется двухцепочечный разрыв ДНК — необратимое повреждение, ведущее к гибели клетки (Tsao et al., 1993). Таким образом, производные камптотецина оказывают цитотоксическое действие во время репликации ДНК, то есть в периоде S клеточного цикла. Важным практическим следствием этого является необходимость длительного поддержания терапевтической концентрации препарата в крови. Экспериментальные исследования подтвердили, что длительное действие низких доз производных камптотецина сопровождается меньшей токсичностью при одинаковой или даже большей эффективности по сравнению с кратковременным действием более высоких доз.
До конца не ясно, как повреждение ДНК под действием производных камптотецина вызывает гибель клетки. В исследованиях in vitro такое повреждение сопровождалось инактивацией комплекса Cdc2 с циклином В и остановкой клеточного цикла в периоде G2 (Tsao et al., 1992). Наблюдались также усиление экспрессии генов немедленного ответа FOS и JUN и фрагментация ДНК между нуклеосомами, что является признаком апоптоза (Kharbanda et al., 1991). Кроме того, эти препараты способны вызвать дифференцировку лейкозных клеток человека. Наконец, сообщалось о цитотоксическом действии производных камптотецина и вне периода S — этот эффект может быть связан с активацией сериновых протеаз и эндонуклеаз.
Механизмы устойчивости. В экспериментах выявлены различные механизмы устойчивости к ингибиторам ДНК-топоизомеразы I, однако их клиническое значение изучено недостаточно.
В некоторых клеточных линиях, устойчивых к производным камптотецина, снижено внутриклеточное накопление этих препаратов. Некоторые ингибиторы ДНК-топоизомеразы I служат субстратами Р-гликопротеида — мембранного белка, который активно выводит из клетки различные цитостатики и токсины, обеспечивая полирезистентность. Однако у клеток, экспрессирующих ген АВСВ1, чувствительность к топотекану и SN-38 снижена лишь в 9—12 раз, тогда как чувствительность к основным субстратам Р-гликопротеида (продукт гена АВСВТ), этопо-зиду и доксорубицину, — в 200 раз. Другие исследователи связывают устойчивость к иринотекану и топотекану с иными белками-переносчиками — белками семейства MRP. Например, белок MRP3 обеспечивает устойчивость к митоксантрону (относится к антрацендионам), топотекану, иринотекану и SN-38, но не к самому камптотецину (Miyake et al., 1999). Устойчивость к иринотекану может быть связана с нарушением его активации: in vitro к иринотекану устойчивы клетки, не имеющие карбоксилэстераз, так как они не способны превращать его в SN- 38 (van Ark-Otte et al., 1998). Еще один механизм устойчивости — снижение синтеза или дефект ДНК-топоизомеразы I. Зависимость между ее активностью и чувствительностью к производным камптотецина показана для некоторых клеточных линий (Sugimoto et al., 1990), однако эти данные не нашли клинического подтверждения. Возможные причины сниженного синтеза ДНК-топоизомеразы I — делеция или избыточное метилирование кодирующего ее гена. Длительное действие производных камптотецина вызывает преходящее угнетение синтеза этого фермента in vitro и in vivo. Более того, у больных раком яичников, получавших в/в инфузию топотекана в течение 21 сут, обнаружена связь между снижением синтеза ДНК-топоизомеразы I в лимфоцитах крови, ПФК препарата и тяжестью нейтро-пении (Hochster et al., 1999). В качестве механизма устойчивости к камптотецину in vitro описаны мутации, снижающие активность ДНК-топоизомеразы I или ее сродство к ДНК (Ташига et al., 1991). Кроме того, на активность фермента и сродство к нему ингибиторов могут влиять посттрансляционные изменения, например фосфорилирование (Pommier et al., 1990) или АДФ-рибозилирование (Kasid et al., 1989). Наконец, замечено, что под действием ингибиторов ДНК-топоизомеразы I в клетках усиливается синтез ДНК-топоизомеразы II. Данное наблюдение представляет клинический интерес, так как путем последовательного применения ингибиторов ДНК-топоизомеразы I и II, вероятно, можно достигнуть большего лечебного эффекта.
О дальнейшей судьбе в клетке стабилизированных комплексов ДНК с ДНК-топоизомеразой I известно мало. Очевидно, они плохо распознаются ферментами репарации, поскольку подобные комплексы есть и в норме. Возможно, их разрушает специальная фосфодиэстераза, гидролизующая связь ДНК с тирозином ДНК-топоизомеразы I (Yangetal., 1996). Под действием производных камптотецина гибнут только клетки, вступившие в период S, поэтому активность этих препаратов повышают вещества, препятствующие остановке клеточного цикла на границе периодов G и S (Shao et al., 1997). Устойчивость к этим препаратам клеточных линий рака толстой кишки и лейкозов in vitro сочетается с остановкой в периоде G2, что указывает на возможную роль усиленной репарации ДНК. Не ясно, каково значение белка р53 в гибели клетки на фоне производных камптотецина. Хотя они усиливают синтез этого белка, клетки с дефектным белком р53 также подвергаются апоптозу под действием этих препаратов.
Фармакокинетика. Топотекан обычно назначают в/в. Лишь 20— 35% препарата находится в плазме в активной лактонной форме. Он элиминируется быстрее, чем другие производные камптотецина, конечный Т1/2 для лактонной формы составляет 2—3,5 ч. Биодоступность топотекана при приеме внутрь — 30— 40%. В отличие от других препаратов этой группы он связывается с белками плазмы лишь на 7—35%, что может быть причиной лучшего проникновения в СМЖ, где его концентрация составляет 29—42% сывороточной.
Метаболизм топотекана изучен неполно. В плазме, моче и желчи найдены в низких концентрациях три его метаболита: N-десметилтопотекан, топотекан-О-глюкуронид и N-десме-тилтопотекан-О-глюкуронид (Rosing et al., 1998). По-видимому, топотекан быстро переходит из лактонной формы в карбоксильную и выводится почками. В течение суток с мочой выделяется 25—70% препарата. При ХПН дозу топотекана снижают пропорционально падению СКФ.
Иринотекан. Уже вскоре после в/в введения в крови обнаруживаются лактонные и карбоксильные формы иринотекана и его активного метаболита SN-38; ПФК SN-38 примерно в 25 раз меньше, чем у иринотекана. Возможные преимущества иринотекана и SN-38 перед камптотецином и топотеканом — более высокое содержание лактонной формы и длительный конечный Т1/2 (около 10 ч для обоих веществ). При приеме внутрь биодоступность иринотекана низка (8%), но в этом случае соотношение ПФК SN-38 и иринотекана возрастает в 3 раза. Очевидно, это связано с усилением метаболизма при всасывании из ЖКТ: за счет высокой активности карбоксилэстераз в кишечнике и печени большая часть иринотекана превращается в SN-38. Иринотекан связывается с белками плазмы на 43% и более, SN-38 — на 92—96%. Концентрация SN-38 в СМЖ у людей не исследовалась, но у макак резус она достигает лишь 14% сывороточной, что существенно ниже, чем у топотекана.
Активный метаболит иринотекана — SN-38 — образуется при участии карбоксилэстераз, содержание которых в опухоли и здоровых тканях может сильно влиять на эффективность и токсичность препарата. SN-38 намного активнее иринотекана, но лишь небольшая часть иринотекана превращается в SN-38. Под действием изоферментов подсемейства 11LA цитохрома P45Q образуются два других его метаболита — 7-этил- 10“[4-N-(5-аминовалерил)-1-пиперидино]-карбонилгидроксикампто-тецин и 7-этил-10-(4-амино-1-пиперидино)-карбонилгидрок-сикамптотецин, обладающие низким сродством к ДНК-топои-зомеразе I (Haazetal., 1998). Поскольку эти изоферменты цитохрома Р450 участвуют в метаболизме огромного числа препаратов, большое значение для фармакокинетики иринотекана имеют лекарственные взаимодействия.
Основной путь метаболизма SN-38 — конъюгация с глюку-роновой ксилотой под действием глюкуронилтрансфераз, прежде всего изоферментов, кодируемых геном UGT1A1 (Iyer et al.,1998). SN-38 и его глюкуронид выводятся с желчью. Чем выше уровень глюкуронида SN-38 после применения иринотекана, тем ниже риск тяжелого поноса. В норме глюкуронилтрансферазы, кодируемые геном UGT1A1, осуществляют конъюгацию билирубина, и с аллельными вариантами UGT1A1 связана наследственная гипербилирубинемия — синдромы Криглера—Найяра и Жильбера. Первый встречается редко (1 на 1 000 000 новорожденных), а распространенность второго среди населения в целом достигает 15%. Синдром Жильбера проявляется легкой ги-пербилирубинемией, зачастую бессимптомной. От аллельных вариантов UGT1A1, вероятно, существенно зависят эффективность и токсичность иринотекана. Обнаружена корреляция между уровнем непрямого билирубина, тяжестью нейтропении и ПФК иринотекана и SN-38. На фоне синдрома Жильбера отмечалось усиление токсичности иринотекана, очевидно, из-за медленного образования глюкуронида SN-38. Основная часть иринотекана, SN-38 и его глюкуронида выводится с желчью, но существенную роль играют и почки, обеспечивая 14—37% суммарного клиренса этих веществ. Наличие бактериальной (З-глю-куронидазы в кишечнике, по-видимому, способствует поражению ЖКТ, поскольку этот фермент отщепляет глюкуроновую кислоту с образованием активного SN-38. Возможно, существуют и другие пути метаболизма иринотекана.
Применение. Топотекан обычно вводят по 1,5 мг/м2 в виде в/в инфузии в течение 30 мин ежедневно в 1—5-й дни курса, курсы повторяют 1 раз в 3 нед. Испытываются различные схемы длительной в/в инфузии, а также назначение топотекана внутрь.
Поскольку значительная часть топотекана выводится почками, у больных со сниженной СКФ отмечено усиление токсичности (O’Reilly et al., 1996). Поэтому при умеренной почечной недостаточности (СКФ 20—40 мл/мин) суточную дозу топотекана снижают до 0,75 мг/м2; в тяжелых случаях (СКФ < 20 мл/мин) он противопоказан. Печеночная недостаточность мало влияет на клиренс и токсичность топотекана, и таким больным дозу не снижают.
Топотекан применяется в качестве второй линии химиотерапии рака яичников (ten Bokkel Huinink et al.,1997) и мелкоклеточного рака легкого (von Pawel et al.,1999). Выраженное угнетение кроветворения препятствует использованию топотекана одновременно с другими препаратами, эффективными при этих опухолях (например, с цисплатином). Топотекан эффективен и при гемобластозах, особенно при миелодиспластическихсиндромах.
Иринотекан. В США иринотекан вводят в виде в/в инфузии в течение 90 мин по следующим схемам: 125 мг/м2 еженедельно в течение 4 нед с перерывом на 2 нед, 350 мг/м2 каждые 3 нед, 100 мг/м2 еженедельно или 150 мг/м2 через каждые 2 нед. Исследуется целесообразность более длительных в/в инфузий и приема внутрь.
Иринотекан высокоактивен при метастазирующем раке толстой кишки: в сочетании со фторпиримидинами это препарат выбора для химиотерапии первой линии (Douillard et al., 2000). Его используют и в виде монотерапии — при устойчивости к фторурацилу (Cunningham et ai 1998). Кроме того, многообещающие результаты принесла 2-я фаза клинических испытаний иринотекана при других солидных опухолях, включая мелкоклеточный и немелкоклеточный рак легкого, рак шейки матки, яичников и желудка.
Побочные эффекты. Топотекан. При всех схемах введения дозолимитирующее побочное действие топотекана — нейтропения, нередко в сочетании с тромбоцитопенией. На фоне стандартных доз (по 1,5 мг/м ежедневно в течение 5 сут с интервалом в 3 нед) риск тяжелой нейтропении достигает 81 %, в 26% случаев возникает нейтропения с лихорадкой. В случае непрерывной в/в инфузии в течение 21 сут общая доза препарата выше, чем при других схемах, из-за чего возрастает риск тромбоцитопении и прогрессирующей анемии. При гемобластозах на первый план выходит поражение слизистых, в частности стоматит и понос, иногда заставляющее снижать дозу. Реже наблюдаются тошнота, рвота, повышение активности печеночных ферментов, лихорадка, слабость и сыпь; обычно все эти явления выражены слабо. Цринотекан. При всех схемах введения дозолимитирующее побочное действие иринотекана — отсроченный понос, иногда сопровождаемый нейтропенией. В первых испытаниях частота тяжелого поноса доходила до 35%, однако применение лопера-мида снизило ее более чем вдвое. Лоперамид назначают в дозе 4 мг после первого неоформленного стула, возникшего спустя несколько часов после лечения, с последующим приемом по 2 мг каждые 2 ч (гл. 39). При тяжелом поносе стандартные дозы антидиарейных средств помогают редко. Понос обычно проходит в течение недели, в отсутствие лихорадки и нейтропении он не угрожает жизни больного.
Второе место по степени риска занимает угнетение кроветворения: при введении каждые 3 нед риск тяжелой нейтропении составляет 14—47%, при еженедельном введении меньших доз этот риск ниже. Нейтропения с лихорадкой возникает у 3% больных и может быть смертельной, особенно при сочетании с поносом. В течение суток после введения иринотекана иногда возникает холинергический синдром, связанный с ингибированием АХЭ. Его симптомы — понос, потливость, слюнотечение, спастическая боль в животе, спазм аккомодации, слезотечение, насморк и, реже, бессимптомная брадикардия. Эти явления проходят через несколько минут после введения атропина; его вводят профилактически, если осложнение наблюдалось ранее. Кроме того, нередко возникают тошнота и рвота (обычно легко устранимые), слабость, приливы, стоматит, повышение активности печеночных ферментов и алопеция. Наконец, у японцев, получавших иринотекан при раке легкого, описаны случаи интерстициальной пневмонии и одышки (Fukuoka et al., 1992).
Ферменты
Аспарагиназа
Историческая справка. В 1953 г. было показано, что сыворотка морской свинки вызывает регрессию лимфом у экспериментальных животных, что связано с наличием в ней аспарагиназы (Kidd, 1953). Через 15 лет этот фермент нашел применение как противоопухолевый препарат, действие которого основано на различиях в метаболизме опухолевых и нормальных клеток (Broome, 1981).
Механизм действия. Нормальные клетки обычно образуют аспарагин в количестве, достаточном для синтеза белка, но многие опухолевые клетки, особенно при остром лимфолейкозе, нуждаются в экзогенном аспарагине. Гидролизуя аспарагин в крови до аспартата и ионов аммония, аспарагиназа прекращает его поступление в опухолевые клетки, нарушает в них синтез белка и вызывает их гибель. Сочетание аспарагиназы, метотрексата, доксорубицина, винкристина и преднизона часто используют при остром лимфолейкозе. Решающее значение имеет порядок назначения препаратов: например, введение аспарагиназы после метотрексата усиливает эффект, а обратная последовательность введения — ослабляет. Дело в том, что аспарагиназа нарушает синтез белка, останавливая клеточный цикл, вследствие чего мешает действию метотрексата, наиболее активного в периоде S (Capizzi and Handschumacher, 1982).
Гибель клеток под действием аспарагиназы происходит путем апоптоза. Выработка устойчивости связана с приобретением способности к синтезу аспарагина.
Фармакокинетика. Аспарагиназу вводят в/в или в/м. Ее клиренс сильно зависит от типа препарата. В среднем при в/в введении он составляет 0,035 мл/мин/кг. Объем распределения аспарагиназы невелик (55 мл/кг) и сопоставим с объемом плазмы. Т1/2 приблизительно равен 30 ч (Asselin et al., 1993), у препаратов компаний «Мерк Шарп и Доум Идеа» и «Киова Хакко» он несколько выше, чем у препарата компании «Байер». Аспарагина-за, вырабатываемая Erwinia chrysanthemi (см. ниже), имеет небольшой Т1/2(16 ч), поэтому ее применяют в более высоких дозах. Пегаспаргаза (см. ниже) элиминируется значительно медленнее — Т1/2 составляет 14,9 сут (Но et al., 1986).
Применение. Escherichia coli вырабатывает два изофермента аспарагиназы, но лишь один из них обладает противоопухолевой активностью. Этот изофермент в очищенном виде применяют в клинической практике. Он имеет молекулярную массу 130 ООО и содержит 4 одинаковые субъединицы (Patterson, 1975). При аллергии к препарату из Escherichia coli назначают пегаспаргазу (фермент, конъюгированный с полиэтиленгликолем) или аспарагиназу. вырабатываемую Erwinia chrysanthemi (Minton et al.,1986). Аспарагиназу, получаемую из Escherichia coli, назначают в/в или в/м, обычно по 5000—10 000 МЕ/м2 с интервалами в 2—3 сут в течение 2—4 нед или по 200 МЕ/кг ежедневно в течение 28 сут. Сывороточная концентрация аспарагина падает сразу по окончании инфузии, после однократного введения высокой дозы аспарагиназы его нельзя обнаружить в крови в течение недели. Концентрация аспарагина начинает повышаться лишь при снижении сывороточной активности фермента ниже 0,03 МЕ/мл. Пегаспаргазу вводят по 2500 МЕ/м с интервалом в 12 нед (из-за большого Т Многократное лечение аспарагиназой повышает риск анафилактических реакций. При аллергии к аспарагиназе последняя немедленно инактивируется антителами и ее активность быстро опускается ниже порога чувствительности измерения.
Аспарагиназа — важный компонент химиотерапии острого лимфолейкоза и других лимфопролиферативных заболеваний. Ее активность при солидных опухолях невелика.
Побочные эффекты. Аспарагиназа мало влияет на костный мозг и слизистые ЖКТ. Основное побочное действие связано с ее иммуногенностью и нарушением синтеза белка. Аллергические реакции наблюдаются у 5—20% больных и могут быть смертельными. У части больных их предвестниками служит появление в крови антител, нейтрализующих аспарагиназу. В таких случаях назначают пегаспаргазу; можно использовать и фермент, вырабатываемый Erwinia chrysanthemi, но с осторожностью (Но et al., 1986; Keating et al., 1993).
Подавление синтеза белка в нормальных клетках ведет к гипоальбуминемии. гипергликемии (из-за дефицита инсулина) и нарушениям свертываемости крови (из-за дефицита факторов свертывания). Возможен тромбоз (за счет дефицита протеинов С, S и антитромбина III), реже наблюдаются кровотечения. Часто остается нераспознанным тромбоз синусов твердой мозговой оболочки, поэтому при возникновении эпилептических припадков, головной боли и угнетения сознания больным, получающим аспарагиназу, показана MPT (Bushara and Rust, 1997). Есть данные, что тромбозы обычно возникают на фоне наследственных коагулопатий, связанных с аномальными фактором V (лейденская мутация) или протромбином (мутация G202I0A), гомоцистинурией, дефицитом протеинов С, S или антитромбина III (Nowak-GottI et al., 1999). Редкое, но крайне тяжелое осложнение, возможное на 1-й неделе лечения, — внутричерепное кровоизлияние. Кроме того, аспарагиназа угнетает иммунитет.
Изредка применение аспарагиназы приводит к коме в результате интоксикации аммиаком, образующимся при гидролизе аспарагина. Описаны также случаи панкреатита, но причина его не ясна.