Строение глаза
Категория:
«Фармакология».
Содержание
- 1 Анатомия и физиология глаза
- 2 БОЛЕЗНИ ОРГАНОВ ЗРЕНИЯ
- 3 ПАТОФИЗИОЛОГИЯ ГЛАЗНЫХ БОЛЕЗНЕЙ
- 4 Глаукома
- 5 Возрастная макулярная дегенерация
- 6 Дефицит слезной жидкости
- 7 Воспаление и аллергия
- 8 Косоглазие и глазодвигательные нарушения
- 9 СВОЙСТВА ЛЕКАРСТВЕННЫХ СРЕДСТВ ДЛЯ ЛЕЧЕНИЯ ГЛАЗНЫХ БОЛЕЗНЕЙ
- 10 Лекарственные средства, используемые в офтальмологической диагностике
- 11 Лечение глаукомы
- 12 Лечение воспалительных и аллергических заболеваний глаз
- 13 Лечение возрастной макулярной дегенерации
- 14 Лечение дефицита слезной жидкости
- 15 Лечение косоглазия и глазодвигательных нарушений
- 16 ЛЕКАРСТВЕННЫЕ СРЕДСТВА, ОКАЗЫВАЮЩИЕ ПОБОЧНЫЕ ЭФФЕКТЫ НА ОРГАНЫ ЗРЕНИЯ
- 17 ИНФЕКЦИОННЫЕ БОЛЕЗНИ ОРГАНОВ ЗРЕНИЯ
- 18 Читайте также
- 19 Литература
Анатомия и физиология глаза[править | править код]
Сетчатка глаза получает зрительную информацию о внешнем мире, конвертируя ее в электрические сигналы, поступающие в головной мозг. Зрение является основным источником информации для центральной нервной системы, поэтому для ее обработки используют самые большие по площади области коры мозга. Глазные яблоки связаны с центральной нервной системой оптическими нервами.
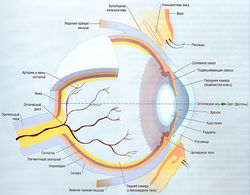
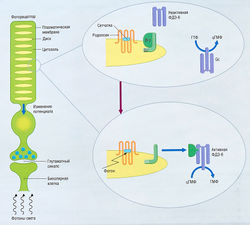
Глазное яблоко — орган сферической формы, имеющий ~ 25 мм в диаметре. Он образован четырьмя специализированными тканями, формирующими хрусталик и две заполненные жидкостью камеры (рис. 19.1):
- роговица и склера (внешние оболочки глаза);
- увеальный тракт, включающий радужку, цилиарное тело и хориоидею;
- эпителиальным пигмент;
- сетчатка глаза.
Слизистая оболочка глазного яблока (бульбарная конъюнктива) покрывает внутреннюю часть века, переходя в конъюнктивальную оболочку.
Роговица — прозрачная ткань передней стороны глаза, позволяющая свету входить в глазное яблоко и содержащая многочисленные чувствительные нервные окончания. Функции роговицы — преломление и проведение лучей света и защита глазного яблока от неблагоприятных внешних воздействий. Под роговицей расположен увеальный тракт (слой ткани под склерой), который формирует радужку (пигментированные гладкие мышцы), цилиарное тело и хориоидею.
Сетчатка — нервная ткань, содержащая фоторецепторы (палочки и колбочки), которая формирует внутренний слой оболочки глазного яблока. Чтобы быть воспринятыми, фотоны света должны пройти через роговицу, затем через заполненную жидкостью переднюю камеру глаза, хрусталик, заполненную жидкостью заднюю камеру глаза и клеточные слои сетчатки. Все ткани на этом пути должны быть прозрачными, чтобы позволить свету проходить через них беспрепятственно. Любая патология, уменьшающая прозрачность тканей глаза, ухудшает зрение.
Глазное яблоко в пределах орбиты глаза вращают шесть мышц
Существуют шесть экстраокулярных мышц глаза:
- средние и боковые прямые мышцы;
- верхняя прямая и косые мышцы;
- нижняя прямая и косые мышцы.
Эти поперечнополосатые мышцы контролирует ЦНС. В состав эфферентной рефлекторной цепи входят нейроны глазодвигательного, блочного и приводящего нервов. В отличие от большинства поперечнополосатых мышц, имеющих 1-3 нейро-мышечных концевых пластинки, волокна прямой мышцы могут иметь до 80 пластинок.
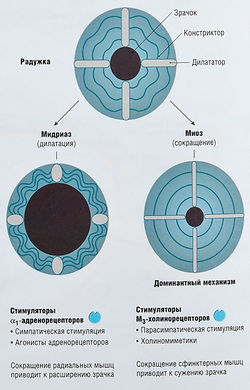
Величина зрачка зависит от освещенности и регулируется симпатическую нервную систему (СНС) и парасимпатическую нервную систему (СНС)
Яркий свет вызывает миоз (сужение), а уменьшение освещенности — мидриаз (расширение) зрачка. Свет, попадающий в один глаз, заставляет сужаться и зрачок парного глаза. Этот рефлекс, называемый согласованным ответом зрачков, является результатом работы головного мозга. Это происходит только тогда, когда мозг способен обработать визуальную информацию, получаемую с двух сетчаток. Согласованный ответ зрачка — полезный диагностический инструмент для оценки степени повреждения головного мозга у пациентов, находящихся в коматозном состоянии. Для оценки реакции на свет используют маленький фонарь.
Деятельность парасимпатической нервной системы сужает зрачок. Стимуляция симпатической нервной системы, например при испуге, вызывает мидриаз и уменьшает влияние ПСНС, хотя последняя все равно преобладает в рефлекторной регуляции размера зрачков.
Радиальная гладкая мышца радужки, расширяющая зрачок, иннервируется симпатической вегетативной нервной системой через волокна от верхнего шейного нервного узла. Нейромедиатором является норадреналин, который действует на а-адренорецепторы, что вызывает ограниченное расширение зрачка. Препараты, являющиеся агонистами а1адренорецепторов, активируют их и вызывают мидриаз (рис. 19.2).
Круговая гладкая мышца радужки, сужающая зрачок, иннервируется волокнами ресничного узла ПСНС. Нейромедиатором выступает ацетилхолин, который действует на мускариновые рецепторы. Средства, стимулирующие М-рецепторы, вызывают миоз.
Лекарства, вызывающие миоз, называют миотиками. а-Адреноблокаторы (фентоламин и др.) редко используют в клинической офтальмологической практике из-за ограниченного участия норадреналина в регуляции размера зрачка.
Многие средства, действующие на центральную нервную систему, также могут изменять размеры зрачка. Например, опиоиды типа морфия сужают зрачок до размера «булавочной головки».
Механизм фокусировки изображения на сетчатке
Аккомодация глаза позволяет регулировать рефрактерную силу и изменять путь светового потока. Преломляющую функцию тканей глаза обычно измеряют в единицах оптического преломления, известного как диоптрии. Наибольшая преломляющая система глаза расположена на внешней границе роговицы и имеет фиксированное значение. Способность хрусталика изменять радиус кривизны обеспечивает фокусировку изображения на оптической части сетчатки.
Хрусталик в глазном яблоке поддерживает ресничная (цилиарная) мышца на подвешивающих (цинновых) связках. Когда ресничная мышца расслабляется, эти связки вытягивают хрусталик в форму эллипсоида. Малый радиус кривизны хрусталика позволяет сфокусировать на сетчатке изображение отдаленных объектов. Когда под действием ПСНС ресничная мышца расслабляется, хрусталик приобретает сферическую форму. Кривизна хрусталика увеличивается, и на сетчатке фокусируются объекты, расположенные вблизи. Непрерывное сокращение ресничных мышц обеспечивает адаптацию остроты зрения. Этим объясняется утомление глаз от чтения в течение длительного времени.
Эффекты нервно-мышечных блокаторов на органы зрения
- При использовании миорелаксантов типа дитилина внутриглазное давление может увеличиваться
- Для здорового глаза увеличение внутриглазного давления не является проблемой из-за очень короткого времени действия дитилина
- При проникающем ранении глаза его содержимое может пролабировать в результате сокращения экстраокулярных мышц
- Низкий уровень освещенности
- М-холиномиметики
- Стимуляция СНС
- Агонисты a1-адренорецепторов, действующие на радиальные мышцы радужки
Причины миоза
- Высокий уровень освещенности
- М-холиноблокаторы
- Стимуляция ПСНС
- Опиаты, действующие на ЦНС
- Антагонисты а1-адренорецепторов
Во время адаптации зрения зрачки сужаются, ограничивая попадание лучей света в центр хрусталика. Происходит сферическое отклонение, и таким образом улучшается качество изображения на сетчатке. Адаптация зрачка происходит рефлекторно. Средства, блокирующие адаптацию глаза, называют циклоплегиками. Почти все они являются М-холиноблокаторами. В ресничной мышце нет адренорецепторов, поэтому на кривизну зрачка не влияют ни симпатолитики, ни симпатомиметики.
Зрачки способны к максимальной (около 12 диоптрий) степени адаптации в юношеском возрасте, затем эта способность постепенно уменьшается, поскольку хрусталик становится менее эластичным. К 50 годам аккомодативная способность хрусталика уменьшается до 1 или 2 диоптрий, поэтому пожилым людям для чтения обычно нужны очки. Это явление, называемое пресбиопией (старческая дальнозоркость), — естественное проявление старения.
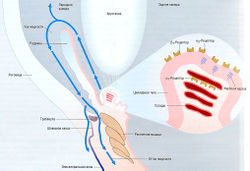
Процесс образования внутриглазной жидкости
Передняя камера глаза заполнена влагой, называемой внутриглазной жидкостью. Она образуется в сосудах цилиарного тела непрерывно в количестве 3 мл/сут. Эта жидкость сначала попадает в заднюю камеру глаза, затем через зрачок — в переднюю камеру (рис. 19.3). Большая часть жидкости оттекает в эписклеральные вены через трабекулы и шлем-мов канал. Около 10% внутриглазной жидкости всасывается в толще склеры.
Рис. 19.3 Образование и отток внутриглазной жидкости. Показано расположение а- и бета-адренорецепторов и фермента карбоангидразы и все мишени для лекарственных средств, уменьшающих образование внутриглазной жидкости.
Образование и последующий отток внутриглазной жидкости поддерживают внутриглазное давление в нормальном диапазоне от 12 до 20 мм рт. ст. Образование внутриглазной жидкости косвенно связано с давлением крови и кровоснабжением цилиарного тела. Активация а1адренорецепторов вызывает спазм кровеносных сосудов в цилиарном теле. Активация β-адренорецепторов увеличивает образование внутриглазной жидкости. а2-Рецепторы уменьшают продукцию внутриглазной жидкости.
Карбоангидраза — фермент, играющий важную роль в образовании внутриглазной жидкости
Фермент карбоангидраза играет важную роль в образовании внутриглазной жидкости. Его действие в органах зрения подобно его действию в почках или в других органах, где образуются тканевые жидкости. Ионный состав внутриглазной жидкости похож на состав плазмы крови, но содержание белка (10 мг/100 мл) намного ниже, чем в плазме (6000 мг/100 мл). Из-за низкого содержания белка внутриглазная жидкость прозрачна. Внутриглазная жидкость не является ультрафильтратом плазмы, на что указывает более высокое содержание в ней бикарбонатов и аскорбиновой кислоты. Это различие в составе предполагает, что внутриглазная жидкость образуется за счет более активных, чем фильтрация, процессов. Этот факт является важным для понимания того, как ингибиторы карбоангидразы уменьшают производство внутриглазной жидкости (см. далее).
Сокращение гладких мышц — важный элемент физиологической регуляции глаза
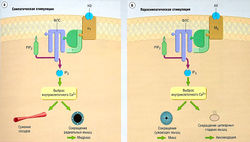
Расширение и сужение зрачка, тонус кровеносных сосудов и ресничной мышцы зависят от сокращения гладких мышц. Эти процессы регулируются разными отделами вегетативной нервной системы, использующей различные медиаторы и рецепторы. И а1 и М3-рецепторы активируют G-белки, которые, в свою очередь, активируют фермент фосфолипазу С для сокращения гладких мышц (рис. 19.4).
Рис. 19.4 Механизмы регуляции тонуса гладких мышц глаза. Активация агадренорецепторов (а,) норэпинефрином (НЭ) (а) или М3-холинорецепторов (М3) ацетилхолином (АХ) (б) ведет к активации G-белков, которые стимулируют синтез инозитол-1,4,5-трифосфата (1Р3) из фосфатидилинозитолдифосфата (Р1Р2) ферментом фосфолипазой С (ФЛС). 1Р3 стимулирует выброс ионов Са2+ из внутриклеточного депо. Са2+ активизирует киназы легких цепей кальмодулинмиозина и вызывает сокращение.
Сетчатка преобразует свет в электрические импульсы нервных клеток
Сетчатка является частью эмбриональной центральной нервной системы, поэтому может рассматриваться, как часть головного мозга. Сетчатка получает кислород и питательные вещества от сосудистой оболочки (сзади) и ретинальных кровеносных сосудов (спереди). Сетчатка — это единственное место, где систему кровообращения головного мозга можно видеть непосредственно в офтальмоскопе.
Macula lutea с ямкой в центре — область сетчатки, характеризующаяся максимальной плотностью колбочек и отсутствием кровеносных сосудов. В этой части генерируются максимально четкие изображения, воспринимаемые мозгом наиболее детально и в самом высоком качестве.
Сетчатка — высокоорганизованная многослойная структура из нервных клеток. За пигментным эпителием сетчатки расположены два типа фоторецепторов — палочки и колбочки, выполняющие различные функции:
- палочки активируются светом слабой интенсивности (сумеречное зрение);
- колбочки активируются светом высокой интенсивности и отвечают за восприятие цвета. Фоторецепторы превращают свет в электрические импульсы посредством белка из рода опсинов. Генерированные импульсы передаются через биполярные клетки к ганглионарным клеткам сетчатки, аксоны которых формируют зрительный нерв и по нему направляются в головной мозг. Другие клетки сетчатки, включая амакриновые, горизонтальные и межплексиформные, также вовлечены в процесс обработки изображения, который происходит в сетчатке. Для восприятия фотонов света головным мозгом требуется преобразование этих фотонов в электрические импульсы в фоторецепторных клетках таким образом, чтобы смодулировать ими выброс нейротрансмиттеров. Это приводит к активизации нейронов, импульсы от которых в итоге достигают зрительных отделов коры, расположенных в затылочных долях головного мозга.
Регуляция высвобождения глутамата (нейротрансмиттера фоторецепторных клеток) происходит в несколько этапов (рис. 19.5). В тканях глаза фермент гуанилилциклаза превращает ГТФ в цГМФ. Затем цГМФ посредством ФДЭ превращается в ГМФ. Различают 11 основных изоформ ФДЭ, каждый из которых имеет еще различные подтипы (см. табл. 17.13).
Для фоторецепторов палочек имеет значение изоформа ФДЭ-6. В темноте активность ФДЭ-6 снижена, что приводит к накоплению цГМФ. Регуляция концентрации цГМФ критически важна для фоторецепторов палочек. Фоторецептор содержит родопсин, структура которого совпадает с G-белком, содержащим 11-цис-ретинальную функциональную группу (см. главу 2). Фотон света вызывает конформационные изменения родопсина, активируя специфический G-белок трансдуцин (Gt). К а-цепочке Gt присоединяется β/у-субъединица, что приводит к активации ФДЭ-6 и резко снижает концентрацию цГМФ.
Мембраны фоторецепторных клеток имеют особый вид ионных каналов, которые зависят от цГМФ (так называемые цГМФ-зависимые каналы). В присутствии цГМФ эти каналы пропускают катионы внутрь фоторецепторных клеток, что приводит к деполяризации. Так же как и в нейронах, деполяризация приводит к открытию потенциал-зависимых кальциевых каналов в пресинаптических отделах и высвобождению глутамата. Гиперполяризация фоторецептора приводит к закрытию кальциевых каналов и уменьшению высвобождения глутамата.
При отсутствии света (в темноте) в фоторецепторных клетках накапливаются большие концентрации цГМФ, фоторецепторные клетки деполяризуются и выбрасывают нейротрансмиттер. И наоборот, в присутствии света ФДЭ-6 активирована, что приводит к увеличению преобразования цГМФ в неактивный ГМФ и к снижению концентрации цГМФ. Фоторецепторные клетки гиперполяризуются, что приводит к закрытию потенциал-зависимых кальциевых каналов на пресинаптическом окончании, в результате уменьшается выделение глутамата.
Таким образом, в присутствии света фоторецепторы имеют низкую концентрацию цГМФ, гиперполяризованы и не выделяют нейротрансмиттеры. В первом синапсе зрительной системы воздействие фотонов света на сетчатку приводит к уменьшению выделения глутамата.
Следующие клетки в цепи передачи сигналов — биполярные клетки. Они делятся на два класса. «Включающие» биполярные клетки — это клетки, реагирующие на прекращение нейротрансмиттерной деполяризации. «Выключающие» биполярные клетки — это клетки, реагирующие на прекращение возбуждения, вызванного глутаматной гиперполяризацией. В связи с этим на ранних этапах визуальной обработки сетчатка глаза одновременно кодирует не только свет, но и его отсутствие во «включающих» и в «выключающих» клетках.
Функции различных полей зрения
Бинокулярная область полей зрения составляет приблизительно 200°, обеспечивая периферические функции сетчатки. Эти функции заключаются в обнаружении движения, что позволяет глазам быстро сосредоточиться на новом объекте. Как только в области периферического зрения начинается движение, то для его идентификации глаза сосредоточивают его изображение в macula lutea поскольку изображение, генерирующееся в macula lutea, наиболее детально.
Периферические поля сетчатки отвечают также за ночное и сумеречное зрение, т.к. большинство фоторецепторов-палочек расположено вне macula lutea. Потеря периферийного зрения сопровождается сужением полей зрения и часто связано с врожденной ретинопатией. Такие болезни, как глаукома и сахарный диабет, также могут влиять на сужение полей зрения.
БОЛЕЗНИ ОРГАНОВ ЗРЕНИЯ[править | править код]
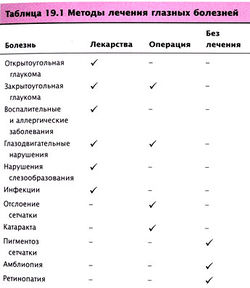
Некоторые из глазных болезней, для лечения которых используют различные лекарственные средства, перечислены в табл. 19.1.
Клинические данные указывают, что лечение витаминами предотвращает и излечивает врожденную дистрофию сетчатки. Пациентам с возрастными изменениями макулы сетчатки необходимо дополнять диету витаминами С, Е и β-каротином, чтобы уменьшить риск развития болезни.
В данной главе рассмотрена терапия глаукомы и воспалительных заболеваний глаз, возрастной макулярной дегенерации, глазодвигательных нарушений, дефицита слезной жидкости и других болезней глаз, которые эффективно лечат лекарственными средствами.
ПАТОФИЗИОЛОГИЯ ГЛАЗНЫХ БОЛЕЗНЕЙ[править | править код]
Глаукома[править | править код]
Глаукома вызвана нарушением оттока внутриглазной жидкости и может привести к слепоте
Для глаукомы характерны:
- увеличение внутриглазного давления (> 21 мм рт. ст.);
- видимые изменения глазного дна;
- сужение полей зрения.
Глаукома без адекватного лечения постепенно повреждает оптический нерв, что может привести к слепоте. Известны две основные разновидности глаукомы — открытоугольная глаукома и закрытоугольная глаукома.
Открытоугольная глаукома и закрытоугольная глаукома[править | править код]
Открытоугольная глаукома — хроническое заболевание, причиной которого является нарушение оттока внутриглазной жидкости в шлеммов канал. В некоторых случаях заболевание может иметь врожденный характер. В основе фармакотерапии глаукомы лежат две задачи. Первая — уменьшение образования внутриглазной жидкости, вторая — увеличение ее оттока (табл. 19.2).
Закрытоугольная глаукома связана с некоторыми анатомическими особенностями радужки глаза, приводящими к ее срастанию с хрусталиком, что также сопровождается нарушением оттока внутриглазной жидкости.
Возрастная макулярная дегенерация[править | править код]
Возрастная макулярная дегенерация — это ухудшение функции центральной части сетчатки. Данное нарушение — одна из основных причин слепоты в пожилом возрасте. Существуют две формы этого заболевания:
- сосудистая (или влажная);
- несосудистая (или сухая).
Влажная форма начинается с хориоидальной неоваскуляризации и заканчивается кровоизлияниями и отслойкой сетчатки, что сопровождается высокой вероятностью потери зрения. При сухой форме кровоизлияния отсутствуют.
Дефицит слезной жидкости[править | править код]
Слезные органы подразделяют на слезопродуцирующие железы и слезоотводящие пути. Нарушения в этих структурах могут привести к состоянию, называемому «сухой глаз». Причиной дефицита слезной жидкости могут быть заболевания глаз, применение лекарств и различные системные заболевания. Например, дефицит слезной жидкости в сочетании с ревматоидным артритом называют синдромом Шегрена.
|
Таблица 19.2 Лекарственные средства для лечения глаукомы | |||
|
Тип |
Механизм |
Пример |
Примечания |
|
Уменьшающие образование внутриглазной жидкости | |||
|
Блокада β1-рецепторов цилиарного тела |
Тимолола малеат |
Средства первого выбора | |
|
Стимуляция а1-рецепторов и/или а2-рецепторов приводит к сокращению сосудов в цилиарном теле |
Апраклонидин | ||
|
Блокирование карбоангидразы, уменьшение образования бикарбонатов |
Ацетазоламид | ||
|
Увеличивающие отток внутриглазной жидкости | |||
|
Миотики |
Активация М-холинорецепторов цилиарного тела приводит к миозу и, следовательно, к увеличению оттока |
Карбахолин | |
|
Аналоги простагландина |
Аналог простагландина F2a улучшает увеасклеральный отток |
Латанопрост |
Биматопрост, травопрост |
Чтобы выявить и оценить симптомы «сухого глаза» используют различные клинические исследования. Тесты с флуоресцирующими веществами и бенгальским розовым помогут выявить язвенные дефекты слизистой оболочки и дефицит жидкости роговицы. Другие тесты позволяют оценить стабильность образования слезной жидкости и функционирования слезных желез.
Воспаление и аллергия[править | править код]
Глаз состоит из различных тканей (см. рис. 19.1), и все они могут воспаляться из-за инфекционных возбудителей (бактериальных или вирусных), аллергии, химического ожога или других факторов (идиопатические причины). Воспаление конъюнктивы называют конъюнктивитом. Кератит, увеит, склерит и неврит являются воспалительными заболеваниями роговицы, увеального тракта, склеры и нервов соответственно. Бывает, что воспаление вовлекает несколько видов тканей глаза. Причиной заболевания могут стать и хронические болезни. Так, синдром Рейтера сопровождается артритом, уретритом и конъюнктивитом. Влияние воспалительного процесса на глаз зависит от степени воспаления, продолжительности и типа вовлеченной ткани. Например, если воспаляется роговица, это может привести к нарушению ее прозрачности и ухудшению зрения. Обычно воспаление ассоциируется с болью, но при глазных болезнях это бывает не всегда.
Косоглазие и глазодвигательные нарушения[править | править код]
Нарушения функции глазодвигательных мышц обычно называют нейроофтальмическими нарушениями. Например, для блефароспазма характерно частое мигание, которое может привести к непроизвольному судорожному закрытию глаза. Причина этого часто неизвестна. Косоглазие (страбизм) является проявлением нарушений функции экстраокулярных мышц. У маленьких детей необходимо как можно раньше начинать лечение, чтобы предотвратить нарушение зрения, известное как амблиопия. Аутоиммунная системная болезнь миастения гравис может вызывать ослабление не только скелетных мышц, но и мышц глаза в 90% случаев (см. главу 8). Это проявляется птозом век (непроизвольное закрытие глаза) и диплопией (раздвоение в глазах из-за дисфункции глазных мышц).
СВОЙСТВА ЛЕКАРСТВЕННЫХ СРЕДСТВ ДЛЯ ЛЕЧЕНИЯ ГЛАЗНЫХ БОЛЕЗНЕЙ[править | править код]
Лекарства для лечения глаз, применяемые местно, должны проникать через роговицу
Все глазные лекарственные средства, в том числе и действующие внутри глаза, наносят местно, поэтому они должны быть липофильны и не иметь по своей химической структуре заряда. Проникновение слабоосновных или слабокислых лекарств можно улучшить, если pH раствора, с которым их применяют, соответствующим образом скорректировать в целях увеличения содержания неионизированной формы лекарственного вещества. Растворы лекарственных средств не нуждаются в изотоничности по отношению к слезной жидкости.
Глазные лекарственные формы
- Большинство глазных лекарственных средств имеет соответствующую форму (например, капли или мази)
- Местное применение позволяет значительно снизить риск системного действия препаратов, но не исключает его полностью
- Некоторые средства, применяемые местно, могут вызывать системные побочные эффекты
- Медленно высвобождающиеся лекарственные формы создают меньший риск системного действия
При использовании лекарственных средств, действующих местно, возможно инфицирование, если их применяют для обоих глаз, поэтому следует применять одноразовые стерильные растворы (если это возможно).
Меланин в радужке связывает некоторые лекарства, что влияет на их действие
Эффект некоторых лекарств зависит от цвета радужки глаза, т.е. от количества меланина. Черный или темно-коричневый цвет радужки обусловлен значительно большим количеством меланина, чем зеленый, серый или синий цвет. Меланин может изменять действие некоторых лекарственных веществ, например атропина. В результате препараты могут действовать более продолжительно у людей с темным цветом глаз, поэтому необходимо соблюдать осторожность, чтобы избежать передозировок у пациентов, имеющих сильно пигментированную радужку глаз.
Цвет глаз и действие лекарств
- Пигментация радужки глаза может оказывать влияние на условия и продолжительность действия лекарств
- При черном и коричневом цвете глаз содержание пигмента меланина больше, чем при зеленом, сером или синем цвете
- Чем выше уровень пигментации в радужке, тем большее количество лекарственного вещества пигмент может связывать, тем медленнее начало и больше продолжительность действия лекарства
- Латанопласт может изменять цвет радужки глаз
Некоторые лекарственные средства, применяемые при глазных болезнях, могут изменять цвет глаз
Длительное местное применение адреналина может способствовать изменению содержания черного пигмента меланина (отложений адренохрома) в радужке глаза. Это объясняется окислением и полимеризацией препарата. Аналог простагландина латанопрост может увеличивать пигментацию радужки, особенно у людей с глазами смешанных оттенков цвета. Этот эффект особенно поразителен, если использовать препарат только на одном глазу.
Консерванты в глазных каплях могут вызывать аллергические реакции
В качестве консервантов в глазных каплях используют различные вещества, которые способны вызывать аллергическую реакцию, особенно у восприимчивых людей. Таким пациентам необходимо избегать применения консерванта бензалкония хлорида. Использование мягких контактных линз также способствует аллергическим и токсическим реакциям, т.к. консервирующее вещество содержится в материале линз.
Лекарственные средства, используемые в офтальмологической диагностике[править | править код]
Антагонисты мускариновых рецепторов используют для мидриаза, чтобы облегчить обследование глазного дна
Некоторые системные и глазные болезни можно диагностировать после обследования глазного дна. Для этого используют препараты, расширяющие зрачок (мидриатики), что облегчает диагностику, улучшая обзорность глазного дна. Наиболее эффективные препараты — антагонисты мускариновых рецепторов (табл. 19.3).
|
Таблица 19.3 Характеристика мидриатиков и циклоплегиков | ||||
|
Лекарственные средства |
Максимальный эффект (мин) |
Длительность действия (час) |
Мидриаз |
Циклоплегия |
|
М-холиноблокаторы | ||||
|
Атропин |
40 |
240 |
+++ |
+++ |
|
Скополамин (гиосцин) |
30 |
200 |
+++ |
+++ |
|
Гоматропин |
30 |
40 |
+++ |
++ |
|
Циклопентолат |
60 |
20 |
+++ |
+++ |
|
Тропикамид |
30 |
5 |
+++ |
++ |
|
Фенилэфрин |
30 |
3 |
+ |
Нет |
Продолжительность и вид воздействия определяют выбор препарата. Антагонисты мускариновых рецепторов блокируют М-рецепторы в радужке и ресничной мышце, в результате снижается влияние на эти мышцы парасимпатической нервной системы. Циклопентолат и атропин — средства выбора для циклоплегии у детей.
Адреномиметики типа адреналина и фенилэфрина гидрохлорида также расширяют зрачок, но в меньшей степени, и не вызывают циклоплегию.
Местные анестетики используют для анестезии роговицы
Роговица — чрезвычайно чувствительная ткань, которой необходима анестезия для проведения диагностики. Измерение внутриглазного давления (тонометрия) заключается в размещении специального устройства на роговице в течение короткого периода времени. Для анестезии применяют препараты из группы лекарственных средств, известных как местные анестетики (табл. 19.4), которые также можно использовать при незначительных оперативных вмешательствах на глазах.
Таблица 19.4 Местные анестетики, применяемые в офтальмологии
|
Лекарственные средства |
Длительность действия (мин) |
Применение |
Примечания |
|
Тетракаин |
10 |
Малая хирургия |
Широко применяется |
|
Беноксинат |
10 |
Тонометрия |
Широко применяется с флуоресцином |
|
Пропаракаин |
1 1 |
Тонометрия |
Хорош для детской практики |
|
Малая хирургия | |||
|
Лидокаин |
50 |
Тонометрия |
Применяется с флуоресцином |
|
Малая хирургия |
Таблица 19.5 Флуоресцентные красители, применяемые для диагностики
|
Краситель |
Поглощение |
Эмиссия |
Применение |
|
Флуоресцин калия |
480 нм (синий) |
520 нм (желто-зеленый) |
Тонометрия, дефекты роговицы, утечки жидкости |
|
Дихлоротетрайодо-флуоресцин (бенгальский розовый) |
Белый |
Розовый |
Повреждения роговицы, вирусные инфекции |
Флуоресцентные вещества используют для обнаружения инородных тел
Флуоресцентные красители (табл. 19.5) типа флуоресцина натрия и дихлоротетрайодофлуоресцина (бенгальский розовый) применяют, чтобы обнаружить роговичные повреждения или инородные тела в глазу. Бенгальский розовый захватывается только поврежденными или инфицированными клетками, поэтому полезен для выявления повреждений роговицы при вирусных болезнях.
Лечение глаукомы[править | править код]
Глаукома — медицинский термин, означающий снижение функций клеток сетчатки, которое заканчивается прогрессирующим уменьшением остроты зрения и в итоге слепотой. Исторически это состояние связывали с повышенным внутриглазным давлением (ВГД), но повреждение клеток сетчатки может происходить и без повышения ВГД. Это поражение называют глаукомой нормального давления. С другой стороны, повышение ВГД может не повреждать сетчатку. Снижение ВГД — основа лечения глаукомы, но окончательная цель терапии — предотвращение потери зрения.
Средства, уменьшающие образование внутриглазной жидкости бета-адреноблокаторы являются типичными препаратами выбора, используемыми при глаукоме для уменьшения образования внутриглазной жидкости. Средства, применяемые для лечения заболеваний глаз, должны не иметь местноанестезирующего эффекта, характерного для типичных представителей этой группы лекарств. Пропранолол для лечения глаукомы не используют, т.к. он оказывает местноанестезирующее действие, особенно при использовании в высоких концентрациях, которые достигаются при назначении эффективной дозы препарата. Пропранолол, проявляя анестезирующий эффект, лишает роговицу ее защитного рефлекса. Неселективные β-адреноблокаторы, используемые в лечении глаукомы (картеолол, левобунолол и тимолол), одинаково блокируют и β1-, и β2-адренорецепторы (табл. 19.6).
Блокаторы β-рецепторов уменьшают образование внутриглазной жидкости за счет блокирования β-рецепторов в цилиарном теле и уменьшения действия адреналина из мозгового вещества надпочечников и норадреналина, высвобождаемого из цилиарного тела. Для уменьшения внутриглазного давления также используют селективные антагонисты β1-рецепторов типа бетаксолола гидрохлорида. Бетаксолол можно применять у пациентов с патологией дыхательных путей (астма и др.), но фармакотерапия таких пациентов требует особого контроля и осторожности.
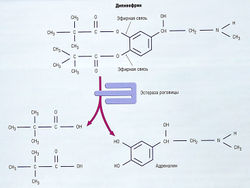
Образование внутриглазной жидкости также может быть уменьшено адреномиметиками (табл. 19.7). Адреналин не очень эффективен для этой цели, т.к. плохо всасывается с поверхности глаза и быстро метаболизируется ферментами моноаминоксидазы. Этого не происходит с пролекарством дипивефрина гидрохлоридом. Он липофилен, при попадании внутрь глаза преобразуется в адреналин под действием эстераз роговицы (рис. 19.6).
Механизм действия адреналина (дипивефрин) при уменьшении внутриглазного давления точно не установлен. Возможно, он действует на β2-рецепторы в цилиарном теле, вызывая снижение продукции внутриглазной жидкости. Адреналин сначала увеличивает внутриглазное давление, однако длительный прием препарата ВГД снижает, вероятно, адреналин действует десенсибилизирующе на β-адренорецептор-опосредованный ответ в глазу.
Длительное применение адреналина приводит к уменьшению кровоснабжения цилиарного тела через активацию а1рецепторов в артериях, вызывает сужение сосудов и снижение скорости образования внутриглазной жидкости.
|
Таблица 19.6 Фармакодинамика и фармакокинетика β-адреноблокаторов, применяемых при глаукоме | ||||
|
Лекарственные средства |
Относительная сила |
Т1/2 (час) |
β1 -селективность |
Зрительный дискомфорт |
|
Тимолол |
5 |
4 |
++ | |
|
Бетаксолол |
1 |
16 |
+ |
+++ |
|
Картеолол |
10 |
5 |
0 | |
|
Левобунолол |
15 |
6 |
- |
++ |
|
Метипранолол |
2 |
2 |
- |
+ |
Использование апраклонидина (а2-адреномиметика) ограничивают его побочные эффекты — увеличение ВГД, аллергический конъюнктивит или дерматит при длительном применении 40% пациентов). Апраклонидин — производное классического а2-агониста клонидина, который используют при гипертензии. Механизм действия апраклонидина, как и адреналина, в снижении ВГД пока неясен.
Существует несколько теорий:
- активация а2-адренорецепторов в цилиарном теле непосредственно уменьшает образование внутриглазной жидкости;
- активация а1адренорецепторов уменьшает приток крови в цилиарное тело подобно адреналину. Апраклонидин — селективный а2-агонист, но в высоких концентрациях он также активирует а1-рецепторы;
- активация пресинаптических а2-рецепторов ведет к ограничению выброса адреналина и уменьшению образования внутриглазной жидкости после уменьшения возбуждения постсинаптических β-рецепторов.
Обычными неблагоприятными побочными эффектами для препаратов группы агонистов а-рецепторов являются гиперемия, ретракция века, вазоконстрикция конъюнктивы и мидриаз.
Ингибиторы карбоангидразы[править | править код]
Ингибиторы карбоангидразы — лекарственные средства, которые применяют перорально при терапии глаукомы (табл. 19.8). Преобразование диоксида углерода и воды в угольную кислоту катализируется ферментом карбоангидразой; скорость преобразования зависит от конкретной изоформы фермента. Поскольку образование внутриглазной жидкости зависит от активного транспорта бикарбоната и ионов Na+, ограничение активности карбоангидразы уменьшает образование внутриглазной жидкости.
Таблица 19.7 Применение а-адреномиметиков в лечении глаукомы
|
Лекарственные средства |
Подтип рецептора |
Побочные эффекты, не связанные с механизмом действия |
Примечания |
|
Адреналин |
а и β |
Потемнение роговицы |
Эндогенный нейрогормон |
|
Дипивефрин |
а и β |
Предшественник адреналина (см. рис. 19.6) | |
|
Клонидин |
а2 |
Мало применим из-за системных побочных эффектов | |
|
Апраклонидин |
а2 |
Конъюнктивит, дерматит |
Меньше системных побочных эффектов, чем у клонидина |
|
Бриномидин |
а2 |
Усталость, сухость глаз |
Таблица 19.8 Ингибиторы карбоангидразы для лечения глаукомы
|
Лекарственные средства |
Путь введения |
Изоферменты |
Фармакокинетика |
Примечание | ||
|
Начало (час) |
Пик (час) |
Длительность (час) | ||||
|
Ацетазоламид |
Орально Парентерально Капсулы с замедленным высвобождением |
Нет |
1 |
2-6 |
> 7 |
Угнетение костного мозга Апластическая анемия Анафилактический шок |
|
Дихлорфенамид |
Орально |
Нет |
2 |
2 |
6 |
Анорексия Эмоциональная лабильность |
|
Метазолам ид |
Орально |
Нет |
1 |
2-3 |
12 |
Слабость Головокружение |
|
Дорзоламид |
Местно |
Да CA-II |
2 |
Редкие системные эффекты Легче переносится пациентом | ||
|
Бринзоламид |
Местно |
Очень длинный Т1/2 | ||||
|
Таблица 19.9 Миотики, применяемые при глаукоме | ||
|
Лекарственные средства |
Действие |
Примечания |
|
Агонисты прямого действия | ||
|
Карбахолин |
М/Н-холиностимулятор | |
|
Пилокарпин |
М-холиностимулятор |
Форма с замедленным высвобождением |
|
Антихолинэстеразные средства | ||
|
Физостигмин |
Обратимое ингибирование | |
|
Демекарий | ||
|
Эхотиофат | ||
|
Изофлюрофат |
Необратимое ингибирование | |
Производное сульфонамидов ацетазоламид, синтезированный еще в 1950-х гг., является ингибитором карбоангидразы, эффективно снижающим ВГД. Однако из-за побочных эффектов его применение ограничено. Неблагоприятными эффектами, особенно в пожилом возрасте, могут быть парестезия, гипокалиемия, снижение аппетита, сонливость и депрессия. Выраженность этих эффектов значительно меньше в новых препаратах с замедленным высвобождением лекарственного вещества. Снижение частоты побочных эффектов может быть связано с более низкими пиковыми концентрациями лекарственного вещества. Ингибитор карбоангидразы дорзоламид блокирует специфическую изоформу карбоангидразы — карбоангидразу II, выделенную в цилиарном теле и эритроцитах. Дорзоламид рекомендуется комбинировать с антагонистами β-адренорецепторов и миотиками.
Применение блокаторов β-рецепторов не рекомендуется при:
- Астме
- Хронической обструктивной болезни легких
- Брадикардии
- Блокадах сердца
Лекарственные средства, увеличивающие отток внутриглазной жидкости[править | править код]
Миотики (табл. 19.9) улучшают отток внутриглазной жидкости в результате увеличения увеасклерального дренажа, но оказывают неблагоприятный эффект — сужают зрачки, что может ухудшать зрение в темноте. Хронический спазм акоммодации, вызванный миотиками, через какое-то время может привести к нарушению зрения и головной боли. Эти неблагоприятные эффекты наблюдаются у большинства пациентов, но обычно уменьшаются со временем у пожилых пациентов. Лекарственные формы с замедленным высвобождением активного вещества (например, пролонгированная форма М-холиномиметика пилокарпина) имеют минимум побочных эффектов у молодых пациентов. В отличие от глазных капель, лекарственные формы с замедленным высвобождением не создают высокую начальную концентрацию лекарственных веществ.
Недавно был представлен новый класс препаратов для увеличения оттока внутриглазной жидкости. Латанопрост — синтетический аналог простагландинов, увеличивающий увеасклеральный отток посредством того же механизма, что и эндогенный простагландин ПГБ2а (см. табл. 19.2). Его действие связано с расслаблением цилиарной мышцы. Успех латанопроста привел к созданию его аналогов — биматопроста и травопроста. Побочные эффекты: гиперемия конъюнктивы, повышенный рост ресниц, пигментация радужки и раздражение глаз.
Эффективность лекарственных средств для лечения глаукомы[править | править код]
В сравнительных тестах ингибиторы карбоангидразы оказались также эффективны, как и симпатомиметики, но превзошли β-блокаторы в снижении ВГД. Однако клиническая эффективность — не единственный фактор, определяющий выбор препарата, также нужно учитывать побочные эффекты и индивидуальные особенности пациента.
Фармакотерапия открытоугольной глаукомы[править | править код]
Оптимальный препарат для лечения пока еще не найден. Обычно терапию начинают с β-блокаторов, но если целевое ВГД не достигнуто, к терапии добавляют миотики и симпатомиметики. Кажется парадоксальным использование и антагонистов β-рецепторов, и агонистов этих же рецепторов у одного пациента, но, как это было описано ранее, эти средства, вероятно, действуют через различные механизмы снижения ВГД и могут иметь совместные эффекты. Ингибиторы карбоангидразы, как правило, используют как препараты третьей линии, т.к. они могут оказывать существенные неблагоприятные эффекты. Ингибиторы карбоангидразы типа дорзоламида могут стать более широко используемыми. Латанопрост дает возможность фармакотерапии стойких случаев повышения ВГД. Биматопрост, агонист ПГF2(X, используют при лечении глаукомы местно (0,03% раствор), как и травопрост.
Мидриатики и глаукома
- Мидриатики могут быть опасными для пациентов с закрытоугольной формой глаукомы, т.к. способны усугублять внутриглазную гипертензию
- Расширение зрачка и паралич ресничной мышцы уменьшают отток внутриглазной жидкости
В конечном счете выбор препарата при глаукоме зависит от особенностей течения заболевания у конкретного пациента. Например, антагонисты β-рецептора противопоказаны пациентам с астмой. В молодом возрасте и у пациентов с увеличенным риском отслойки сетчатки миотики нужно использовать с осторожностью.
Закрытоугольная глаукома[править | править код]
В критической ситуации используют средства, опосредованно снижающие внутриглазное давление. Маннитол (осмотический диуретик), вводимый внутривенно, и глицерин, назначаемый внутрь, увеличивают осмолярность крови и могут быстро уменьшить высокое внутриглазное давление, являющееся непосредственной угрозой зрению (табл.19.10). Миотики типа пилокарпина или карбахолина способны сильно натягивать радужку и временно уменьшать ВГД (см. табл. 19.9). Гиперосмотические средства снижают ВГД, сокращая объем стекловидного тела. Увеличение осмолярности плазмы вызывает отток воды от стекловидного тела во внутриглазные кровеносные сосуды, уменьшая его размер на 10%. Это позволяет уменьшить ВГД и углубить переднюю камеру глаза за счет движения радужки, что особенно полезно. Лечение также можно проводить с использованием YAG-лазера, формирующего отверстия в радужке (иридэктомия) для увеличения оттока внутриглазной жидкости.
Лечение воспалительных и аллергических заболеваний глаз[править | править код]
Воспалительные заболевания глаз лечат коротким курсом глюкокортикостероидов
Местное внутриглазное воспаление и увеит (воспаление увеального тракта) можно лечить коротким курсом глюкокортикостероидов. Эти препараты являются лекарственными средствами первой линии в лечении местного воспаления. Их механизм в случае воспаления, вызванного вирусом простого герпеса, могут приводить к слепоте действия и фармакология объяснены в главах 9 и 11. Однако глюкокортикостероиды используют только краткосрочно. Длительное их использование может причинить вред (стероидная глаукома). Примеры клинического использования глюкокортикостероидов приведены в табл. 19.11. Системное действие глюкокортикостероидов может стать причиной некоторых заболеваний глаз — склерита, эписклерита и слепоты при увейте. Правильный диагноз очень важен, т.к. глюкокортикостероиды ухудшают течение воспаления, вызванного вирусом простого герпеса, из-за формирования стероидной язвы, что может привести к слепоте или даже потере глаза.
Таблица 19.10 Осмотические средства, применяемые при повышении внутриглазного давления
|
Лекарственные средства |
Путь введения |
Фармакокинетика |
Примечания | ||
|
Начало (мин) |
Пик (мин) |
Длительность (час) | |||
|
Глицерин |
Орально |
15 |
45 |
5 |
Метаболизируется |
|
Изосорбид |
Орально |
30 |
5 |
Не метаболизируется | |
|
Маннитол |
Внутривенно |
30 |
60 |
6 |
Средство выбора |
|
Мочевина |
Внутривенно |
30 |
5 |
Применяют редко | |
Таблица 19.11 Глюкокортикостероиды в офтальмологии
|
Лекарственные средства |
Относительная противовоспалительная активность |
Применение |
|
Бетам етазон |
25 |
Короткий курс терапии воспаления |
|
Клобетазона бутират |
Короткий курс терапии воспаления | |
|
Дексаметазон |
25 |
Короткий курс терапии воспаления |
|
Флуорометолон |
25 |
Короткий курс терапии воспаления |
|
Гидрокортизона ацетат |
Короткий курс терапии воспаления | |
|
Преднизолон |
4 |
Эффект при переднесегментарном воспалении |
|
Римексолон |
4 |
Послеоперационное воспаление, увеиты |
Глюкокортикостероиды
- Длительное местное применение этих лекарств может приводить к катаракте и глаукоме
- Глюкокортикостероиды, применяемые
При аллергических заболеваниях, например аллергического конъюнктивита, можно применять блокаторы гистаминовых Н1рецепторов (антазолин), мембраностабилизирующие средства типа кромогликата натрия или недокромила натрия (табл. 19.12). При лечении серьезной аллергии возможно применение глюкокортикостероидов.
Таблица 19.12 Противоаллергические средства
|
Лекарственные средства |
Механизм действия |
Применение |
|
Олопатадин |
Блокатор гистаминовых Н1-рецепторов |
Конъюнктивит |
|
Антазолина сульфат |
Блокатор гистаминовых H1-рецепторов |
Аллергический конъюнктивит |
|
Азеластина гидрохлорид |
Блокатор гистаминовых Н1-рецепторов |
Сезонный аллергический конъюнктивит |
|
Эмедастин |
Блокатор гистаминовых Н1-рецепторов |
Сезонный аллергический конъюнктивит |
|
Эпинастин |
Блокатор гистаминовых H1-рецепторов |
Конъюнктивит |
|
Левокабастин |
Блокатор гистаминовых Н1-рецепторов |
Сезонный аллергический конъюнктивит |
|
Лодоксамид |
Стабилизатор тучных клеток (блокатор Са2+-каналов?) |
Аллергический конъюнктивит |
|
Недокромил натрия |
Стабилизатор тучных клеток (блокатор Са2+-каналов?) |
Аллергический конъюнктивит, весенний кератоконъюнктивит |
|
Кромогликат натрия |
Стабилизатор тучных клеток (блокатор Са2+-каналов?) |
Аллергический конъюнктивит |
|
Кетотифен |
Блокатор гистаминовых Н1-рецепторов и стабилизатор тучных клеток |
Весенний кератоконъюнктивит |
Лечение возрастной макулярной дегенерации[править | править код]
Для лечения влажной формы дегенерации используют как медикаментозные, так и немедикаментозные методы. При ограниченных сосудистых повреждениях без вовлечения в патологический процесс ямки можно провести коагуляцию тепловым лазером. Кроме этого, для лечения влажной формы проводят фотодинамическую терапию, при которой вводят внутривенно вертепорфин. Этот фотоактивный порфирин-связанный препарат активируется ненагревающим красным лазером. При активации вер-тепорфина образуется активная форма кислорода, которая оказывает основное действие на неоваскуляризацию тканей под ямкой. Лечение повторяют каждые 3 мес в течение по крайней мере 2 лет. Фото-динамическая терапия не уничтожает клетки сетчатки, в отличие от коагуляции тепловым лазером.
Недавно была одобрена терапия препаратом пегаптаниб, представляющая собой новый подход к лечению. Действие препарата основано на том, что неоваскуляризация зависит от сосудистого эндотелиального фактора роста. Пегаптаниб — 28-нуклеотидный фрагмент РНК, блокирующий фиксацию сосудистого эндотелиального фактора роста к его рецептору на поверхности эндотелиальных клеток. Пегаптаниб имеет модифицированную нуклеокислотную структуру, которая предотвращает быструю деградацию и обеспечивает более длительный период полувыведения. Модификация заключается в присоединении полиэтиленгликоля. Пегаптаниб вводят внутривенно каждые несколько недель курсом длительностью 1 год. Возрастная макулярная дегенерация отличается от диабетической ретинопатии, для лечения которой не применяют вертепорфин или пегаптаниб. Диабетическая неоваскуляризация стимулируется гипоксией, возникающей на фоне диабетических микроангиопатий.
Лечение дефицита слезной жидкости[править | править код]
Для предотвращения болезненной сухости и повреждения роговицы используют искусственные слезы (табл. 19.13). Ацетилцистеин — миотик, который можно использовать при мукоидном застое слезной жидкости.
Таблица 19.13 Средства, применяемые при дефиците слезной жидкости
|
Лекарственные средства |
Применение |
Примечания |
|
Ацетилцистеин |
Дефицит слез Нарушение продукции слизи |
Муколитический агент |
|
Карбомеры (полиакрилат) |
«Сухой глаз» Нарушения слезовыделения | |
|
Гидроксиэтил-целлюлоза |
Дефицит слез | |
|
Гипромеллоза |
Дефицит слез | |
|
Жидкий парафин |
«Сухой глаз» | |
|
Поливинил этилен |
Дефицит слез | |
|
Повидон |
«Сухой глаз» | |
|
Натрия хлорид |
Раздражение глаз | |
|
Цинка сульфат |
Вяжущее средство |
Применяют редко |
|
Кармеллоза |
Дефицит слез |
Лечение косоглазия и глазодвигательных нарушений[править | править код]
Некоторые нарушения экстраокулярных и глазных мышц устраняют с помощью ботулинового токсина
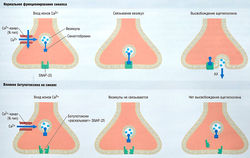
Для лечения некоторых нарушений экстраокулярных и глазных мышц применяют ботулиновый токсин А — один из токсинов, вырабатываемый бактериями Clostridium botulinum (микроорганизмами, ответственными за ботулизм, — одно из самых тяжелых пищевых отравлений). Ботулотоксин блокирует выброс ацетилхолина в нервных волокнах и вызывает паралич мышц. Местное введение ботулотоксина в скелетные мышцы оказывает только местный эффект. Через 3 дня после введения мышца полностью расслабляется и находится в таком состоянии до 6 нед (рис. 19.7). Ботулотоксин обладает ферментативной активностью и расщепляет белки, которые необходимы для стыковки везикул с ацетилхолином с пресинаптическими мембранами нервных окончаний. Для гарантированного правильного размещения иглы для введения рекомендуется проводить процедуру специальной иглой, которая позволяет делать запись электромиограммы.
Рис. 19.7 Механизм действия ботулотоксина. Ботулотоксин препятствует связыванию ацетилхолиновых везикул с мембраной двигательных нейронов и выходу ацетилхолина (АХ) из везикул посредством связывания синаптосомально-ассоциированного белка (SNAP-25),осуществляющего связывание везикул.
При аутоиммунной болезни миастении гравис мышцы век ослабляются так же, как и глазные мышцы. Системное применение антихолинэстеразных средств типа неостигмина бромида и пиридостигмина бромида уменьшает выраженность офтальмологических и других симптомов.
ЛЕКАРСТВЕННЫЕ СРЕДСТВА, ОКАЗЫВАЮЩИЕ ПОБОЧНЫЕ ЭФФЕКТЫ НА ОРГАНЫ ЗРЕНИЯ[править | править код]
Лакриматоры[править | править код]
Лакриматоры — слезоточивые средства, например ортохлорбензилиденемалононитрил (слезоточивый CS-газ), баллончики с экстрактом перца чили капсаицином, которые используют для охраны правопорядка и как средства самозащиты. В медицине их не используют. Эти средства вызывают интенсивное раздражение роговицы и конъюнктивы.
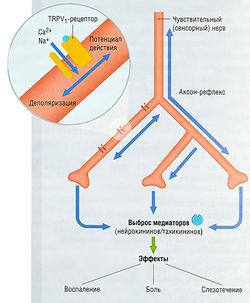
Лакриматоры активируют ванилоидные (капсаициновые) рецепторы, которые являются неселективными катионными каналами, локализованными на сенсорных нервах. Активация рецептора открывает ионный канал, позволяя ионам Na+ и Са2+ проникать внутрь нервной клетки, вызывая ее деполяризацию (рис. 19.8). В ответ на такое возбуждение сенсорные окончания нерва высвобождают различные медиаторы (нейрокинины и тахикинины), которые вызывают боль, воспаление и слезотечение. Такая же реакция происходит при попадании в глаза экстракта перца чили.
Рис. 19.8 Действие лакриматоров и родственных им веществ. Аксон-рефлекс, инициируемый агонистами ванилоидных (TRPV,) рецепторов, приводит к выбросу медиаторов в чувствительных нейронах, что сопровождается болью, воспалением и слезотечением.
Катарактогенные средства[править | править код]
Катаракту (потеря прозрачности хрусталика) могут вызвать:
- длительная местная терапия глюкокортикостероидами;
- средства, оказывающие системное действие (например, фенотиазины, применяемые при лечении шизофрении) (табл. 19.14).
Ретинопатические средства[править | править код]
Многие лекарственные средства, применяемые системно, могут вызывать ретинопатию. Прием даже небольшого количества метанола (~ 10 г), который часто присутствует в некондиционных спиртных напитках, может необратимо повредить сетчатку глаз. Поскольку аксоны клеток сетчатки формируют оптические нервы, метиловый спирт может вызвать слепоту. Повреждение возникает из-за того, что фермент, преобразующий ретинол в ретиналь в нормальном цикле пигмента родопсина, конвертирует метанол в формальдегид. Формальдегид (который, как известно, используют в анатомии для фиксирования тканей) реагирует с белками и, коагулируя их, повреждает клетки сетчатки. Отравление метанолом рассмотрено в главе 24.
Хлорохин — противомалярийный препарат, используемый также при ревматических болезнях — может индуцировать обратимую и необратимую катаракту с весьма характерным симптомом, называемым «бычий глаз». Однако, если суточная доза не превышает 250 мг, этот побочный эффект возникает редко.
Индометацин, этамбутол, тамоксифен, фенотиазины и некоторые другие лекарственные средства также оказывают неблагоприятные эффекты на сетчатку или оптический нерв. В ряде случаев такие побочные эффекты возникают при использовании слишком большой дозы применяемых лекарств. Например, если суточная доза этамбутола превышает 15 мг/кг, возможно появление токсичности. Регулярный офтальмологический контроль позволяет избежать таких проблем.
Ретролентальная фиброплазия — специфическое заболевание, которое возникает у недоношенных новорожденных при выхаживании их в кювезах с высоким содержанием кислорода. Это связано с неадекватным ростом кровеносных сосудов в стекловидном теле при высокой концентрации кислорода в окружающей среде. Рост этих сосудов может повреждать сетчатку и приводить к дефектам зрения и слепоте.
ИНФЕКЦИОННЫЕ БОЛЕЗНИ ОРГАНОВ ЗРЕНИЯ[править | править код]
Инфекционные болезни глаз могут иметь бактериальную или вирусную этиологию
Инфекционные болезни глаз могут иметь бактериальное или вирусное происхождение:
Лекарства, оказывающие неблагоприятные эффекты
- Некоторые местные лекарственные средства могут вызывать аллергию (например, эхотиофат)
- Системные лекарственные средства могут приводить к катаракте (например, хлорохин)
- Ретинопатия может быть вызвана различными системными лекарственными средствами (например, тамоксифеном)
- бактериальный блефарит и острый конъюнктивит лечат каплями с антибиотиками;
- гонококковый конъюнктивит требует серьезной системной антибактериальной терапии;
- роговичные язвы и кератиты лечат антибиотиками;
- эндофтальмит, вызванный инфекцией и воспалением в задней части глаза, может потребовать внутриглазного введения антибиотиков. Грибковые инфекционные болезни глаза встречаются редко, но возможны у сельскохозяйственных рабочих. Терапию таких заболеваний ведет специалист-миколог.
Широкий диапазон антибактериальных лекарств для лечения инфекционных болезней глаз представлен в табл. 19.15. Возможно использование как антибиотиков широкого спектра действия, так и тех, которые рекомендуются для лечения определенных инфекционных болезней. Неблагоприятные эффекты, связанные с применением антибактериальных средств (раздражение и зуд), минимальны и обычно быстро проходят.
Хлорамфеникол, широко используемый антибиотик при лечении глазных болезней, редко ассоциируется с апластической анемией.
Таблица 19.15 Антибактериальные средства для лечения инфекционных болезней глаз
|
Лекарственные средства |
Применение |
Примечания |
|
Хлорамфеникол |
Широкий спектр |
Средство выбора |
|
Хлортетрациклин |
Хламидиозы Трахома | |
|
Ципрофлоксацин |
Широкий спектр Язвы роговицы | |
|
Фрамицетин сульфат |
Широкий спектр | |
|
Фузидовая кислота |
Стафилококковые инфекции | |
|
Гентамицин |
Широкий спектр Инфекции Pseudomonas aeruginosa | |
|
Ломефлоксацин |
Широкий спектр | |
|
Неомицина сульфат |
Широкий спектр | |
|
Офлоксацин |
Широкий спектр Инфекции Pseudomonas aeruginosa | |
|
Полимиксин В |
Широкий спектр | |
|
Пропамидин |
Амебеазный кератит |
Малоэффективен при бактериальных инфекциях |
Ципрофлоксацин не стоит применять для лечения глазных заболеваний у детей, т.к. это средство вызывает жжение и зуд. Механизмы действия и фармакология антибактериальных средств обсуждены в Механизмы действия антибиотиков.
Для использования в офтальмологии созданы специальные антивирусные средства. Для лечения роговичных язв, вызванных вирусом простого герпеса, используют ацикловир. Ганцикловир применяют для терапии цитомегаловирусных глазных инфекций у пациентов, больных СПИДом. Также в офтальмологии используют идоксуридин, видарабин и трифлуридин. Механизмы действия и фармакология этих антивирусных средств представлены в Лечение вирусных заболеваний.
Читайте также[править | править код]
Литература[править | править код]
- Bartlett JD, Jaanus SD. Clinical ocular Pharmacology, 4th edn. London: Butterworth-Heinemann; 2001. [A major work for reference.]
- Denniston A, Reuser T. The use of botulinum toxin in ophthalmology. Hosp Med 2001; 62: 477-479. [A review of botox therapy used in ophthalmology.]
- Dowling JE. The Retina: an Approachable Part of the Brain. Cambridge, Mass: Harvard University Press; 1987. [An excellent book on the retina, written by a leading retinal scientist.]
- Fraunfelder FT, Fraunfelder FW. Drug Induced Ocular Side Effects, 5th edn. London: Butterworth-Heinemann; 2000. [A major work for reference.]
- Zimmerman TJ, Kooner KS, Sharir M, Fechter RD. Textbook of Ocular Pharmacology. Philadelphia: Lippincott-Raven; 1997. [A major work for reference.]