Спортивная медицина — различия между версиями
Tubzik (обсуждение | вклад) |
Tubzik (обсуждение | вклад) (→Прогнозирование состояния здоровья) |
||
| Строка 1056: | Строка 1056: | ||
*имеет заболевания, требующие лечения и ограничивающие тренировочный процесс; | *имеет заболевания, требующие лечения и ограничивающие тренировочный процесс; | ||
*имеет заболевания, требующие отстранения (кратковременного или длительного) от занятий спортом. | *имеет заболевания, требующие отстранения (кратковременного или длительного) от занятий спортом. | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
== Список литературы == | == Список литературы == | ||
Версия 19:56, 20 апреля 2017
Источник: «Спортивная медицина»
Автор: Под ред. С.П. Миронова, 2013 г.
- Медицинское обследование спортсменов
- Прогнозирование состояния здоровья спортсмена
- Пограничные состояния
- Гипертония и спорт (повышенное артериальное давление)
- Гипотония (пониженное артериальное давление)
- Обследование опорно-двигательного аппарата
- Медицинский контроль спортсменов
- Неврологическое обследование спортсменов
- Кардиологическое обследование спортсменов
- Лабораторная диагностика в спорте
- Тестирование общей физической работоспособности
интенсивность физических нагрузок - отдельная статья
Содержание
- 1 Спортивная медицина. Терминологический и понятийный аппарат
- 2 История развития отечественной спортивной медицины
- 3 Принципы организации отечественной спортивной медицины
- 4 Предисловие
- 5 Участники издания
- 6 Оценка состояния здоровья при допуске к занятиям спортом
- 7 Ежегодное углубленное медицинское обследование спортсменов
- 8 Список литературы
- 9 Пограничные состояния здоровья при допуске к занятиям спортом
- 10 Дифференцированные соединительнотканные дисплазии
- 11 Недифференцированные соединительнотканные дисплазии
- 11.1 Малые аномалии развития сердца
- 11.2 Открытое овальное окно
- 11.3 Аневризма межпредсердной перегородки
- 11.4 Двустворчатый аортальный клапан
- 11.5 Удлиненный евстахиев клапан
- 11.6 Дилатация корня аорты
- 11.7 Дилатация синусов Вальсальвы
- 11.8 Идиопатическое расширение легочной артерии
- 11.9 Функционально узкая аорта
- 11.10 Аномалии подклапанного аппарата
- 11.11 Ложные (дополнительные) хорды левого желудочка
- 11.12 Пролапс митрального клапана
- 11.13 Пролапс трехстворчатого клапана
- 12 Отдельные электрокардиографические феномены и синдромы
- 13 Пограничные цифры артериального давления. Пограничная артериальная гипертензия
- 14 Артериальная гипотензия
- 15 Список литературы
- 16 Обследование опорно-двигательного аппарата
- 17 Определение внешних признаков нарушения функционального состояния опорно-двигательного аппарата
- 18 Методика проведения функционального тестирования отдельных мышц и мышечных групп
- 19 Источники
Спортивная медицина. Терминологический и понятийный аппарат
Вопросы организации и эффективности функционирования спортивной медицины в России активно обсуждаются в последние годы не только на государственном уровне, но и среди широкого круга специалистов в области медицины и спорта, а всплеск в последние годы количества публикаций в средствах массовой информации отражает интерес к данному направлению со стороны населения, активно вовлекаемого в занятия физкультурой и спортом. Приближение исторических спортивных событий (Олимпиада), проводимых в нашей стране, также актуализирует потребность в организации деятельности службы на современном уровне, а это практически невозможно без качественной и всеобъемлющей дефиниции спортивной медицины, принимаемой всем профессиональным сообществом. Активная работа Минздравсоцразвития России по введению порядков и стандартов медицинской деятельности, разработка профессиональных классификаторов услуг, реорганизация системы СМ предъявляют повышенные требования к качеству определений и терминов каждой медицинской специальности.
Понимание вопросов терминологического определения современной спортивной медицины, ее полифункциональных задач, решаемых специалистами, работающими в области спортивной медицины, о границах профессиональной ответственности и компетенции, чрезвычайно актуально для выработки оптимальных организационных моделей.
Неопределенность в данных вопросах создает ситуации междисциплинарных конфликтов в организационно-правовых и профессиональных сферах и значительно снижает эффективность предпринимаемых усилий на всех уровнях государственного управления. Тем более что в историческом аспекте приближается столетняя дата, возможно, первого официального оформления спортивной медицины, и относится она к 1911 г., когда в Европе на Всемирной гигиенической выставке появился раздел гигиены физических упражнений.
А уже в 1926 г. в Амстердаме на I Международном конгрессе, проходившем во время IХ Олимпийских игр, была создана Международная ассоциация врачей по спортивной медицине (ФИМС). В уставе ФИМС этого периода сформулировано одно из первых определений целей спортивной медицины: «Деятельность федерации преследует цели сохранения и улучшения физического и морального здоровья человека путем физических упражнений, и особенно путем физического воспитания, гимнастики, спорта и игр, а также научных исследований и их воздействий, как нормальных, так и патологических, исключая при этом всякое стремление к наживе».
За более чем столетний период активного развития спорта и медицины и в нашей стране, и за рубежом сформировались очень разные представления о понимании сущности и очертаний профессиональных компетенций и организационных моделей спортивной медицины. Если в нашей стране спортивная медицина прошла длительный и весьма успешный путь развития от врачебного контроля советской физкультуры и спорта к государственной службе спортивной медицины, имеющей свою структуру, организационные формы, штаты и финансирование, то за рубежом спортивная медицина развивалась в основном вне государственного сектора здравоохранения, и ее становление определялось развитием системы физкультуры и спорта в конкретной стране.
В зарубежных профессиональных изданиях и справочниках представлены десятки определений СМ, которые в основном отражают отдельные практические аспекты СМ (травмы, питание, физиология физических упражнений, психология, организация соревнований и пр.).
Вот, например, наиболее типичное определение из англо-американских медицинских словарей и монографий: «СМ - отрасль медицины, изучающая эффекты нагрузок и спорта на организм человека, включая лечение травм».
Парадоксально, но в отечественной профессиональной литературе определение СМ встречается редко и часто не корреспондируется с реальной организацией и содержанием работы службы СМ. Во многих определениях спортивная медицина даже обозначается как наука, которая изучает влияние определенных факторов. Однако наука, это только часть СМ, и такое определение никак не отражает реальную организацию службы, содержание работы врача по спортивной медицине, клиническую и профессиональную направленность СМ.
Часто в учебниках, монографиях и прочих источниках определения СМ вообще не дается и данный раздел заменяется целями и задачами спортивной медицины.
Мы хотим предложить понимание термина «спортивная медицина» как направление клинической и профессиональной медицины и медико-биологических наук, в рамках которого организуется оказание различных видов медицинской помощи определенным контингентам людей, занимающихся физической культурой и спортом (в том числе и профессиональным спортсменам), а также изучается и диагностируется положительное и отрицательное влияние различных по характеру и объему физических нагрузок (от гиподогиперкинезии) на организм здорового и больного человека с целью определения оптимальных физических и психоэмоциональных нагрузок для укрепления и восстановления здоровья, повышения уровня функционального состояния, роста спортивных достижений путем участия в управлении тренировочным процессом, а также профилактики и лечения различных заболеваний и повреждений, возникающих в ходе спортивной и оздоровительной деятельности.
Исходя из данного определения, многие отечественные специалисты считают основной целью спортивной медицины сохранение и укрепление здоровья людей, занимающихся физической культурой и спортом; осуществление комплекса профилактических, лечебных и реабилитационных мероприятий при возникновении у них предпатологических и патологических состояний, травм и заболеваний; обеспечение, посредством участия в управлении тренировочным процессом, рационального использования средств и методов физической культуры и спорта; оптимизацию процессов постнагрузочного восстановления и повышение общей и спортивной работоспособности, продление активного, творческого периода жизни.
Основными задачами спортивной медицины являются (Макарова Г.А., 2006 ):
- решение экспертных вопросов в плане формирования заключения по допуску к занятиям физической культурой и спортом в соответствии с существующими медицинскими показаниями и противопоказаниями (экспертная функция);
- участие в решении вопросов спортивной ориентации и отбора (экспертная и консультативная функция);
- осуществление систематического медицинского контроля за функциональным состоянием организма у занимающихся физической культурой и спортом в процессе тренировок и соревнований (врачебно-педагогическая функция);
- анализ заболеваний, травм и специфических повреждений, возникающих при нерациональных занятиях физической культурой и спортом; разработка и реализация методов их ранней диагностики, лечения, реабилитации и профилактики;
- обоснование рациональных режимов занятий и тренировок для разных контингентов занимающихся физической культурой и спортом, назначение средств повышения и восстановления спортивной работоспособности (врачебно-педагогическая функция);
- разработка, апробация и внедрение в практику медико-биологических средств и методов оптимизации процессов постнагрузочного восстановления и повышения спортивной работоспособности.
Модели организации и функционирования спортивной медицины, сложившиеся в ведущих в области спорта странах, весьма разнообразные. Все известные модели современной спортивной медицины базируются на мультидисциплинарных принципах организации и взаимодействия и предусматривают командный принцип работы широкого круга специалистов в области медицины и спорта. Например, Международная федерация легкой атлетики (IAAF, 2003) включает в основную команду спортивной медицины, обеспечивающую охрану здоровья спортсмена, врача спортивной медицины, физиотерапевта[1], тренеров и менеджеров.
Команда сопровождения состоит из врачей-специалистов: терапевт, кардиолог, ортопед-травматолог, врач лечебной физкультуры (ЛФК), хирург, офтальмолог, рентгенолог. В определенных ситуациях в работу включаются другие специалисты: педиатр, гинеколог, стоматолог, психолог, диетолог, специалист по лабораторной диагностике, медсестра, специалист по массажу, специалист по вопросам здорового образа жизни, техник-ортопед, юрист. Научная группа предусматривает наличие физиолога, клинического фармаколога, специалиста по биомеханике, тренера по ОФП.
Для отечественных специалистов, многие десятилетия работающих в системе специализированной врачебно-физкультурной службы, более привычна организационная структура, изложенная в опубликованном на сайте Минздравсоцразвития России в 2010 г. Порядке оказания медицинской помощи на спортивных соревнованиях.
Спортивная медицина объединяет многие разделы клинической, профессиональной, экспериментальной и профилактической медицины.
Основной контингент спортивной медицины - это люди, занимающиеся физической культурой и спортом, поэтому очень важна терминологическая и понятийная определенность для многих вопросов междисциплинарного взаимодействия, организации и функционирования спортивной медицины и смежных медицинских специальностей применительно к спортивной отрасли.
На примере взаимодействия СМ и физиотерапии варианты различных организационных моделей, реально встречающихся в сегодняшней практике, представлены в табл. 1-1.
Важным аспектом деятельности мультидисциплинарной команды является ее полная информированность по вопросам соблюдения антидопинговых правил, что связано с активной политикой Всемирного антидопингового агентства (WADA). На сайте Российского антидопингового агентства представлена полная информация как для специалистов, так и для спортсменов. Любое, в том числе и неумышленное, нарушение антидопинговых правил грозит спортсмену дисквалификацией. В российском законодательстве (ФЗ № 329) дано определение спортивной дисквалификации спортсмена как «отстранение спортсмена от участия в спортивных соревнованиях, которое осуществляется международной спортивной федерацией по соответствующему виду спорта или общероссийской спортивной федерацией по соответствующему виду спорта за нарушение правил вида спорта, или положений (регламентов) спортивных соревнований, или антидопинговых правил[2], или норм, утвержденных международными спортивными организациями, или норм, утвержденных общероссийскими спортивными федерациями».
Поскольку реализация большинства методик физиотерапии осуществляется в области спорта через взаимодействие с врачом спортивной медицины, считаем целесообразным привести выдержки из нормативных документов Минздравсоцразвития России, определяющие эти медицинские специальности.
ЛЕЧЕБНАЯ ФИЗКУЛЬТУРА И СПОРТИВНАЯ МЕДИЦИНА - врачебная специальность, входящая в номенклатуру специальностей в учреждениях здравоохранения (приказ Минздравсоцразвития России от 23.04.2009 № 210н «О номенклатуре специальностей специалистов с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения Российской Федерации»).
ФИЗИОТЕРАПИЯ[3] - врачебная специальность, входящая в номенклатуру специальностей в учреждениях здравоохранения (приказ Минздравсоцразвития России от 23.04.2009 № 210н «О номенклатуре специальностей специалистов с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения Российской Федерации»); медсестринская специальность (приказ Минздравсоцразвития России от 16.04.2008 № 176н «О номенклатуре специальностей специалистов со средним медицинским и фармацевтическим образованием в сфере здравоохранения Российской Федерации»).
ВРАЧ ПО СПОРТИВНОЙ МЕДИЦИНЕ[4] - наименование врачебной должности врача-специалиста (приложение к приказу Минздравсоцразвития России от 07.07.2009 № 415).
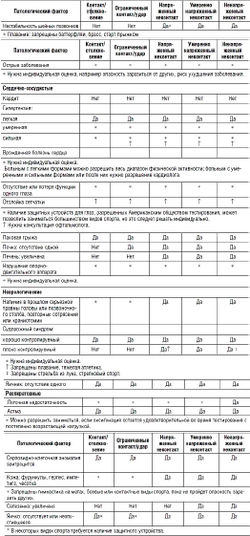
Таблица 1-1. Организационные модели оказания физиотерапевтической помощи спортсменам
♠ Здесь и далее все отмеченные термины приводятся в новой редакции Федерального закона от 04.12.2007 № 329-ФЗ «О физической культуре и спорте».
1 В соответствии с постановлением Правительства РФ от 17.10.2009 № 812 «медико-санитарное и медико-биологическое обеспечение спортсменов сборных команд Российской Федерации и их ближайшего резерва, включая проведение углубленного медицинского обследования спортсменов», а также «организационно-методическое руководство и координацию деятельности организаций здравоохранения по спортивной медицине» возложено на Федеральное медико-биологическое агентство. (Примеч. науч. редактора.)
2 В соответствии с приказом Минздравсоцразвития России от 7.10.2005 № 627 «Об утверждении единой номенклатуры государственных и муниципальных учреждений здравоохранения». (Примеч. науч. редактора.)
3 Прошедший дополнительную профессиональную подготовку (повышение квалификации) по физиотерапии. (Примеч. науч. редактора.)
4Прошедшая дополнительную профессиональную подготовку (повышение квалификации) по физиотерапии. (Примеч. науч. редактора.)
5Прошедшая дополнительную профессиональную подготовку (повышение квалификации) по физиотерапии. (Примеч. науч. редактора.)
6 Физическая реабилитация в редакции Федерального закона № 329 определяется как восстановление (в том числе коррекция и компенсация) нарушенных или временно утраченных функций организма человека и способностей к общественной и профессиональной деятельности инвалидов и лиц с ограниченными возможностями здоровья с использованием средств и методов адаптивной физической культуры и адаптивного спорта, которые направлены на устранение или возможно более полную компенсацию ограничений жизнедеятельности, вызванных нарушением здоровья. Это единственное определение в рамках федерального законодательства. (Примеч. науч. редактора.)
ВРАЧ-ФИЗИОТЕРАПЕВТ - наименование врачебной должности врача-специалиста (приложение к приказу Минздравсоцразвития России от 07.07.2009 № 415).
МЕДИЦИНСКАЯ ПОМОЩЬ - комплекс мероприятий (включая медицинские услуги, организационно-технические, санитарно-противоэпидемические мероприятия, лекарственное обеспечение и др.), направленных на удовлетворение потребностей населения в поддержании и восстановлении здоровья (приказ МЗ РФ от 10.04.2001 № 113).
СЛОЖНАЯ МЕДИЦИНСКАЯ УСЛУГА - набор медицинских услуг, которые требуют для своей реализации определенного состава персонала, комплексного технического оснащения, специальных помещений и т.д., отвечающий формуле пациент + комплекс простых услуг = этап профилактики, диагностики или лечения (приказ МЗ РФ от 16.07.2001 № 268).
КОМПЛЕКСНАЯ МЕДИЦИНСКАЯ УСЛУГА - набор сложных и (или) простых медицинских услуг, заканчивающихся либо проведением профилактики, либо установлением диагноза, либо окончанием проведения определенного этапа лечения по формуле пациент + простые + сложные услуги = проведение профилактики, установление диагноза или окончание проведения определенного этапа лечения (приказ МЗ РФ от 16.07.2001 № 268).
ПРИЕМ (ОСМОТР, КОНСУЛЬТАЦИЯ) - проводимые по определенному плану действия врача при возникновении у пациента потребности в медицинской помощи, представляющие собой сложную или комплексную медицинскую услугу, дающие возможность составить представление о состоянии организма пациента, результатом которых является профилактика, диагностика или лечение определенного заболевания, синдрома (приказ МЗ РФ от 16.07.2001 № 268).
ДИСПАНСЕРНЫЙ ПРИЕМ (ОСМОТР, КОНСУЛЬТАЦИЯ) - проводимые по определенному плану действия врача в порядке проведения профилактики, представляющие собой сложную или комплексную медицинскую услугу, выполняемую у больного, находящегося на диспансерном наблюдении у врача по поводу какого-либо хронического заболевания (приказ МЗ РФ от 16.07.2001 № 268).
ПРОФИЛАКТИЧЕСКИЙ ПРИЕМ (ОСМОТР, КОНСУЛЬТАЦИЯ) - проводимые по определенному плану действия врача в рамках проведения превентивных или иных профилактических мероприятий, представляющие собой сложную или комплексную медицинскую услугу, выполняемую у пациента (приказ МЗ РФ от 16.07.2001 № 268)[5].
Приказ Минздравсоцразвития России от 07.07.2009 № 415 определил квалификационные требования к специалистам c высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения (табл. 1-2).
Требования к квалификации врача по ЛФК и спортивной медицине предусматривают в соответствии с приказом Минздрава России от 16.09.2003 № 434 «Об утверждении требований к квалификации врача по ЛФК и спортивной медицине» в качестве обязательных знаний и умений в области физиотерапии: «показания и противопоказания к назначению лечебного массажа; виды, методики и дозировки лечебного и спортивного массажа; методики реабилитации, сочетание ЛФК с физиотерапевтическими процедурами, вытяжением, мануальной терапией».
История развития отечественной спортивной медицины
Спортивная медицина - область профессиональной медицины, решающая следующие основные задачи:
- сохранение и укрепление здоровья людей, занимающихся физической культурой и спортом;
- лечение и профилактика патологических состояний и заболеваний;
- содействие рациональному использованию средств и методов физической культуры и спорта для гармоничного развития человека;
- оптимизация процессов постнагрузочного восстановления и повышение работоспособности;
- продление активного, творческого периода жизни человека;
- обеспечение допуска людей к занятиям физической культурой и спортом с позиций существующих медицинских показаний и противопоказаний;
- участие в решении вопросов спортивной ориентации и отбора;
- осуществление систематического контроля функционального состояния организма в процессе тренировок и соревнований у занимающихся физической культурой и спортом;
- обоснование рациональных режимов занятий и тренировок для разных контингентов людей, занимающихся физической культурой и спортом;
- разработка, апробация и внедрение в практику медико-биологических средств и методов оптимизации процессов постнагрузочного восстановления и повышения спортивной работоспособности;
- анализ заболеваний, пограничных и патологических состояний, острых травм и хронического перенапряжения отдельных органов и систем организма при нерациональных занятиях физической культурой и спортом среди представителей различных спортивных специализаций;
- разработка методов их ранней диагностики, лечения и профилактики.
Развитие отечественной спортивной медицины как и физического воспитания населения всех возрастов происходило в нашей стране в 1923-1924 гг. на уровне государственной политики и создания специальных организаций. Этому в значительной степени способствовали поддержка наркома здравоохранения СССР Н.А. Семашко, выдвинувшего лозунг: «Без врачебного контроля нет советской физической культуры», а также создание при Главном курортном управлении в 1925 г. комиссии по поддержанию физической культуры на курортах под председательством профессора В.В. Гориневского.
В том же году при участии Н.А. Семашко был создан журнал «Теория и практика физической культуры», на страницах которого большое внимание уделялось медицинским проблемам физического воспитания. Вышло в свет и первое руководство по врачебному контролю В.К. Бирзина и В.В. Гориневского.
Период становления и развития в нашей стране врачебного контроля как научно-практической медицинской дисциплины - 20-40-е годы XX в. Важнейшие особенности этого периода:
- введен обязательный допуск врача к занятиям и соревнованиям;
- установлен общедоступный врачебный контроль за всеми занимающимися;
- созданы кабинеты врачебного контроля (первое время называвшиеся антропометрическими);
- в перечень специальностей медицинского профиля включена специализация «врач по физической культуре»;
- созданы научно-исследовательские институты физической культуры с отделами (лабораториями) врачебного контроля, кафедры в медицинских и физкультурных заведениях;
- в Наркомздраве был организован специальный отдел, руководивший работой по физическому воспитанию и врачебному контролю;
- начали создавать специализированные медицинские кабинеты при поликлиниках, здравпунктах предприятий, учебных заведениях, физкультурных кружках (впоследствии добровольных спортивных обществах).
Уже в 1927 г. Н.А. Семашко говорил о создании 190 таких кабинетов и 1162 отделений по оздоровлению детей, в которых важное место уделялось физической культуре.
Первые врачебные наблюдения за физкультурниками и спортсменами в 1922 г. на Первенстве республики по легкой атлетике, в 1924 г. на II Всесоюзном празднике физической культуры и в 1928 г. на I Всесоюзной спартакиаде были обобщены и опубликованы в книге М.Д. Минкевич «Врачебные исследования физкультурников» (1931).
В 1923 г. в Государственном институте физической культуры в Москве была открыта первая кафедра врачебного контроля (переименованная позднее в кафедру лечебной физкультуры и врачебного контроля). С 1926 по 1964 г. эту кафедру возглавлял профессор И.М. Саркизов-Серазини. На этой кафедре студентам института физкультуры читали лекции и проводили практические занятия по общей и частной патологии, ЛФК, спортивному массажу, физиотерапии и спортивной травматологии.
Началась подготовка специалистов по врачебному контролю: в 1931 г. была создана кафедра физкультуры в Центральном институте усовершенствования врачей, которую возглавил Б.А. Ивановский. В том же году был проведен I Всесоюзный съезд врачей по физической культуре.
В 1930 г. Президиум ЦИК СССР принял специальное постановление о возложении руководства врачебным контролем и санитарным надзором за местами занятий на органы здравоохранения. Таким образом были заложены принципиальные основы государственной системы медицинского обеспечения людей, занимающихся физической культурой и спортом.
В 1933 г. в Центральном научно-исследовательском институте физкультуры открылась лаборатория врачебного контроля, которую вскоре возглавил С.П. Летунов. Именно ему в дальнейшем было суждено сыграть решающую роль в создании ведущей отечественной школы спортивной медицины, завоевавшей мировое признание. В работах С.П. Летунова и его сотрудников приоритетным стало изучение влияния спортивной деятельности на организм человека, в частности адаптации сердечно-сосудистой системы к физическим нагрузкам, диагностики функционального состояния и тренированности, особенности функционирования сердца у ветеранов спорта, и ряда других вопросов. Предложенные ими основы комплексного врачебного обследования спортсменов, как и комбинированная функциональная проба Летунова, на долгое время вошли в практику спорта.
К началу 40-х годов XX в. уже функционировала широкая сеть кабинетов врачебного контроля в добровольных спортивных обществах при спортивных сооружениях (стадионы, бассейны), в учебных заведениях, работали отделы и лаборатории врачебного контроля в НИИ физкультуры Москвы, Ленинграда, Харькова и Тбилиси, научные лаборатории и кафедры в ряде учебных институтов. Широко публиковались результаты научных исследований, издавалась популярная литература по медицинским проблемам физической культуры и спорта, велась организованная подготовка кадров.
После Великой Отечественной войны в нашей стране начался активный период восстановления и непрерывного развития врачебного контроля и ЛФК. Этому в значительной степени способствовал приток свежих сил, главным образом молодых врачей, прошедших тяжелую школу войны, умеющих много и ответственно трудиться.
В 1946 г. при Всесоюзном комитете по делам физической культуры и спорта при Совете министров СССР впервые была создана Всесоюзная секция врачебного контроля, объединившая усилия специалистов, впоследствии преобразованная в Федерацию спортивной медицины СССР. В 1952 г. секция вступила в Международную федерацию спортивной медицины (ФИМС).
К концу 40-х годов ХХ в. врачебный контроль оформился как государственная система медицинского обеспечения физкультуры и спорта. Растущее социальное значение спорта, вовлечение в него все большего числа молодых людей, увеличение объема и интенсивности нагрузок и напряженности соревнований, вступление нашей страны в международное олимпийское движение и подготовка к первому участию наших спортсменов в Олимпийских играх вынудили искать новые, более эффективные формы медицинского обеспечения спорта.
В 1946 г. Центральный научно-исследовательский институт физической культуры открыл на базе Центральной клинической больницы МПС первую «клинику здорового человека» (С.П. Летунов, А.Л. Вилковисский), начавшую серьезное изучение характера и особенностей течения заболеваний у спортсменов, а в 1951 г. Министерство здравоохранения СССР издало приказ об организации врачебнофизкультурных диспансеров (ВФД). Их стали открывать во всех республиках СССР, областях, крупных городах и районах России. По прошествии 2-3 лет уже работало 140 диспансеров, а в дальнейшем их число выросло почти до 400.
Создание ВФД заложило основу принципиально новой системы медицинского обеспечения физической культуры и спорта, что, в свою очередь, позволило поднять ее на более высокий уровень. Были реализованы следующие этапы:
- внедрение в практику основы профилактической медицины;
- организация постоянного наблюдения за действующими спортсменами, спортивным резервом, ветеранами спорта;
- проведение комплексных исследований;
- наблюдение за динамикой здоровья и тренированности;
- своевременное выявление нарушений, вызванных неадекватными нагрузками;
- активная помощь в планировании и коррекции тренировочного процесса.
Конец 50-х и 60-70-е годы ХХ в. стали расцветом отечественной спортивной медицины (термин, заменивший термин «врачебный контроль» в 1970 г.). Она сформировалась как самостоятельное направление медицины со своими задачами, методами исследований и организацией.
Отлично прошедший в 1958 г. в Москве XII Юбилейный конгресс ФИМС еще сильнее поднял авторитет спортивной отечественной медицины, чей опыт в дальнейшем был успешно использован во многих странах мира. Советские ученые стали постоянными участниками международных конгрессов по спортивной медицине.
В 1961 г. при Тартуском университете открылся первый в стране факультет первичной подготовки врачей - специалистов по спортивной медицине. И уже первые выпускники 1966 г. полностью оправдали возлагаемые на них надежды: это были высококвалифицированные, хорошо подготовленные спортивные врачи, владеющие всем арсеналом необходимых современных методов исследования.
Для руководства спортивной медицинской службой в Спорткомитете СССР было создано специальное управление. При сборных командах по всем видам спорта организованы комплексные научные группы, в составе которых совместно с тренерами работали спортивные врачи и представители других отраслей спортивной науки.
В системе Комитета по физической культуре и спорту для обслуживания сборных команд была создана специальная медицинская служба «врачи-тренеры» (позднее - отдел медицинского обеспечения). Благодаря двум высшим образованиям (медицинское и физкультурное) специалисты глубже вникали в режим и методику тренировки, активнее участвовали в планировании и коррекции тренировочного процесса. На основе опыта работы комплексных научных групп изучались актуальные медицинские проблемы спорта, разрабатывались методики функциональных исследований, восстановления и повышения работоспособности спортсменов, уточнялись особенности врачебного контроля в детском, юношеском и женском спорте, изучалась специфика медицинского обеспечения различных спортивных специализаций.
В начале 70-х годов было создано специальное научно-практическое объединение для работы с ведущими спортсменами, в которое вошли: лаборатория медицинских проблем высшего спортивного мастерства ВНИИФК, Московский ВФД № 2 и врачи-тренеры сборных команд страны.
Значительно расширились информационная база и возможности научных исследований. Лаборатория врачебного контроля ВНИИФК была преобразована в крупный отдел спортивной медицины с профильными лабораториями: врачебного контроля в спорте, возрастных проблем и массовой физической культуры, функциональной диагностики и клинической биохимии. Несколько позже в лаборатории врачебного контроля были созданы новые подразделения: проблем восстановления, фармакологии и допинг-контроля. Были расширены и медицинские подразделения Ленинградского НИИ физической культуры.
В 1972 г. при Президиуме АМН СССР был создан научный совет по медицинским проблемам физкультуры и спорта, который выполнял большую работу. К 80-м годам подразделения по медико-биологическим проблемам спорта были открыты и в ряде научно-исследовательских институтов системы Министерства здравоохранения СССР (институты питания, фармакологии, кардиологии, эндокринологии, стоматологии), расширена деятельность уже завоевавшего к тому времени большой авторитет в спорте отделения спортивной и балетной травмы Центрального НИИ травматологии и ортопедии (в дальнейшем Центра спортивной и балетной травмы).
Важная роль в развитии советской спортивной медицины принадлежит Н.Д. Граевской, руководившей в 70-е годы ФИМС и научными исследованиями ВНИИФК в области медико-биологических наук. Она внесла большой вклад в признание советской спортивной медицины в мире, способствовала развитию спортивной медицины в олимпийском движении, принимала участие в разработке организационных форм антидопингового контроля и т.д.
Вопросы внешнего дыхания, предпатологии и патологии в спорте широко изучал А.Г. Дембо, исследованием возрастных аспектов спортивной медицины занималась Р.Е. Мотылянская, проблемы спортивной кардиологии разрабатывал В.Л. Карпман. Постепенно сформировалась школа спортивной травматологии во главе с З.С. Мироновой. Огромный вклад в спортивную медицину внесли В.К. Добровольский, Ю.И. Данько, А.М. Ланда, А.Л. Вилковисский, Г.Я. Мгебрешвили, В.Н. Коваленко, Д.Ф. Дешин, Г.А. Минасян и др. В организации медицинского обеспечения физической культуры и спорта особую роль сыграли Г.М. Куколевский, В.А. Зотов, И.А. Крячко, С.М. Иванов, Л.Н. Марков, М.Б. Казаков.
Дальнейшее развитие и усовершенствование советской школы спортивной медицины проводилось научными коллективами, возглавляемыми С.В. Хрущевым, Л.А. Бутченко, А.В. Чаговадзе, С.Б. Тихвинским, Т.Э. Кару, Р.Д. Дибнер, В.В. Матовым, Г.Л. Апанасенко, А.А. Рихсиевой, И.В. Муравовым, В.П. Правосудовым, Р.А. Сванишвили, Д.М. Цверавой, К.М. Ахундовым, Т.Э. Ольм, Н.Д. Граевской, В.Л. Карпманом и др.
И даже в сложных условиях 80-90-х годов ХХ в. российские энтузиасты спортивной медицины и лечебной физической культуры, ветераны и молодые кадры продолжили активную деятельность в надежде сохранить и развить дальше свою специальность. Начал функционировать Российский федеральный центр по спортивной медицине и ЛФК, координирующий научно-практическую работу в этой области, и секция в ученом совете Министерства здравоохранения РФ.
Ситуация изменилась после Олимпийских игр 2001 г., когда была выработана концепция подготовки к следующим Олимпийским играм.
На базе Научно-исследовательского института физкультуры и спорта была создана лаборатория спортивной медицины экстремальных состояний, в задачи которой входили диагностика перенапряжений и реабилитация спортсменов, находящихся в состоянии перетренированности. Впоследствии создали лабораторию спортивной фармакологии, разработали методы оценки эффективности восстановительных и специальных средств, лабораторию медицинского обеспечения национальных команд.
Возобновлено членство Федерации спортивной медицины России в ФИМС.
Принципы организации отечественной спортивной медицины
Медицинское обеспечение людей, занимающихся физической культурой и спортом, осуществляется в нашей стране специализированной врачебно-физкультурной службой (кабинетами и диспансерами) и общей сетью лечебно-профилактических учреждений органов здравоохранения по территориальному и производственному принципу. Квалифицированные и начинающие спортсмены, учащиеся детскоюношеских спортивных школ (ДЮСШ) и СДЮСШ, а также люди старшего возраста должны проходить медицинское обследование не менее двух раз в год.
Кабинеты врачебного контроля - это первичное звено врачебно-физкультурной службы. Они создаются при поликлиниках, учебных заведениях, физкультурных коллективах, спортивных сооружениях, в медицинских санитарных частях предприятий, при здравпунктах и пр.
Врачебно-физкультурный диспансер (ВФД) представляет собой форму организации медицинского обеспечения занимающихся физической культурой и спортом, предусматривающую постоянное активное наблюдение за спортсменами, раннее выявление отклонений в состоянии здоровья и их профилактику, контроль за динамикой функционального состояния и работоспособности в процессе тренировочного процесса, содействие достижению высоких спортивных результатов.
ВФД осуществляют медицинское обеспечение следующих контингентов:
- прикрепленных спортсменов сборных команд республики, города, области;
- учащихся детских и спортивных юношеских школ, а также школ-интернатов спортивного профиля;
- людей, имеющих отклонения в состоянии здоровья;
- также всех нуждающихся.
Кроме этого, в функции ВФД должно входить научно-методическое руководство кабинетами врачебного контроля и работой общей сети лечебно-профилактических учреждений в области физической культуры и спорта.
Люди, подлежащие диспансеризации, не реже одного раза в год обязаны проходить полное и 3-4 раза в год этапное обследование. В промежутках между этими обследованиями в обязанности врача-диспансеризатора входит проведение текущих наблюдений за спортсменами и осуществление необходимой лечебнопрофилактической работы.
Спортсмены сборных команд страны проходят специальное медицинское обследование по программе, состоящей из углубленных, этапных и текущих обследований.
Ежегодное углубленное медицинское обследование членов сборных команд страны осуществляется на базе ведущих ВФД, центров спортивной медицины или крупных диагностических и лечебно-профилактических учреждений системы практического здравоохранения.
Спортсмены и физкультурники, занимающиеся в спортивных секциях, физкультурных коллективах и группах здоровья, должны проходить обследование в кабинетах врачебного контроля, поликлиниках по месту жительства или работы; учащиеся общеобразовательных школ, профессионально-технических училищ, средних и высших учебных заведений - у врачей своих учебных заведений или в обслуживающих их студенческих и районных поликлиниках.
По данным на 2001 г., в стране около 160 полноценных ВФД, а также 200 центров медицинской профилактики, в которых работают около 2000 врачей (из них 1000 сертифицированы) и более 3500 медицинских работников со средним специальным образованием. При отдельных спортивных обществах и организациях действуют центры спортивной медицины.
Работу по медико-биологическому обеспечению спортсменов олимпийских и сборных команд России по отдельным видам спорта и их резерва осуществляет Госкомспорт России и Центр спортивной медицины Олимпийского комитета России совместно со специализированными лечебно-профилактическими учреждениями Министерства здравоохранения РФ.
В настоящее время предлагается создать многоуровневую систему службы спортивной медицины:
- ВФД - скрининговое звено;
- центр медицинского обеспечения спорта высших достижений при крупных лечебно-диагностических объединениях практического здравоохранения;
- отделы спортивной медицины при Олимпийском комитете страны;
- центры судебной спортивной медицины.
Отечественная система подготовки специалистов по спортивной медицине
В настоящее время в рамках российских учебных заведений не существует отдельного образовательного стандарта преддипломной подготовки специалиста по спортивной медицине. На уровне ординатуры ведется подготовка выпускников высших учебных заведений по программам специальности «Лечебная физкультура и спортивная медицина».
В качестве примера рассмотрим подобную программу, разработанную на базе кафедры физических методов лечения и спортивной медицины СанктПетербургского государственного медицинского университета имени академика И.Н. Павлова.
Продолжительность очного обучения в клинической ординатуре составляет 2 года. На основании приказа Министерства здравоохранения и медицинской промышленности РФ от 17 февраля 1993 г. № 23 программа обучения специалистов этого уровня состоит из аудиторной работы и лечебной деятельности, осуществляемой под руководством профессора и преподавательского состава. Время обучения в ординатуре составляет 3456 академических часов: 288 ч аудиторных занятий и 3168 ч самостоятельной работы.
Дисциплины, изучаемые в ходе учебного процесса ординаторами, условно можно разделить на четыре блока. В первый блок входят дисциплины общего характера, касающиеся организационных и управленческих моментов в области здравоохранения. На их изучение отводится около трех кредит-часов, 76 академических часов (табл. 1-3).
Таблица 1-3. Дисциплины общего характера
|
Название дисциплины |
Количество часов |
|
1. Управление в области здравоохранения, экономиrа, менеджмент |
18 |
|
2. Социальное страхование |
10 |
|
3. Поведенческие науки, медицинская этика культурология |
18 |
|
4. Организация работы врача, медицинский сервис, ведение медицинской документации. офис врача |
20 |
|
5. Организация профилактической работы, медицинская информация по специальности |
10 |
|
Итого |
76 |
За 2 года очного обучения в ординатуре студенты проходят профессиональную подготовку по трем основным направлениям:
- лечебная физическая культура (ЛФК);
- спортивная медицина;
- изучение смежных специальностей.
Перечень смежных специальностей может меняться в зависимости от наличия в вузе обучающих кафедр.
Основной объем учебного времени выделен для самостоятельной работы.
Во время профессиональной подготовки по спортивной медицине ординаторы изучают следующие дисциплины в объеме 1139 академических часов (табл. 1-4).
Таблица 1-4. Курс обязательных дисциплин в разделе «Спортивная медицина»
|
Название дисциплины |
Самостоятельная работа |
Аудиторные занятия |
Всего |
|
1. Введение в курс Спортивная медицина |
20 |
2 |
22 |
|
2. Особенности обследования физкультурников и спортсменов |
60 |
8 |
68 |
|
3. Характеристика (функционального состояния организма спортсмена |
190 |
20 |
210 |
|
4. Функциональная диагностика в спортивной медицине |
90 |
10 |
100 |
|
5. Особенности врачебного контроля над людьми разного возраста и пола |
30 |
8 |
38 |
|
6. Врачебные наблюдения в процессе тренировок и соревнований |
100 |
10 |
110 |
|
7. Медицинское обеспечение соревнований |
50 |
2 |
52 |
|
8. Медицинские средства восстановления спортивной работоспособности |
100 |
10 |
110 |
|
9. Применение лекарственных средств спортсменами |
60 |
8 |
68 |
|
10. Спортивный травматизм |
110 |
26 |
136 |
|
11. Заболевания у спортсменов |
109 |
20 |
129 |
|
12. Неотложные состояния в практике спортивной медицины |
80 |
16 |
96 |
|
Итого |
999 |
140 |
1139 |
Примерно в таком же объеме рассчитана учебная нагрузка при изучении дисциплин, объединенных в разделе «Лечебная физическая культура» (табл. 1-5).
Таблица 1-5. Курс дисциплин в разделе «Лечебная физическая культура»
|
Название дисциплины |
Самостоятельная работа |
Аудиторные занятия |
Всего |
|
1. Основы ЛФК |
5 |
5 |
10 |
|
2 ЛФК при заболеваниях сердечно-сосудистой системы |
182 |
16 |
198 |
|
3. ЛФК при заболеваниях органов пищеварения и нарушениях обмена веществ |
48 |
8 |
56 |
|
4. ЛФК при заболеваниях органов дыхания |
182 |
16 |
198 |
|
5. ЛФК при заболеваниях почек и мочевыводящих п/тей |
12 |
6 |
18 |
|
6. ЛФК при нервных болезнях |
134 |
16 |
150 |
|
7. ЛФК при травмах |
134 |
16 |
150 |
|
3. ЛФК при ортопедической патологии |
96 |
10 |
106 |
|
9. ЛФК в абдоминальной и грудной хирургии |
58 |
8 |
66 |
|
10. ЛФК в акушерстве и гинекологии |
42 |
10 |
52 |
|
11. ЛФК в стоматологии |
24 |
8 |
32 |
|
12. ЛФК в педиатрии |
110 |
11 |
121 |
|
Итого |
1027 |
130 |
1157 |
К смежным предметам, входящим во второй блок обязательной профессиональной подготовки, относятся восемь дисциплин. Студентам предлагается изучить их самостоятельно (табл. 1-6).
Таблица 1-6. Курс смежных дисциплин для самостоятельного изучения
|
Название дисциплины |
Академические часы |
|
1. Физиологические основы мышечной деятельности |
48 |
|
2. Биохимия мышечной деятельности |
24 |
|
3. Динамическая анатомия |
24 |
|
4. Теория и методика физического воспитания и спортивной тренировки |
24 |
|
5. Гигиена спортивной тренировки |
20 |
|
6. Детская спортивная медицина |
72 |
|
7. Физиотерапия |
48 |
|
8. Клиническая фармакология |
36 |
|
Итого |
296 |
Третий блок учебного плана составляют специальные дисциплины для самостоятельного изучения. Общее количество времени, отводимого на их изучение, составляет 345 академических часов (табл. 1-7).
Таблица 1-7. Специальные дисциплины для самостоятельного изучения
|
Название дисциплины |
Академические часы |
|
1. Оказание первой помощи |
69 |
|
2 Гериатрическая медицина |
69 |
|
3. Подростковая медицина |
69 |
|
4 Лабораторная диагностика |
69 |
|
5. Медицинская реабилитация |
69 |
|
Итого |
345 |
Четвертый блок учебного плана - 12 нед (432 академических часа) общей учебной нагрузки, выделенных на элективы, куда входят:
- сегментарный массаж;
- точечный массаж;
- мануальная терапия;
- криотерапия;
- лазеротерапия;
- механотерапия.
Список литературы
- Детская спортивная медицина: Руководство для врачей / Под ред. С.Б. Тихвинского, С.В. Хрущева. - М.: Медицина, 1991. - 560 с.
- Журавлева А.И., Граевская Н.Д. Спортивная медицина и лечебная физкультура. - М.: Медицина, 1993. - 432 с.
- Макарова Г.А. Спортивная медицина: Учебник. - М.: Советский спорт, 2002. - 478 с.
- Миронов С.П. Федеральный справочник: Спорт России - становление и развитие спортивной медицины.- С. 599-608.
- Поляев Б.А., Макарова Г.А., Белолипецкая И.А. Зарубежный и отечественный опыт организации службы спортивной медицины и подготовки спортивных врачей. - М.: Советский спорт, 2005. - 152 с.
- Спортивная медицина. Общая патология, врачебный контроль с основами частной патологии: Учебник для институтов физической культуры / Под ред. А.Г. Дембо. - М.: Физкультура и спорт, 1975. - 366 с.
- Спортивная медицина: Учебник для институтов физической культуры / Под ред. В.Л. Карпмана. - М.: Физкультура и спорт, 1987. - 303 с.
Предисловие
В данном руководстве изложены современные представления об особенностях деятельности службы медицинского и медико-биологического обеспечения занимающихся спортом и физической культурой, теоретические основы и практические сведения по проблемам спортивной медицины.
Работа над изданием проводилась при участии ведущих специалистов образовательных, лечебных и научно-исследовательских учреждений страны.
В руководстве изложены вопросы истории и организации, юридические и этические аспекты специальности, много внимания уделено непрерывному послевузовскому профессиональному образованию. Читатель ознакомится с основными направлениями деятельности службы, ее структурой, принципами построения алгоритмов диагностического процесса, функционального и лабораторного тестирования, а также лечебных и восстановительных мероприятий. В руководстве детально освещены механизмы адаптации к физическим нагрузкам, заболевания и травматические повреждения, а также иные патологические состояния, возникающие у спортсменов, - перетренированность, перенапряжение отдельных органов и систем. Представлены и такие важные разделы, как медицинское обеспечение юных спортсменов, а также спортсменов с ограниченными возможностями.
Мы надеемся, что информация, изложенная в руководстве, будет способствовать улучшению качества оказания медицинской помощи спортсменам и лицам, регулярно занимающимся физической культурой. Любые замечания и предложения по совершенствованию данного руководства будут с благодарностью приняты авторами и учтены при переиздании книги.
Участники издания
ГЛАВНЫЕ РЕДАКТОРЫ
- Миронов Сергей Павлович - д-р мед. наук, проф., акад. РАН и РАМН, директор ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова», председатель медицинской комиссии Олимпийского комитета России
- Поляев Борис Александрович - д-р мед. наук, проф., гл. специалист Минздравсоцразвития России по спортивной медицине, президент Российской ассоциации по спортивной медицине и реабилитации больных и инвалидов, зав. кафедрой лечебной физкультуры и спортивной медицины ГБОУ РНИМУ им. Н.И. Пирогова Минздравсоцразвития России
- Макарова Галина Александровна - д-р мед. наук, проф., зав. кафедрой гигиены и спортивной медицины Кубанского государственного университета физической культуры, спорта и туризма, заслуженный деятель науки РФ
НАУЧНЫЙ РЕДАКТОР
- Дидур Михаил Дмитриевич - д-р мед. наук, проф., зав. кафедрой физических методов лечения и спортивной медицины, ректор Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
РЕЦЕНЗЕНТЫ
- Чоговадзе Афанасий Варламович - д-р мед. наук, проф. кафедры лечебной физкультуры и спортивной медицины Российского государственного медицинского университета, почетный президент Российской ассоциации по спортивной медицине и реабилитации больных и инвалидов
- Шкребко Александр Николаевич - д-р мед. наук, проф., зав. кафедрой лечебной физкультуры и врачебного контроля, проректор по учебной работе Ярославской государственной медицинской академии
АВТОРЫ
- Алексанянц Гайк Дереникович - д-р мед. наук, проф., зав. кафедрой анатомии Кубанского государственного университета физической культуры, спорта и туризма
- Бурмакова Галина Максимовна - д-р мед. наук, старший научный сотрудник ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова»
- Ваваев Александр Владимирович - научный сотрудник лаборатории биохимической инженерии Института экспериментальной кардиологии, создатель и администратор информационного портала по спортивной медицине
- Выходец Игорь Трифанович - канд. мед. наук, зам. директора Государственного казенного учреждения г. Москвы «Центр спортивных инновационных технологий и подготовки сборных команд» Департамента физической культуры и спорта г. Москвы, член Комиссии по спортивному праву Ассоциации юристов России
- Гольдберг Наталья Давыдовна - канд. биол. наук, доц., старший научный сотрудник сектора биохимии спорта ФГБУ «Санкт-Петербургский НИИ физической культуры»
- Гуревич Татьяна Станиславовна - канд. мед. наук, доц. кафедры физических методов лечения и спортивной медицины Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, гл. специалист по детской спортивной медицине и лечебной физкультуре Комитета по здравоохранению правительства Санкт-Петербурга
- Деревоедов Александр Анатольевич - канд. мед. наук, зам. председателя исполнительного совета Национальной антидопинговой организации «РУСАДА»
- Дидур Михаил Дмитриевич - д-р мед. наук, проф., зав. кафедрой физических методов лечения и спортивной медицины, ректор Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Дондуковская Римма Равильевна - канд. мед. наук, научный сотрудник сектора биохимии спорта ФГБУ «Санкт-Петербургский НИИ физической культуры»
- Евдокимова Татьяна Александровна - д-р мед. наук, проф. кафедры физических методов лечения и спортивной медицины Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Ефименко Владимир Николаевич - д-р мед. наук, проф. кафедры гигиены и спортивной медицины Кубанского государственного университета физической культуры, спорта и туризма
- Иванова Галина Евгеньевна - д-р мед. наук, проф. кафедры лечебной физкультуры и спортивной медицины ГБОУ РНИМУ им. Н.И. Пирогова Минздравсоцразвития России, гл. специалист Минздравсоцразвития России по медицинской реабилитации
- Иорданская Фаина Алексеевна - канд. мед. наук, зав. лабораторией функциональной диагностики и врачебного контроля, руководитель комплексной научной группы сборных команд РФ по волейболу, заслуженный врач России
- Кулиненков Олег Семенович - канд. мед. наук, гл. специалист Центра спортивных технологий Москомспорта, врач по спортивной медицине
- Куценко Ирина Игоревна - д-р мед. наук, проф., зав. кафедрой акушерства, гинекологии и перинатологии Кубанского государственного медицинского университета
- Лагода Олег Олегович - канд. мед. наук, зав. отделением мануальной и иглорефлексотерапии муниципального учреждения здравоохранения городской больницы №2 КМЛДО, г. Краснодар
- Локтев Станислав Андреевич - д-р пед. наук, проф. кафедры теории и методики легкой атлетики Кубанского государственного университета физической культуры, спорта и туризма
- Макарова Галина Александровна - д-р мед. наук, проф., зав. кафедрой гигиены и спортивной медицины Кубанского государственного университета физической культуры, спорта и туризма, заслуженный деятель науки РФ
- Миронов Сергей Павлович - д-р мед. наук, проф., акад. РАН и РАМН, директор ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова», председатель медицинской комиссии Олимпийского комитета России
- Мирошникова Юлия Вячеславовна - канд. мед. наук, начальник управления организации спортивной медицины Федерального медико-биологического агентства
- Ниаури Дарико Александровна - д-р мед. наук, проф., зав. кафедрой акушерства и гинекологии Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Никулин Борис Александрович - канд. мед. наук, доц. кафедры медицинской генетики Московского государственного медицинского стоматологического университета, зав. медицинской диагностической лабораторией «Вера»
- Орлецкий Анатолий Корнеевич - д-р мед. наук, проф., ведущий научный сотрудник ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова»
- Парастаев Сергей Андреевич - д-р мед. наук, проф., зам. директора по научно-методической работе ФГУ «Центр лечебной физкультуры и спортивной медицины» Федерального медико-биологического агентства
- Поляев Борис Александрович - д-р мед. наук, проф., гл. специалист Минздравсоцразвития России по спортивной медицине, президент Российской ассоциации по спортивной медицине и реабилитации больных и инвалидов, зав. кафедрой лечебной физкультуры и спортивной медицины ГБОУ РНИМУ им. Н.И. Пирогова Минздравсоцразвития России
- Поляков Сергей Дмитриевич - д-р мед. наук, проф., зав. отделом ЛФК и СМ НИИ профилактической педиатрии и восстановительного лечения Научного центра здоровья детей РАМН
- Сазыкина Елена Ивановна - аспирант кафедры акушерства Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Смоленский Андрей Вадимович - д-р мед. наук, проф., зав. кафедрой спортивной медицины, директор НИИ спортивной медицины Российского государственного университета физической культуры, спорта и туризма
- Степанов Олег Геннадьевич - д-р мед. наук, старший научный сотрудник НИИ проблем физической культуры и спорта при Кубанском государственном университете физической культуры, спорта и туризма
- Цыкунов Михаил Борисович - д-р мед. наук, проф., зав. отделением реабилитации ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова»
- Юрьев Сергей Юрьевич - ассистент кафедры ультразвуковой диагностики Кубанского государственного медицинского университета
Авторы выражают благодарность за помощь в создании книги:
- Хрущеву Сергею Васильевичу - д-ру мед. наук, проф., гл. редактору научнопрактического журнала «Физкультура в профилактике, лечении и реабилитации»
- Журавлевой Антонине Ивановне - д-ру мед. наук, проф. кафедры физической реабилитации и спортивной медицины Российской медицинской академии последипломного образования
Оценка состояния здоровья при допуске к занятиям спортом
Первоочередной задачей спортивной медицины является реализация максимально эффективной в диагностическом и экспертном плане процедуры оценки состояния здоровья юных и взрослых атлетов при их допуске к занятиям спортом. На сегодняшний день она представляется отечественным специалистам следующим образом:
- диагностировать заболевания и патологические состояния, отнесенные к общепринятым противопоказаниям к занятиям спортом и физической культурой;
- целенаправленно (путем проведения при наличии соответствующих показаний дополнительного обследования) диагностировать хронические заболевания и патологические состояния, которые могут стать причиной внезапной смерти при выполнении физических нагрузок (гипертрофическая кардиомиопатия, аномалии отхождения коронарных сосудов, синдромы предвозбуждения желудочков, Бругада , удлиненного Q-T, слабости синусового узла и др.);
- оценить степени риска при наличии пограничных состояний с учетом специфики вида спорта;
- прогнозировать состояние здоровья в процессе направленной тренировки определенных физических качеств (при этом должны учитываться патологическая наследственная предрасположенность, степень вероятности скрытой патологии, перенесенные ранее заболевания и травмы и т.п.);
- тщательно выявлять очаги хронической инфекции и хронические заболевания;
- рекомендовать перед допуском к занятиям спортом их лечение и обеспечить контроль его результатов.
Перечень основных заболеваний и патологических состояний, препятствующих допуску к занятиям спортом (Макарова Г.А., Краснов А.Б., 2000), приведен ниже.
Этот документ составлен на основании: а) Требования к состоянию здоровья граждан, поступающих на службу в органы внутренних дел, средние училища и медицинские колледжи, учебные заведения, лиц рядового и начальствующего состава органов внутренних дел, б) Перечень медицинских противопоказаний к приему абитуриентов в высшие и средние физкультурные учебные заведения (Комитет по физической культуре и спорту при Совете министров СССР, Управление научно-исследовательской работы и учебных заведений, М.,1971), в) Перечень заболеваний, препятствующих отбору для поступления в общеобразовательные школы спортивного профиля, ДЮСШ, центры подготовки резервов большого спорта (Мотылянская Р.Е. и др., 1988)[5].
I. Все острые и хронические заболевания в стадии обострения
II. Особенности физического развития
- Резко выраженное отставание в физическом развитии, препятствующее выполнению упражнений и нормативов, предусмотренных учебными программами; резкая диспропорция между длиной конечностей и туловища.
- Все виды деформаций верхних конечностей, исключающие или затрудняющие возможность выполнения различных спортивных упражнений.
- Выраженная деформация грудной клетки, затрудняющая функционирование органов грудной полости.
- Выраженная деформация таза, влияющая на статику тела или нарушающая биомеханику ходьбы.
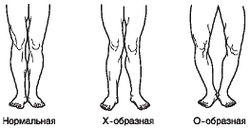
- Укорочение одной нижней конечности более чем на 3 см, даже при полноценной походке; выраженное искривление ног внутрь (Х-образное искривление) или наружу (О-образное искривление) при расстоянии между внутренними мыщелками бедренных костей или внутренними лодыжками большеберцовых костей свыше 12 см (только для взрослых).
III. Нервно-психические заболевания. Травмы центральной и периферической нервной системы
- Психотические и непсихотические психические расстройства вследствие органического поражения головного мозга. Эндогенные психозы: шизофрения и аффективные психозы. Симптоматические психозы и другие психические расстройства экзогенной этиологии. Лица, имеющие легкое кратковременное астеническое состояние после острого заболевания, допускаются к занятиям спортом после полного излечения.
- Реактивные психозы и невротические расстройства. Лица, имевшие острые реакции на стресс, нарушения адаптации и незначительно выраженные невротические расстройства, характеризующиеся в основном эмоциональноволевыми и вегетативными нарушениями, допускаются к занятиям спортом после полного излечения.
- Умственная отсталость.
- Эпилепсия.
- Инфекционные, паразитарные, вирусные заболевания центральной нервной системы (ЦНС) и их последствия. Поражения головного и спинного мозга при общих инфекциях, острых и хронических интоксикациях и их последствия (явления астенизации, нейроциркуляторная дистония, стойкие рассеянные органические знаки).
- Травмы головного и спинного мозга и их последствия.
- Сосудистые заболевания головного и спинного мозга и их последствия (субарахноидальные, внутримозговые и другие внутричерепные кровоизлияния, инфаркт мозга, транзиторная ишемия мозга и др.). Лица с редкими обмороками подлежат углубленному обследованию и лечению. Диагноз «нейроциркуляторная дистония» устанавливается только в тех случаях, когда целенаправленное обследование не выявило других заболеваний, сопровождающихся нарушениями вегетативной нервной системы. Даже при наличии редких обмороков подобные лица не могут быть допущены к занятиям единоборствами, сложнокоординационными, травмоопасными и водными видами спорта.
- Органические заболевания ЦНС (дегенеративные, опухоли головного и спинного мозга, врожденные аномалии и другие нервно-мышечные заболевания).
- Заболевания периферической нервной системы (включая наличие объективных данных без нарушения функций).
- Травмы периферических нервов и их последствия (включая легкие остаточные явления в форме незначительно выраженных нарушений чувствительности или небольшого ослабления мышц, иннервируемых поврежденным нервом).
- Последствия переломов костей черепа (свода черепа, лицевых костей, в том числе нижней и верхней челюсти, других костей) без признаков органического поражения ЦНС, но при наличии инородного тела в полости черепа, а также замещенного или незамещенного дефекта костей свода черепа.
- Временные функциональные расстройства после острых заболеваний и травм центральной или периферической нервной системы, а также их хирургического лечения. Лица, перенесшие закрытую травму головного и спинного мозга при инструментально подтвержденном отсутствии признаков поражения ЦНС могут быть допущены к занятиям спортом не ранее чем через 12 мес после полного излечения (не рекомендуются травмоопасные виды спорта).
IV. Заболевания внутренних органов
- Врожденные и приобретенные пороки сердца.
- Ревматизм, ревматические болезни сердца (ревматический перикардит, миокардит, ревматические пороки клапанов). Неревматические миокардиты, эндокардиты. Другие болезни сердца: кардиомиопатии, органические нарушения сердечного ритма и проводимости, пролапс клапанов (II степень и выше, I степень - при наличии регургитации, миксоматозной дегенерации клапанов, нарушений сердечного ритма, изменений на ЭКГ).
Занятия спортом противопоказаны при:
- частых желудочковых экстрасистолах;
- трепетании и мерцании предсердий;
- полной блокаде одной из ножек пучка Гиса;
- пароксизмальных и хронических рецидивирующих наджелудочковых и желудочковых тахикардиях;
- синдромах удлиненного Q-T, CLC и WPW, провоцирующих нарушения ритма;
- синдроме слабости синусового узла ;
- АВ-блокаде II степени типа Мобитц 2 и АВ-блокаде III степени ;
- значительных неспецифических изменениях реполяризации, свойственных миокардиодистрофии III степени.
- Лица, перенесшие неревматические миокардиты без исхода в миокардиосклероз, при отсутствии нарушений ритма сердца и проводимости, на фоне высокой толерантности к физической нагрузке могут быть допущены к занятиям спортом через 12 мес после полного выздоровления.
- Ишемическая болезнь сердца (ИБС) .
- Нейроциркуляторная дистония (гипертензивного, гипотензивного, кардиального или смешанного типов) - допускаются условно. Принципы экспертной оценки при пограничных состояниях кардиологического профиля приведены в гл. 3.
- Хронические неспецифические заболевания легких и плевры, диссеминированные болезни легких нетуберкулезной этиологии (включая заболевания, сопровождающиеся даже незначительными нарушениями функции дыхания).
- Бронхиальная астма. При отсутствии приступов в течение пяти лет и более, но сохраняющейся измененной реактивности бронхов допуск к занятиям отдельными видами спорта возможен (не рекомендуются виды спорта, направленные на развитие выносливости, зимние виды спорта, а также виды спорта, занятия которыми проходят в залах и связаны с использованием талька, канифоли и т.п.).
- Язвенная болезнь желудка и двенадцатиперстной кишки в стадии обострения. Язвенная болезнь желудка и двенадцатиперстной кишки в стадии ремиссии с нарушениями функции пищеварения и частыми обострениями в анамнезе. Лица с язвенной болезнью желудка или двенадцатиперстной кишки, находящиеся в течение 6 лет в состоянии ремиссии (без нарушений функции пищеварения), могут быть допущены к занятиям спортом (не рекомендуются виды спорта, направленные на развитие выносливости).
- Другие болезни желудка и двенадцатиперстной кишки, включая аутоиммунный гастрит и особые формы гастритов (гранулематозный, эозинофильный, гипертрофический, лимфоцитарный), болезни желчного пузыря и желчных путей, поджелудочной железы, тонкого и толстого кишечника, со значительными и умеренными нарушениями функций и частыми обострениями. Лица с геликобактерным гастритом могут быть допущены к занятиям спортом после соответствующего лечения. Лица с хроническими гастритами и гастродуоденитами с незначительными нарушениями функции и редкими обострениями, а также дискинезиями желчевыводящих путей с редкими обострениями могут быть допущены к занятиям спортом.
- Хронические заболевания печени (включая доброкачественные гипербилирубинемии), цирроз печени.
- Болезни пищевода (эзофагит, язва - до полного излечения; кардиоспазм, стеноз, дивертикулы - при наличии значительных и умеренных нарушений функции).
- Хронические заболевания почек (хронический гломерулонефрит, хронический первичный пиелонефрит, нефросклероз, нефротический синдром, первично-сморщенная почка, амилоидоз почек, хронический интерстициальный нефрит и другие нефропатии).
- Пиелонефрит (вторичный), гидронефроз, мочекаменная болезнь. Инструментальное удаление или самостоятельное отхождение одиночного камня из мочевыводящих путей (лоханка, мочеточник, мочевой пузырь) без дробления камней мочевыделительной системы, мелкие (до 0,5 см) одиночные конкременты почек и мочеточников, подтвержденные только ультразвуковым исследованием (УЗИ), без патологических изменений в моче, одноили двусторонний нефроптоз I стадии не являются противопоказанием к занятиям спортом.
- Системные заболевания соединительной ткани.
- Заболевания суставов - ревматоидный артрит, артриты, сочетающиеся со спондилоартритом, анкилозирующий спондилоартрит, остеоартроз, метаболические артриты, последствия инфекционных артритов. Перенесшие реактивный артрит с полным обратным развитием могут быть допущены к занятиям спортом через 6 мес после полного излечения.
- Системные васкулиты.
- Болезни крови и кроветворных органов. Лица, имеющие временные функциональные расстройства после несистемных болезней крови, допускаются к занятиям спортом после полного излечения.
- Стойкие изменения состава периферической крови (количество лейкоцитов менее 4,0×109/л или более 9,0×109/л, количество тромбоцитов менее 180,0×109/л, содержание гемоглобина менее 120 г/л).
- Злокачественные новообразования лимфоидной, кроветворной и родственных тканей: лимфо-, миело-, ретикулосаркомы, лейкозы, лимфозы, лимфогранулематоз, парапротеинемические гемобластозы (включая состояния после хирургического лечения, лучевой и цитостатической терапии).
- Острая лучевая болезнь любой степени тяжести в анамнезе, а также полученная ранее при аварии или случайном облучении доза излучения, превышающая годовую предельно допустимую дозу в пять раз (в соответствии с нормами радиационной безопасности - 76/87).
- Эндокринные болезни, расстройства питания и обмена веществ (простой зоб, нетоксический узловой зоб, тиреотоксикоз, тиреоидит, гипотиреоз, сахарный диабет, акромегалия, болезни околощитовидных желез, надпочечников, подагра, ожирение II-III степени).
V. Хирургические заболевания
- Болезни позвоночника и их последствия (спондилез и связанные с ним состояния, болезни межпозвонковых дисков, другие болезни позвоночника, выраженные нарушения положения позвоночника в сагиттальной плоскости: кифоз рахитический, кифоз туберкулезный, болезнь Шейерманна-Мау, болезнь Кальве; сколиотическая болезнь, явления выраженной нестабильности). Лица с нефиксированным искривлением позвоночника во фронтальной плоскости (сколиотическая осанка) и начальными признаками межпозвонкового остеохондроза с бессимптомным течением могут быть допущены к занятиям симметричными видами спорта.
- Последствия переломов позвоночника, грудной клетки, верхних и нижних конечностей, таза, сопровождающиеся нарушениями функций.
- Болезни и последствия повреждений аорты, магистральных и периферических артерий и вен, лимфатических сосудов: облитерирующий эндартериит, аневризмы, флебиты, флеботромбозы, варикозная и посттромботическая болезнь, слоновость (лимфедема), варикозное расширение вен семенного канатика (средней и значительной степени выраженности); ангиотрофоневрозы, гемангиомы.
- Хирургические болезни и поражения крупных суставов, костей и хрящей, остеопатии и приобретенные костно-мышечные деформации (внутрисуставные поражения, остеомиелит, периостит, другие поражения костей, деформирующий остеит и остеопатии, остеохондропатии, стойкие контрактуры суставов, другие болезни и поражения суставов, костей и хрящей). При болезни Осгуда-Шляттера вопрос о возможности допуска к занятиям спортом решается индивидуально.
- Застарелые или привычные вывихи в крупных суставах, возникающие при незначительных физических нагрузках.
- Дефекты или отсутствие пальцев рук, нарушающие функции кисти.
- Дефекты или отсутствие пальцев стопы, нарушающие полноценную опороспособность, затрудняющие ходьбу и ношение обуви (обычной и спортивной). За отсутствие пальца на стопе считается отсутствие его на уровне плюснефалангового сустава. Полное сведение или неподвижность пальца считается как его отсутствие.
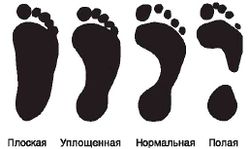
- Плоскостопие и другие деформации стопы со значительными и умеренными нарушениями ее функций. При наличии плоскостопия II степени на одной ноге и плоскостопия I степени на другой ноге заключение выносится по плоскостопию II степени. Лица с плоскостопием I степени, а также II степени без артроза в таранно-ладьевидных сочленениях могут быть допущены к занятиям спортом.
- Грыжа (паховая, бедренная, пупочная), другие грыжи брюшной полости. Расширение одного или обоих паховых колец с явно ощущаемым в момент кольцевого обследования выпячиванием содержимого брюшной полости при натуживании - до полного излечения. Небольшая пупочная грыжа, предбрюшинный жировик белой линии живота, а также расширение паховых колец без грыжевого выпячивания при физической нагрузке и натуживании не являются противопоказанием к занятиям спортом.
- Геморрой с частыми обострениями и вторичной анемией, выпадением узлов II-III стадии. Рецидивирующие трещины заднего прохода.
- Лица, перенесшие оперативные вмешательства по поводу варикозного расширения вен нижних конечностей, вен семенного канатика, геморроидальных вен, трещин заднего прохода, могут быть допущены к занятиям спортом, если по истечении одного года после операции отсутствуют признаки рецидива заболевания и расстройств местного кровообращения.
- Выпячивание всех слоев стенки прямой кишки при натуживании.
- Последствия травм кожи и подкожной клетчатки, сопровождающиеся нарушениями двигательных функций или затрудняющие ношение спортивной одежды, обуви или снаряжения.
- Неокрепшие рубцы после операций и повреждений, по своей локализации затрудняющие выполнение физических упражнений; рубцы, склонные к изъязвлению; рубцы, спаянные с подлежащими тканями и препятствующие движениям в том или ином суставе при выполнении физических упражнений.
- Заболевания грудных желез.
- Злокачественные новообразования всех локализаций.
- Доброкачественные новообразования - до полного излечения. Лица, имеющие временные функциональные расстройства после хирургического лечения доброкачественных новообразований, допускаются к занятиям спортом после полного излечения.
VI. Травмы и заболевания ЛОР-органов
- Болезни и повреждения гортани, шейного отдела трахеи, сопровождающиеся даже незначительными нарушениями дыхательной и голосовой функций.
- Искривление носовой перегородки с выраженным нарушением носового дыхания (операция в подобных случаях проводится в возрасте не моложе 15 лет).
- Болезни наружного уха - до полного излечения.
- Заболевания евстахиевой трубы - до полного излечения.
- Гнойный одноили двусторонний эпитимпанит или мезатимпанит во всех формах и стадиях.
- Стойкие остаточные явления перенесенного отита (стойкие рубцовые изменения барабанной перепонки, наличие перфорации барабанной перепонки).
- Отосклероз, лабиринтопатия, кохлеарный неврит и другие причины глухоты или стойкого понижения слуха на одно или оба уха (в норме на оба уха восприятие шепотной речи должно быть на расстоянии 6 м, минимально допустимое снижение этого расстояния до 4 м).
- Нарушение проходимости евстахиевой трубы и расстройство барофункции уха.
- Вестибулярно-вегетативные расстройства, даже в умеренно выраженной степени.
- Заболевания придаточных пазух носа - до полного излечения.
- Деформации и хронические изменения в состоянии тканей носа, полости рта, глотки, гортани и трахеи, сопровождающиеся нарушениями дыхательной функции.
- Болезни верхних дыхательных путей (полипы полости носа, аденоиды, декомпенсированная форма хронического тонзиллита) - до полного излечения. Под хроническим декомпенсированным тонзиллитом принято понимать форму хронического тонзиллита, характеризующуюся частыми обострениями (2 и более в год), наличием тонзиллогенной интоксикации (субфебрилитет, быстрая утомляемость, вялость, недомогание, изменения со стороны внутренних органов), вовлечением в воспалительный процесс околоминдаликовой ткани, регионарных лимфоузлов (паратонзиллярный абсцесс, регионарный лимфаденит). К объективным признакам хронического декомпенсированного тонзиллита относятся: выделение гноя или казеозных пробок из лакун при надавливании шпателем на миндалину или при ее зондировании, грубые рубцы на небных миндалинах, гиперемия и отечность небных дужек и сращение их с миндалинами, наличие в подэпителиальном слое нагноившихся фолликулов, увеличение лимфатических узлов по переднему краю грудинно-ключично-сосцевидных мышц.
- Озена.
- Полное отсутствие обоняния (аносмия).
- Лица, имеющие временные функциональные расстройства после обострения хронических заболеваний ЛОР-органов, их травм и хирургического лечения, допускаются к занятиям спортом после полного излечения.
VII. Травмы и заболевания глаз
- Лагофтальм, заворот век и рост ресниц по направлению к глазному яблоку (трихиаз), вызывающий постоянное раздражение глаз; выворот век, нарушающий функцию глаза, сращение век между собой или с глазным яблоком, препятствующее или ограничивающее движение глаз и нарушающее функцию зрения, хотя бы одного глаза.
- Птоз века, нарушающий функцию зрения одного или обоих глаз.
- Упорное неизлечимое слезотечение вследствие заболевания слезных путей.
- Хронические заболевания конъюнктивы, роговицы, увеального тракта и сетчатки воспалительного или дегенеративного характера с частыми обострениями.
- Заболевания зрительного нерва.
- Атрофия зрительного нерва.
- Выраженная врожденная и приобретенная (в том числе травматическая) катаракта.
- Помутнение, деструкция стекловидного тела.
- Врожденные и приобретенные дефекты развития оболочек глаза, нарушающие функцию зрения.
- Афакия.
- Изменения на глазном дне.
- Состояния после проникающего ранения глаза.
- Инородное тело в глазе, не показанное к извлечению.
- Ограничение поля зрения одного или обоих глаз более чем на 20?.
- Нарушения двигательного аппарата глаз.
- Выраженный нистагм глазного яблока при значительном снижении остроты зрения.
- Содружественное косоглазие более 20? - вопрос о допуске решается индивидуально.
- Нарушения цветоощущения - вопрос о допуске решается индивидуально в зависимости от специфики избранного вида спорта.
- Аномалии рефракции: общий вариант - острота зрения: а) менее 0,6 Д на оба глаза (без коррекции); б) не менее 0,6 Д на лучший и 0,3 Д на худший глаз (без коррекции).
- При дальнозоркости вопрос о занятиях физической культурой и спортом решается в зависимости от остроты зрения и возможности пользоваться коррекцией.
Небольшим степеням дальнозоркости, как правило, свойственна высокая (без коррекции) острота зрения: 1,0 или 0,9-0,8 Д. При подобной остроте зрения и дальнозоркости небольших степеней возможны занятия всеми видами спорта.
Люди, имеющие дальнозоркость +4,0 Д и выше, при снижении относительной остроты зрения, когда коррекция является обязательной, могут быть допущены к занятиям только теми видами спорта, где допустимо использование очков. При этом очки должны быть легкими, прочно фиксированными, обладать высокими оптическими свойствами, а в летнее время иметь желто-зеленые светофильтры.
В случае дальнозоркости высоких степеней (выше +6,0 Д), которая обычно встречается при микрофтальме с тенденцией к возникновению отслойки, занятия спортом противопоказаны.
При дальнозорком и близоруком астигматизме слабых степеней и относительно высокой остроте зрения возможны занятия всеми видами спорта.
VIII. Стоматологические заболевания
- Нарушения развития и прорезывания зубов: отсутствие 10 и более зубов на одной челюсти или замещение их съемным протезом, отсутствие 8 коренных зубов на одной челюсти, отсутствие 4 коренных зубов на верхней челюсти с одной стороны и 4 коренных зубов на нижней челюсти с другой стороны или замещение их съемными протезами.
- Челюстно-лицевые аномалии, другие болезни зубов и их опорного аппарата, болезни челюстей со значительными и умеренными нарушениями дыхательной, обонятельной, жевательной, глотательной и речевой функций.
- Болезни твердых зубов, пульпы и периапикальных тканей, десен и пародонта, слюнных желез, языка и слизистой полости рта, не поддающиеся лечению.
IХ. Кожные и венерические заболевания
- Инфекции и другие воспалительные болезни кожи и подкожной клетчатки, трудно поддающиеся лечению; распространенные формы хронической экземы, диффузный нейродермит с распространенной лихенификацией, пузырчатка, герпетиформный дерматит, распространенный псориаз, распространенная абсцедирующая и хроническая язвенная пиодермия, ограниченные и часто рецидивирующие формы экземы, диффузный нейродермит с очаговой лихенификацией кожного покрова, дискоидная красная волчанка, фотодерматиты.
- Другие болезни кожи и подкожной клетчатки: хроническая крапивница, рецидивирующий отек Квинке , ограниченная склеродермия.
- Болезнь, вызываемая вирусом иммунодефицита человека (ВИЧ), включая ВИЧ-инфицирование.
- Сифилис и другие венерические болезни: третичный, врожденный сифилис; первичный, вторичный и скрытый сифилис при замедленной негативации классических серологических реакций. Лица с первичным, вторичным, скрытым сифилисом, гонореей и другими венерическими болезнями (мягкий шанкр, лимфатическая лимфогранулема, паховая гранулема, негонококковые уретриты) могут быть допущены к занятиям спортом после проведения контроля излеченности и снятия с диспансерного учета.
- Микозы: актиомикоз, кандидоз внутренних органов, кокцидиоидоз, гистоплазмоз, бластомикозные инфекции, споротрихоз, хромомикоз, мицетомы. Лица, страдающие дерматофитиями, вызванными грибами (микроспорум, эпидермофития, трихофитон), могут быть допущены к занятиям спортом после проведения контроля излеченности и снятия с диспансерного учета.
X. Заболевания половой системы
- Заболевания мужских половых органов (гиперплазия, воспалительные и другие болезни предстательной железы; водянка яичка, орхит и эпидидимит; гипертрофия крайней плоти и фимоз; болезни полового члена; водянка яичка или семенного канатика; нахождение обоих яичек в брюшной полости или паховых каналах; другие болезни мужских половых органов) со значительными и умеренными нарушениями функций. При наличии заболеваний, поддающихся консервативному или оперативному лечению, - до их полного излечения.
- Воспалительные заболевания женских половых органов (вульвы, влагалища, бартолиниевых желез, яичников, маточных труб, матки, тазовой клетчатки, брюшины) - до полного излечения.
- Выраженное варикозное расширение вен в области вульвы.
- Крауроз вульвы.
- Генитальный и экстрагенитальный эндометриоз.
- Выраженные нарушения положения женских половых органов.
- Резко выраженные или сопровождающиеся нарушением функций пороки развития и недоразвитие женской половой сферы (выраженный инфантилизм органов), гермафродитизм.
- Опущение или частичное выпадение женских половых органов.
- Стойкие нарушения менструальной функции.
XI. Инфекционные заболевания
- Инфекционные и паразитарные болезни: кишечные инфекции, бактериальные зоонозы, бактериальные и вирусные болезни, в том числе передаваемые членистоногими, болезни, вызываемые хламидиями, риккетсиозы и другие болезни, не поддающиеся или трудно поддающиеся лечению, включая временные функциональные расстройства после острых инфекционных и паразитарных болезней. При наличии положительных серологических или аллергологических реакций (Райта, Хеддельсона, Бюрне) без клинических проявлений бруцеллеза вопрос о допуске к занятиям спортом решается индивидуально. Носительство поверхностного (австралийского) антигена вирусного гепатита В является основанием для детального обследования с целью исключения скрыто протекающего хронического заболевания печени. Лица, переболевшие вирусным гепатитом, брюшным тифом, паратифами, при отсутствии у них нарушений функций печени и желудочно-кишечного тракта (ЖКТ) могут быть допущены к занятиям спортом, но не ранее чем через 6 мес после окончания стационарного лечения (не показаны виды спорта, направленные на развитие выносливости).
- Туберкулез органов дыхания: легких, бронхов, внутригрудных лимфатических узлов, плевры, в том числе неактивный при малых остаточных изменениях после перенесенного заболевания, включая спонтанно излеченный туберкулез. Наличие единичных мелких петрификатов в легких или внутригрудных лимфатических узлах не является противопоказанием к занятиям спортом.
- Туберкулез внегрудной локализации: периферических и брыжеечных лимфатических узлов, перикарда, брюшины, кишечника, костей и суставов, мочеполовых органов, глаз, кожи, других органов. Лица с неактивным туберкулезом органов дыхания и внегрудных локализаций, т.е. при отсутствии признаков активности после завершения лечения в течение 5 лет, снятия с диспансерного учета и отсутствии любых остаточных изменений, могут быть допущены к занятиям спортом.
- Лепра.
Противопоказания к занятиям спортом с учетом степени их контактности с позиции зарубежных специалистов приведены в табл. 2-1.
Примечания к табл. 2-1: Контакт/столкновение: бокс, хоккей на траве, американский футбол, хоккей на льду, лакросс, боевые виды, родео, европейский футбол, борьба. Ограниченный контакт/удар: бейсбол, баскетбол, велосипедный спорт, прыжки в воду, легкоатлетические прыжки (в высоту, с шестом, тройной), гимнастика, верховая езда. Напряженный неконтакт: аэробика, восхождения, танцы, фехтование, легкоатлетические метания (диск, копье, ядро), спортивная ходьба (соревнования). Умеренно напряженный неконтакт: бадминтон, керлинг, бег в разминочном темпе, настольный теннис. Ненапряженный неконтакт: стрельба из лука, гольф, стрелковый спорт, спортивная ходьба.
Ежегодное углубленное медицинское обследование спортсменов
В допуске к занятиям спортом и ежегодном углубленном медицинском обследовании спортсменов должны принимать участие следующие специалисты:
- врач по спортивной медицине;
- кардиолог;
- хирург ортопед-травматолог;
- невролог;
- стоматолог;
- оториноларинголог;
- окулист;
- гинеколог (уролог);
- дерматолог;
- эндокринолог;
- психоневролог.
При необходимости могут быть назначены также консультации врачей другого профиля.
Комплекс обследований спортсменов должен включать следующее.
- Анамнез.
- Анкетирование спортсменов или их родителей, когда речь идет о юных атлетах.
- Оценку в детском и юношеском спорте физического развития, темпов биологического и полового созревания.
- Определение маркеров дисплазии соединительной ткани.
- Осмотр врача - специалиста по спортивной медицине.
- Осмотр врачей-специалистов (см. выше).
- ЭКГ.
- Эхокардиографию (ЭхоКГ).
- Рентгенографию органов грудной клетки.
- УЗИ внутренних органов (щитовидная железа, печень, желчный пузырь, почки, органы малого таза)
- УЗИ молочных желез у спортсменок, занимающихся травмоопасными видами спорта, поскольку в последние годы наблюдается устойчивая тенденция к росту патологии молочных желез (в том числе онкологической) и подтверждено отсутствие возрастных ограничений этого процесса.
- Клинический и биохимический анализ крови.
- Исследование гормонального спектра.
- Коагулограмму.
- Исследование крови на пищевую аллергию.
- Клинический анализ мочи.
- Цитологическое исследование уретрального содержимого.
- Тестирование всех высококвалифицированных атлетов, специализирующихся в видах спорта, направленных на преимущественное развитие выносливости, на наличие бронхоспазма физического усилия, что позволяет избежать серьезных осложнений при проведении допинг-контроля.
- Исследование на половые инфекции.
- Исследование иммунограммы.
- Определение в детском и юношеском спорте общей физической работоспособности в при помощи степили велоэргометрического теста PWC170.
- У представителей видов спорта, развивающих выносливость, следует углубленно оценивать состояние кардиореспираторной системы и уровня энергообеспечения.
- У представителей игровых, сложнокоординационных видов спорта и спортивных единоборств - функциональное состояние центральной и вегетативной нервной системы, а также анализаторов.
- При наличии медицинских показаний проводятся дополнительные функционально-диагностические и лабораторные исследования.
Необходимость ежегодного обследования спортсменов на сифилис, СПИД, вирусоносительство гепатитов и урогенитальные инфекции, передаваемые половым путем, определяется тем, что они представляют группу риска по данным заболеваниям (табл. 2-2).
Таблица 2-2. Факторы риска инфицирования ВИЧ в профессиональном спорте (Емельянова Б.А. и др., 1997)
№
п/п
|
Факторы профессионального риска |
Количество человек. % | ||||||
|
Спортсмены |
Контроль |
Различие | |||||
|
Муж. |
Жен |
Муж. |
Жен. |
Муж. |
Жен. | ||
|
1 |
Повышенная мобильность (относительное число лиц с количеством разъездов по разным городам более 3 в год) |
100 |
100 |
27 |
22 |
+ |
+ |
|
2 |
Проживание вне дома и семьи более 3 мес в год |
100 |
100 |
15 |
12 |
+ |
+ |
|
Заболеваемость (более 3 раз в год): | |||||||
|
инфекции органов дыхания и слуха (ангины. ОРВИ пневмонии, бронхиты и тп.) |
95 |
97 |
22 |
25 |
+ |
+ | |
|
половые болезни (уретриты, простатиты, кольпиты аднекситы; |
30 |
70 |
18 |
40 |
+ |
+ | |
|
хронический гепатит В (СПИД-ассоциированная инфекция) |
10 |
8 |
4 |
3 |
+ |
+ | |
|
травматизм |
100 |
80 |
16 |
14 |
+ |
+ | |
|
4 |
Сексуальное поведение: | ||||||
|
гетеросексуальное (более 5 партнеров в год) |
60 |
47 |
45 |
50 |
- |
- | |
|
бисексуальное (допускают) |
15 |
25 |
20 |
27 |
- |
- | |
|
гомосексуальное (допускают) |
5 |
10 |
2 |
3 |
+ |
+ | |
|
5 |
Инъекционные вмешательства: | ||||||
|
инъекция лекарств (более 10 раз в год) |
100 |
100 |
8 |
12 |
+ |
+ | |
|
введение допингов |
40 |
Отр |
2 |
Отр. |
+ |
+ | |
|
6 |
Наркологический статус: | ||||||
|
пробовали наркотики |
3 |
18 |
40 |
60 |
- |
+ | |
|
прием алкоголя (чаще 2 раз в месяц) |
10 |
8 |
74 |
65 |
+ |
+ | |
Примечания: существенно (+) - более 20%; несущественно (-) - менее 20%; отр. - отрицают.
Установлено (Емельянова Б.А. и др., 1997), что проживание вне семьи и оторванность от дома (переезды из города в город, выезды в зарубежные страны для участия в соревнованиях) у спортсменов в 5-6 раз выше, чем в группе сравнения.
У них выявлено значительное количество половых инфекций, а вирусоносительство гепатита В более чем в 2-3 раза превышает таковое в группе сравнения.
Показано также, что в спортивной среде высока (не меньше, чем в группе контроля) частота гетеросексуальной смены партнеров, наблюдаются наличие гомосексуальных контактов, прием наркотиков и алкоголя.
При этом у спортсменов зарегистрирована высокая инфекционная заболеваемость (в основном органов дыхания, слуха, частые острые респираторные вирусные инфекции и грипп), а также подтверждено отчетливое снижение иммунитета в тренировочном и соревновательном периодах.
Следует иметь в виду также, что практически все спортсмены высшей квалификации подвержены повреждениям опорно-двигательного аппарата, которые часто сопровождаются нарушениями целостности кожных покровов. Это предопределяет использование в лечебных целях инъекционного введения препаратов, что является еще одним профессиональным фактором риска заражения СПИДом.
Отдельно необходимо отметить опасность инъекционных способов введения препаратов, использующихся в целях ускорения процессов постнагрузочного восстановления и повышения физической работоспособности. Медицинская комиссия МОКа уже сообщает об имеющихся случаях инъекционного распространения СПИДа среди членов сборных команд ряда стран.
Среди факторов риска следует особо выделить виды спорта, в которых вероятен перенос крови между соперниками. При почти всеобщем мелком травматизме, наличии трещин, ссадин, повреждений кожных покровов и слизистых, а также гнойничковых поражений кожи облегчена возможность попадания вируса в организм, т.е. имеются открытые входные ворота инфекции при плотном контакте атлетов. Так, в боксе, если у спортсмена разбит нос или губа, он вытирает их перчаткой и этой же перчаткой, испачканной кровью, наносит удар сопернику в глаз, рассеченную бровь или другое поврежденное место. В борьбе особо опасно наличие ссадин, царапин, гнойничковых поражений кожи при телесных контактах атлетов. В штанге и гимнастике часты срывы кожи на руках, и кровь, оставленная на снаряде, «вдавливается» в трещину или рану на руке другого атлета. Подобные мелкие травмы характерны для 80-90% спортсменов высших квалификаций.
Близость эпидемиологии гепатита В и СПИДа позволяет выявить общую закономерность в распространении возбудителей этих инфекций.
Для представителей Африки, Азии и Америки показано также исследование крови на паразитологическое носительство.
При подписании контрактов со спортсменами целесообразно дополнять вышеперечисленный комплекс исследований анализом мочи на содержание наркотических средств (амфетамины, марихуана, кокаин, героин).
ВИЧ-инфекцию, гепатит С в активной фазе, генерализованные формы инфекций, передающихся половым путем, употребление спортсменом тяжелых наркотиков относят к патологии, препятствующей подписанию контракта.
Оценка состояния здоровья в практике спортивной медицины осуществляется согласно следующим градациям:
- здоров;
- практически здоров (с отклонениями в состоянии здоровья или заболеваниями, которые хорошо компенсированы, вне обострения и не ограничивают выполнение тренировочных и соревновательных нагрузок в полном объеме);
- имеет заболевания, требующие лечения и ограничивающие тренировочный процесс;
- имеет заболевания, требующие отстранения (кратковременного или длительного) от занятий спортом.
Список литературы
- Булич Э.Г. Физическое воспитание в специальных медицинских группах. - М.: Высшая школа, 1986. - 255 с.
- Гритченко Н.В. Основы физического воспитания, врачебного контроля и лечебной физической культуры. - М.: Медицина, 1972. - 272 с.
- Дембо А.Г., Земцовский Э.В. Спортивная кардиология. - Ленинград: Медицина, 1989. - 461 с.
- Земцовский Э.В. Спортивная кардиология. - СПб.: Гиппократ, 1995. - 447 с.
- Левандо В.А., Левандо Г.А. О занятиях массовыми формами физической культуры при заболеваниях верхних дыхательных путей и органа слуха // Теория и практика физической культуры. - 1986. - № 8. - С. 58-60.
- Макарова Г.А. Общие и частные проблемы спортивной медицины. - Краснодар: Советская Кубань, 1992. - 242 с.
- Макарова Г.А. Практическое руководство для спортивных врачей. - Ростов-на-Дону: Баро-Пресс, 2002. - 796 с.
- Макарова Г.А. Справочник детского спортивного врача: клинические аспекты. - М.: Советский спорт, 2008. - 440 с.
- Макарова Г.А. Факторы риска в современном спорте // Медицина и спорт. - 2004. - № 1. - С. 26-27.
- Мотылянская Р.Е., Велитченко В.К., Перминов Л.М. и др. Медицинские аспекты спортивного отбора. -М., 1988. - 86 с.
- Перечень медицинских противопоказаний к приему абитуриентов в высшие и средние физкультурные учебные заведения. - М., 1972. - 17 с.
- Приказ Министерства здравоохранения и социального развития Российской Федерации от 09.08.2010 № 613 «Об утверждении порядка оказания медицинской помощи при проведении физкультурных и спортивных мероприятий».
- Справочник детского гастроэнтеролога / Под ред. Е.М. Лукьяновой. - Киев: Здоровье, 1986. - 222 с.
- Лебедькова С.Е., Лапачева И.Б., Евстифеева Г.Ю. и др. Факторы риска нарушения сердечного ритма у детей и подростков // Российский педиатрический журнал: Научнопрактический журнал. - 2004. - № 1. - С. 11-14.
- Физиологическое тестирование спортсмена высокого класса / Под ред. Мак-Дугалла Дж. Дункана и др. - Киев: Олимпийская литература, 1998. - 431 с.
- Хурай А.Р. Допуск к занятиям физической культурой и спортом при заболеваниях органов зрения: Методические рекомендации. - М.: ФГУ «ЦСМ ФМБА России», 2010.
- Щербакова М.Ю., Старцева А.И., Самсыгина Г.А. Биохимические маркеры атеросклероза у детей группы высокого риска // Лечащий врач. - 2004. - № 2. - С. 48-50.
- The International Olympic Committee (IOC) Consensus Statement on periodic health evaluation of elite athletes // Br. J. Sports Med. - 2009. - Vol. 43. - P. 631-643. - doi:10.1136/ bjsm.2009.064394.
Пограничные состояния здоровья при допуске к занятиям спортом
Проблема пограничных состояний в практике спортивной медицины приобретает в последние десятилетия особую значимость.
Применительно к практике спортивной медицины к ним относят состояния, которые не являются противопоказанием к допуску к занятиям спортом, до определенного времени не служат основанием для отстранения от них, но могут на фоне напряженных физических нагрузок приобретать признаки болезни, нарушать функциональное состояние организма, замедлять процессы постнагрузочного восстановления и предрасполагать к возникновению острого и хронического физического перенапряжения.
Это прежде всего:
- Проявления соединительнотканной дисплазии.
- Отдельные электрокардиографические феномены и синдромы.
- Пограничные изменения АД.
Экспертная оценка лиц с пограничными состояниями, и в первую очередь с малыми аномалиями развития сердца, является одной из важнейших задач медицинского допуска к занятиям спортом.
Соединительнотканные дисплазии
Дисплазия соединительной ткани - это нарушение развития соединительной ткани в эмбриональном и постнатальном периодах вследствие генетически измененного фибриллогенеза внеклеточного матрикса, приводящее к расстройству гомеостаза на тканевом, органном и организменном уровнях в виде различных морфофункциональных нарушений висцеральных и локомоторных органов с прогредиентным течением.
Все свойственные синдрому дисплазии соединительной ткани признаки могут быть разделены на три группы, соответствующие первичной закладке органов в эмбриогенезе (Земцовский Э.В., 1998).
- Мезодермальные аномалии - проявляются соответствующими отклонениями со стороны скелета (деформации грудной клетки, позвоночника и других костей), мягких тканей (гипоплазия мускулатуры и жировой ткани, гипермобильность суставов и сухожилий), внутренних органов (пороки сердца, пролапс митрального клапана, увеличение диаметра аорты и легочной артерии, уменьшение долей легких) и глаз (выраженная миопия, аниридия, голубые склеры).
- Эктодермальные аномалии - проявляются отклонениями со стороны глаз (эктопия и подвижность хрусталика, афакия и появление колобом), ЦНС (анизокория, асимметрия сухожильных рефлексов, нистагм, пирамидные расстройства) и гипофизарно-адреналовой системы (высокий рост, акромегалоидные расстройства, несахарный диабет, вегетативные расстройства).
- Эндодермальные аномалии - проявляются изменениями со стороны кишечника (чрезмерно длинный и гипопластичный кишечник).
Большинство авторов разделяют наследственные заболевания соединительной ткани на дифференцированные и недифференцированные.
Дифференцированные дисплазии соединительной ткани характеризуются определенным типом наследования, отчетливо очерченной клинической картиной, а в ряде случаев - установленными и достаточно хорошо изученными генными или биохимическими дефектами. Наиболее частые представители этой группы - синдром Марфана , 11 типов синдрома Элерса-Данло , несовершенный остеогенез и синдром вялой кожи (cutis laxa). Эти заболевания относят к группе наследственных заболеваний коллагена - коллагенопатиям. Они встречаются достаточно редко и определяются генетиками довольно быстро.
Недифференцированные дисплазии соединительной ткани диагностируют, когда у пациента набор фенотипических признаков не укладывается ни в одно из дифференцированных заболеваний.
В 1990-1995 гг. в Омске прошли пять ежегодных съездов, посвященных проблемам дисплазии соединительной ткани. На одном из них была утверждена классификация, предложенная профессорами В.М. Яковлевым и Г.И. Нечаевой. Эта классификация предполагает выделение: 1) диспластикозависимых изменений органов и систем при дисплазии соединительной ткани (локомоторных, кожных, висцеральных) и 2) состояний, ассоциированных с дисплазией соединительной ткани. Если набор диспластикозависимых изменений укладывается в описанный системный наследственный синдром, то выставляется нозологический диагноз: синдром Марфана, синдром Элерса-Данло и т.д.
Комитетом экспертов Всероссийского научного общества кардиологов (секция «Дисплазии соединительной ткани сердца») в 2009 г. были уточнены рекомендации в распознавании наследственных нарушений структуры и функции соединительной ткани (ННСТ), а также подходов к диагностике наиболее распространенных диспластических синдромов и фенотипов. Основными документами при подготовке рекомендаций послужили: Берлинская нозология наследственных нарушений соединительной ткани (Beighton P. et al., 1988); Международные рекомендации диагностики синдрома Марфана - Гентские критерии (Ghent criteria, De Paepe A. et al., 1996); Международные рекомендации диагностики синдрома Элерса-Данло - Вилльфраншские критерии (Villefranche criteria, Beighton P. et al., 1998); Международные рекомендации диагностики синдрома гипермобильности суставов (СГМС) - Брайтонские критерии (1998) с последующей их ревизией R. Grahamе (2000); Руководство по лечению пациентов с клапанными болезнями сердца (Bonow R.O. et al. ACC/AHA, 2006); аналитический обзор «Диспластические синдромы и фенотипы. Диспластическое сердце»- Э.В. Земцовский (2007).
Согласно этим рекомендациям выделяют:
- наследственные нарушения соединительной ткани - гетерогенная группа моногенных заболеваний, обусловленных генетическими дефектами синтеза и/или распада белков внеклеточного матрикса либо нарушением морфогенеза соединительной ткани;
- дисплазию соединительной ткани - наследственные нарушения соединительной ткани, объединенные в синдромы и фенотипы на основе общности внешних и/или висцеральных признаков и характеризующиеся генетической неоднородностью и многообразием клинических проявлений от доброкачественных субклинических форм до развития полиорганной и полисистемной патологии с прогредиентным течением;
- малые аномалии развития - наследственные или врожденные отклонения органов от нормального анатомического строения, не сопровождающиеся клинически значимыми нарушениями функции. Часть малых аномалий развития исчезает с возрастом, другая, при определенных условиях, способна стать причиной развития патологии;
- порок развития - отклонение органа от нормального анатомического строения, приводящее к клинически значимым нарушениям его функции.
Чрезвычайно велико число ННСТ, группирующихся в сходные по внешним и/или висцеральным признакам синдромы и фенотипы, идентифицировать которые из-за трудностей проведения молекулярно-генетических исследований зачастую не представляется возможным. Именно такие ННСТ допустимо называть дисплазиями соединительной ткани.
Все проявления ННСТ разделяются на группы в зависимости от органов, систем и тканей, вовлеченных в диспластический процесс.
Внешние и висцеральные признаки могут в одном случае выступать как самостоятельный изолированный дефект соединительной ткани, а в другом - как проявление системной наследственной патологии и плейотропного действия дефектных генов.
Наиболее распространенные синдромы и фенотипы, включенные в понятие «дисплазия соединительной ткани», следующие:
- пролапс митрального клапана (ПМК);
- марфаноидная внешность;
- марфаноподобный фенотип;
- элерсоподобный фенотип;
- синдром гипермобильности суставов (СГМС);
- синдромы со смешанным фенотипом;
- неклассифицируемый фенотип. Cиндромы и фенотипы 1-3 частично совпадают по клиническим проявлениям с синдромом Марфана. Фенотипы и синдромы 4-5 имеют много общих черт с классическим и гипермобильным типами синдрома Элерса-Данло.
Клинико-морфологические проявления дисплазии соединительной ткани
- Скелетные изменения: астеническое телосложение, долихостеномелия (непропорционально длинные конечности), арахнодактилия (длинные тонкие пальцы), различные виды деформации грудной клетки, сколиозы, кифозы и лордозы позвоночника, синдром прямой спины, плоскостопие и др. Эти изменения связаны с нарушением строения хряща и задержкой созревания эпифизарной зоны роста, что проявляется удлинением трубчатых костей. В основе деформаций грудной клетки лежит неполноценность реберных хрящей.
- Изменения со стороны кожи: гиперэластичность, истончение, склонность к травматизации и образованию келоидных рубцов или шрамов в виде «папиросной бумаги».
- Изменения со стороны мышечной системы: уменьшение мышечной массы, в том числе сердечной и глазодвигательной мускулатуры, что приводит к снижению сократительной способности миокарда и миопии.
- Патологические изменения суставов: чрезмерная подвижность (гипермобильность ), склонность к вывихам и подвывихам, обусловленная слабостью связочного аппарата.
- Патологические изменения со стороны органов зрения: одно из самых частых проявлений дисплазии соединительной ткани, представленное миопией различной степени, дислокацией хрусталика, увеличением длины глазного яблока, плоской роговицей, синдромом голубых склер.
- Поражения сердечно-сосудистой системы: весьма разнообразны и нередко определяют прогноз. Обычно диагностируют анатомические изменения клапанов сердца: дилатацию фиброзных колец и пролапсы, аномальные хорды, расширение восходящего отдела аорты и легочной артерии с последующим формированием мешотчатой аневризмы. Кроме того, деформации грудной клетки и позвоночника приводят к развитию различных типов торакодиафрагмального сердца.
- Поражения сосудов: проявляются аневризматическими расширениями артерий среднего и мелкого калибра и (очень часто) варикозным расширением вен нижних конечностей.
- Бронхолегочные поражения: касаются как бронхиального дерева, так и альвеол. Чаще всего диагностируют бронхоэктазы, простую и кистозную гипоплазию, буллезную эмфизему и спонтанный пневмоторакс.
- Патологические изменения почек: нефроптоз и реноваскулярные изменения.
Для экспресс-анализа выявления синдрома дисплазии соединительной ткани рекомендуют использовать следующие маркеры.
- Длина тела более 95 центилей по перцентильной шкале.
- Относительное удлинение конечностей (частное от деления размаха рук на длину тела больше 1,03).
- Масса тела менее 10 центилей по перцентильной шкале.
- Индекс Варге меньше нормы.
Индекс Варге рассчитывают по формуле:
ИВ = (масса тела, г /рост2, см) - (возраст, годы /100).
В норме индекс Варге равен или больше 1,5; у здоровых лиц в возрасте от 7 до 17 лет он существенно выше 1,5, а у здоровых лиц в возрасте 21-55 лет превышает 2,0; при полном симптомокомплексе синдрома Марфана индекс Варге не достигает 1,3.
- Переразгибание в коленных суставах более чем на 10о.
- Переразгибание в локтевых суставах более чем на 10о.
- Переразгибание пальцев кисти (при пассивном тыльном сгибании кисти пальцы располагаются параллельно предплечью).
- Признак большого пальца (при положении кисти под углом 90? к предплечью большой палец активно может быть приведен к предплечью).
- Признак запястья (при обхвате запястья I и V пальцами последние заходят друг за друга).
- II палец кисти длиннее IV.
- Арахнодактилия (длинные, паукообразные пальцы).
- Деформация грудной клетки (воронкообразная или килевидная грудь, а также комбинированные дефекты при отклонении от передней поверхности грудной клетки более чем на 1 см).
- Изменения положения позвоночника во фронтальной плоскости в различных его отделах.
- Сглаженность (выпрямление) грудного кифоза.
- Грудной гиперкифоз.
- Поперечное плоскостопие (маркерами поперечного плоскостопия являются: а) деформация и распластывание переднего отдела стопы; б) отведение большого пальца внутрь; в) увеличение угла расхождения между пальцами).
- Продольное плоскостопие.
- Х- и О-образная форма ног.
- Изменение формы пяток (девиация пяточной кости внутрь или наружу).
- Варикозное расширение вен.
- Близорукость.
- Подвывих хрусталика.
- Высокое нёбо.
- Атрофические полосы на коже в области поясницы, плеча, бедра или груди (если они не могут быть объяснены значительным изменением массы тела или другими физическими факторами).
- Пролапс митрального клапана и др.
Дифференцированные соединительнотканные дисплазии
Марфаноидная внешность
Диагноз «марфаноидная внешность» должен ставиться в соответствии с Гентскими критериями при наличии признаков вовлечения костной системы, но при отсутствии клинически значимых признаков вовлечения зрительного аппарата, сердечно-сосудистой и дыхательной систем. Костная система вовлечена, если выявляются: не менее двух больших признаков или один большой и два малых признака. Кроме того, вовлечение костной системы может быть диагностировано при наличии четырех малых признаков, характеризующих долихостеномелию. В диагностике вовлечения костной системы следует использовать более мягкие критерии изменения костной системы, чем те, которые приведены в Гентских критериях (Malfait F. et al., 2006).
В основу алгоритма диагностики синдрома Марфана положено выделение больших и малых критериев, характеризующих выраженность изменений соединительной ткани в различных органах и системах. Большие критерии свидетельствуют о наличии в соответствующей системе патологически значимых изменений. Малые критерии, а в некоторых случаях - один большой критерий, свидетельствуют о вовлечении той или иной системы в патологию соединительной ткани. Перечень больших и малых критериев приведен в табл. 1.
Таблица 1. Гентские критерии диагностики синдрома Марфана (De Paepe et al., 1996)
|
Большие признаки |
Малые признаки |
|
Костно-скелетная система | |
|
Наличие 4 признаков из 8 нижеследующих: 1. Килевидная деформация грудной клетки 2. Воронкообразная деформация грудной клетки, требующая хирургического вмешательства 3. Отношение верхнего и нижнего сегментов тела <0.36 или отношение между размахом рук и ростом 2:1.05 4. Положительный тест лучезапястного сустава и большого пальца (Штейнберг) 5. Сколиоз >20° или спондилолистез 6. Выпрямление локтевого сустава до 170° и менее 7. Медиальное смещение медиальной лодыжки, приводящее к плоскостопию 8. Протрузия вертлужной впадины любой степени (подтвержденная рентгеновским снимком) |
Умеренная воронкообразная деформация грудной клетки Гипермобильность суставов Арковидное нёбо со скученностью зубов Деформации черепа (долихоцефалия*, гипоплазия скуловых костей, энофтапьм, скошенные глазные щели, ретрогнатия) |
|
Изменения в костно-скелетной системе соответствуют большому критерию — патологически значимые изменения, если выявляется не менее четырех из вышеназванных восьми больших признаков. Костно-скелетная система вовлечена, если выявляют, не менее двух больших признаков или один большой и два малых признака. | |
|
Зрительная система | |
|
Подвывих хрусталика |
Аномально плоская роговица (по результатам кератометрических измерений) Удлинение переднезадней оси глазного яблока пс данным УЗИ) с миопией Гипопластическая радужка и гипоплазия сфинктера зрачка |
|
Зрительная система вовлечена, если выявлены два малых признака. | |
|
Сердечно-сосудистая система | |
|
Расширение восходящей аорты с аортальной регургитацией или без таковой и вовлечением как минимум синусов Вальсальвы, или Расслоение восходящей аорты Оценку степени расширения проводят с учетом возраста и величины поверхности тепа по номограммам |
Пролапс митрального клапана Расширение ствола легочной артерии при отсутствии клапанного или периферического легочного стеноза или любой другой очевидной причины е возрасте до 40 лет. Обызвествление митрального кольца в возрасте до 40 лет Расширение либо расслоение стенки грудной или брюшной аорты в возрасте до 50 пет |
|
Сердечно-сосудистая система вовлечена, если выявлен один большой или один малый критерий. | |
|
Легочная система | |
|
Отсутствуют |
Спонтанный пневмоторакс Апикальные буллы, подтвержденные рентгенограммой грудной клетки |
|
Легочная система вовлечена, если выявляется один малый признак. | |
|
Кожные покровы | |
|
Отсутствуют |
Атрофические стрии, не связанные с выраженными изменениями массы тела беременностью или частым локальным механическим воздействием Рецидивирующие или послеоперационные грыжи |
|
Кожа вовлечена, если выявлен один малый признак. | |
|
Твердая мозговая оболочка | |
|
Пояснично-крестцовая дуральная эктазия, выявленная при КТ или МРТ** |
Отсутствуют |
|
Отягощенная наследственность | |
|
Наличие близких родственников, которые удовлетворяют данным диагностическим критериям - наличие мутации в FBN1. известней в качестве причины возникновения синдрома Марфана: или - наличие ДНК маркеров синдрома Марфана |
Отсутствуют |
|
Вовлечение при наличии одного большого признака | |
* Некоторые члены комитета экспертов полагают, что правильнее говорить не о долихоцефалии, а об акроцефалиии, т.е. о черепе, вытянутом вертикально.
** Пояснично-крестцовую эктазию твердой мозговой оболочки (мешотчатое расширение истонченной твердой мозговой оболочки) по данным компьютерной или магнитно-резонансной томографии диагностируют путем измерения диаметра дурального мешка на уровне L1-S1.
Требования к диагностике синдрома Марфана различаются в зависимости от данных наследственного анамнеза.
Для обследуемого пациента:
- если семейный или наследственный анамнез не отягощен, синдром Марфана устанавливают при наличии больших критериев, по меньшей мере, в двух различных системах и вовлеченности третьей системы органов;
- в случае установления мутации, которая известна как вызывающая синдром Марфана у других, достаточно одного большого критерия в одной системе органов и вовлеченность второй системы органов.
Для лиц, находящихся в родственных отношениях с пациентом, у которого диагностирован синдром Марфана, достаточно наличие большого критерия в семейном анамнезе, а также одного большого критерия в одной системе органов и вовлеченности другой системы органов.
В случае выполнения Гентских критериев диагностики синдрома Марфана следует провести молекулярно-генетическое исследование для поиска мутаций генов, кодирующих фибриллин.
С позиций формальной логики в том случае, когда у обследуемого отсутствуют два больших критерия в двух системах и признаки вовлечения третьей системы, диагноз «синдром Марфана» не может быть поставлен. Однако недавно проведенное международное исследование 1009 пациентов с генетически подтвержденной мутацией гена фибриллина показало, что опасность осложнений (диссекция аорты и необходимость в оперативном вмешательстве) у пациентов с неполным набором Гентских критериев практически не отличается от такового в группе пациентов с полным набором критериев (Faivre L. et al., 2008).
Из сказанного следует, что многие пациенты, не отвечающие Гентским критериям, требуют не меньшего внимания и медицинского наблюдения. Очевидно, что таких пациентов нельзя отнести к группе здоровых людей, и выраженные отклонения структуры и функции соединительной ткани, выявленные у них при обследовании, следует обозначать как марфаноподобный фенотип. Помимо синдрома Марфана авторы Гентских критериев выделяют сходные по фенотипическим проявлениям ННСТ.
Признаки марфаноидной внешности:
- Арахнодактилия (симптомы большого пальца + запястья).
- Сколиотическая деформация позвоночника.
- Воронкообразная деформация грудной клетки.
- Килевидная деформация грудной клетки.
- Отношение размаха рук к росту равно или более 1,03.
- Отношение верхнего (до лонного сращения) и нижнего сегментов тела менее 0,89.
- Отношение длины руки к росту более 11%.
- Отношение длины стопы к росту более 15%.
- Марфаноидная внешность может быть самостоятельным синдромом (Loeys- Dietz syndrome, type 2B; LDS2B-610380) или проявлением других ННСТ (синдром Марфана, первичный ПМК, MASS-синдром, врожденная контрактурная арахнодактилия и др.).
Марфаноподобный фенотип
Марфаноподобный фенотип диагностируют при наличии признаков вовлечения костной системы в сочетании с патологическими изменениями в одной из висцеральных систем или признаками вовлечения еще двух висцеральных систем. Для оценки патологических изменений и/или вовлечения костной системы необходимо проведение рентгенологического исследования тазобедренных суставов и компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ) позвоночника. Марфаноподобный фенотип может включать в себя как случаи синдрома Марфана с неполными Гентскими критериями, так и целый ряд родственных с синдромом Марфана ННСТ. При отсутствии полного набора Гентских критериев, как показали недавно проведенные исследования (Faivre L. et al., 2008), признаки расширения аорты появляются в более позднем возрасте, что, однако, не снижает опасность развития осложнений.
Экспертная оценка. Допуск к занятиям спортом может быть разрешен только при отсутствии следующих признаков.
- Костные:
- Килевидная деформация грудной клетки.
- Воронкообразная деформация грудной клетки, требующая хирургического вмешательства.
- Сколиоз >20? или спондилолистез.
- Протрузия вертлужной впадины любой степени (подтвержденная рентгеновским снимком).
- Зрительная система: подвывих хрусталика.
- Сердечно-сосудистая система:
- Расширение восходящей аорты с аортальной регургитацией или без таковой и вовлечением как минимум синусов Вальсальвы.
- Расслоение восходящей аорты.
- Пролапс митрального клапана II и III степени.
- Обызвествление митрального кольца.
- Расширение либо расслоение стенки грудной или брюшной аорты.
- Легочная система:
- Спонтанный пневмоторакс в анамнезе.
- Апикальные буллы, подтвержденные рентгенограммой грудной клетки.
- Кожные покровы: рецидивирующие или послеоперационные грыжи.
- Твердая мозговая оболочка: пояснично-крестцовая дуральная эктазия, выявленная при КТ или МРТ
- Отягощенная наследственность:
- Наличие близких родственников, которые удовлетворяют данным диагностическим критериям.
- Наличие мутации в FBN1, известной в качестве причины возникновения синдрома Марфана; или
- Наличие ДНК маркеров синдрома Марфана.
При допуске к занятиям спортом подобные лица нуждаются в динамическом контроле за результатами УЗИ сердца и различных отделов аорты (не менее двух раз в год).
Элерсоподобный фенотип
Элерсоподобный фенотип включает в себя широкий диапазон состояний от «неполного» синдрома Элерса-Данло (см. ниже) до весьма легких и клинически менее значимых состояний. Главное условие отнесения к элерсоподобному фенотипу - наличие не менее двух малых признаков вовлечения кожи. Лиц с элерсоподобным фенотипом нередко отбирают в спортивную и художественную гимнастику, акробатику, прыжки на батуте, плавание.
Экспертная оценка. Допуск к занятиям спортом разрешен, но необходимо динамическое наблюдение.
Синдром гипермобильности суставов
Впервые существование у людей повышенной подвижности суставов отметил Гиппократ. В 1891 г. московский врач А.Н. Черногубов на заседании Московского дерматовенерологического общества сделал сообщение о своеобразном заболевании, симптомами которого были повышенная растяжимость кожи, разболтанность суставов со склонностью к подвывихам, хрупкость сосудов и легкая ранимость кожи, что было расценено как проявление системной неполноценности соединительной ткани. После описаний Элерса в 1901 г. и Данло в 1908 г. это заболевание было названо синдромом Элерса-Данло («гиперэластическая кожа», «эластическая фибродисплазия», «каучуковый человек»). В дальнейшем первичное увеличение подвижности суставов было отмечено при целом ряде синдромов и заболеваний, имеющих наследственное происхождение. В случае сочетания повышенной подвижности суставов с различными изменениями суставной и мышечной систем принято говорить о синдроме гипермобильности.
В настоящее время убедительно доказано существование наследственной предрасположенности к возникновению гипермобильности суставов и синдрома гипермобильности. Однако тип наследования однозначно не установлен - возможны как аутосомно-доминантный, так и аутосомно-рецессивный. По некоторым данным, гипермобильность суставов наследуется доминантно, сцепленно с полом (Гребенев Д.А., 1989).
Этиология и патогенез гипермобильности суставов окончательно не ясны. Существует предположение о ее связи с изменением структуры и соотношения различных типов коллагена. У женщин с гипермобильностью суставов в коже было обнаружено достоверное (по сравнению с контролем) увеличение соотношения типов коллагена III/III+I, уменьшение количества «толстых» и увеличение «тонких» коллагеновых волокон, а также повышение содержания основного вещества, эластина и фиброцитов в ретикулярной строме.
Принято считать, что у женщин частота и выраженность гипермобильности больше, чем у мужчин (6,6:1; 8:1), однако результаты исследований в этом плане достаточно противоречивы. С возрастом гипермобильность уменьшается, особенно быстро в детстве. В некоторых этнических группах, например у индейцев, она наблюдается значительно чаще, чем у европейцев (Грэхем Р., 1992).
Лица с гипермобильностью суставов предрасположены к возникновению различных мышечно-скелетных изменений, в частности артралгий, вывихов суставов, синовиитов, повреждений связок, сухожилий и менисков, синдрома шатающейся спины, спондилеза, спондилолистеза. Кроме того, у них достоверно чаще обнаруживаются пролапс митрального клапана, варикозное расширение вен нижних конечностей, грыжи, переломы костей, у женщин - опущение матки, нарушения менструального цикла, невынашивание беременности вследствие истмико-цервикальной недостаточности.
Характерны также увеличенная эластичность и истончение кожи, наличие кровоподтеков и гематом вследствие хрупкости артериальной сосудистой стенки, мышечная гипотония, миотония, птоз, косоглазие, изменения роговицы, глаукома. Встречаются дивертикулез, бронхоэктазы, патология мочевыводящих путей и желчного пузыря (деформации, нарушения моторной функции).
У женщин чаще наблюдаются генерализованные артралгии (боли в пояснице, коленях, плечах, локтях, кистях рук) и пролапс митрального клапана, у мужчин - разрывы сухожилий, связок, повреждения менисков и межпозвонковых дисков. Существует предположение, что лица с гипермобильностью суставов склонны к развитию у них раннего остеоартроза. Этот процесс может быть обусловлен двумя механизмами. С одной стороны, увеличение подвижности может привести к возникновению значительной биомеханической перегрузки в суставе и его повреждению в связи с неполноценностью коллагена как непосредственно суставных поверхностей, так и его опорных структур. С другой стороны, генетические дефекты, затрагивающие продукцию всех типов коллагена, могут приводить к независимому развитию клинической картины гипермобильности суставов и раннего остеоартроза (Гребенев Д.А., 1989).
Диагностика СГМС основана на Брайтонских критериях, ревизованных позднее R. Grahamе (2000). СГМС диагностируется лишь на основе общности клинических проявлений и генетически неоднороден. Он может включать в себя не только случаи мутации гена тенаскина-Х, но и других генов, ответственных за формирование структуры и функции иных белков внеклеточного матрикса.
Гипермобильными следует считать суставы с избыточным диапазоном движений. Оценивая диапазон, следует учитывать возраст, пол и этническое происхождение пациента. Известно, что у здоровых людей суставная мобильность снижается с возрастом, у женщин ее уровень выше, чем у мужчин, у выходцев из Азии она наибольшая, а у европейцев наименьшая (Beighton P. et al., 1999). Выраженность гипермобильности суставов оценивают по девятибалльной шкале (табл. 2).
Гипермобильность является результатом слабости связок, которая носит наследственный характер. Особую роль в этом отношении играют мутации генов, кодирующих коллаген, эластин, фибриллин и тенаскин-Х.
Таблица 2. Девятибалльная шкала гипермобильности P.Beighton (1998)
|
Тест |
Суставы | |
|
Способность: 1) пассивно отогнуть назад палец в пястно-фаланговом суставе более чем на 90°: 2) пассивно привести I палец к ладонной поверхности руки; 3) пассивно разогнуть локтевой сустав >0°; 4) пассивно разогнуть коленный сустав >10°: 5) интенсивно прижать ладони к полу, не сгибая коленей |
Правый 1 1 1 1 1 |
Левый 1 1 1 1 1 |
|
Итого |
9 | |
|
Один балл может быть получен для каждой стороны при манипуляциях 1-4. поэтому показатель гипермобильности составляет максимально 9 баллов. | ||
Гипермобильность может быть приобретенной, поскольку объем движений в суставах бывает увеличен до гипермобильного диапазона под воздействием тренировок. Балетным танцовщикам, которые не обладают наследственной высокой растяжимостью связок, приходится развивать гипермобильность определенных суставов. При этом изначально неизмененные околосуставные ткани защищают их от травм (McCormack M. et al., 2004).
Синдромом гипермобильности следует называть сочетание признаков гипермобильности суставов с клинической симптоматикой. Речь идет о частых вывихах и подвывихах суставов, артралгиях, вовлечении вегетативной нервной системы (вегетативная дисфункция). Таким образом, для понимания взаимоотношений между гипермобильностью суставов и СГМС существует формула Р. Грэхема (Keer R., Grahame R., 2003): гипермобильность суставов + симптоматика = синдром гипермобильности суставов.
Ниже приведены критерии для распознавания СГМС (Grahame R. et al., 2000) (табл. 3).
Таблица 3. Пересмотренные диагностические критерии синдрома гипермобильности суставов*
|
Большие критерии |
Малые критерии |
|
1. Показатель Бейтона 4/9 или выше (как в момент обследования. так и в прошлом)** 2. Артралгия четырех или более суставов более 3 мес** |
1. Показатель Бейтона 1.2 или 3/9 (0,1, 2 или 3, при возрасте пациента 50 и бол ее лет)** 2. Артралгия (>3 мес) в 1-3 суставах или боль в спине (>3 мес). спондилез, спондилез/слондилолистез** 3. Смещение/подвывих более одного сустава или одного сустава с неоднократным повторением 4. Воспаление мягких околосуставных тканей. Три или более повреждений (эпикондилит, тендосиновит, бурсит) 5. Марфаноидная внешность 6. Аномалии кожи: стрии. гиперрастяжимость, тонкая кожа, образование рубцов по типу папиросной бумаги 7. Признаки связанные с органами зрения: эпикант, или миопия, или антимонголоидный разрез глаз 8. Варикозные вены, или грыжа, или выпадение матки прямой кишки |
* Критерии применимы для пациентов от 16 до 85 лет.
** Сочетание больших и малых критериев под номером 1 и 2 соответственно взаимоисключается.
СГМС диагностируют при наличии двух больших критериев либо одного большого и двух малых критериев или четырех малых критериев. Два малых критерия достаточны, если имеется близкий родственник, страдающий данным заболеванием. СГМС исключают при наличии синдромов Марфана или Элерса-Данло, иных типов, кроме гипермобильного типа ЭДС (ранее - EDS III), в соответствии с определениями, предусмотренными Гентскими (De Paepe, 1996) и Вилльфраншскими (Beighton et al., 1998) критериями.
В настоящее время принято выделять 11 типов синдрома Элерса-Данло . В литературе имеется подробное описание восьми из них: I, II, III типы характеризуются повышенной подвижностью суставов и гиперрастяжимостью кожи. Эти изменения наиболее выражены у больных с синдромом I типа. При II типе гиперподвижность ограничивается суставами пальцев кистей и стоп, а у больных с III типом поражения суставов и кожи малозаметны. Для IV типа характерны разрывы сосудов среднего и крупного калибра. У больных с синдромом гипермобильности V типа отмечается значительная растяжимость кожи при минимальной гиперподвижности суставов. VI тип проявляется глазными симптомами, включая разрывы глазного яблока и роговицы, а также отслойку сетчатки. VII тип характеризуется подвывихами и вывихами суставов, VIII - генерализованным периодонтитом с резорбцией альвеолярных лунок и выпадением зубов (Ткачев В.А. и др., 1992).
Экспертная оценка. Допуск к занятиям спортом при полном синдроме Элерса-Данло запрещен.
Недифференцированные соединительнотканные дисплазии
Малые аномалии развития сердца
К малым аномалиям развития сердца относят анатомические изменения архитектоники сердца и магистральных сосудов, не приводящие к грубым нарушениям функции сердечно-сосудистой системы. Этиологической причиной малых аномалий развития сердца является наследственно детерминированная соединительнотканная дисплазия, имеющая различные клинические проявления, зависящие от степени пенетрантности гена. Ряд малых аномалий может иметь дизэмбриогенетический характер. Не исключается воздействие различных экологических факторов: физическое, химическое воздействие, нарушение микроэлементного гомеостаза, влияние геопатогенных зон.
Согласно мнению многих специалистов, когда идет речь об отнесении какоголибо структурного дефекта в сердце к малым аномалиям развития, необходимо помнить, что принцип оценки по функциональной значимости является условным. Так, двустворчатый аортальный клапан обычно не приводит к нарушению аортального кровотока, однако именно при этой аномалии развития частота внезапной смерти выше, чем в популяции. В то же время преувеличение функциональной значимости стигмы в сердце также не оправданно. В каждом конкретном случае структурная аномалия в сердце должна быть оценена в прогностическом плане.
Открытое овальное окно
Открытое овальное окно (ООО) - малая аномалия сердца, характеризующаяся частичным или полным сохранением естественного внутриутробного межпредсердного сообщения в результате постнатального незаращения левопредсердной клапанной заслонки сердца.
В период внутриутробного развития и фетального кровообращения овальное отверстие, наряду с открытым артериальным протоком и венозным (аранциевым) протоком, обеспечивает «обходной» сброс крови из венозной системы большого круга и легочной артерии в левые отделы сердца и аорту. После рождения клапан ООО из-за изменения градиента давления между предсердиями плотно прилегает к межпредсердной перегородке, перестает функционировать, и отверстие считается функционально закрытым. В оптимальных условиях происходит процесс сращения краев клапана с отверстием и истинное (анатомическое) закрытие овального окна. На месте закрытого овального окна остается овальная ямка в виде углубления, занимающего до 28% площади межпредсердной перегородки в средней ее части. В случае незаращения эмбрионального овального отверстия у взрослого человека остается открытое овальное окно.
Е.Ф. Онищенко (2000), изучив 107 препаратов сердца взрослых пациентов, умерших от внесердечных причин, выявил 24 (22,4%) случая ООО.
Анатомическая форма ООО может быть разнообразной. Е.Ф. Онищенко чаще всего наблюдал различные модификации туннелевидной формы - в виде прямого или извитого канала, свободно проходимого или заполненного рыхлой тканью, со стенками в виде слепого кармана. Несколько реже имела место классическая створчатая форма, при которой со стороны левого предсердия наблюдается складка эндокарда, прикрывающая отверстие в виде заслонки. При отсутствии наглядной створчатой формы - щелевидная форма. И наконец, реже всего встречалась окончатая форма, открыто зияющая в месте овальной ямки.
Принципиальное анатомическое различие между ООО и вторичным ДМПП заключается в том, что при ДМПП имеется органический дефект - отсутствие большей или меньшей части перегородки (минус ткань), в то время как при ООО имеется незаращение предсердной заслонки (клапана) или недостаточность клапана овального отверстия. В то же время наличие створки не гарантирует надежность запирательной функции и в ряде случаев может сопровождаться противоклапанным потоком. Считается, что в большинстве случаев ООО существует практически бессимптомно и трудно выделить какие-либо его специфические клинические проявления.
Литературные данные демонстрируют неоднозначный подход в оценке клинической роли этой малой межпредсердной коммуникации.
Некоторые авторы рассматривают ООО как вариант нормы развития межпредсердной перегородки. В частности, Н.А. Белоконь, В.П. Подзолков (1991), О.А. Мутафьян (2002) полагают, что при этом пороке не происходит нарушений гемодинамики и не требуется хирургической коррекции. Н. Шиллер и М.А. Осипов (1993) принципиально отличают дефект межпредсердной перегородки типа ostium secundum от ООО, считая последнее вариантом нормы. При наличии хорошо выраженной клапаноподобной дупликатуры эндокарда с левой стороны межпредсердной перегородки ее плотный прижим к краям отверстия предотвращает даже минимальный левоправый шунт. Это дало основание R.F. Schroeckenstein и соавт. (1972) ввести в употребление термин «клапанно-полноценное» ООО («valvular competent foramen ovale»).
Однако, наряду с признанием ООО в качестве практически не значащей аномалии, существуют факты, указывающие на возможность возникновения на его фоне серьезных жизнеугрожающих осложнений. В первую очередь это касается проблемы парадоксальной эмболии (Gleysteen Т.J., Silver D., 1970; Leonard R.С. F. et al., 1981; Loscalzo J., 1986) и гипоксемических состояний (Begin R. et al., 1981; Kas per W. et al., 1992; Silver M.T. et al., 1994). Они обусловлены активизацией патологических потоков крови через межпредсердное отверстие. В таких случаях ООО начинает функционировать как дефект межпредсердной перегородки (Pagtakhan R.D. et al., 1967).
Ю.Н. Беленков и И.Е. Чазова (1999) приводят пример случая наличия ООО как варианта гемодинамически активного дефекта межпредсердной перегородки. Главной причиной этого называют несостоятельность клапана овального окна, которая приводит к возникновению клапанно-неполноценного ООО вследствие растяжения межпредсердной перегородки (при дилатации предсердий). Закономерно сочетание ООО с аневризмами межпредсердной перегородки, сетью Хиари и удлиненным евстахиевым клапаном.
Морфологические изменения структуры межпредсердной перегородки позволяет выявить чреспищеводная ЭхоКГ. Методом, определяющим предрасположенность к парадоксальным эмболиям, является пролонгированная инфузионная контрастная ЭхоКГ с внутривенной капельной инфузией 0,3% раствора перекиси водорода. К стресс-тестам, предложенным Е.Ф. Онищенко и Н.В. Крашенинниковой (2001) при пролонгированной инфузионной контрастной ЭхоКГ, относятся пробы с инспираторным напряжением, Вальсальвы, кашлевая, с нитроглицерином. Они обеспечивают провокацию праволевого межпредсердного шунта, в подавляющем случае отсутствующего в покое у пациентов с ООО.
При допуске к занятиям спортом особое значение имеет дифференциальная диагностика между физиологической и патологической формой ООО.
Физиологическая форма - это, как правило, клапанно-компетентное отверстие, не сопровождающееся гемодинамически значимыми межпредсердными шунтами и готовностью к парадоксальной эмболии как в покое, так и при физических нагрузках или провокационных пробах.
Патологическая форма может проявляться несколькими вариантами:
- гемодинамическим аналогом дефекта межпредсердной перегородки с появлением осложнений межпредсердного шунтирования крови (с выраженным преобладанием левоправого шунта);
- эмболически опасным вариантом вследствие готовности к парадоксальной эмболии (с транзиторным праволевым шунтом) или тромбообразования in situ в ООО.
Все варианты патологической формы должны расцениваться как факторы ограничения при медицинских экспертизах, требующие активных профилактических или лечебных мер пропорционально степени нарушения кровообращения (при аналоге ДМПП) или степени риска ПЭ.
Особое значение имеет выявление данной патологии у спортсменов. В большинстве исследований убедительно показано, что при наличии ООО у лиц, занимающихся подводными погружениями, риск развития тяжелых проявлений декомпрессионной болезни прямо пропорционален размерам ООО (Schwerzmann M. et al., 2001; Torti S.R. et al., 2004). В связи с этим им рекомендуется закрытие ООО. Патологическая форма ООО через механизм активации гипоксемических нарушений оказывает неблагоприятное влияние и на занимающихся видами спорта на выносливость, а также видами спорта, где часто используются упражнения с задержкой дыхания, когда возможны эпизоды транзиторного праволевого межпредсердного шунта, что обусловливает высокую готовность к парадоксальной эмболии.
При эхокардиографическом обследовании 971 спортсмена (Гуревич Т.С., 2009) открытое овальное окно было выявлено у 5,2%.
Экспертная оценка. Лица с физиологической формой ООО являются практически здоровыми людьми, однако необходимо иметь в виду, что они представляют группу риска по нарушениям ритма и проводимости. В связи с этим, кроме ежегодного эхокардиографического обследования, им необходимо периодически проводить суточное мониторирование ЭКГ и при каждой регистрации обычной ЭКГ делать длинную запись (1-3 мин). При выявлении нарушений ритма и проводимости показана чреспищеводная стимуляция предсердий.
Аневризма межпредсердной перегородки
Аневризму межпредсердной перегородки достоверно чаще, чем в целом в популяции, встречают при дисплазиях соединительной ткани. Отмечено сочетание аневризмы межпредсердной перегородки с пролабированием митрального клапана. Аневризма чаще располагается в области fossa ovale. Возникновение аневризматического выпячивания перегородки может быть связано со спонтанным закрытием дефекта у детей в возрасте до 5-6 лет. Клинически аневризма может быть заподозрена по наличию щелчков в сердце, аналогичных таковым при пролапсе митрального клапана.
В настоящее время аневризму межпредсердной перегородки считают сочетанным фактором эмболообразования у пациентов с ООО. Подвижные аневризмы являются аномалией, способствующей развитию кардиоэмболических осложнений, в том числе криптогенных ишемических инсультов. Кроме этого, пациенты с аневризмой межпредсердной перегородки представляют группу риска по нарушениям ритма и проводимости.
При выявлении аневризм межпредсердной перегородки необходимо проведение чреспищеводной эхокардиографии.
Экспертная оценка. Допуск детей и подростков к занятиям профессиональным спортом нежелателен. Когда же речь идет о квалифицированных спортсменах, при продлении допуска необходимо углубленное обследование с целью исключения всех вышеперечисленных факторов риска.
Двустворчатый аортальный клапан
Значение врожденной двустворчатости (или одностворчатости) аортального клапана определяется тем, что она встречается чаще другой врожденной аномалии сосудов и сердца (среди больных, страдающих врожденной патологией сердечнососудистой системы, аномалия развития аортального клапана встречается в 2-5% случаев), но при этом долгое время протекает бессимптомно и в детском возрасте практически не выявляется. В последующем эта патология может привести ко вторичному тяжелому пороку клапана и практически всегда сопровождается грубыми диагностическими ошибками с плохим прогнозом.
Во время диастолы желудочков выпячивание большей створки бикуспидального клапана может приводить к ее пролабированию и несостоятельности клапана. Двустворчатый клапан аорты не вызывает стенозирования выходного отдела, но отсутствие третьей створки нарушает нормальную работу клапана. Нарушенный кровоток из-за турбулентности и постоянного механического травмирования аномального клапана может привести со временем к асептическому воспалению, сращению, деформации, утолщению, обызвествлению и склерозу створок клапана. Стенозирование происходит постепенно и, как правило, после второйтретьей декады жизни, чаще после 40-50 лет (Бокерия Л.А., 1999; Банкл Г., 1980; Friedman W.F, 1995). Клапанные стенозы составляют 70% случаев стеноза аорты, из них в 1/3 случаев - это стенозы на фоне двустворчатого аортального клапана.
Таким образом, гемодинамически незначимая в детском и подростковом возрасте малая аномалия сердца - двустворчатый аортальный клапан - может с возрастом трансформироваться в сочетанный аортальный порок с преобладанием стеноза (Белоконь Н.А., Кубергер М.Б., 1987; Мутафьян О.А., 2002; Банкл Г., 1980).
Клиническая картина. До появления местных нарушений гемодинамики клинические проявления врожденной аномалии аортального клапана отсутствуют и развиваются только по мере формирования вторичного порока сердца (кальциноза). Жалобы вначале отсутствуют. При случайном обследовании могут быть выявлены шумы над областью сердца, происхождение которых вначале трудно объяснить. В этих случаях ошибочно ставят диагнозы ревматизма, атеросклероза, коарктации аорты и т.д. На почве вторичного порока сердца может развиваться инфекционный эндокардит. По мнению Н. Шиллера и М.А. Осипова (1998, 2005), данная аномалия должна быть отнесена к врожденным порокам сердца. В 10-15% случаев двустворчатый АК сочетается с другими малыми аномалиями и пороками сердца.
Выявление врожденной аномалии аортального клапана, и особенно вторичного кальциноза, обусловливает необходимость проведения профилактики инфекционного эндокардита и постановки вопроса о своевременном оперативном вмешательстве.
Внутрисердечный кальциноз - патологическое отложение кальция в различные внутриполостные структуры сердца - фиброзные основания клапанов, хордальные нити и пристеночные склеротические утолщения эндокарда. Наибольшее клиническое значение имеет кальциноз клапанных структур сердца (кальциноз клапанов).
Кальциноз клапанов сердца подразделяют на первичный и вторичный.
Первичный кальциноз клапанов является эссенциальным (идиопатическим), с неустановленной этиологией, по-видимому, неспецифического характера. При этом отмечают выраженную зависимость первичного кальциноза от возраста больных.
Этиология вторичного кальциноза обычно хорошо известна. Возникает он, как правило, на почве эндокардитов инфекционного или аллергического происхождения. Кроме того, вторичный кальциноз закономерно возникает в результате дистрофических изменений клапанов (аортального и реже пульмонального) при их врожденной аномалии (аортального и реже пульмонального).
Внутрисердечный кальциноз у спортсменов (цит. по: Земцовскому Э.В., 1995). Диссертационное исследование А.А. Балябина (1989), который обследовал 143 спортсмена различной направленности тренировочного процесса в возрасте от 13 до 57 лет, позволило существенно расширить наши представления о роли физических перегрузок в развитии внутрисердечного кальциноза. Из 143 обследованных спортсменов высокой квалификации у 30 (21% случаев) при ЭхоКГ-исследовании был обнаружен внутрисердечный кальциноз, у 5 из 30 имелось сочетание кальциноза аортального кольца со склеротическим уплотнением или кальцинозом митрального кольца. У остальных 25 был выявлен изолированный кальциноз аортального кольца. Важно, что у всех спортсменов старше 40 лет (всего 10 человек) было выявлено отложение солей кальция в аортальном кольце.
С точки зрения автора, формирование внутрисердечного кальциноза при занятиях спортом можно рассматривать как одно из возможных проявлений дистрофии миокарда физического перенапряжениия.
Врачебная тактика в случае выявления внутрисердечного кальциноза у действующих спортсменов определяется не столько выраженностью кальциноза, сколько состоянием адаптации аппарата кровообращения к физическим нагрузкам Э.В. Земцовский (1995) приводит следующий случай двустороннего аортального клапана у спортсменов.
Спортсмен С., 30 лет, I разряд по хоккею, направлен на консультацию по поводу выявленного при профилактическом осмотре грубого систолического шума над грудиной справа во втором межреберье. Заподозрен стеноз устья аорты. При осмотре жалоб не предъявляет. Пульс 65 уд./мин, АД 130/75 мм рт.ст. Сердце увеличено влево на 2 см. Аускультативно: I тон приглушен над верхушкой сердца, акцент II тона над аортой, вдоль левого края грудины и во втором межреберье справа от грудины грубый систолический шум «изгнания». Других отклонений при физикальном исследовании не выявлено.
На ЭКГ - синусовый ритм 68 уд./мин. Признаки гипертрофии левого желудочка с его систолической перегрузкой (увеличена амплитуда зубцов R и инверсия Т в левых грудных отведениях).
На ЭхоКГ - признаки бикуспидального аортального клапана. Створки аортального клапана утолщены. Признаки гипертрофии задней стенки левого желудочка и межжелудочковой перегородки (задняя стенка левого желудочка - 12 мм, межжелудочковая перегородка - 12 мм).
Установлен диагноз: бикуспидальный аортальный клапан без клинически значимых нарушений центральной гемодинамики. Рекомендовано прекратить спортивные занятия с переходом на регулярные оздоровительные физические тренировки.
Экспертная оценка. При выявлении двустворчатого аортального клапана допуск к занятиям профессиональным спортом детей и подростков нежелателен. Когда же речь идет о высококвалифицированных спортсменах, при продлении допуска необходимо углубленное обследование с целью исключения пограничных значений левых отделов сердца, стеноза аортального клапана, аортальной регургитации, кальциноза створок и изменений на ЭКГ.
Удлиненный евстахиев клапан
Клапан (заслонка) нижней полой вены (v. venae cavae inferioris, PNA; v. venae cavae inferioris Eustachii, синонимы: евстахиев клапан, евстахиева заслонка) образован эндокардом, ограничивает устье нижней полой вены, имеет полулунную форму; у зародыша направляет струю крови к овальному отверстию. Располагается на уровне передней арки нижней полой вены, после периода новорожденности не превышает в длину 1 см или полностью рудиментируется. По данным секционного материала, евстахиев клапан обнаруживается у 86% детей. При популяционных исследованиях с использованием эхокардиографии необычно длинный евстахиев клапан (более 1 см) определяется у 0,20% населения и рассматривается как стигма. По мнению Ю.М. Белозерова и соавт. (2004), он может рефлекторно вследствие раздражения пейсмекерных образований предсердия предрасполагать к суправентрикулярным аритмиям.
По данным Т.С. Гуревич (2009), удлиненный евстахиев клапан зарегистрирован у 9,2% спортсменов, направленных на ЭхоКГ (у лиц без ПМК - 0,46%, при ПМК I степени - 18,7%, ПМК II степени - 38,9%).
Экспертная оценка. Удлиненный евстахиев клапан не является противопоказанием к занятиям спортом, но его наличие обусловливает необходимость систематического кардиологического контроля за спортсменами.
Дилатация корня аорты
Дилатация корня аорты является индикатором дисплазии соединительной ткани и наблюдается при синдромах Марфана, Элерса-Данло и других наследственных соединительнотканных заболеваниях. Однако эта малая аномалия развития сердца может наблюдаться и в изолированном виде без внешних проявлений заболевания (идиопатическая дилатация корня аорты). При выявлении дилатированного корня аорты (90 и более центилей кривой распределения) необходимо исключить постстенотическую дилатацию, аортоартериит, артериальную гипертензию и другие заболевания. Дети с широкой аортой без признаков соединительнотканного заболевания часто имеют как внешние признаки дизэмбриогенеза (аналогичные первичному пролапсу митрального клапана), так и другие малые аномалии развития сердца (дополнительная трабекула левого желудочка, дилатация ствола легочной артерии, эктазия митрального кольца). Считают, что идиопатическая дилатация корня аорты является проявлением нарушения диспропорционального онтогенетического развития у детей с наследственно обусловленной предрасположенностью к слабости соединительной ткани.
Дилатация корня аорты, не сопровождающаяся недостаточностью аортального клапана, была диагностирована Т.С. Гуревич (2009) у 7,2% спортсменов; в 81,2% случаев она сочеталась с ПМК и дополнительными хордами левого желудочка.
Экспертная оценка. Дилатация корня аорты, не сопровождающаяся недостаточностью аортального клапана, не является противопоказанием к занятиям спортом.
Дилатация синусов Вальсальвы
Дилатация синусов Вальсальвы, в отличие от аневризмы, не сопровождается какими-либо клиническими и гемодинамическими нарушениями функции сердца. Обычно наблюдают дилатацию бескоронарного синуса в пределах 3-7 мм. Эти дети, как и при идиопатической дилатации корня аорты, имеют внешние стигмы соединительнотканной дисплазии. Аускультативно могут быть выслушаны непостоянные щелчки. Прогностическая значимость дилатации синусов в детском возрасте не определена.
Экспертная оценка. Дилатация синусов Вальсальвы не является противопоказанием к занятиям спортом.
Идиопатическое расширение легочной артерии
Данная аномалия характеризуется расширением ствола при отсутствии порока сердца и патологии легких. Дилатация ствола легочной артерии происходит на фоне наследственно обусловленной патологии соединительной ткани, что подтверждается одновременным обнаружением других маркеров соединительнотканной дисплазии сердца и частым выявлением расширения при наследственно детерминированных синдромах, например при синдроме Марфана. При аускультации может быть систолический шум средней интенсивности на основании сердца, уменьшающийся при вертикальном положении.
Экспертная оценка. Идиопатическое расширение легочной артерии не является противопоказанием к занятиям спортом, однако подобные лица должны быть всесторонне обследованы и за ними устанавливается динамическое наблюдение.
Функционально узкая аорта
Под функционально узкой аортой понимают значения диаметра аорты, соответствующие 3-10 центилям нормального распределения популяции.
При исследовании в популяции диаметра аорты у детей от 3 до 15 лет выявлено варьирование данного размера в широких пределах. В этом периоде онтогенетического развития просвет аорты увеличивается в 1,5-2 раза. Сравнение эхометрических показателей корня аорты у 1800 детей в возрасте 3-15 лет выявило взаимо связь диаметра аорты с антропометрическими показателями. Узкая аорта является генетически детерминированной, врожденной малой аномалией развития сердца. Дети с функционально узкой аортой имеют характерную функционально-структурную организацию внутрисердечной гемодинамики - у 91,2% мальчиков и 95,4% девочек выявляют пограничные значения диаметра правого желудочка, соответствующие 90-97 центилям. Конечно-диастолический диаметр левого желудочка у детей до 7 лет имеет тенденцию к увеличению (90- 97 центилей), в то время как у детей старшего возраста соответствует 25 центилям. Напротив, поперечный диаметр левого предсердия у детей до 7 лет обычно соответствует 25-75 центилям, а в старшем возрасте увеличивается и в большинстве случаев превышает 75 центиль.
У детей с функционально узкой аортой часто отмечают повышение мышечной массы левого желудочка, о чем свидетельствуют значения диастолической толщины его задней стенки и межжелудочковой перегородки. Отмечено сочетание функционально узкой аорты с другими аномалиями сердца - дисфункцией митрального клапана, пролапсом митрального клапана, дополнительными трабекулами в полости левого желудочка.
Экспертная оценка. Данные малые аномалии развития не являются противопоказанием к занятиям спортом, однако следует иметь в виду, что дети с погранично низкими значениями диаметра аорты имеют предрасположенность к возникновению аритмий и сниженную толерантность к физическим нагрузкам. Рекомендован динамический контроль ЭКГ и ЭхоКГ.
Аномалии подклапанного аппарата
Подклапанный аппарат левого атриовентрикулярного клапана имеет большое разнообразие строения. Наиболее часто в детском возрасте встречают нарушенное распределение хорд к передней или задней створке митрального клапана. Эктопическое крепление сухожильных нитей (к межжелудочковой перегородке или задней стенке левого желудочка) бывает значительно реже. Аналогичные изменения обнаруживают со стороны трикуспидального клапана. Данные аномалии, вероятно, могут явиться одним из факторов, предрасполагающих к ревматическому и инфекционному эндокардиту, а также пролабированию митрального клапана у детей и, как следствие, его недостаточности у пожилых людей. Значение таких микроаномалий до конца не раскрыто. Обычно эти отклонения в детском возрасте не вызывают клапанной регургитации и/или препятствия току крови и проявляются лишь функциональным систолическим шумом, иногда имитирующим врожденный порок сердца.
Экспертная оценка. Данные аномалии не являются противопоказанием к занятиям спортом, однако необходимо иметь в виду, что подобные лица нуждаются в систематическом кардиологическом контроле.
Ложные (дополнительные) хорды левого желудочка
Ложные хорды левого желудочка - это мышечно-соединительнотканные тяжи, обособленно располагающиеся в полости левого желудочка и не связанные со створками митрального клапана. Впервые W. Turner (1893) описал морфологию ложных хорд левого желудочка, назвав их аномальными мышечными пучками, которые являются вариантом нормы. H.C. Lam и соавт. (1970) разработали морфологическую классификацию ложных хорд левого желудочка, четко отделив истинные хорды от ложных. В отличие от истинных ложные хорды левого желудочка прикрепляются не к створкам клапанов, а к стенкам желудочков и представляют собой дериват внутреннего мышечного слоя примитивного сердца, возникающего в эмбриональном периоде при отшнуровке папиллярных мышц (Frank D., 1970). При гистологическом исследовании ложные хорды левого желудочка имеют фиброзное или смешанное фиброзно-мышечное строение (Suwa M. et al., 1989). В 95% случаев ложные хорды располагаются в полости левого желудочка, в 5% - в полости правого желудочка.
Согласно Т.Ф. Перетолчиной (1995) топографические варианты ложных хорд левого желудочка выглядят следующим образом:
- I - поперечные (верхушечные, срединные и базальные);
- II - диагональные (срединно-верхушечные, базально-срединные);
- III - продольные.
Они могут быть единичными или множественными (Gullace G. et al., 1988) (рис. 3-1).
Истинная хорда ЛЖ - фиброзный тяж, соединяющий папиллярную мышцу со створкой митрального клапана.
Ложная хорда ЛЖ - фиброзно-мышечный или фиброзный тяж, соединяющий папиллярные мышцы между собой или со стенкой левого желудочка.
Нормальная трабекула - мышечный тяж, плотно прилегающий к эндокарду желудочка.
Аномальная трабекула - мышечный или фиброзно-мышечный тяж, неплотно примыкающий к эндокарду и соединяющий стенки желудочка.
Feigenbaum (1994) считает, что клиническое значение ложных хорд левого желудочка остается не вполне ясным. По мнению Э.В. Земцовского (1998), клиническая значимость и симптоматика ложных хорд зависят от выраженности соединительнотканной дисплазии сердца и внутрисердечной топографии самих ложных хорд. Согласно M. Suwa и соавт. (1988) клиническое значение дополнительных хорд левого желудочка (ДХЛЖ) заключается в том, что они являются одной из возможных причин нарушений ритма сердца у молодых людей.
Многие авторы к наиболее клинически значимым относят поперечно-базаль ные и множественные хорды, которые довольно часто формируют систолический шум, ведут к нарушениям внутрисердечной гемодинамики и диастолической дисфункции сердца, способствуют возникновению сердечных аритмий (Земцов ский Э.В., 1998; Лобанов М.Ю., 2000; и др).
По другим данным, наиболее аритмогенными являются продольные ложные хорды левого желудочка (Степура О.Б. и др., 1997). Отмечают, что частота желудочковых экстрасистол возрастает и с увеличением толщины хорды.
Е.Ф. Онищенко (2000) по эхокардиографической структуре выделяет дополнительные хорды «нитчатого» и «балочного» типов. «Нитчатый» тип характеризуется однородной структурой, представлен гиперэхогенной тканью и имеет небольшую толщину. Хордам «балочного» типа, по мнению автора, присуща неоднородная структура, близкая по эхогенности к эндокарду, и в отличие от хорд «нитчатого» типа для них характерен большой диаметр. Наличие у дополнительных хорд «балочного» типа в центральной части ткани низкой эхогенности, аналогичной плотности миокарда, дает основание считатать, что такие хорды содержат мышечные волокна, содержащие электрофизиологически активные проводящие фибриллы Пуркинье, что, по мнению автора, делает возможным расценивать хорды «балочного» типа как особо неблагоприятные в отношении возникновения нарушений ритма сердца.
Единого мнения о механизмах развития нарушений ритма при ДХЛЖ не существует. Некоторые исследователи считают ДХЛЖ дополнительными путями проведения возбуждения, так как они могут содержать в себе волокна Пуркинье. Другим возможным механизмом аритмий у пациентов с ДХЛЖ является изменение электрофизиологических свойств гладкомышечных клеток, возникающее в связи с деформацией хорд турбулентным током крови. Отдельные авторы рассматривают ДХЛЖ как одну из причин образования тромбов в полости левого желудочка.
Следует отметить, что экстрасистолия у пациентов с ложными хордами левого желудочка, как правило, исчезает при физической нагрузке, но плохо поддается медикаментозным воздействиям. Исчезновение экстрасистолии при нагрузке может быть объяснено уменьшением степени натяжения ложных хорд левого желудочка вследствие уменьшения размеров сердца.
Экспертная оценка. Наличие дополнительных хорд левого желудочка не является противопоказанием для занятий спортом, однако при этом необходимо иметь в виду следующее.
Располагаясь в путях притока или оттока левого желудочка, ложные хорды могут способствовать возникновению локального феномена сверхвысоких скоростей (aliasing-феномен) и, как следствие, приводить к травмированию или развитию фиброза.
Являясь аномальным путем проведения возбуждающего импульса, ложные хорды могут стать причиной возникновения желудочковых аритмий, в том числе фибрилляции желудочков.
Лицам с дополнительными хордами «балочного» типа рекомендован более частый и тщательный медицинский контроль с целью выявления ранних признаков аритмического варианта перенапряжения сердечно-сосудистой системы.
Пролапс митрального клапана
Пролапс митрального клапана (ПМК) занимает ведущее место в структуре сердечно-сосудистых заболеваний.
Заболевание впервые описано W. Osler (1880) как аускультативный феномен, обнаруживаемый у молодых людей в виде систолического шума, перемежающегося непостоянными систолическими кликами (щелчками). В 1963 г. J. Barlow и соавт. с помощью ангиографических исследований показали, что причиной позднего систолического шума и мезосистолических кликов является прогибание (провисание) створок митрального клапана в левое предсердие, сопровождаемое определенным рядом клинических и электрокардиографических изменений. Термин «пролапс митрального клапана» предложен J. Griley и соавт. (1966). Заболевание описывается также терминами «папиллярный синдром», «синдром хлопающего клапана», «синдром мезосистолического клика и телесистолического шума», «синдром Барлоу» и др.
Состояние может быть обусловлено нарушением архитектоники внутрисердечных образований, неполным функциональным соответствием между собой отдельных клапанных структур митрального комплекса, врожденной, наследственной или приобретенной неполноценностью соединительнотканных структур, миксоматозным перерождением тканей сердца, малыми аномалиями створок, фиброзного кольца, хорд и папиллярных мышц, изменением конечного диастолического объема левого желудочка, нарушением нейрогуморальной регуляции функции митрального клапана.
ПМК определяется по данным допплер-ЭхоКГ как выбухание одной и/или обеих створок митрального клапана в полость левого предсердия на 2 мм и более над уровнем митрального кольца в парастернальной позиции - с миксоматозной дегенерацией створок или без нее, с митральной регургитацией или без нее (Bonow R.O. et al., ACC/AHA, 2006).
ПМК может быть безобидным ЭхоКГ-феноменом, возникающим из-за избыточной длины створок или их высокой эластичности у молодых людей, особенно у молодых женщин, часто сопровождающим другие классифицируемые и неклассифицируемые диспластические синдромы, или самостоятельным клинически и прогностически значимым синдромом. Речь идет о первичном семейном ПМК.
Для диагностики генетически детерминированного первичного ПМК не следует ограничиваться только формально проведенным ЭхоКГ-исследованием в стандартных позициях, необходимо учитывать результаты обследования семьи, фенотипические данные и клиническую картину заболевания.
При отсутствии признаков миксоматозной дегенерации створок необходима дифференциальная диагностика между синдромом ПМК как одной из малых аномалий и ПМК - вариантом нормы. Диагностика синдрома ПМК должна основываться на клинических и ЭхоКГ-данных. Синдром ПМК - это сочетание ЭхоКГпризнаков пролабирования створок/створки с клиническими данными (наличие систолического клика и систолического шума, гипотензия и ортостатическая недостаточность, вегетативная дисфункция, аритмический синдром и изменения на ЭКГ). При исключении синдрома ПМК выбухание створок на 2 мм и более над уровнем митрального кольца может быть расценено как один из вариантов малых аномалий развития сердца, число которых, как известно, тесно коррелирует с количеством выявляемых внешних признаков дисплазии соединительной ткани (Ягода А.В., Гладких Н.Н., 2007). Следует помнить и о возможности отнесения случаев выбухания створок на 2 мм над уровнем митрального кольца без митральной регургитации и миксоматозной дегенерации к варианту нормы.
Многие авторы основное значение в этиопатогенезе пролапса митрального клапана придают нарушению обмена микроэлементов. При этом дефицит магния рассматривают как основной этиопатогенетический фактор, приводящий к пролабированию клапана (Durlach J. et al., 1992).
Некоторые авторы связывают возникновение пролапса митрального клапана с нарушением клапанной иннервации, возникающей при различных вегетативных и психоэмоциональных нарушениях.
Вторичный пролапс митрального клапана является проявлением наследственной патологии соединительной ткани (синдром Марфана, Элерса-Данло, эластической псевдоксантомы и др.), клапанно-желудочковой диспропорции, нейроэндокринных аномалий (гипертиреоз).
Результаты комплексного обследования детей с первичным ПМК (Белозеров Ю.М., 2004) позволяют считать, что в возникновении пролабирования створок имеют значение одновременно несколько факторов, основными из которых являются неполноценность соединительнотканных структур клапана, минорные аномалии клапанного аппарата и психовегетативная дисфункция, способствующая гемодинамической дисрегуляции.
Согласно данным популяционных исследований ПМК у детей обнаруживают с частотой от 3-5 до 10-14% случаев.
Частота выявления ПМК у молодых спортсменов колеблется в широких пределах - от 0,52-8,0 до 23,0-37,7% и выше (Андреев Э.Ф. и др., 1991; Guerrini F. et al., 1986). Вероятно, подобные расхождения связаны с различным отбором и численностью обследуемого контингента спортсменов. Так, при массовом обследовании 8600 спортсменов Jucrrini и соавт. (1986) выявили ПМК только в 0,52% случаев, в то время как при выборочном эхокардиографическом обследовании молодых спортсменов в связи с обнаруживаемыми у них систолическими шумами или нарушениями фазы реполяризации на ЭКГ пролапс митрального клапана выявлялся уже в 23,0-37,7% случаев (Андреев Э.Ф. и др., 1991; Земцовский Э.В., 1980). Частота встречаемости ПМК у молодых спортсменов в исследованиях Э.В. Белоцерковского, В.Л. Карпмана (1991), И.Б. Гитель и соавт. (1991) составила 10-15%.
ЭКГ при пролапсе митрального клапана. По данным Т.С. Гуревич, обследовавшей 971 спортсмена (653 - без ПМК, 187 - с ПМК-I, 131 - с ПМК-II), у лиц с ПМК наблюдались более частые и выраженные изменения конечной части желудочкового комплекса в виде сглаженности и инверсии зубца Т - в 28,5% наблюдений. Из них: снижение зубцов Т и неглубокая инверсия в III, aVF, V5-V6 отведениях имела место в 27,8% случаев при ПМК-I и в 29,1% - при ПМК-II, у лиц без ПМК аналогичные изменения наблюдались в 15,3% случаев.
При неспецифических изменениях конечной части желудочкового комплекса (ST и Т) в каждом случае пролабирования створок митрального клапана требуется индивидуальная динамическая оценка электрокардиограммы, поскольку этиология пролабирования створок митрального клапана и изменения конечной части желудочкового комплекса могут быть различны. Для объяснения генеза изменений зубца Т и сегмента ST при пролабировании створок митрального клапана предложено несколько гипотез. Сторонники миокардиальной гипотезы утверждают, что изменения конечной части желудочкового комплекса обусловлены локальной или распространенной миокардиопатией (миокардиодистрофией), приводящей к нарушению процесса реполяризации или биоэлектрической нестабильности сердца. Согласно положениям «клапанной» гипотезы пролабирование створок митрального клапана способствует выраженной тракции папиллярных мышц левого желудочка. Натяжение препятствует кровоснабжению или вызывает спазм мелких коронарных сосудов, в результате чего возникает ишемия определенных зон левого желудочка с вовлечением папиллярных мышц.
Положительная динамика зубца Т при проведении пробы с физической нагрузкой объясняется многими авторами тем, что изменения реполяризации при ПМК связаны не столько с нарушениями электролитного баланса или миокардиодистрофией, сколько с экстракардиальными факторами.
ПМК у спортсменов часто сочетается с синдромом ранней реполяризации.
Многие авторы указывают на сочетание синдрома ПМК с удлинением интервала Q-T (корригированный показатель интервала более 440 мс).
А.Г. Дембо, Э.В. Земцовский (1979), Г.В. Минтян (1981) показали, что занятия спортом повышают склонность к возникновению аритмий при наличии ПМК.
ЭхоКГ при ПМК. K. Joseph и соавт. (1987) рекомендуют определять степень пролабирования створок следующим образом.
В норме - тела створок располагаются в полости ЛЖ, ниже кольца митрального клапана. При ПМК-I - тела створок (или одной из створок) незначительно прогибаются во время систолы ЛЖ в полость левого предсердия; концы створок находятся в полости ЛЖ, ниже линии кольца митрального клапана.
При ПМК-II - тела створок МК (или створки) более значительно прогибаются в левое предсердие, концы створок - на линии кольца МК.
При ПМК-III - тела створок (створки) находятся в полости левого предсердия, выше линии кольца МК.
Согласно рекомендациям Н.М. Мухарлямова (1981) степень ПМК по данным ЭхоКГ соответствует следующим показателям:
- I степень - пролабирование до 6 мм;
- II степень - пролабирование 6-9 мм;
- III степень - пролабирование свыше 9 мм.
H. Feigenbaum (1986) различает степени митральной регургитации таким образом:
- I степень - регургитация на уровне створок МК;
- II степень - регургитация в полости ЛП не более чем 10-15 мм;
- III степень - регургитация до середины предсердия;
- IV степень - регургитация по всей камере ЛП.
По Г.М. Соловьеву (2003), три степени митральной регургитации определяются следующим способом:
- I степень - на уровне створок МК;
- II степень - до середины ЛП;
- III степень - до «крыши» ЛП.
Изменение структуры митрального клапана. Одной из составляющих структуры митрального клапана является длина створок: по данным Т.С. Гуревич, из 318 спортсменов, имевших пролапс митрального клапана, умеренное удлинение передней створки (до 30 мм) наблюдалось у 15,4%, задней створки (до 20 мм) - у 39,3%. Сочетанное удлинение створок (передней и задней) регистрировалось в 11,9% случаев ПМК. Значительное удлинение - более 30 мм - передней створки наблюдалось у 6,1% спортсменов. Сочетанное значительное удлинение обеих створок имело место у 15,4%. Длина створок не была увеличена у 11,9% спортсменов.
В.М. Яковлевым и соавт. (2003) было предложено учитывать не только показатели длины створок, но и количественные характеристики фиброзного кольца митрального клапана, в первую очередь его диаметр, меняющий свои значения в различные фазы сердечного цикла. Авторы считают целесообразным выявлять достоверное увеличение диаметра митрального кольца в разные фазы сердечного цикла и показатель прироста растяжения диаметров кольца в систолу и диастолу. В частности, ими описан показатель, отражающий патологическую линейную величину створок - индекс длины створок, определяемый как разность общей длины обеих створок клапана и диаметра митрального кольца в диастолу. По мнению Т.С. Гуревич (2009), спортсмены, имеющие большой диаметр (>30 мм) и высокий показатель прироста растяжения фиброзного кольца (>5 мм), а также выраженную величину индекса длины створок (>10 мм), представляют группу риска по возникновению митральной регургитации.
Особое внимание должно быть уделено определению толщины створок (миксоматозное перерождение), поскольку некоторые авторы выделяют его как критерий тяжести ПМК (Weissman C., 1994). Миксоматозная дегенерация трактуется J. Maron и соавт. (1976) как «деструкция и утрата нормальной клапанной структуры, сопровождающиеся увеличением основного вещества и незначительной воспалительной реакцией».
T.T. Takamoto (1991) впервые отметил толщину створок как эхокардиографический морфологический признак и разработал критерии миксоматозной дегенерации створок и хорд клапана. Было доказано, что утолщение створок более 4 мм у пациентов с ПМК является его миксоматозной дегенерацией. В последующем Г.И. Сторожаков (1998) разработал классификацию миксоматозной дегенерации митрального клапана у пациентов с ПМК, включающую три степени в зависимости от толщины створок. Известно, что миксоматозной дегенерации могут подвергаться не только створки клапанов, но также фиброзное кольцо и хорды. По данным J.E. Barber и соавт. (2001), в 38% случаев миксоматозная дегенерация митрального клапана распространяется на хордальный аппарат, при этом гистологические изменения в хордах аналогичны таковым в пролабирующих створках. Миксоматозная дегенерация хордального аппарата лежит в основе подклапанного варианта пролабирования створок митрального клапана. Миксоматозная дегенерация более 5 мм является прогностическим признаком, определяющим возникновение митральной регургитации.
Т.С. Гуревич (2009) отмечала признаки миксоматозной дегенерации I степени (от 3 до 5 мм) у 14,7% спортсменов с ПМК, Т.Ф. Перетолчина при этом у 2,8% спортсменов - с захватом и хорд митрального клапана. Удлинение хорд МК было зарегистрировано автором в 21,1% случаев.
Диастолическая функция миокарда при ПМК. По данным Т.С. Гуревич, использующей методику определения диастолической дисфункции миокарда по М.Ю. Лобанову (1999, 2000), у спортсменов с ПМК имеет место достоверное снижение индекса диастазиса: 18,11 ? 1,1 усл.ед. - по сравнению с атлетами без ПМК [29,19?1,2 усл.ед. (p <0,005)].
Это свидетельствует об увеличении «жесткости» функционирования сердечнососудистой системы у пациентов с соединительнотканной дисплазией сердца, когда происходит изменение фазовой структуры диастолы, проявляющееся в большем укорочении диастазиса.
Осложнения при ПМК. В большинстве случаев пролапс митрального клапана протекает благоприятно и только в 2-4% случаев приводит к серьезным осложнениям (Hradec J., 1992). Основными осложнениями первичного пролапса митрального клапана являются острая или хроническая митральная недостаточность, бактериальный эндокардит, тромбоэмболия, жизнеугрожающие аритмии, внезапная смерть.
Частота митральной регургитации при пролапсе митрального клапана колеблется от 42 до 100%. С.Л. Дземешкевич и Л.У. Стивенсон (2000) выделили следующие причины неревматической недостаточности митрального клапана: избыточную площадь створок, расширение фиброзного кольца, удлинение и разрыв хорд. Однако даже в тех случаях, когда имеет место избыточность ткани створок митрального клапана, результаты гистологических исследований свидетельствуют о значительных изменениях с дезорганизацией и дефицитом волокнистых структур, т.е. «минус» ткань.
Митральная регургитация, возникающая при пролабировании створок, ведет к быстрым изменениям конечно-диастолического объема и конечнодиастолического давления в левом предсердии. Значительное и длительное повышение среднего давления в полости левого предсердия и соответственно легочных венах не характерно для данной патологии. В последующем меняется геометрия левого предсердия, развиваются гипертрофия левого желудочка, его дилатация, что может привести к расширению неразвитого фиброзного митрального кольца и объема регургитации.
Хроническая митральная недостаточность у больных с синдромом ПМК является возрастнозависимым феноменом (Murakami H. et al., 1991). Показано, что у взрослых людей в основе митральной недостаточности в 60% случаев лежит пролапс митрального клапана (Luxereau P. et al., 1991). Митральная недостаточность чаще развивается и носит более выраженный характер при преимущественном пролапсе задней створки клапана (Kim S. et al., 1994).
Факторами риска развития «чистой» (невоспалительной) митральной недостаточности при синдроме пролабирования, по данным двухмерной эхокардиографии являются дилатация левого атриовентрикулярного отверстия, пролапс преимущественно задней митральной створки, утолщенность задней митральной створки (Weisman N.J. et al., 1994).
Острая митральная недостаточность возникает из-за отрыва сухожильных нитей от створок митрального клапана (синдром «болтающегося» клапана - «floppy mitral valve»). В детском возрасте она наблюдается казуистически редко; у взрослых людей в основном связана с травмой грудной клетки на фоне миксоматозной дегенерации хорд. При этом возникает легочная венозная гипертензия, обусловленная большим объемом регургитации в недостаточно растяжимое левое предсердие.
Значение пролапса митрального клапана в возникновении инфекционного эндокардита до конца не определено. Принято считать, что абсолютный риск возникновения заболевания выше, чем в популяции, в 4,4 раза. Однако в случаях пролапса митрального клапана без систолического шума риск инфекционного эндокардита почти такой же, как и в общей популяции, - 0,0046%. Частота инфекционного эндокардита у пациентов с пролапсом митрального клапана увеличивается с возрастом, поэтому у детей данный синдром редко является причиной инфекционного эндокардита и встречается с частотой 1 случай на 500 больных.
Наличие измененных створок при ПМК повышает риск развития инфекционного эндокардита, хотя в целом его вероятность в популяции пациентов с ПМК является низкой (Clemens J.D. et al., 1982; Devereux R.B. et al., 1994).
Имеются данные, позволяющие рассматривать миксоматозную дегенерацию створок митрального клапана как фактор риска возникновения бактериального эндокардита при ПМК (Bansal R.C., 1995; Duruck D.T., 1994). В связи с этим обсуждается вопрос о необходимости превентивной антибактериальной терапии у больных с ПМК. При этом большинство исследователей настаивают на ее проведении только у пациентов с повышенным риском возникновения бактериального эндокардита, т.е. при миксоматозной дегенерации створок.
Диагностика инфекционного эндокардита при пролапсе митрального клапана представляет значительные трудности. Поскольку створки при пролапсе избыточно фестончатые, это не позволяет выявить начало формирования бактериальных вегетаций по данным эхокардиографии. Поэтому основное значение в диагностике эндокардита имеет клиническая симптоматика инфекционного процесса (лихорадка, ознобы, сыпь, спленомегалия и др.), появление шума митральной регургитации и факт обнаружения возбудителя при повторных высевах крови.
Примером осложненного инфекционным эндокардитом течения пролапса митрального клапана может быть случай из практики Т.С. Гуревич (2005).
Спортсмен А., 14 лет, баскетбол. Направлен на ЭхоКГ-обследование из спортивного лагеря, где мальчик перенес ОРВИ, сопровождавшуюся высоким подъемом температуры в течение 2 дней. После литического снижения, несмотря на выраженную слабость, спортсмен приступил к тренировкам. При ЭхоКГ- выраженная дилатация всех камер сердца: левый желудочек - 76,3 мм, левое предсердие - 49,8 мм, правое предсердие - 41,8 мм, правый желудочек - 51 мм. В перикарде в области боковой, задней стенок и верхушки левого желудочка - жидкость (9 мм). Створки митрального клапана выраженно утолщены на концах. Выраженная регургитация в области митрального и трехстворчатого клапанов (соответственно IV и III степени). С диагнозом «инфекционный эндокардит, дилатационная кардиомиопатия (вторичная)» в крайне тяжелом состоянии был госпитализирован (рис. 3-2).
Несмотря на проведенные реанимационные мероприятия, спортсмен умер.
Мозговая эмболия является основной причиной неврологической симптоматики (транзиторные ишемические атаки и инсульты) у пациентов с ПМК, риск эмболии у которых выше, чем в общей популяции (Wilson L.A. et al., 1977; Barnett H.J. et al., 1980).
Внезапная смерть является редким осложнением ПМК (менее 2% случаев при длительном наблюдении, с ежегодной смертностью менее 1%). Основной причиной внезапной смерти при ПМК являются желудочковые тахиаритмии (Vohra J. et al., 1993), в основном при семейных формах ПМК.
Прирост физической работоспособности у лиц с ПМК в процессе занятий спортом ниже, чем в контрольной группе.
Внезапная смерть при ПМК
По данным J. Bourdarias (1991), риск внезапной смерти при отсутствии митральной регургитации низкий и не превышает 2:10 000 в год, в то время как при сопутствующей митральной регургитации увеличивается в 50-100 раз.
В большинстве случаев внезапная смерть у больных с ПМК носит аритмогенный генез и обусловлена внезапным возникновением идиопатической желудочковой тахикардии (фибрилляции), в том числе на фоне синдрома удлиненного интервала Q-T.
В редких случаях в основе внезапной сердечной смерти у пациентов с ПМК может лежать врожденная аномалия коронарных артерий (аномальное отхождение правой или левой коронарной артерии), приводящая к острой ишемии миокарда и его некрозу (Nelson-Piercy C. et al., 1990).
Основными факторами риска внезапной смерти у детей с синдромом ПМК являются:
- желудочковые аритмии III-V градации по Lown;
- удлинение корригированного интервала Q-T более 440 мс; появление ишемических изменений на ЭКГ во время физической нагрузки;
- кардиогенные обморочные состояния в анамнезе.
Определенную роль в развитии нарушений ритма и проводимости при ННСТ могут играть вегетососудистая дистония (ВД) и нарушения баланса электролитов (гипомагниемия, гипокалиемия).
Экспертная оценка. При диагностировании пролапса митрального клапана, в целях прогнозирования возможных кардиологических осложнений, необходимо учитывать следующее.
- Жалобы.
- Фенотипические признаки соединительнотканной дисплазии.
- Нарушения ритма на ЭКГ.
- Наличие дополнительных (ложных) хорд левого желудочка, «балочного» типа (поперечно-базальных, множественных); синдрома ранней реполяризации на ЭКГ. При сочетании этих признаков рекомендовано электрофизиологическое исследование сердца с целью определения дополнительного пути проведения и своевременного выявления тяжелых нарушений ритма.
- Пролабирование створок митрального клапана - более 5 мм.
- Длину створок митрального клапана: более 30 мм - передней и более 20 мм - задней.
- Наличие трех диагностически значимых показателей: индекса длины створок (более 10 мм), диаметра (свыше 30 мм) и показателя прироста растяжения кольца митрального клапана (более 5 мм).
- Миксоматозную дегенерацию створок и подклапанных структур - толщину свыше 5 мм.
- Наличие постоянной митральной регургитации
- Прогностически неблагоприятным признаком в плане возникновения митральной недостаточности и нарушения ритма сердца является миксоматозное перерождение створок. Миксоматозная дегенарация свыше 5 мм является маркером высокого риска для спортсменов.
- Наличие постоянной митральной недостаточности I степени у спортсменов с ПМК является противопоказанием для занятий спортом.
При появлении митральной регургитации в текущих обследованиях спорсмены должны освобождаться от тренировок, дополнительно обследоваться с целью исключения эндокардита и качественно пролечиваться. Лечебные и реабилитационные мероприятия осуществляются в зависимости от результатов обследования. Сохранение митральной регургитации после перечисленных мероприятий является показанием для отстранения от занятий профессиональным спортом.
Для решения вопроса о допуске к занятиям спортом лиц с пролапсом митрального клапана необходим индивидуальный подход с учетом в каждом конкретном случае возраста, специфики вида спорта, спортивной квалификации и спортивного стажа. В отношении детей и подростков необходимо иметь в виду, что прогноз ухудшается при выявлении пролапса митрального клапана в детском возрасте. Особого внимания заслуживают дети высокого роста, занимающиеся такими видами спорта, как баскетбол, волейбол, прыжки в высоту. У них нередко отмечаются признаки дисплазии соединительной ткани (астеническое телосложение, плоская грудная клетка, деформации грудной клетки и др.). В этих случаях необходимо проведение медико-генетических консультаций для исключения наследственной патологии (например, болезни Марфана).
К занятиям нетравмоопасным видом спорта могут быть допущены лица с асимптоматическим, нерезко выраженным (не выше I степени) первичным идиопатическим пролапсом митрального клапана при отсутствии:
- митральной регургитации больше +;
- миксоматозной дегенерации клапанов;
- изменений на ЭКГ (как правило, в отведениях III, aVF);
- ишемии миокарда в ходе велоэргометрического теста;
- патологической реакции на физическую нагрузку;
- экстрасистол (II-V классы при холтеровском мониторировании).
Лицам с ПМК I степени для окончательного решения вопроса допуска к занятиям спортом обязательным является проведение ЭхоКГ, допплер-ЭхоКГ, в отдельных случаях - велоэргометрического теста. Особой экспертной оценке подлежат лица с сочетанными малыми аномалиями сердца, а также с ПМК и синдромом ранней реполяризации. В этих случаях, кроме перечисленных выше методов обследования, рекомендуется проведение холтеровского мониторирования ЭКГ и чреспищеводной эхокардиографии.
Следует иметь в виду также необходимость тщательной санации у лиц с ПМК очагов хронической инфекции (хронический тонзиллит, кариес зубов и др.), а при проведении любых хирургических вмешательств - профилактической антибактериальной терапии, учитывая возможность развития бактериального эндокардита (Гитель И.Б. и др., 1990).
Пролапс трехстворчатого клапана
Данная аномалия реже встречается в изолированном виде, чаще сочетается с пролабированием митральных створок. Т.С. Гуревич (2009) диагностировала ПТК у высококвалифицированных спортсменов в 5,3% случаев при ПМК-I и в 6,1% - при ПМК-II, в то время как у спортсменов без ПМК - только в 1,6%. Наиболее частым осложнением ПТК является недостаточность трехстворчатого клапана.
Недостаточность трехстворчатого клапана, как и митрального, может быть органической или относительной (функциональной). Основными причинами порока трикуспидального клапана и органической регургитации являются: ревматизм; инфекционный эндокардит (особенно у наркоманов); аномалия Эбштейна; идиопатическая миксоматозная дегенерация клапана с пролапсом его створки во время систолы. При ревматизме недостаточность трехстворчатого клапана часто сочетается с его стенозом, а также с митральным или аортальным пороком.
Наличие ПТК и регургитации может давать ложную диагностику повышения систолического давления в легочной артерии. Приклапанная регургитация в области ТК не является патологией, требующей дополнительного обследования.
Экспертная оценка. При отсутствии изменений створок трехстворчатого клапана, подклапанных структур и выраженной регургитации ПТС не является противопоказанием для занятий спортом, однако подобные лица должны быть всесторонне обследованы и за ними устанавливается динамическое наблюдение.
Отдельные электрокардиографические феномены и синдромы
Синдром ранней реполяризации желудочков
Синдром ранней реполяризации желудочков впервые был описан почти 60 лет назад, однако точные причины его возникновения и прогностическое значение до сих пор не определены.
Распространенность синдрома ранней реполяризации желудочков в популяции составляет от 1,5 до 10,4%. Чаще он встречается у мужчин, чем у женщин. Имеются данные о большей его распространенности среди жителей Африки и Кавказа. У больных с заболеваниями сердечно-сосудистой системы этот синдром выявляют чаще, чем у пациентов с экстракардиальной патологией.
Теории происхождения синдрома ранней реполяризации желудочков:
- Дополнительные пути проведения.
- Неравномерность протекания процессов де- и реполяризации.
- Повышенный тонус парасимпатического отдела вегетативной нервной системы.
- Электролитные нарушения.
- Дополнительные хорды левого желудочка.
- Другие гипотезы [по мнению Ю.И. Новикова и соавт. (2003), ранняя реполяризация желудочков может быть последствием острых вирусных и идиопатических миоперикардитов].
Основные электрокардиографические проявления синдрома:
- горизонтальный или нисходящий подъем сегмента ST более 0,1 мВ с выпуклостью, направленной книзу;
- наличие точки соединения (junction point) или волны соединения (J wave) на нисходящем колене зубца R (волна J в литературе имеет разные названия: «признак верблюжьего горба», «волна Осборна», «поздняя Δ-волна», «соединение типа шляпного крючка», «гипотермическая волна» или «гипотермический горб», «точка-волна J», «волна К», «волна Н» и «ток повреждения»);
- поворот электрической оси сердца против часовой стрелки по продольной оси;
- быстрое и резкое нарастание амплитуды зубца R в грудных отведениях с одновременным уменьшением или исчезновением зубца S.
Другие особенности ЭКГ при синдроме ранней реполяризации желудочков:
- двугорбый зубец Р нормальной продолжительности и амплитуды (интерпретируют как нарушение внутрипредсердной проводимости);
- смещение переходной зоны как вправо, так и влево или ее исчезновение;
- укорочение интервалов Р-R и Q-Т.
Состояния, с которыми необходимо дифференцировать синдром ранней реполяризации желудочков:
- гипертрофия левого желудочка;
- блокада левой ножки пучка Гиса;
- перикардит;
- тромбоэмболия легочной артерии;
- острый инфаркт миокарда;
- интоксикация препаратами наперстянки.
При длительном наблюдении в большинстве случаев степень выраженности синдрома изменяется, вплоть до полного его исчезновения и нормализации ЭКГ.
Варианты синдрома ранней реполяризации желудочков у больных с инфарктом миокарда:
- впервые появляющийся синдром ранней реполяризации желудочков в момент развития инфаркта и исчезающий в восстановительном периоде;
- существующий до инфаркта и исчезающий после него;
- исчезающий в остром и появляющийся вновь в восстановительном периоде.
А.М. Скоробогатый предложил следующие основные варианты и типы синдрома ранней реполяризации желудочков (1984, 1986):
- Вариант I: без поражения сердечно-сосудистой и других систем.
- Вариант II: с поражением сердечно-сосудистой и других систем.
- 1-й тип - преобладание признаков синдрома в отведениях V1-V3.
- 2-й тип - преобладание признаков синдрома в отведениях V4-V6.
- 3-й тип - промежуточный (без преобладания признаков в каких-либо отведениях).
Особые варианты синдрома:
а). с aльтepниpующими признаками;
б). в сочетании с нарушениями ритма и проводимости;
в). постоянный;
г). преходящий (скрытый).
Варианты синдрома ранней реполяризации желудочков (Воробьев Л.П. и др., 1992) (табл. 4):
- постоянный;
- непостоянный;
- впервые возникший;
- внезапно исчезнувший;
- интермиттирующий;
- с гигантским зубцом Т;
- с отрицательным зубцом Т;
- с кратковременной инверсией зубца Т;
- в сочетании с синдромом WPW;
- в сочетании с дополнительной хордой левого желудочка.
Прогностическое значение синдрома ранней реполяризации желудочков. Большинство авторов считают синдром ранней реполяризации желудочков доброкачественным электрокардиографическим феноменом, но в то же время в литературе имеются данные, свидетельствующие об аритмогенности этого синдрома (желудочковые тахиаритмии, синусовая брадикардия, фибрилляция предсердий, ритмы атриовентрикулярного соединения, нарушения атриовентрикулярной проводимости).
По данным А.Л. Боброва и соавт. (2003), синдром ранней реполяризации желудочков сопровождается относительным ухудшением функции расслабления левого желудочка и снижением показателей сократимости левых камер сердца по сравнению с лицами без синдрома ранней реполяризации. При этом у абсолютного большинства обследуемых с синдромом ранней реполяризации желудочков значения всех показателей, отличающихся от контрольных, остаются в пределах возрастной нормы. Однако при наибольшей выраженности синдрома ухудшение функции расслабления левого желудочка в отдельных случаях приводит к формированию диастолической дисфункции.
Таблица 4. Клинико-электрокардиографическая характеристика синдрома ранней реполяризации желудочков (Воробьев Л.Н. и др., 1992)
|
ЭКГ-вариант |
Клиническое значение |
Механизм возникновения |
|
Постоянный |
У здоровых, при врожденных и приобретенных пороках, при стабильном состоянии миокарда |
Стабильная функция дополнительного пути проведения |
|
Непостоянный |
Нестабильное состояние миокарда (инфаркт миокарда, ишемия миокарда. атриовентрикулярная блокада) |
Меняющаяся функция дополни гель-ного пути проведения |
|
Внезапно возникший |
Инфаркт миокарда, ишемия, повреждение е зоне основного пути проведения |
Включение дополнительного пути проведения при ухудшении функции основного пути |
|
Внезапно исчезнувший |
Трансмуральный инфаркт миокарда |
Деструкция дополнительного пути |
|
Интермиттирующий |
Очаговый инфаркт миокарда в зоне основного пути |
Обратимое повреждение дополнительного пути |
|
С гигантским зубцом Т |
Дифференцируют с инфарктом миокарда. гиперкалиемией |
Суммация потенциалов деполяризации |
|
С отрицательным зубцом Т |
Дифференцируют с очаговым инфарктом миокарда |
Субэпикардиальное расположение окончания дополнительного пути |
|
С меняющейся кратковременной инверсией зубца Г |
Дифференцируют с очаговым инфарктом миокарда |
Дихотомическое деление окончания дополнительного пути |
|
Сочетание с синдромом Вольфа-Паркинсона-Уайта |
Опасность возникновения аритмии |
Функционирование пучка Кента и атриофасцикулярного тракта одновременно |
|
С дополнительной хордой левого желудочка |
Внезапная смерть, аритмии |
Дополнительная хорда левого желудочка как дополнительный путь проведения |
Экспертная оценка. Выявление синдрома ранней реполяризации желудочков не является противопоказанием для занятий спортом. Однако при этом необходимо иметь в виду следующее.
В зависимости от сроков появления у спортсменов могут быть выделены два типа синдрома: а) выявляемый уже в начале занятий спортом - предшествующий; б) возникающий в процессе многолетней тренировки - приобретенный.
Выявление синдрома ранней реполяризации в отведениях V1-V3 требует углубленного обследования, направленного на выявление структурной болезни сердца. Изолированная локализация синдрома в отведениях V1-V3 связывается в клинической практике с органическими поражениями сердца. У спортсменов подобная локализация, как правило, не выявляется.
При предшествующем синдроме ранней реполяризации желудочков наблюдаются определенные особенности функционального состояния сердечнососудистой системы, которые могут рассматриваться как отклонения от оптимума: независимо от пола - уменьшенный конечно-диастолический объем и преобладание массы миокарда левого желудочка над объемом; у девочек дополнительно - снижение физической работоспособности.
Предшествующий синдром следует рассматривать как неблагоприятный признак в плане спортивного прогноза, поскольку лица с этим синдромом в подавляющем большинстве случаев довольно быстро прекращают занятия спортом.
У спортсменов с приобретенным синдромом ранней реполяризации желудочков не выявляется особенностей функционального состояния сердечнососудистой системы и физической работоспособности, однако на тех или иных этапах подготовки у них, независимо от пола, чаще возникают признаки нейроциркуляторной дистонии, а у юношей увеличен риск нарушения процесса реполяризации миокарда, что требует тщательного наблюдения за переносимостью ими тренировочных нагрузок.
В связи с тем что спортсмены с приобретенным синдромом ранней реполяризации желудочков входят в группу риска, данный синдром следует рассматривать как признак функционального состояния, находящегося на грани адаптации и дизадаптации (Веневцева Ю.Л., 1991).
Феномены предвозбуждения желудочков
Синдром предвозбуждения желудочков (СПВЖ) - это ускоренное проведение импульса возбуждения от предсердий к желудочкам по дополнительным аномальным проводящим путям. В результате часть миокарда или весь миокард желудочков начинают возбуждаться раньше, чем при обычном распространении возбуждения по атриовентрикулярному узлу, пучку Гиса и его ветвям.
Согласно рекомендациям группы экспертов ВОЗ (1980) преждевременное возбуждение желудочков, не сопровождающееся клинической симптоматикой, называют феноменом предвозбуждения, а в случае, когда имеются не только электрокардиографические признаки предвозбуждения, но и развиваются пароксизмы тахиаритмии, - синдромом предвозбуждения.
Анатомическим субстратом СПВЖ служат пучки специализированных мышечных волокон вне проводящей системы сердца, способные проводить электрические импульсы к разным участкам миокарда, вызывая их преждевременное возбуждение и сокращение.
СПВЖ - это врожденная аномалия, но клинически может проявиться в любом возрасте, спонтанно или после какого-либо заболевания. Обычно данный синдром манифестирует в молодом возрасте. В большинстве случаев иной патологии сердца у пациентов нет.
Основное клиническое значение дополнительных путей проведения состоит в том, что они нередко включаются в петлю кругового движения волны возбуждения (re-entry) и способствуют таким образом возникновению наджелудочковых пароксизмальных тахиаритмий (Ватутин Н.Т., Калинкина Н.В., Ещенко Е.В., 2009).
В настоящее время известно несколько видов аномальных проводящих путей (трактов):
- предсердно-желудочковый (Кента), соединяющий миокард предсердий и желудочков в обход атриовентрикулярного узла;
- атрионодальный (Джеймса), расположенный между синоатриальным узлом и нижней частью атриовентрикулярного узла;
- нодовентрикулярный (Махейма), связывающий атриовентрикулярный узел (или начало пучка Гиса) с правой стороной межжелудочковой перегородки или разветвлениями правой ножки пучка Гиса;
- атриофасцикулярный (Брешенмаше), соединяющий правое предсердие с общим стволом пучка Гиса.
Существуют также и другие дополнительные пути проведения, в том числе скрытые, способные проводить электрический импульс ретроградно от желудочков к предсердиям. У небольшой (5-10%) части больных имеется несколько аномальных путей проведения.
В клинической практике выделяют:
- синдром Вольфа-Паркинсона-Уайта (синдром WPW), обусловленный наличием пучков Кента;
- синдром Клерка-Леви-Кристеско [синдром CLC, синдром укороченного интервала Р-Q (R)], обусловленный наличием пучка Джеймса.
Основным методом диагностики СПВЖ является ЭКГ.
При синдроме WPW на фоне синусового ритма выявляют укорочение интервала P-Q (<0,12 с) и D-волну (пологий наклон в первые 30-50 мс) на восходящей части зубца R или нисходящей части зубца Q, комплекс QRS обычно расширен (>0,11 с). Характерно также отклонение сегмента SТ и зубца Т в сторону, противоположную D-волне и основному направлению комплекса QRS.
Электрокардиографическими признаками синдрома CLC являются укорочение интервала P-Q (R), продолжительность которого не превышает 0,11 с, отсутствие в составе комплекса QRS дополнительной волны возбуждения - D-волны, наличие неизмененных (узких) и недеформированных комплексов QRS (за исключением случаев сопутствующей блокады ножек или ветвей пучка Гиса).
При СПВЖ, обусловленном функционированием пучка Махейма, определяется нормальный интервал P-Q при наличии D-волны.
Одновременное функционирование пучков Джеймса и Махейма приводит к появлению на ЭКГ признаков, характерных для синдрома WPW [укорочение интервала P-Q (R) и наличие D-волны].
В связи с распространением в последние годы хирургических методов лечения больных с СПВЖ (деструкция аномального пучка) постоянно совершенствуются способы точного определения его локализации.
Более подробную, по сравнению с данными ЭКГ, информацию о местоположении дополнительных путей проведения можно получить с помощью магнитокардиографии.
Однако наиболее достоверными и точными являются методы внутрисердечного электрофизиологического исследования (ЭФИ), в частности эндокардиальное (предоперационное) и эпикардиальное (интраоперационное) картирование. При этом с помощью сложной методики определяют область наиболее ранней активации (предвозбуждения) миокарда желудочков, которая соответствует локализации дополнительного аномального пучка (Ватутин Н.Т., Калинкина Н.В., Ещенко Е.В., 2009).
Экспертная оценка. Вопросы экспертизы спортивной трудоспособности при обнаружении дополнительных проводящих путей в значительной мере определяются тем, на какой стадии занятия спортом выявлены нарушения и сопровождаются ли они пароксизмальными расстройствами ритма. При наличии пароксизмальных нарушений ритма занятия спортом должны быть запрещены независимо от характера этих расстройств. Лечение подобных больных, независимо от возраста и физической подготовленности, находится в компетенции специалистакардиолога.
Сам факт функционирующих дополнительных проводящих путей (феномены WPW или укороченного интервала P-Q), установленный на стадии отбора, является основанием для отстранения от занятий спортом с рекомендацией заниматься оздоровительными физическими тренировками.
В случае выявления дополнительных функционирующих проводящих путей у спортсменов, достигших высокого уровня спортивного мастерства, вопрос о возможности дальнейших занятий спортом решается после специального медицинского обследования. В задачи такого обследования входит выявление сопутствующих пороков и/или аномалий развития (пролапс митрального клапана, межпредсердные или межжелудочковые дефекты и др.). При выявлении патологических состояний дальнейшие занятия спортом противопоказаны. Аналогичное экспертное решение должно быть принято и в тех случаях, когда у спортсменов с функционирующими дополнительными путями выявляются при амбулаторном мониторировании или провоцируются при чреспищеводной электростимуляции сердца пароксизмальные расстройства ритма.
По данным А.И. Фролова и соавт. (1995), степень риска внезапной смерти при синдроме WPW и суправентрикулярных тахикардиях можно оценить при проведении электрофизиологического исследования с β-адренергической стимуляцией добутамином.
При отсутствии отклонений в состоянии здоровья и пароксизмальных расстройств занятия спортом для спортсменов с высоким уровнем мастерства могут быть разрешены под тщательным врачебным наблюдением (Земцовский Э.В., 1995).
Пограничные цифры артериального давления. Пограничная артериальная гипертензия
Проблема ранней диагностики, профилактики и лечения артериальной гипертензии занимает приоритетное положение в спортивной кардиологии. Это связано с высокой распространенностью артериальной гипертензии, регистрируемой у школьников (от 8 до 25%), а также с возможностью трансформации артериальной гипертензии в ишемическую и гипертоническую болезни, являющиеся основной причной инвалидизации и смертности взрослого населения. У каждого третьего ребенка с артериальной гипертензией в дальнейшем возможно формирование гипертонической болезни.
Согласно современным представлениям под пограничной артериальной гипертензией (ПАГ) понимают такую разновидность артериальной гипертензии (АГ), при которой систолическое и/или диастолическое давление спонтанно колеблется в разное время от нормальных величин до верхнего уровня пограничной зоны.
В основе артериальной гипертензии у детей и подростков, как правило, лежит вегетативная дисфункция и тесно связанное с ней хроническое психоэмоциональное напряжение. Избыточная реактивность на психоэмоциональное напряжение является важным маркером развития стойкой артериальной гипертензии. В связи с этим изучение реактивности сердечно-сосудистой системы в условиях тестов, моделирующих психоэмоциональное напряжение, является важным критерием выделения группы риска по развитию артериальной гипертензии.
Установлено, что генетические факторы определяют 38% фенотипической изменчивости систолического и 42% диастолического АД.
Вклад систематических средовых факторов (общесемейные средовые влияния и влияние наследственности со стороны матери) в уровень АД значительно больше в группе детей пробандов с повышенным АД (13,0 и 21,3% для систолического, 19,5 и 4% для диастолического АД).
Предполагают, что каждый человек наследует определенные характеристики функционирования вегетативной нервной системы, которые, в свою очередь, тесно сопряжены с личностными особенностями, способствующими формированию соматической патологии. Под влиянием отрицательных психоэмоциональных воздействий, которые среди экзогенных факторов играют ведущую роль в генезе АГ, такие личностные особенности, как тревожность, депрессия, страх, включаются в патогенетические механизмы через усиление симпатико-адреналовой активности.
Не меньшее внимание уделяется также связи развития АГ с потреблением поваренной соли.
По некоторым данным, одним из прогностических факторов развития АГ у детей и подростков является содержание мочевой кислоты в сыворотке крови.
Основными факторами риска возникновения пограничной артериальной гипертензии являются следующие:
- психическая травматизация, нервные перегрузки;
- наличие очагов хронической инфекции (хронический тонзиллит, синусит и др.);
- наследственная предрасположенность по артериальной гипертензии;
- физическое перенапряжение;
- эндокринные дисфункции;
- избыточная масса тела;
- повышенное потребление в пищу поваренной соли;
- употребление алкоголя, курение;
- ятрогения.
Оценка уровня АД у юных спортсменов представляет довольно сложный процесс, так как речь идет о растущем организме, что обусловливает необходимость соотнесения уровня АД с возрастом и степенью полового созревания; даже при одинаковом возрасте антропометрические показатели у детей и подростков резко отличаются, и игнорировать это неправомерно.
Основные жалобы при ПАГ могут быть разделены на три группы: обусловленные нарушениями сосудистой системы (головные боли, головокружение, мелькание мушек, туман перед глазами), кардиальные (кардиалгии, сердцебиение) и невротические (раздражительность, неустойчивость настроения, нарушения сна и др.).
При объективном обследовании выявляют минимальные изменения: признаки вегетативной дисфункции (эмоциональная лабильность, гипергидроз, усиленный смешанный дермографизм и др.), проявления симпатикотонии (лабильность пульса, наклонность к тахикардии, громкие тоны сердца, блеск глаз).
При физикальном обследовании (перкуссия, пальпация, аускультация) изменений со стороны сердца, как правило, не выявляют.
Транзиторная АГ (в пределах пограничной АГ, установленных ВОЗ) является главным критерием ПАГ. Характерны лабильность пульса и уровня АД. Отмечено преимущественное повышение систолического АД.
О наличии ПАГ представляется возможным говорить в тех случаях, когда при троекратном измерении АД в разные дни величины АД ни разу не превышают уровень ПАГ, а в двух из трех измерений значения систолического и/или диастолического АД оказываются в пограничной зоне.
Обычное ЭКГ-исследование у подобных пациентов не позволяет выявить существенных изменений.
При проведении ВЭМ-пробы регистрируют быстрое повышение систолического АД. При этом уровень диастолического АД остается прежним или снижается по мере возрастания физической нагрузки.
При использовании эхокардиографического метода установлено повышение сократительной способности миокарда левого желудочка (возрастание фракции выброса, скорости циркулярного сокращения миокарда). Признаки гипертрофии миокарда, как правило, отсутствуют, однако в ряде случаев выявляют не только функциональные, но и органические изменения сердечной мышцы, опережающие появление электрокардиографических признаков перегрузки и гипертрофии миокарда левого желудочка.
А.Г. Автандилов (1998) предложил 10 основных, наиболее значимых эхокардиографических признаков, имеющих наибольшие информационные показатели в плане дифференциальной диагностики нейроциркуляторной дистонии и гипертонической болезни в подростковом возрасте.
Рейтинговый порядок диагностических признаков гипертонической болезни следующий (табл. 5):
- изгоняемый объем крови из левого предсердия;
- объем левого предсердия в диастолу;
- давление в левом желудочке в систолу;
- толщина межжелудочковой перегородки;
- объем левого предсердия;
- масса миокарда левого желудочка (ММЛЖ);
- отношение ММЛЖ/КДО (объем левого желудочка в диастолу);
- толщина миокарда левого желудочка в диастолу и размер левого предсердия;
- показатель ММЛЖ/м2 тела.
Установлено, что для мальчиков наибольшей предсказательной силой в отношении будущего уровня АД обладают исходное АД, изменения массы тела и АД матери, для девочек - первичное АД, изменения массы тела и АД обоих родителей. Для молодого возраста стабильная АГ нехарактерна, но у детей, имеющих АД выше среднего уровня, с возрастом сохраняется тенденция к наличию повышенного АД. Трекинг повышенного систолического АД наблюдается как у мальчиков, так и у девочек. В отношении диастолического АД трекинг не выявлен. У мальчиков отмечена тесная прямая связь между трекингом систолического АД и массой тела.
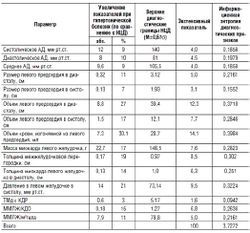
Появление электрокардиографических признаков гипертрофии левого желудочка, характерных изменений сосудов глазного дна, нарушений мозговой гемодинамики и вовлечение в процесс почек дают основание для установления диагноза гипертонической болезни II стадии. В диагностике гипертонической болезни I стадии перечисленные выше симптомы помощи не оказывают.
Экспертная оценка. Решение вопроса о продолжении квалифицированным спортсменом тренировочных занятий возможно только при условии проведения всестороннего клинического и инструментального обследования, обязательно включающего ЭКГ с нагрузкой и ЭхоКГ. В тех случаях, когда ЭхоКГ не выявляет признаков выраженной гипертрофии и/или нарушений диастолической функции, а при пробе с нагрузкой не выявляются патологические реакции аппарата кровообращения или нарушения электрогенеза миокарда и аритмии сердца, может быть разрешено продолжение тренировок при условии постоянного врачебного наблюдения.
Лица со стойкой артериальной гипертензией от занятий спортом отстраняются. Тактика продолжения тренировок на фоне гипотензивной терапии является ошибочной и опасной (Земцовский Э.В., 1995).
Артериальная гипотензия
Артериальная гипотензия представляет собой понижение систолического и/или диастолического АД за пределы возрастной нормы (у детей - ниже 5-го центиля). Кратковременное и умеренное понижение АД у здоровых людей может быть связано с его естественными колебаниями в зависимости от положения тела, суточного биоритма, приема пищи, физического и психического утомления, пребывания в душном помещении и т.д. Нарушения равновесия в активности нейроэндокринных систем регуляции сосудистого тонуса в большинстве случаев также приводят к снижению уровня АД.
Физиологическая артериальная гипотензия - изолированное снижение АД, которое не сопровождается жалобами и падением работоспособности. Она может наблюдаться у спортсменов высокого класса при адаптации организма к условиям высокогорья, тропическому климату. При низком АД без других проявлений следует иметь в виду артериальную гипотензию, являющуюся конституциональной особенностью людей с подчеркнутой парасимпатикотонией.
Патологическая артериальная гипотензия (первичная артериальная гипотензия, нейроциркуляторная гипотензия) может протекать в виде гипотензии с обратимым или стойким (гипотоническая болезнь) течением с ортостатическим синдромом. Симптоматическая гипотензия может быть острой, хронической.
Первичная артериальная гипотензия (ПАГипо) - мультифакториальная патология, в развитии которой ведущее значение имеют наследственная предрасположенность, а также экзогенные и эндогенные факторы, способствующие ее реализации. Из других причин следует назвать перинатальную патологию, очаги хронической инфекции, высокий инфекционный индекс (группа часто и длительно болеющих детей), психогению, нарушения режима дня, умственное переутомление. Клинические проявления ПАГипо вариабельны и многообразны. Большинство жалоб объединяют в гипотонические симптомокомплексы: церебральный, общеневротический, сердечно-сосудистый и желудочно-кишечный. Дети с ПАГипо эмоционально лабильны, что проявляется повышенной обидчивостью, плаксивостью, быстрой сменой настроения, утомляемостью, общей слабостью. Они часто жалуются на головную боль (чаще во второй половине дня) давящего, ноющего характера. Каждый второй ребенок жалуется на головокружение - в основном после сна, при резкой перемене положения тела, продолжительных перерывах в приеме пищи. Кратковременная боль в области сердца, ноющая, реже - колющая, наблюдается при физической нагрузке или общем утомлении. Обилие жалоб церебрального характера обусловлено нарушениями мозгового кровотока в виде ангиогипотонического, ангиоспастического и смешанного синдромов, в том числе затруднением оттока крови из полости черепа.
Для ортостатической АГипо типична потеря сознания в вертикальном положении. Чаще встречается I тип АГипо - менее тяжелое проявление ортостатической гипотензии (симптоматика нарушений в ортостазе возникает только при вставании, развивается быстро, сразу при перемене положения, возможны слабость, головокружение с потерей сознания).
К симптоматическим артериальным гипотензиям относят в основном гипо тен зии у пациентов с эндокринной и сердечно-сосудистой патологией. Симптоматическая гипотензия может быть острой (шок, сердечная недостаточность), а также возникать как побочное явление на фоне медикаментозной терапии.
Выявление гипотензии является важным для занимающихся спортом, поскольку, согласно Л.А. Бутченко, М.С. Кушаковскому, Н.Б. Журавлевой (1980), АД в покое у тренированных спортсменов чаще находится на нижней границе нормы. В ряде случаев определяется истинная артериальная гипотензия - с систолическим давлением ниже 100 мм рт.ст., диастолическим ниже 60 мм рт.ст. и среднегемодинамическим - ниже 80 мм рт.ст. (Летунов С.П.,1963; Левина М.Я., Степочкина Н.А., 1967).
Н.Д. Граевская и Т.И. Долматова (2004) отмечают, что факт небольшой частоты выявления артериальной гипотензии у спортсменов не позволяет рассматривать этот признак как обязательное или типичное проявление спортивного сердца. Однако тенденция к снижению АД у спортсменов, несомненно, существует. Клиническое обследование группы спортсменов с артериальной гипотензией, по данным А.Г. Дембо и М.Я. Левина (1969), показало, что гипотензия может быть как проявлением физиологической адаптационной реакции на регулярные физические тренировки, так и симптомом, свидетельствующим о нарушении адаптации аппарата кровообращения к нагрузкам (Граевская Н.Д., Долматова Т.И., 2004).
Необходимость своевременной диагностики первичной артериальной гипотензии у спортсменов объясняется следующими факторами:
1) артериальная гипотензия среди прочих функциональных расстройств сердечно-сосудистой системы является самой распространенной причиной снижения физической и умственной работоспособности, требующей коррекции;
2) синдром гипотензии включает в себя отклонения не только со стороны сердечно-сосудистой, но и других систем: нервной, ЖКТ, почек, психоэмоциональной сферы и др;
3) среди юных атлетов с артериальной гипотензией имеется контингент с угрозой дальнейшего развития гипотонической и гипертонической болезней, а также ИБС;
4) психоневрологические особенности детей и подростков с артериальной гипотензией требуют пристального внимания педиатра.
Экспертная оценка. Для решения вопроса о допуске к занятиям спортом необходимо проведение дифференцированной диагностики между физиологической и патологической артериальной гипотонией. При наличии физиологической гипотонии допуск к занятиям спортом разрешен в полном объеме.
Список литературы
- Автандилов А.Г. Значение информационных характеристик эхокардиографических параметров при диагностике нейроциркуляторной дистонии и гипертонической болезни в подростковом возрасте // Кардиология. - 1998. - № 6. - С. 55-57.
- Белозеров Ю.М., Болбиков В.В. Ультразвуковая семиотика и диагностика в кардиологии детского возраста. - М.: Медпресс, 2001.- 172 с.
- Бобров А.Л., Бойцов С.А., Темнов А.Н. Электро- и эхокардиографические особенности синдрома ранней реполяризации желудочков // Сердечная недостаточность. - 2002. - № 4. - С. 565-569.
- Бобров А.Л., Шуленин С.Н. Новая классификация синдрома ранней реполяризации желудочков: клиническое значение и применение // Кардиология СНГ. - 2006. - Т. 4. - № 1. - С. 123.
- Бова А.А. Малые аномалии сердца (клиническое значение, диагностика, осложнения): Инструкция по применению / А.А. Бова, Е.Л. Трисветова. - Минск: БГМУ, 2001. - 16 с.
- Бутченко Л.А., Веневцева Ю.Л., Бутченко В.Л. Синдром преждевременной реполяризации желудочков сердца у спортсменов // Теория и практика физической культуры. - 1983. - № 12. - С. 16-17.
- Воскресенская С.Е. Особенности артериальной гипотензии при дисплазии соединительной ткани: Автореф. дис. ? канд. мед. наук / С.Е. Воскресенская. - Омск, 1999. - 23 с.
- Воробьев Л.П., Грибкова И.Н., Петрусенко Н.М. и др. Взаимоотношения синдрома ранней реполяризации желудочков, пролапса митрального клапана и добавочных хорд левого желудочка // Кардиология. - 1991. - Т. 31. - № 9. - С. 106-108.
- Гитель И.Б., Коган-Ясный В.В., Ромм Н.В. Синдром пролабирования митрального клапана во врачебно-спортивной практике: Сб. науч. тр. «Клинические аспекты спортивной медицины». - М., 1990. - С. 3-22.
- Граевская Н.Д., Долматова Т.И. Спортивная медицина. - М.: Советский спорт, 2004. - 358 с.
- Дембо А.Г., Земцовский Э.В. Спортивная кардиология. - Ленинград: Медицина, 1989. - 461 с.
- Дисплазия соединительной ткани: Материалы симпозиума. Омск, 1 ноября 2002 г. / Под ред. Г.И. Нечаевой. - Омск, 2002. - 167 с.
- Земцовский Э.В. Соединительнотканные дисплазии сердца. - СПб.: Политекс, 2000.- 95 с.
- Земцовский Э.В Диспластические синдромы. Диспластическое сердце. - СПб.: Ольга, 2007. - 80 с.
- Кадурина Т.И. Наследственные коллагенопатии: клиника, диагностика, лечение, диспансеризация. - СПб.: Невский диалект, 2000. - 270 с.
- Кадурина Т.И., Горбунова В.Н. Дисплазия соединительной ткани. - СПб.: Элби, 2009. - 702 с.
- Клеменов А.В. Недифференцированная дисплазия соединительной ткани: клинические проявления, возможности диагностики и патогенетического лечения. - М.: Медицина, 2005. - 136 с.
- Майкели Л., Дженинкс М. Энциклопедия спортивной медицины. - Спб.: Лань, 1997. - 301 с.
- Макарова Г.А. Спортивная медицина. - М.: Советский спорт, 2003. - 478 с.
- Макарова Г.А. Справочник детского спортивного врача: клинические аспекты. - М.: Советский спорт, 2008. - 437 с.
- Мутафьян О.А. Малые аномалии сердца у детей и подростков. - СПб.: Издательский дом МАПО, 2005. - 479 с.
- Наследственные нарушения соединительной ткани. Российские рекомендации комитета экспертов Всероссийского научного общества кардиологов. -М., 2009. - 65 с.
- Онищенко Е.Ф., Крашенинникова Н.В. Пролонгированная инфузионная контрастная эхокардиография с перекисью водорода: Учебное пособие. - СПб.: МАПО. - 2001. - С. 28.
- Орджоникидзе З.Г., Павлов В.И. Гипертония и физическая активность // Медицина и спорт. - 2005. - № 1. - С. 15-16.
- Павлов В.И., Орджоникидзе З.Г., Дружинин А.Е., Иванова Ю.М. Особенности ЭКГ спортс мена // Функциональная диагностика. - 2005. - № 4. - С. 65-74.
- Скоробогатый А.М. Синдром ранней реполяризации желудочков // Кардиология. - 1986. - Т. 26. - № 11. - С. 89-94.
- Смоленский А.В., Михайлова А.В. Дисплазия соединительной ткани сердца (часть 1) // Медицина и спорт. - 2005. - № 4. - С. 31-32.
- Смоленский А.В., Михайлова А.В. Дисплазия соединительной ткани сердца (часть 2) // Медицина и спорт. - 2005. - № 5-6. - С. 46-47.
- Филявич А.Е. Электрокардиографический атлас спортсмена / А.Е. Филявич. - Кишинев: Штиинца, 1982. - 104 с.
- Хрущев С.В. Спортивное сердце (исторический очерк) // Физкультура в профилактике, лечении и реабилитации. - 2008. - № 2 (25). - С. 55-64.
- Циммерман Ф. Клиническая электрокардиография. - СПб.: Бином, 1998. - 448 с.
- Шиллер Н., Осипов М.А. Клиническая эхокардиография. - М.: Практика, 2005. - 344 с.
- Boitsov S., Bobrov A. Correlations between connective tissue dysplasia and early repolarization syndrome // Eur. Heart J. - Vol. 24. - Abstr. Suppl. - September, 2003. - P. 49.
- Вoudoulas H., Wooley C.F. Mitral Valve: Floppy Mitral Valve, Mitral Valve Prolapse, Mitral Valve Regurgitation. - NY. Futura Publishing Company, 2000. - P. 753.
- Corrado et al. Cardiovascular pre-participation screening of young competitive athletes for prevention of sudden death: proposal for a common European protocol. Consensus Statement of the Study Group of Sport Cardiology of the Working Group of Cardiac Rehabilitation and Exercise Physiology and the Working Group of Myocardial and Pericardial Diseases of the European Society of Cardiology // Eur. Heart J. - 2005. - Vol. 26. - P. 516-524.
- Corrado D., Biffi A., Basso C., Pelliccia A., Thiene G. 12-lead ECG in the athlete: physiological versus pathological abnormalities // BJSM. - 2009. - Vol. 43. - P. 669-676.
- Dalen J.E. Are patients with a patent foramen ovale at increased risk of stroke? A billion dollar question // Am. J. Med. - 2007. - Vol. 120. - P. 472-474.
- Fagard R. Athlete?s heart // Heart. - 2003. - Vol. 89. - P. 1455-1461.
- Maisch B., Seferovic P.M., Ristic A.D. et al. Task Force on the Diagnosis and Management of Pricardial Diseases of the European Society of Cardiology. Guidelines on the diagnosis and management of pericardial diseases executive summary; The task force on the diagnosis and management of pericardial diseases of the European Society of Cardiology // Eur. Heart J. - 2004. - Vol. 25. - Suppl. 7. - P. 587-610.
- Maron B.J., Chaitman B.R., Ackerman M.J. et. al. Recommendations for physical activity and recreational sports participation for young patients with genetic cardiovascular diseases // Circulation. - 2004, Jun. 8. - Vol. 109. - Suppl. 22. - P. 2807-2816.
- Pelliccia A. The athlete?s heart: remodeling, electrocardiogram and preparticipation screening /
- A. Pelliccia, F.M. Di Paolo, B.J. Maron // Cardiol. Rev. - 2002. - Vol. 10. - P. 85-90.
- Poh K.K., Low A., Tan H.C., Chia B.L. Early repolarization pattern occurring with the Wolff- Parkinson-White syndrome // Asian Cardiovasc. Thorac. Ann. - 2003. - Vol. 11. - Suppl. 3. - P. 263-265.
- Rosamond W., Flegal K., Furie K. et al. Heart disease and stroke statistics - 2008 update: A report from the American Heart Association Statistics Committee and Stroke Statistics Subcommittee // Circulation. - 2008. - Vol. 117. - P. 25-146.
- 36th Bethesda Conference Eligibility Recommendations for Competetive Athletes with Cardiovascular Abnormalities // J. Am. Coll. Cardiol. - 2005. - Vol. 45. - P. 8.
Обследование опорно-двигательного аппарата
Углубленное обследование опорно-двигательного аппарата является одним из важнейших разделов медицинского допуска к занятиям спортом. Неуклонный рост частоты острых травм опорно-двигательного аппарата у спортсменов, его хронического физического перенапряжения и заболеваний связан с прогрессирующим увеличением как экзогенных, так и эндогенных факторов риска.
Так, на современном этапе развития общества около половины детей и подростков являются носителями актуального числа антропометрических и фенотипических маркеров дисплазии соединительной ткани, у каждого пятого обнаруживают в определенные периоды онтогенеза отставание костного возраста от паспортного. В отдельных случаях при их углубленном обследовании определяют серьезные аномалии развития позвоночника, являющиеся прямым противопоказанием к занятиям спортом в связи с возможным усугублением существующей патологии и возникновением тяжелых осложненных повреждений.
Среди юных атлетов, занимающихся различными видами спорта, частота выявления лиц, имеющих патобиомеханические нарушения опорно-двигательного аппарата в виде изменения положения позвоночника и костей таза, а также функционального блокирования в различных сочленениях и патологического изменения тонуса отдельных групп мышц, не ниже, а иной раз и выше, чем среди их сверстников, не связанных с активной мышечной деятельностью. При этом следует учитывать, что независимо от специфики вида спорта повышенные нагрузки на позвоночный столб в процессе активной мышечной деятельности приводят к увеличению реактивности паравертебральных мышц, которая, при механическом раздражении межостистых связок, проявляется возникновением вертикального мышечного дефанса, что может служить одним из косвенных признаков ранних дегенеративно-дистрофических изменений в различных структурах позвоночника.
Обследование опорно-двигательного аппарата у спортсменов должно включать определение:
- внешних признаков нарушений его функционального состояния;
- истинной длины конечностей;
- размеров обхвата конечностей;
- состояния сводов стоп;
- объема движений в суставах;
- объема движений в разных отделах позвоночника;
- функциональной силы и тонуса отдельных мышц и мышечных групп;
- вертикального мышечного дефанса;
- болезненных мышечных уплотнений, триггерных точек;
- признаков дисплазии соединительной ткани;
- костного возраста;
- при повторных переломах в анамнезе - костной минеральной плотности и костного метаболизма.
Определение внешних признаков нарушения функционального состояния опорно-двигательного аппарата
Первым этапом обследования опорно-двигательного аппарата является осмотр. При проведении осмотра обследуемому предлагают раздеться до нижнего белья, снять обувь, стать свободно, ноги вместе или на ширине поперечного размера собственной стопы, руки свободно опущены.
При осмотре спереди (рис. 1) определяют: положение головы (боковой наклон и ротация), уровень плеч, форму грудной клетки, степень равномерности развития обеих сторон грудной клетки, симметричность стояния ушных раковин, ключиц, подмышечных складок, сосков (имеет диагностическое значение у мужчин), гребней и передних верхних остей подвздошных костей, взаиморасположение и форму нижних конечностей, симметричность расположения надколенников, степень развития и симметричность мускулатуры, расположение пупка.
При осмотре в профиль (рис. 2) устанавливают положение головы (наклон вперед, назад), форму грудной клетки, ход ребер, линию горизонтальной оси таза (угол наклона), выраженность физиологических изгибов в сагиттальной плоскости, степень разгибания ног в коленных суставах, уплощение сводов стоп.
При осмотре сзади (рис. 3) определяют общий наклон туловища в одну из сторон, положение головы (наклон ее в одну из сторон, ротация), симметричность расположения плеч, пространственное положение лопаток относительно позвоночника (визуально определяемое расстояние от внутреннего края лопаток до позвоночника, уровень стояния углов лопаток, степень отстояния лопаток от грудной клетки), симметричность формы и глубины подмышечных складок, отклонение позвоночника от средней линии, расположение линии остистых отростков позвонков, наличие реберного выбухания и мышечного валика, симметричность стояния гребней и задних верхних остей подвздошных костей, симметричность ягодичных складок, подколенных складок, внутренней и наружной лодыжек, форму и положение пяток.
Расположение на разных уровнях симметричных ориентиров опорно-двигательного аппарата, таких как ушные раковины, сосцевидные отростки, надплечья, ключицы, лопатки, соски, реберные дуги, углы талии, гребни и ости таза, ягодичные и подколенные складки, лодыжки, может являться признаком деформации опорно-двигательного аппарата на фоне той или иной патологии, проявлением мышечных дисбалансов на различных уровнях, а также диспластических изменений.
Особое внимание обращают на:
- синдром короткой шеи, сопровождающийся низким ростом волос;
- крайнюю степень упругости мышц шеи;
- асимметричное напряжение мышц шеи, особенно подзатылочных;
- асимметричное расположение лопаток;
- деформацию и боковое искривление позвоночника;
- деформации ребер;
- выраженный гипертонус мышц-разгибателей спины;
- асимметрию паравертебральных мышечных валиков в грудном и поясничном отделах позвоночника.
Любой из этих симптомов может служить косвенным признаком аномалии развития или другого патологического состояния.
Изменение величины физиологических изгибов позвоночника как в сторону их увеличения, так и в сторону уплощения также может быть следствием мышечных дисбалансов, проявлением дисплазии соединительной ткани или аномалий развития того или иного отдела позвоночника.
При правильной осанке показатели глубины шейного и поясничного изгибов близки по значению и колеблются в пределах 3-4 см в младшем и 4,0-4,5 см - в среднем и старшем возрастах, корпус удерживается прямо, голова поднята, плечи находятся на одном уровне, живот подтянут, ноги прямые.
При сутуловатой осанке увеличивается глубина шейного изгиба, но сглаживается поясничного; голова наклонена вперед, плечи опущены.
При лордотической осанке увеличивается поясничный изгиб, сглаживается шейный, живот выпячен, верхняя часть туловища несколько наклонена назад.
При кифотической осанке наблюдается увеличение шейного и поясничного изгибов, спина круглая, плечи опущены, голова наклонена кпереди, живот выпячен.
Выпрямленная осанка характеризуется сглаживанием всех изгибов, спина выпрямлена, живот подобран.
Значительное увеличение грудного кифоза может быть проявлением у детей и подростков спондилодисплазии Шейермана-Мау. Подобные пациенты нуждаются в дополнительном рентгенологическом исследовании позвоночника в боковой проекции на предмет выявления недоразвития центров окостенения в передних отделах апофизов тел позвонков. Позвонки при этом состоянии принимают клиновидную форму, вертикальный размер передних отделов тел позвонков меньше, чем задних.
Дополнительные сведения получают при осмотре обследуемого в наклоне вперед с опущенной головой и руками. Именно в этом положении при взгляде со стороны спины наиболее четко определяют боковые изгибы и прочие деформации позвоночного столба, асимметрии ребер и мышечных валиков, располагающихся вдоль позвоночника. Если при максимальном наклоне вперед и в положении лежа боковые изгибы позвоночника, выявленные в положении стоя, полностью выпрямляются (сглаживаются), то причина подобного искривления таится не в позвоночнике, а в других структурах опорно-двигательного аппарата (изменения в области таза, костей черепа, краниоцервикального перехода, укорочение длины одной из ног и др.). Такое искривление позвоночника иногда называют функциональным сколиозом (Епифанов В.А. и др., 2000).
При медленном выполнении наклона вперед определяют также плавность формирования дуги позвоночного столба и очередность включения позвоночных сегментов в движение.
Важный объем информации получают, анализируя выполнение обследуемым приседания. Приседание выполняют из положения стоя, ноги вместе или на ширине стопы, руки поднимают вперед до горизонтальной линии, пятки не отрывают от пола. Отклонение таза или корпуса в сторону при приседании, а также невозможность присесть, не отрывая пяток от пола, позволяет предположить наличие каких-либо морфофункциональных нарушений опорно-двигательного аппарата. Это могут быть врожденные или приобретенные ограничения подвижности суставов ног, функциональные ограничения подвижности в различных отделах позвоночника и таза, дисбалансы мышц тазового пояса и нижних конечностей, а нередко и верхних отделов туловища и шеи.
Особое внимание должно быть обращено на форму ног (рис. 4). Наблюдается нормальная, X-образная и О-образная форма ног.
При нормальной форме ног в основной стойке пятки, внутренние лодыжки, икры, внутренние мыщелки и вся внутренняя поверхность бедер или соприкасаются, или между ними есть небольшие просветы в области коленей и над внутренними лодыжками. При О-образной форме ноги соприкасаются только в верхней части бедер и в области пяток. При Х-образной форме ноги сомкнуты в области бедер и коленных суставов и расходятся в области голени и пяток. О- и Х-образная форма ног может являться признаком дисплазии соединительной ткани, быть результатом перенесенных заболеваний, недостаточного развития мышц, неполноценности костной ткани или результатом больших физических нагрузок, не соответствующих степени развития костей и мышц нижних конечностей в детском и юношеском возрасте.
Определение истинной длины конечностей
Линейные измерения проводят с помощью гибкой сантиметровой ленты. При определении длины конечности используют общепринятые опознавательные точки, от которых проводят измерения. Такими опознавательными ориентирами служат наиболее доступные пальпации костные выступы (табл. 1).
Таблица 1. Топографические ориентиры при измерении длины конечностей
|
Показатель |
Опознавательные ориентиры |
|
Относительная длина руки |
Плечевой отросток лопатки — шиловидный отросток лучевой кости |
|
Абсолютная длина руки |
Большой бугорок плечевой кости — шиловидный отросток лучевой кости |
|
Длина плеча |
Большой бугорок плечевой кости — локтевой отросток локтевой кости |
|
Длина предплечья |
Локтевой отросток локтевой кости — шиловидный отросток лучевой кости |
|
Длина кисти |
Расстояние от серединs линии соединяющей оба шиловидных отростка костей предплечья до кончика II пальца по тыльной стороне |
|
Относительная длина ноги |
Передняя верхняя ость подвздошной кости — внутренняя (медиальная) лодыжка |
|
Абсолютная длина ноги |
Большой вертел бедренной кости — наружный край стопы на уровне лодыжки при среднем положении стопы |
|
Длина бедра |
Большой вертел бедренной кости — щель коленного сустава снаружи |
|
Длина голени |
Щель коленного сустава изнутри — внутренняя лодыжка |
|
Длина стопы |
Расстояние от пяточного бугра до конца I пальца по подошвенной поверхности |
Различают относительную и абсолютную длину конечности; в первом случае проксимальной опознавательной точкой служит ориентир, расположенный на костях пояса верхней либо нижней конечности, во втором случае - непосредственно на плечевой либо бедренной кости. Необходимо проводить измерения обеих конечностей, поскольку только сравнение длины здоровой и пораженной конечностей позволяет дать правильную оценку.
Длину нижних конечностей измеряют в положении лежа на спине. Чаще всего регистрируют расстояние от большого вертела бедренной кости до медиальной лодыжки.
В качестве экспресс-метода используют пробу Дерболовского, позволяющую быстро отдифференцировать функциональное и истинное укорочение одной из нижних конечностей. Суть данного теста сводится к тому, что при выявлении визуальной разницы в длине ног в положении лежа на спине тестируемого просят сесть; если при переходе в положение сидя данная разница нивелируется, то речь идет о функциональном (ложном) укорочении ноги, связанном со скрученностью таза. При этом визуальным критерием длины ног является положение медиальных лодыжек.
У 3/4 людей левая нога длиннее правой, разница достигает в среднем 0,8 см. Антропометрические исследования показывают, что у прыгунов в высоту более длинная нога (т.е. больший рычаг) чаще является толчковой; футболисты же, наоборот, при обработке мяча и ударах по нему чаще используют более короткую ногу, так как меньшая длина рычага позволяет быстрее производить необходимые движения, финты, в то время как более длинная нога является опорной. Однако подобные различия не должны превышать 20 мм. В противном случае создаются условия для возникновения хронической патологии опорно-двигательного аппарата. Как свидетельствует O. Friberg (1982), даже переломы ног чаще всего встречаются у тех парашютистов, у которых имеется разница в длине ног, причем преимущественно ломается более короткая.
Определение обхвата конечностей
Измерение обхвата конечности проводится для определения степени атрофии либо гипертрофии мышц, для обнаружения отеков конечностей и суставов. Положение больного - лежа на спине. Сантиметровая лента укладывается строго перпендикулярно продольной оси конечности в месте проводимого измерения.
Наиболее типичными являются измерения обхвата верхней конечности на уровнях средней трети плеча (при сокращении и расслаблении двуглавой мышцы плеча), локтевого сустава, средней трети предплечья, лучезапястного сустава; измерения обхвата нижней конечности на уровнях верхней трети бедра, коленного сустава, верхней трети голени, голеностопного сустава. При оценке обхвата конечности величина измерения сравнивается с аналогичной величиной на противоположной конечности.
Определение состояния сводов стопы
Стопа человека, являясь опорным отделом нижней конечности, в процессе эволюции приобрела форму, позволяющую равномерно распределять нагрузку. Это осуществляется благодаря тому, что кости предплюсны и плюсны соединены между собой прочными межкостными связками и образуют свод, обращенный выпуклостью к тылу и обусловливающий рессорную функцию стопы. Выпуклые своды стопы ориентированы в продольном и поперечном направлении. Поэтому стопа опирается не всей поверхностью, а на три точки опоры: пяточный бугор, головку I и наружную поверхность V плюсневой костей (рис. 5).
Выделяют три свода: два продольных, латеральный - АВ и медиальный - АС, а также поперечный - ВС. Продольные своды стопы удерживаются связками: длинной подошвенной, кубовидно-ладьевидным и подошвенным апоневрозами, а также передней и задней большеберцовыми мышцами и длинными сгибателями пальцев стопы. Вершина свода стопы удерживается короткой и длинной малоберцовыми мышцами с наружной поверхности и передней большеберцовой мышцей с внутренней.
Поперечный свод удерживают глубокие поперечные связки подошвенной области, подошвенный апоневроз и длинная малоберцовая мышца.
Таким образом, сводчатость стопы поддерживается и укрепляется мышцами голени, поэтому ее демпфирующие свойства определяются не только анатомическими особенностями костей и связок, но и активной работой мышц.
По величине свода стопы делятся на плоскую, уплощенную, нормальную и полую (рис. 6). Деформация стопы, характеризующаяся уплощением ее сводов, носит название плоскостопие. Продольное плоскостопие - деформация стопы, характеризующаяся уплощением ее продольных сводов. Поперечное плоскостопие (поперечно-распластанная стопа) - деформация стопы, характеризующаяся уплощением ее поперечного свода.
Плоскостопие представляет собой широко распространенную среди населения (особенно лиц женского пола) деформацию стоп. Однако в значительном числе случаев в течение длительного времени оно может носить компенсированный характер (за счет мышц голени, супинирующих стопу, и собственно мышцы стопы) и не проявляться клинически.
По происхождению плоскостопия различают врожденную плоскую стопу, травматическую, паралитическую, рахитическую и статическую. Врожденная плоская стопа встречается приблизительно в 3% случаев плоскостопия. Установить такую патологию раньше 5-6 лет жизни нелегко. Травматическое плоскостопие чаще всего является последствием перелома лодыжек, пяточной кости, предплюсневых костей. Паралитическое плоскостопие - результат паралича подошвенных мышц стопы и мышц, начинающихся на голени (последствие полиомиелита). Рахитическое плоскостопие обусловлено нагрузкой тела на ослабленные кости стопы. Статическое - наиболее часто встречающееся плоскостопие (82,1%). Возникает вследствие слабости мышц голени и стопы, связочного аппарата и костей.
Некоторые авторы выделяют еще и приобретенное плоскостопие, как результат ношения неудобной, сжимающей и стесняющей стопу обуви, а также обуви на высоком каблуке.
При функциональной перегрузке или переутомлении передней и задней большеберцовых мышц продольный свод стопы теряет амортизационные свойства, а под действием длинной и короткой малоберцовых мышц стопа постепенно поворачивается внутрь. Короткие сгибатели пальцев, подошвенный апоневроз и связочный аппарат стопы не в состоянии поддерживать продольный свод. Ладьевидная кость оседает, в результате чего происходит уплощение продольного свода стопы.
В механизме поперечного плоскостопия ведущая роль отводится слабости подошвенного апоневроза наряду с теми же причинами, что и при продольном плоскостопии.
В норме передний отдел стопы опирается на головки I и V плюсневых костей. При плоскостопии головки II-IV плюсневых костей опускаются и становятся в один ряд. Промежутки между ними увеличиваются (рис. 7). Плюснефаланговые суставы находятся в положении разгибания, со временем развиваются подвывихи основных фаланг. Характерно переразгибание в плюснефаланговых суставах и сгибание в межфаланговых суставах - молоткообразная деформация пальцев (рис. 8). Расширяется передний отдел стопы. При этом имеют место следующие варианты:
- чрезмерное отклонение I плюсневой кости кнутри, а первого пальца кнаружи (hallux valgus);
- избыточное отклонение I и V плюсневых костей;
- избыточное отклонение V плюсневой кости кнаружи;
- веерообразное расхождение плюсневых костей.
Одной из частых деформаций, сопутствующих поперечному плоскостопию, является hallux valgus (рис. 9), который обычно формируется вследствие варусного отклонения I плюсневой кости и вальгусной деформации в I плюснефаланговом суставе. При этом угол между осью I пальца и I плюсневой костью превышает 15?. Хотя причины данной деформация могут быть различными (известна ювенильная форма, ассоциированная с гипермобильностью суставов), наиболее часто ее прогрессирующий вариант наблюдается у лиц с декомпенсированным поперечным или комбинированным плоскостопием.
Плоскостопие находится в прямой зависимости от массы тела: чем больше масса и, следовательно, нагрузка на стопы, тем более выражено продольное плоскостопие.
ПРИЗНАКИ ПЛОСКОСТОПИЯ
- Продольное
- Уплощение продольного свода.
- Стопа соприкасается с полом почти всей площадью подошвы.
- Длина стоп увеличивается (рис. 10).
- Поперечное
- Уплощение поперечного свода стопы.
- Передний отдел стопы опирается на головки всех пяти плюсневых костей (в норме на I и V плюсневые кости).
- Длина стоп уменьшена за счет веерообразного расхождения плюсневых костей.
- Отклонение I пальца кнаружи.
- Молоткообразная деформация среднего пальца (рис. 11).
В настоящее время существует множество различных методик, позволяющих оценить степень развития и высоту свода стопы:
- визуальная - осмотр врача;
- подометрия - измерение и сравнение параметров высоты сводов и длины стопы;
- плантоскопия - изучение стоп с помощью аппарата плантоскоп;
- плантография - изучение отпечатка (следа) стопы;
- рентгенодиагностика;
- компьютерная диагностика (изучение цифровых фотографий или сканов стопы с применением программного анализа).
Для визуальной оценки состояния свода стопы проводят осмотр обследуемого с обнаженными стопами спереди, сбоку и сзади, стоя на плоской поверхности и при ходьбе. Визуальная оценка заключается в осмотре медиальных сводов, подошвенной поверхности обеих стоп, наличия распластанности, гиперпронации стоп и отклонений пяточных костей от вертикальной линии. Однако этот метод не объективен, не дает количественной оценки выявленных нарушений и не позволяет провести градацию патологии.
Визуальная диагностика плоскостопия включает также анализ внешнего вида обуви пациента - при продольном плоскостопии изнашиваются внутренний край каблука и подошвы.
Подометрия. При использовании этого метода проводится замер различных анатомических образований стопы, из соотношений которых вычисляются различные индексы; например, индекс Фридлянда (уплощения свода стопы) по формуле:
индекс Фридлянда = высота свода * 100 / длина стопы
Высота свода определяется циркулем от пола до центра ладьевидной кости. Длина стопы измеряется метрической лентой. В норме индекс Фридлянда равен 30-28, при плоскостопии - 27-25.
Другим методом диагностики продольного плоскостопия является измерение расстояния между бугристостью ладьевидной кости (костный выступ, находящийся ниже и кпереди от медиальной лодыжки) и поверхностью опоры. Измерение проводят обычной сантиметровой линейкой в положении осматриваемого стоя. У взрослых мужчин это расстояние должно быть не менее 4 см, у взрослых женщин - не менее 3 см. Если соответствующие цифры ниже указанных границ, констатируется понижение продольного свода.
При этом подометрия позволяет описать лишь анатомический компонент патологии, не учитывая функционального.
Плантоскопия служит для визуальной экспресс-оценки состояния стопы посредством плантоскопа (рис. 12).
Метод плантографии «чернильных отпечатков» и более современные варианты на основе цифровой фото- и видеосъемки (рис. 13, 4-14) позволяют получать изображение зоны контакта подошвенной поверхности стопы, по которым в дальнейшем рассчитываются различные индексы и показатели.
Простейший графический оттиск отпечатка стопы при нагрузке можно получить без использования какого-либо оборудования. Стопа смазывается раствором Люголя, и пациента просят встать на лист бумаги. Йодид калия и йод, входящие в состав раствора Люголя, при контакте с целлюлозой дают интенсивное бурое окрашивание. В качестве индикаторного материала также может быть использован любой крем, содержащий жир или вазелин.
Для оценки степени плоскостопия на полученном отпечатке, равно как и на отпечатке, полученном при помощи плантографа, проводят линии от середины пятки ко второму межпальцевому промежутку и к середине основания I пальца. Если контур отпечатка стопы в срединной части не перекрывает линии, стопа нормальная, если перекрывает первую линию - уплощенная, если вторую - плоскостопие (рис. 15).
Используется также индекс Чижина. Измеряются ширина отпечатка и ширина выемки следа. Отношение ширины отпечатка к ширине выемки определяет степень уплощения: индекс от 0 до 1 - норма, от 1 до 2 - уплощение, выше 2 - плоскостопие (рис. 16).
При компьютерной плантографии анализ отпечатка проводится посредством специализированной программы. Помимо этого некоторые компьютерные плантографы позволяет не только выявить степень уплощения свода стопы, но и определить уровень возможной компенсации данного дефекта силой мышц голени и стопы при ходьбе.
Традиционная плоскостная рентгенография является наиболее распространенным методом диагностики патологии стопы, для которого предложено большое число различных проекций, имеющих своей целью получить изображения тех или иных анатомических образований стопы.
Производят снимки в условиях естественной статической нагрузки в положении стоя на специальной подставке в боковой проекции с захватом 4-5 см голени. На рентгенограмме измеряют высоту продольного свода стопы и угол его наклона (рис. 17).
Для этого соединяют горизонтальной линией подошвенную поверхность головки I плюсневой кости и нижнюю точку бугра пяточной кости. Концы этой линии соединяют с наиболее низкой точкой клиноладьевидного сустава. Из данной точки опускают перпендикуляр на проведенную горизонтальную линию. Высота этого перпендикуляра - высота продольного свода стопы. Угол между косыми линиями у вершины перпендикуляра - угол свода стопы. В норме высота равна 35-39 мм, угол - 125-130?.
На практике иногда трудно определить степени плоскостопия, поэтому при оценке стоп удобно пользоваться таблицей, разработанной в Министерстве обороны Республики Беларусь (приказ от 01.03.1994 №80) (табл. 2).
Данная таблица используется для решения экспертных вопросов военноврачебных комиссий при освидетельствовании призывников.
Кроме того, данный метод позволяет выявить вторичные изменения в суставах стопы:
- сужение суставной щели вследствие разрушения хрящевой части суставной поверхности в 2 раза и более;
- субхондральный остеосклероз в области суставных поверхностей, главным образом в ладьевидной кости;
- краевые костные шиповидные или губовидные разрастания по тыльным краям суставных поверхностей таранно-ладьевидных и других мелких предплюсневых суставов стопы;
- деформацию, уплощение выпуклой части головки таранной кости;
- укорочение шейки таранной кости наряду с опущением книзу передних отделов таранной и пяточной костей.
Таблица 2. Рабочая таблица для оценки стопы
|
Форма стопы |
Угол продольного свода стопы (в градусах) |
Длина свода стпы (в мм) | |||||||||||
|
135 |
140 |
145 |
150 |
155 |
160 |
165 |
170 |
175 |
180 |
185 |
190 | ||
|
Высота свода стопы (в мм) | |||||||||||||
|
Полая |
90-110 |
48 |
49 |
50 |
51 |
52 |
53 |
54 |
55 |
56 |
- |
- |
- |
|
Нормальная |
111-135 |
47-27 |
48-28 |
49-29 |
50-29 |
52-31 |
53-32 |
54-33 |
55-34 |
55-35 | |||
|
Плоскостопие I степени |
136-145 |
28-21 |
29-22 |
30-23 |
30-24 |
31-24 |
32-25 |
33-25 |
34-26 |
35-27 |
36-28 |
37-28 |
38-29 |
|
Плоскостопие II степени |
146-155 |
21 |
21-17 |
22-17 |
22-17 |
23-17 |
24-18 |
24-18 |
25-18 |
26-19 |
27-20 |
28-20 |
28-21 |
|
Плоскостопие III степени |
156-185 и более |
- |
- |
- |
15 |
16-14 |
16-11 |
17-11 |
17-11 |
18-10 |
19-10 |
19-9 |
20-9 |
Методика обладает высокой точностью и надежностью измеряемых характеристик, однако довольно трудоемка и требует значительных материальных затрат. Не следует также забывать, что ионизирующее излучение оказывает неблагоприятное воздействие на организм человека.
При плоскостопии у человека нарушается рессорная функция стопы, толчковое ускорение практически не гасится и передается по всему скелету, что провоцирует появление патологических состояний не только в стопе, но и в других отделах опорно-двигательного аппарата (рис. 18).
Причиной появления симптомов является исчерпание компенсаторных возможностей или увеличение абсолютной нагрузки (рост, масса тела, изменение двигательного режима). Признаками декомпенсированного плоскостопия могут быть как неспецифические симптомы - разлитая боль по всей стопе, быстрая ее утомляемость, тяжесть в стопах после нагрузки, так и поражения отдельных периартикулярных структур области стопы, возникающие как осложнения продольного, поперечного или комбинированного плоскостопия.
К осложнениям плоскостопия относят функциональную недостаточность стоп, пяточные шпоры, невриному Мортона, эритралгию, натоптыши, сухие мозоли, тендовагиниты, бурситы, hallux valgus, артрозо-артрит I плюснефалангового сустава, молоткообразные, крючкообразные, голубиные пальцы, артралгию, болезни перегрузки стопы: остеохондропатии, энтезопатии, вальгусную деформацию голеностопного и таранно-пяточного суставов, которая сопровождается развитием вторичного остеоартроза указанных суставов.
Плоскостопие отрицательно влияет на всю биомеханику нижних конечностей, приводя к перегрузке медиальной группы мышц бедра, стабилизирующих голень, что проявляется энтезопатией «гусиной лапки» (pes anserinus) и в ряде случаев симптомами, сходными с клиническими проявлениями остеоартроза коленного сустава (рис. 19). Продольное плоскостопие как причину остеоартроза коленных суставов следует иметь в виду в случае развития заболевания у молодых людей при отсутствии других видимых этиологических факторов. Помимо остеоартроза возможно возникновение разболтанности связок коленного сустава, воспаление и повреждение менисков, синовита, деформирующего артроза.
Перегрузка, возникающая в области таза вследствие плоскостопия, может приводить к развитию сакроилеита и коксартроза. В поясничном отделе при этом создаются условия для возникновения как рефлекторных (люмбалгия, люмбоишиалгия), так и корешковых синдромов.
Дальнейшее перераспределение неоптимальных нагрузок на опорно-двигательный аппарат при плоскостопии может вызывать изменения и в шейном отделе позвоночника, приводя к вертеброгенной цервикалгии, цервикобрахиалгии, цервикокраниалгии и головным болям напряжения.
Таким образом, учитывая разнообразие патобиомеханических изменений, вызываемых плоскостопием, и тот факт, что основы функциональной недостаточности стоп спортсменов закладываются в детско-юношеском возрасте и сохраняются на всю жизнь, спортсмены-подростки с ранних лет должны использовать профилактические средства из арсенала спортивной медицины (индивидуальные стельки, защитное бинтование, специальные упражнения, массаж и т.п.).
Определение объема движений в суставах
С целью измерения объема движений в суставах используют специальные приборы, которые называются гониометрами или угломерами. Эти приборы бывают простые (рис. 20), гравитационного и комплексного типов, Лейтона (рис. 21). Простой гониометр состоит из двух бранш (подвижной и неподвижной), соединенных с измерительной шкалой, градуированной от 0 до 180? либо до 360?.
Чаще используют 180-градусную систему оценки объема движений, при этом анатомическая позиция сустава принимается за 0, отклонения от анатомической позиции в любой из плоскостей (сагиттальной, фронтальной, горизонтальной) описываются положительным числом градусов в диапазоне от 0 до 180. Угломер прикладывают к суставу таким образом, чтобы его ось соответствовала оси движения исследуемого сустава. Неподвижное плечо инструмента располагается соответственно продольной оси проксимальной (неподвижной) части конечности, а подвижное плечо - вдоль продольной оси дистальной части, выполняющей движение.
Исследуют два вида объема движений - активный (обследуемый производит движение самостоятельно) и пассивный (движение в суставе производится исследователем согласно физиологическому направлению исследуемого движения). Ниже приведены методики измерения объема движений в некоторых суставах верхней и нижней конечностей (рис. 22).
Нормальный объем движений в различных суставах у лиц взрослого возраста приведен в табл. 3.
Таблица 3. Нормальный объем движений в суставах конечностей
|
Измеряемое движение и плоскость движения |
Угол, градусы |
|
Сгибание и разгибание в плечевом суставе |
180 |
|
Разгибание в плечевом суставе |
60 |
|
Отведение в плечевом суставе |
180 |
|
Внутренняя и наружная ротация в плечевом суставе |
90 |
|
Сгибание в локтевом суставе |
150 |
|
Пронация и супинация предплечья |
90 |
|
Сгибание в лучезапястном суставе |
80 |
|
Разгибание в лучезапястном суставе |
70 |
|
Сгибание во II-V пястно-фаланговых суставах |
90 |
|
Сгибание во II-V межфаланговых суставах |
100 |
|
Сгибание в тазобедренном суставе при разгибании в коленном суставе |
90 |
|
Сгибание в газобедренном суставе при сгибании в коленном суставе |
120 |
|
Отведение в тазобедренном суставе |
45 |
|
Приведение в тазобедренном суставе |
30 |
|
Наружная ротация в тазобедренном суставе |
45 |
|
Внутренняя ротация в тазобедренном суставе |
35 |
|
Сгибание в коленном суставе |
135 |
|
Тыльное сгибание в голеностопном суставе |
20 |
|
Подошвенное сгибание в голеностопном суставе |
50 |
Снижение амплитуды движения может быть обусловлено следующими причинами:
- генетической неполноценностью (несостоятельностью) сустава;
- неспособностью мышцы к расслаблению (мышечная спастичность и ригидность);
- определенной патологией сустава воспалительного и дегенеративнодистрофического характера (артроз, артрит и т.д.) или посттравматическими изменениями в нем;
- длительной обездвиженностью сустава, необходимой для лечения многих травм суставов, связок, мышц и сухожилий, что нередко вызывает адаптивное укорочение мышечно-сухожильной единицы, которое также влияет на амплитуду движения в суставе;
- постоянным хроническим травмированием гипермобильного или нестабильного сустава, компенсаторно вызывающим защитное укорочение мышечносухожильной единицы;
- неполноценностью неврологического обеспечения мышц (центральные и периферические парезы и параличи).
Большее значение имеет выявление асимметрии в подвижности суставов и определение соответствия подвижности суставов тем требованиям, которые предъявляет определенный вид спорта (табл. 4).
Таблица 4. Уровень требований к объему движений в суставах в разных видах спорта (по количеству суставов, требующих развития крайней амплитуды движений)
|
Высокий |
Средний |
Низкий |
|
Фигурное катание Гимнастика Прыжки в воду |
Прыжки Плавание Виды спорта с ракетками Большинство командных видов спорта |
Бокс Бег на длинные дистанции Стрельба из пука Керлинг Баскетбол Лыжные гонки Велосипедный спорт |
Примечание. Низкий уровень не означает, что человек не должен выполнять упражнения на увеличение подвижности, так как некоторые движения в этих видах спорта требуют амплитуды, превышающей нормальную.
Определение объема движений в различных отделах позвоночника
Обратимое ограничение объема движений в различных отделах позвоночника, связанное с нарушением взаиморасположения внутрисуставных соединительнотканных структур, называют функциональным блокированием. Для выявления наличия функциональных блоков в различных суставах используют определение объема активных и пассивных движений в них, а также исследование пружинистого сопротивления, «пружинирования» связочного аппарата сустава, его капсулы и внутрисуставных соединительнотканных структур из состояния преднапряжения, т.е. крайнего положения сустава. Это положение достигают разгибанием, сгибанием, ротацией, сдвигом, растяжением суставов до упора. Дальнейшее увеличение объема движения может быть достигнуто только воздействием извне, т.е. усилием врача. Осязательное впечатление, получаемое при этом негрубом насильственном увеличении объема движения, характеризуется нарастающим сопротивлением в определенном интервале, напоминающим сжатие пружины. Отсутствие такого интервала и ощущение жесткости (твердости) в начале исследования являются свидетельством наличия функциональной блокады сустава.
При ориентированном определении объема активных движений в шейном отделе позвоночника обследуемому, сидящему на кушетке, предлагают поочередно наклонить голову вперед, назад, в стороны, а также повернуть ее влево и вправо. В норме обследуемый может коснуться подбородком груди, разогнуть голову на 35?, наклонить ее в стороны на 45?, повернуть на 90?.
Определение объемов пассивных движений в атлантозатылочном сочленении (С0 -СI)
Объем пассивного наклона вперед определяют при помощи методики «предкива». Ее суть заключается в следующем. Обследуемый лежит на спине, голова на кушетке. Одна рука обследующего вилкообразно (I и II пальцами) фиксирует заднюю дугу атланта. Другую руку вилкообразно накладывают на его лоб. Выполняют наклон головы до ощущения преграды, определяя угол наклона, после чего дополнительно проводят исследование «пружинирования» сустава повторяющимися несильными надавливаниями в сторону усиления данного движения. При наличии функционального блокирования сразу или при проведении «пружинирования» ощущается сопротивление.
Объем пассивного наклона назад определяют при помощи методики «закива». Техника ее выполнения заключается в следующем. Положение обследуемого и одной руки обследующего аналогичны таковым в методике «предкива». Вторая рука обследующего охватывает подбородок обследуемого. Проводится максимальный наклон головы назад до ощущения преграды и последующего «пружинирования». При наличии функционального блокирования сразу или при проведении «пружинирования» ощущается сопротивление.
Объем пассивного бокового наклона определяют методикой «кива». Обследуемый лежит на спине строго горизонтально, плечи на краю кушетки. Обследующий стоит у головы обследуемого, положив ее на свое полусогнутое колено. Руки обследующего расположены таким образом, что I пальцы находятся на нижней челюсти, а радиальные края II - на сосцевидных отростках и затылке. Затем выполняют максимально возможную ротациию головы обследуемого (без смещения от вертикальной оси) с незначительной тракцией. Определение подвижности проводят на стороне, противоположной ротации. После этого в положении ротации осуществляют боковой наклон. С этой целью радиальный край верхней ладони производит легкое давление в направлении вниз и краниально, а нижняя ладонь оказывает давление в краниальном направлении. При наличии функционального блокирования ощущается сопротивление.
Определение активных движений в грудном и поясничном отделах позвоночника
Исходное положение обследуемого - сидя «верхом» на кушетке или стоя. Кисти рук в замке на затылке. Обследуемый активно медленно проводит наклоны вперед, назад, боковые наклоны, ротацию. Необходимо следить, чтобы движения осуществлялись строго в заданной плоскости. Обследующий констатирует объем движений, их симметричность, плавность перехода движения от одного сегмента к другому.
Как скрининг-тест для выявления функциональных блокад в грудном и поясничном отделах позвоночника используют толчковую пальпацию межпозвонковых суставов по Сyriax (1987). Сущность метода заключается в оценке «пружинирования» суставов (оценке суставной игры) в вентральном направлении в положении пациента лежа на животе. Предварительное напряжение суставов (функциональный упругий барьер) достигают давлением в вентральном направлении II и III пальцами правой кисти, а ребром ладони левой руки усиливают давление приложенных пальцев. Ритмические толчки (2-3) в вентральном направлении позволяют оценить степень функционального резерва подвижности суставов позвоночного двигательного сегмента (ПДС).
Определение обратимого ограничения объема движений в подвздошнокрестцовом сочленении
С целью выявления функционального блокирования подвздошно-крестцового сочленения оценивают (Левит К. и др., 1993):
- симметричность расположения остей подвздошных костей;
- симметричность расположения ягодичных складок;
- симметричность ягодиц по объему;
- тест Жилетта;
- тест на «опережение» (флексионный тест);
- тест «короткой ноги».
Методика проведения теста Жилетта. Обследуемый стоит спиной к обследующему. Подушечки I пальцев рук обследующего располагаются: один на задней верхней ости подвздошной кости, другой на остистом отростке L5 обследуемого. Обследуемому предлагают согнуть ногу в коленном и тазобедренных суставах на обследуемой стороне, затем тест повторяют на противоположной стороне. Оценивается симметричность объема движений с обеих сторон. Если после сгибания ноги расстояние между остистым отростком L5 и задней верхней остью подвздошной кости не изменилось или изменилось незначительно по сравнению с противоположной стороной, то речь идет о наличии функционального блокирования в подвздошно-крестцовом сочленении.
Методика проведения теста на «опережение» (флексионного теста). Обследуемый стоит спиной к обследующему. Подушечки I пальцев обследующего располагаются непосредственно на задних верхних остях подвздошных костей. Обследуемому предлагают наклониться вперед. При наличии функционального блокирования в области крестцово-подвздошного сочленения ость на стороне блокирования совершает движение вверх значительно быстрее и в большем объеме, «обгоняет» ость на здоровой стороне.
Тест «короткой ноги». Обследуемый лежит на спине с вытянутыми ногами. Измеряют симметрично длину ног по медиальным лодыжкам вдоль средней линии туловища. При выявлении разницы в длине ног врач берет пациента за руки и переводит его в положение сидя, направляя движение так, чтобы не было смещения тела в сторону, что может исказить положение таза и результат оценки длины ног. Если разница в длине ног в положении на спине меняется при переходе в положение сидя, это свидетельствует о ротации подвздошной кости, обусловленной функциональным блоком в крестцово-подвздошном сочленении, дисфункцией мышц и связок таза или органической деформацией тазовых костей.
Определение функциональной силы отдельных мышц и мышечных групп
Под функциональной силой понимается способ ность мышцы в полном объеме выполнять присущие ей функции; она зависит от абсолютной силы мышцы и силы мышц-антагонистов. Определение функциональной силы различных мышц и мышечных групп проводят с целью выявления мышечных дисбалансов, проявляющихся в разнице мышечной силы соименных мышц слева и справа, а также в значительной разнице в силе мышц-антагонистов.
Метод функционального мышечного тестирования заключается в том, что используются разработанные и систематизированные специфические движения для отдельных мышц и мышечных групп, названные тестовыми движениями, причем каждое движение совершается с точно определенного исходного положения - тестовой позиции.
По характеру выполнения тестового движения и сопротивления, которое при этом преодолевается, представляется возможным судить о функциональных возможностях исследуемых мышц. Особое значение в практике спортивной медицины имеет определение функциональной силы основных постуральных мышц, т.е. мышц, противодействующих силе земного притяжения и принимающих участие в поддержании позы (рис. 23), а также некоторых фазических мышц, обеспечивающих активные движения.
Методика проведения функционального тестирования отдельных мышц и мышечных групп
Грудино-ключично-сосцевидная мышца

Исходное положение (и.п.) - лежа на спине, голова за краем кушетки повернута в противоположную от исследуемой мышцы сторону, удерживается врачом. Пациент наклоняет голову вперед. Врач оказывает сопротивление этому движению, установив ребро ладони на кости черепа над сосцевидным отростком (рис. 24).
рис. 24. Тестирование грудино-ключично-сосцевидной мышцы
Мышцы задней области шеи: верхняя порция трапециевидной, ременная, полуостистая головы, полуостистая шеи, многораздельные мышцы и мышцы-вращатели позвоночника (рис. 25) образуют четыре слоя разгибателей. Эти мышцы, как правило, тестируются вместе, так как некоторые группы мышц-синергистов очень трудно разделить по выполняемому движению.
рис. 25. Четыре слоя экстензоров шеи
И.п. - сидя, подбородок приведен к грудине. Пациент разгибает голову. Врач оказывает сопротивление этому движению, установив основание ладони на затылочную кость (рис. 26).
рис. 26. Тестирование экстензоров шеи
Трапециевидная мышца
а) Средняя порция. И.п. - стоя лицом к врачу. Пациент разводит плечи, пытаясь привести лопатки к позвоночнику. Врач оказывает сопротивление этому движению, установив ребро ладони на симметричные участки остей лопаток, дополнительно фиксируя грудную клетку пациента спереди (рис. 27).
рис. 27. Тестирование средней порции трапециевидной мышцы
б) Верхняя порция. И.п. - сидя. Пациент поднимает плечи. Врач оказывает сопротивление этому движению, установив ребро ладони на симметричные участки надплечий в области акромиона (рис. 28).
рис. 28. Тестирование верхней порции трапециевидной мышцы
Большая грудная мышца
а) Ключичная часть. И.п. - лежа на спине, рука отведена под углом 90?. Пациент производит движение плеча вперед. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза плеча (рис. 29).
рис. 29. Тестирование большой грудной мышцы
б) Грудино-реберная часть. И.п. - лежа на спине, рука отведена под углом 100-110?. Действия врача и пациента те же.
в) Абдоминальная часть. И.п. - лежа на спине, рука отведена под углом 135?. Действия врача и пациента те же.
Малая грудная мышца
а) И.п. - лежа на спине, рука вверх. Пациент разгибает плечо. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза плеча (рис. 30).
рис. 30. Тестирование малой грудной мышцы
б) И.п. - лежа на спине, руки вдоль туловища. Пациент производит движение плечевого сустава в вентро-медиально-каудальном направлении (по направлении к пупку). Врач оказывает сопротивление этому движению, установив руку в области плечевого сустава.
Дельтовидная мышца
а) Средний пучок. И.п. - стоя, рука отведена более чем на 15?. Пациент отводит руку. Врач оказывает сопротивление этому движению, установив руку в области боковой поверхности дистального эпифиза плеча (рис. 31).
рис. 31. Тестирование среднего пучка дельтовидной мышцы
б) Передний пучок. И.п. - стоя. Пациент сгибает плечо. Врач оказывает сопротивление этому движению, установив руку в области передней поверхности дистального эпифиза плеча.
в) Задний пучок. И.п. - стоя. Пациент разгибает плечо. Врач оказывает сопротивление этому движению, установив руку в области задней поверхности дистального эпифиза плеча.
Мышца, поднимающая лопатку
И.п. - лежа на спине, рука со стороны исследуемой мышцы фиксирована под ягодицей, голова повернута на 30? в противоположную от исследуемой мышцы сторону, удерживается врачом (ладонь на затылке, большой палец в области сосцевидного отростка со стороны исследуемой мышцы). Пациент производит боковой наклон головы. Врач оказывает сопротивление этому движению (рис. 32).
?рис. 32. Тестирование мышцы, поднимающей лопатку
Большая и малая ромбовидные мышцы, передняя зубчатая мышца
И.п. - лежа на животе, руки под грудью, на уровне сосков. Пациент выполняет отжимание в медленном темпе. Врач оценивает симметричность движения лопаток и их отставание от грудной клетки (рис. 33).
?рис. 33. Тестирование большой и малой ромбовидных мышц
Подостная и малая круглая мышцы
И.п. - сидя, рука вниз, предплечье вперед, локоть приведен. Пациент совершает наружную ротацию плеча. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 34).
рис. 34. Тестирование подостной и малой круглой мышц
Подлопаточная мышца, вертикальная порция
И.п. - лежа на спине, плечо отведено под углом 90?, предплечье вверх. Пациент совершает внутреннюю ротацию плеча. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья. Второй рукой фиксирует локоть (рис. 35).
рис. 35. Тестирование подлопаточной мышцы
Большая круглая мышца, горизонтальная порция подлопаточной мышцы
И.п. - сидя, рука вниз, предплечье вперед, локоть приведен. Пациент совершает внутреннюю ротацию плеча. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 36).
рис. 36. Тестирование малой круглой мышцы
Широчайшая мышца спины
И.п. - лежа на животе, рука приведена и ротирована вовнутрь. Пациент производит разгибание плеча и попытку приведения его к средней линии за спиной. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза плеча (рис. 37).
рис. 37. Тестирование широчайшей мышцы спины
Плечевая мышца
И.п. - сидя, предплечье на опоре, в положении супинации. Пациент сгибает предплечье. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 38).
рис. 38. Тестирование плечевой мышцы
Двуглавая мышца плеча
И.п. - сидя, предплечье на опоре, в положении пронации. Пациент сгибает и супинирует предплечье. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 39).
рис. 39. Тестирование двуглавой мышцы плеча
Плечелучевая мышца
И.п. - сидя, предплечье на опоре, в промежуточном положении (большой палец вверх). Пациент сгибает предплечье. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 40).
рис. 40. Тестирование плечелучевой мышцы
Трехглавая мышца плеча
И.п. - сидя, предплечье согнуто, локоть на опоре. Пациент разгибает предплечье. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 41).
рис. 41. Тестирование трехглавой мышцы плеча
Мышца, выпрямляющая позвоночник
И.п. - лежа на животе, руки вверх. Пациент разгибает спину, одновременно отрывая от опоры выпрямленные и слегка разведенные верхние и нижние конечности, и удерживает их в этом положении. Врач оценивает симметричность изгибов позвоночника и время выполнения (в норме 1 мин) (рис. 42).
рис. 42. Тестирование мышцы, выпрямляющей позвоночник
Прямая мышца живота
И.п. - сидя, ноги максимально согнуты в коленных и тазобедренных суставах, руки вперед. Пациент при помощи врача отклоняет туловище назад до угла 45? и удерживает его в этом положении. Врач оценивает время выполнения (в норме 45 с) (рис. 43).
рис. 43. Тестирование прямой мышцы живота
Наружная и внутренняя косые мышцы живота
И.п. - сидя, ноги максимально согнуты в коленных и тазобедренных суставах, руки вперед. Пациент при помощи врача отклоняет туловище назад до угла 45?, ротирует до угла 45? и удерживает его в этом положении. Врач оценивает время выполнения (в норме 45 с). При выполнении теста оцениваются наружная косая мышца живота на стороне поворота и внутренняя косая мышца живота на противоположной стороне (рис. 44).
рис. 44. Тестирование косых мышц живота
Гребешковая мышца
И.п. - лежа на спине, тестируемая нога согнута в коленном и тазобедренном суставах, стопа согнутой ноги стоит на столе у бедра другой, выпрямленной ноги. Пациент приводит бедро. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза бедра (рис. 45).
рис. 45. Тестирование гребешковой мышцы
Длинная и короткая приводящие мышцы
И.п. - лежа на спине, нога поднята под углом 45?. Пациент приводит бедро. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза голени (рис. 46).
рис. 46. Тестирование длинной и короткой приводящих мышц
Большая приводящая мышца
И.п. - лежа на спине, нога опущена за край кушетки, бедро разогнуто под углом 25-30?. Пациент приводит бедро. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза голени (рис. 47).
рис. 47. Тестирование большой приводящей мышцы
Подвздошно-поясничная мышца, прямая мышца бедра
И.п. - лежа на спине. Пациент сгибает бедро. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза бедра, при этом пациент не должен упираться пяткой в стол (рис. 48).
рис. 48. Тестирование подвздошно-поясничной мышцы
Грушевидная мышца
И.п. - лежа на животе, голень согнута под углом 90?. Пациент совершает наружную ротацию бедра. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза голени, у медиальной лодыжки (рис. 49).
рис. 49. Тестирование грушевидной мышцы
Большая ягодичная мышца
И.п. - лежа на животе, руки вверх, удерживаясь за кушетку, паховые изгибы (складки) на краю кушетки. Пациент разгибает бедра, немного отведя их в стороны. Врач оценивает симметричность расположения ног и время выполнения теста (в норме 1 мин) (рис. 50).
рис. 50. Тестирование большой ягодичной мышцы
Средняя и малая ягодичные мышцы
И.п. - лежа на спине, бедро согнуто под углом 45?. Пациент отводит бедро. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза бедра (рис. 51).
рис. 51. Тестирование средней и малой ягодичных мышц
Мышца, напрягающая широкую фасцию бедра
И.п. - лежа на спине. Пациент отводит бедро в вентролатеральном направлении. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза бедра (рис. 52).
рис. 52. Тестирование мышцы, напрягающей широкую фасцию бедра
Полусухожильная и полуперепончатая мышцы
И.п. - лежа на животе, голень согнута под углом 20?. Пациент сгибает голень, вращая ее внутрь. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза голени (рис. 53).
рис. 53. Тестирование полусухожильной и полуперепончатой мышц
Двуглавая мышца бедра
И.п. - лежа на животе, голень согнута под углом 90?. Пациент сгибает голень, вращая ее наружу. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза голени (рис. 54).
рис. 54. Тестирование двуглавой мышцы бедра
Икроножная мышца
И.п. - лежа на спине. Пациент сгибает стопу. Врач оказывает сопротивление этому движению, установив руку в области дистального отдела стопы (рис. 55).
рис. 55. Тестирование икроножной мышцы
Камбаловидная мышца
И.п. - лежа на животе, голень согнута под углом 90?. Пациент сгибает стопу. Врач оказывает сопротивление этому движению, установив руку в области дистального отдела стопы (рис. 56).
рис. 56. Тестирование камбаловидной мышцы
Передняя большеберцовая мышца
И.п. - лежа на спине. Пациент разгибает, приводит и супинирует стопу. Врач оказывает сопротивление этому движению, установив руку в области дистального отдела стопы (рис. 57).
рис. 57. Тестирование передней большеберцовой мышцы
Малоберцовая мышца
И.п. - лежа на спине. Пациент сгибает, отводит и пронирует стопу. Врач оказывает сопротивление этому движению, установив руку в области дистального отдела стопы (рис. 58).
рис. 58. Тестирование малоберцовой мышцы
Поверхностный сгибатель пальцев
И.п. - сидя, предплечье на опоре. Пациент сгибает пальцы. Врач оказывает сопротивление этому движению, установив ребро ладони на средние фаланги пальцев (рис. 59).
рис. 59. Тестирование поверхностного сгибателя пальцев
Глубокий сгибатель пальцев
И.п. - сидя, предплечье на опоре. Пациент сгибает пальцы. Врач оказывает сопротивление этому движению, установив ребро ладони на дистальные фаланги пальцев (рис. 60).
рис. 60. Тестирование глубокого сгибателя пальцев
Разгибатель пальцев
И.п. - сидя, предплечье на опоре, пальцы согнуты. Пациент разгибает пальцы. Врач оказывает сопротивление этому движению, установив ребро ладони на основные фаланги пальцев (рис. 61).
рис. 61. Тестирование разгибателя пальцев
ОРИЕНТИРОВОЧНЫЙ ТЕСТ НА ФУНКЦИОНАЛЬНОЕ УКОРОЧЕНИЕ ПОДВЗДОШНОПОЯСНИЧНЫХ МЫШЦ, ПРЯМЫХ МЫШЦ БЕДРА И НАПРЯГАТЕЛЕЙ ШИРОКОЙ ФАСЦИИ БЕДРА
Большую роль при обследовании представителей многих спортивных специализаций играет также оценка функционального тонуса подвздошно-поясничных мышц, прямых мышц бедра и напрягателей широкой фасции бедра (Левит К., Захсе Й., Янда В., 1993). Для выявления гипертонуса, сопровождающегося функциональным укорочением этих мышц, обследуемому, который находится в положении сидя на краю кушетки, предлагают обхватить руками ногу, согнутую в колене, и максимально привести ее к груди. Затем, не меняя положения, при помощи обследующего он должен медленно лечь на спину (рис. 62).
При укорочении подвздошно-поясничной мышцы другая нога поднимается над горизонталью и ее невозможно прижать вниз. При одновременном укорочении прямой мышцы бедра происходит, кроме того, выпрямление голени.
Если укорочена одна прямая мышца бедра, а подвздошно-поясничная мышца не укорочена, то наблюдается только легкое разгибание в коленном суставе.
При укорочении напрягателя широкой фасции происходит некоторое отведение ноги от средней линии.
Укорочение прямой мышцы бедра можно проверить изолированно: пациент в положении лежа на животе не может привести пятку к ягодице.
рис. 62. Тест на функциональное укорочение подвздошно-поясничной мышцы, прямой мышцы бедра и напрягателя широкой фасции бедра
Определение доклинических признаков дегенеративнодистрофических изменений в различных структурах позвоночника
Суть приема заключается в следующем. Пациента в положении стоя умеренно (на 10-15?) наклоняют вперед для слабого натяжения желтой связки позвоночника. Веерообразно раздвинутые II и III пальцы левой кисти располагают на позвоночнике обследуемого так, что желтая связка позвоночника, соединяющая основания остистых отростков, оказывается между ними. Пальцы своими кончиками мягко с небольшим и равномерным надавливанием соприкасаются с паравертебральными мышцами. Наносится удар медицинским молоточком между пальцами по межостистым промежуткам, начиная с шейного отдела позвоночника и спускаясь вниз до крестца. Удары молоточка на всем протяжении позвоночника - равномерные, легкие, одинаковой силы. При наличии начальных проявлений дегенеративно-дистрофических изменений пальцы ощущают едва уловимое повышение тонуса по сравнению с выше- и нижележащими отделами - вертикальный дефанс.
Выявляемое приведенным приемом напряжение при отсутствии жалоб и других клинических проявлений дегенеративно-дистрофических изменений структур позвоночника можно объяснить следующим образом. В преморбидной (начальной) стадии остеохондроза или других дегенеративно-дистрофических изменений позвоночника сухожильно-мышечно-связочный аппарат вследствие специфики физической нагрузки находится в состоянии повышенного возбуждения, т.е. в стадии компенсаторного повышения мышечного тонуса. Поэтому даже слабые импульсы из позвоночного двигательного сегмента при совсем незначительном его поражении оказываются в состоянии рефлекторно вызвать в момент сотрясения легкое, едва заметное сокращение и напряжение миофибрилл регионарных мышц при условии несколько повышенного их тонуса. В этих случаях импульсы из патологического очага, в роли которого выступает затронутый позвоночный двигательный сегмент, передаются в региональные мышцы, и наоборот - регионарный связочно-мышечный комплекс при его возбуждении импульсивно воздействует на патологический очаг позвоночника, т.е. возникает обратная связь (порочный круг). Данный прием, как свидетельствует практика, позволяет выявить самые ранние проявления дегенеративно-дистрофических изменений различных структур позвоночника.
Определение болезненных мышечных уплотнений (по Иваничеву Г.А., 1990)
В идеальном варианте сокращение мышц завершается полным расслаблением. Однако под влиянием ряда факторов в мышцах может сохраниться участок остаточного напряжения, который и является начальной стадией формирования болезненных мышечных уплотнений (БМУ), характеризующихся самопроизвольной болезненностью и распространением боли в различные области тела (рис. 63).
рис. 63. Зоны отраженных болей из БМУ (номера на рисунке соответствуют порядку описания БМУ в тексте)
ТИПИЧНАЯ ЛОКАЛИЗАЦИЯ БОЛЕЗНЕННЫХ МЫШЕЧНЫХ УПЛОТНЕНИЙ
Трапециевидная мышца (1). БМУ в средней части горизонтальной порции. Возможны и гигантские БМУ с нечеткими краями и значительным уплотнением в центре - они известны как миогелозы Шаде. БМУ этой мышцы обладают значительной болезненностью (ощущения «груза на плечах», «давящего воротника» и пр.). Прощупывание усиливает имеющуюся болезненность с характерным распространением болей в шею, плечо или голову. Реже - гипертонус в вертикальной порции мышцы.
Надостная мышца (2). БМУ, как правило, удлиненной формы, располагается в дистальной части мышцы, весьма болезненное, распространение болей в глубь плечевого сустава и вниз по руке.
Подостная мышца (3). БМУ в нижней части мышцы, близко к большой круглой, малого размера. Самопроизвольной болезненности нет, при прощупывании - резкое распространение боли вверх и кнаружи по лопатке.
Дельтовидная мышца (4). БМУ чаще всего в средней части, располагается по всей длине мышцы. Умеренная болезненность при прощупывании, боль может распространяться вверх или вниз.
Большая грудная мышца (5). Гипертонус средней величины, близко к сухожильной части, умеренная болезненность при прощупывании. Мелкие гипертонусы часто обнаруживают в ключичной или грудинной части мышцы. Умеренная самопроизвольная болезненность в вертикальной части в значительной мере формирует ощущение боли в области сердца. Распространение болей, как правило, отсутствует.
Большая круглая мышца (6). Гипертонус в нижней части мышцы вдоль края лопатки. Самопроизвольной болезненности нет. Резко выраженная боль возникает при растяжении мышцы. Может быть распространение боли в плечо.
Мышца, поднимающая лопатку (7). БМУ может располагаться как в области внутреннего угла лопатки, так и в месте прикрепления ее к позвоночнику (заднебоковая поверхность шеи). Распространение боли при растяжении мышцы в область шеи сверху. Самопроизвольная болезненность не выражена.
Малая грудная мышца (8). БМУ в начале мышцы в виде удлиненного уплотнения, прощупывается за боль шой грудной мышцей. Самопроизвольной болезненности, как правило, нет. Гипертонусы малого размера обнаружи вают в месте прикрепления к ребрам; они проявляют себя значительной самопроизвольной болью. При растяжении мышцы боль распространяется в плечо и грудную клетку. БМУ этой мышцы нередко симулируют боль в области сердца (слева) и печени (справа).
Мышцы верхнешейного отдела: ременная головы, полуостистая головы, верхняя и нижняя косые (9, 10). Прощупывание БМУ в отдельных мышцах удается с трудом. Как правило, прощупываемые БМУ принадлежат поверхностным мышцам, давление на них вызывает интенсивную боль в затылке с отдачей в висок и темя. В глубоких мышцах можно отметить местную ригидность и болезненность, источником которых могут быть и другие ткани в области шеи.
Передняя лестничная мышца (11). Локальных гипертонусов не содержит: в тонических реакциях участвует сокращением всей своей массы. Выявляется умеренная болезненность в месте начала мышцы и прикрепления к I ребру. Распространение болей - в руку, вплоть до кисти (внутренний край).
Грудино-ключично-сосцевидная мышца (12). БМУ удлиненной формы (по ходу мышцы), располагается в толще мышцы чаще (2/3) в средней части, но может быть локализовано выше или ниже. Особенным следует считать отсутствие самопроизвольной боли. Прощупывание мышцы с БМУ вызывает интенсивную болезненность с отражением в висок, темя или заушную область.
Ромбовидные мышцы (13). БМУ локализованы вдоль края лопатки, определить контуры гипертонусов не удается. Боли проявляются как интенсивные самопроизвольные («гвоздь в спине»), так и вызванные прощупыванием. Усиление их характерно при растяжении мышцы. БМУ принимает участие в форми ровании межлопаточного болевого синдрома.
Подлопаточная мышца (14). БМУ в средней части мышцы, обнаружение его возможно после смещения большой круглой и широчайшей мышц спины снаружи. Локализовано в толще мышцы, при прощупывании умеренная болезненность с отдачей в область плечевого сустава. Самопроизвольная болезненность этой мышцы (даже слабая) является причиной тягостных, «нудных» болей в плече, особенно в покое, по ночам, при отсутствии ограничения движения в суставе.
Малая круглая мышца (15). БМУ небольшой величины в средней части мышцы, вблизи края лопатки. При прощупывании умеренная болезненность, рас тяжение мышцы вызывает распространяющуюся боль вниз по руке или в плечевой сустав.
Передняя зубчатая мышца (16). Несколько БМУ обнаруживают в месте прикрепления к ребрам на передней поверхности грудной клетки. При давлении - местно умеренная болезненность, растяжение мышцы ее усиливает. Распространение боли нехарактерно.
Широчайшая мышца спины (17). Самопроизвольная болезненность не определяется. При прощупывании обнаруживают малоболезненную значительную по величине «отечность» мышцы по свободному краю, близко к углу лопатки. При растяжении местная боль не усиливается.
Трехглавая мышца плеча (18). БМУ в средней части мышцы встречается редко, умеренно болезненное как при прощупывании, так и при растяжении, с отдачей болей вверх по руке.
Двуглавая мышца плеча (19). БМУ встречается редко, в нижней трети мышцы, малоболезненно в покое. При растяжении боль резко усиливается, с распространением в плечевой или локтевой сустав.
Супинатор предплечья (20). Мелкий гипертонус с четким верхним краем и расплывчатым нижним определяют близко к наружному надмыщелку плечевой кости. Часто имитирует картину эпикондилита. Резкая болезненность при прощупывании и растяжении с распространением болей в глубь сустава.
Мышцы-сгибатели (разгибатели) кисти и предплечья (21, 22). БМУ располагаются в проксимальной части мышц, малоболезненны при прощупывании. При растяжении боль распространяется вниз по предплечью соответственно по тыльной или сгибательной стороне.
Плечелучевая мышца (23, 24). БМУ в проксимальной части мышцы в виде удлиненного образования с истончающимися краями. Часто обладает самопроизвольной болезненностью, которая при растяжении резко усиливается. Характерная жалоба: «не могу поднять чайник с плиты». Боль распространяется вниз по предплечью.
Мышцы тенара (25). БМУ в средней части мышц в первом-втором межпальцевом промежутке. При давлении резкая местная боль, растяжение ее не усиливает.
Мышцы-ротаторы позвоночника (26). Обнаружить БМУ в этих мышцах путем прощупывания не удается. Об их локализации и размерах можно составить представление по местной болезненности глубоких тканей позвоночника и при растяжении мышц универсальным мобилизующим приемом.
Квадратная мышца спины (27). Вся мышечная масса, прощупываемая на боковой поверхности живота, умеренно болезненна. При наклоне туловища в сторону (растяжение мышцы) болезненность не распространяется. Часто болезненно место прикрепления мышцы к крылу подвздошной кости и к XII ребру.
Межреберные мышцы (28). прощупыванию недоступны. Можно обнаружить слабую болезненность в межреберном промежутке. БМУ межреберных мышц смежных ребер создают картину неподвижных, «слипшихся» ребер, определяемых при дыхательных движениях.
Наружная косая мышца живота (29). БМУ в области нижнего края ребер часто формируют ощущение болезненности нижнего края грудной клетки, симулируя боль в печени (справа) или желудке. Характерно усиление болезненности при надувании живота и глубоком вдохе. Пациенты сами обнаруживают БМУ.
Внутренняя косая мышца. Самопроизвольной болезненностью не обладает. Из-за трудности прощупывания мышцы точное представление о характере болезненности получить не удается.
Прямая мышца живота (30). Спонтанная болезненность может быть в месте прикрепления к реберной дуге и лонной кости (пирамидальная мышца). Мышца обнаруживает тенденцию к общей гипотонии (расслаблению), что имеет определенное значение в формировании так называемых перекрестных мышечных синдромов, однако даже в таких условиях БМУ в местах прикрепления сохраняются. Прощупывание БМУ затруднено, они умеренно болезненны в момент их растяжения (прогиб туловища назад, поднятие головы от подушки).
Большая ягодичная мышца (31). БМУ не содержит. По-видимому, особые условия функционирования исключают возможность формирования локальных уплотнений: мышца сильная, основная функция - обеспечение вертикальной позы.
Средняя и малая ягодичные мышцы (32). БМУ хорошо определяют в виде конической формы тяжа в средней части мышцы, интенсивно болезненного при прощупывании. Характерна выраженная самопроизвольная болезненность - «гвоздь в бедре». Боль, локализованная при давлении, резко усиливается при растяжении мышцы.
Грушевидная мышца (33). БМУ этой мышцы недоступны пальпации. Лишь при гипотонии или значитель ной гипотрофии большой ягодичной мышцы удается отчетливо обнаружить напряжение всей массы мышцы, выявляемое при одноименном синдроме.
Мышцы тазового дна. Гипертонусы леватора можно обнаружить лишь при исследовании через прямую кишку. Наиболее доступным участком является копчиковая часть мышцы, поднимающая анус. Гипертонус вытянут по ходу мышцы, давление на эту часть вызывает сильную боль в промежности. Одновременно удается обнаружить болезненную верхушку копчика в месте прикрепления мышцы.
Мышцы задней группы бедра: полусухожильная, полуперепончатая, двуглавая (34). БМУ обнаруживают в средней части полусухожильной и полуперепончатой мышц в виде удлиненного вдоль мышцы уплотнения, мало болезненного при прощупывании, но значительного при растяжении. БМУ двуглавой мышцы располагается в месте прикрепления к бугру седалищной кости. Умеренная болезненность этой мышцы усиливается при подъеме ноги.
Мышцы медиальной группы бедра: большая, средняя, малая приводящие, гребешковая (35). БМУ обнаруживают в свободном крае мышцы. Самопроизвольная болезненность мышц не выражена, умеренная болезненность при отведении бедра, особенно в месте прикрепления к лонной кости.
Четырехглавая мышца бедра (36). БМУ, как и в большой ягодичной мышце, не выявляются. В патологических перекрестных синдромах участвует укорочением всей мышечной массы.
Мышцы-сгибатели стопы и пальцев: трехглавая, задняя большеберцовая (37). Чрезвычайно болезненные БМУ с четкими краями определяют чаще в медиальной головке икроножной мышцы в подколенной ямке. В камбаловидной мышце они локализованы в нижней части с медиальной стороны. Растяжение ее при тыльном сгибании стопы резко усиливает болезненность. Прощупывание этих мышц может вызвать судорогу.
• Наружные мышцы голени: длинная и короткая малоберцовые (38). БМУ локализованы в начале мышц, ближе к месту прикрепления. Большие БМУ могут занимать всю верхнюю треть длинной малоберцовой мышцы. Гипертонус короткой малоберцовой мышцы в средней части голени может быть принят за БМУ длинной одноименной мышцы. Обладают заметной самопроизвольной болезненностью, распространяющейся вверх и вниз.
Передняя группа мышц голени: передняя большеберцовая, длинный разгибатель большого пальца (39). БМУ локализуется в верхней трети мышц, чрезвычайно болезненно при прощупывании и растяжении с распространением болезненности вниз в виде простреливания. Гипертонус удлиненной формы, располагается в виде плотного тяжа и часто принимается за фибротическую массу или другое образование.
Мышцы стопы: мышцы медиальной группы (40). БМУ в виде уплотнения при прощупывании недоступно. О его наличии можно судить по выявляемой при давлении болез ненности на внутренний край стопы и при отведении большого пальца (растяжение мышц медиального края). Вероятно, короткий сгибатель пальцев, как и квадратная мышца стопы, может иметь БМУ. Косвенным тому свидетельством может служить усиление болезненности при пассивном разгибании пальцев стопы. Болезненность мышц в месте прикрепления к пяточной кости часто принимается за несомненный признак пяточной шпоры. В коротком разгибателе пальцев БМУ обнаруживают крайне редко.
Определение триггерных точек
Миофасциальная триггерная точка (ТТ) представляет собой гиперраздражимую область в уплотненном или тугом тяже скелетной мышцы и локализованную в мышечной ткани и ее фасции. При нажатии эта точка болезненна, может отражать боль в определенные участки тела и вызывать вегетативные проявления.
Миофасциальные ТТ следует отличать от ТТ, локализованных в коже, связках или надкостнице (т.е. немиофасциальных).
Выделяют активные и латентные ТТ. Активные ТТ вызывают боль. Латентные ТТ не вызывают боль, но могут быть причиной ограниченности движений и слабости пораженной мышцы. Латентная ТТ может сохраняться в течение многих лет после травмы, периодически вызывая острые приступы боли при незначительном перенапряжении, перегрузке или переохлаждении мышцы.
В норме мышцы не содержат ТТ, в них нет уплотненных тяжей, они неболезненны при пальпации, не дают судорожных реакций и не отражают боль при давлении.
ТТ могут сформироваться у человека любого возраста и пола. N.A. Shore обнаружил, что у рабочих, чья работа связана с ежедневной физической нагрузкой, активные ТТ формируются гораздо реже, чем у тех людей, которые лишь иногда испытывают физическую нагрузку.
Активные ТТ, как правило, встречаются в мышцах шеи, плечевого пояса и тазовой области и в жевательных мышцах. Наиболее частыми местами локализации ТТ являются трапециевидная, лестничные, грудино-ключично-сосцевидная мышцы, а также мышца, поднимающая лопатку, и квадратная мышца поясницы.
Для дифференциальной диагностики ТТ в мануальной терапии принято пользоваться следующими критериями.
При наличии активных триггерных точек в мышце ее активное или пассивное растяжение либо выраженное сокращение вызывает усиление боли.
Движение, связанное с растяжением пораженной мышцы, ограниченно. При попытке увеличить амплитуду этого движения появляется сильная боль.
Боль усиливается при преодолении сокращающейся мышцей внешнего физического воздействия.
Максимальная сократительная сила пораженной мышцы ослаблена, в момент выраженного сокращения на пике боли мышца резко ослабевает.
В зоне, отраженной от миофасциальных ТТ, наблюдают глубокую болезненность, иногда нарушение чувствительности.
Иногда в зоне отраженной боли возникает вазомоторная активность: слезотечение и насморк, потливость и гусиная кожа.
При пальпации выявляют напряженность мышечных волокон, находящихся в непосредственной близости от ТТ. Эти пальпируемые уплотнения, имеющие в литературе самые разные названия, часто сразу же исчезают после эффективного лечения ТТ.
ТТ при пальпации ощущается как четко ограниченная область с острой болезненностью, которая значительно менее выражена в нескольких миллиметрах от границы этой точки.
Нажатие пальцем на активную ТТ обычно вызывает «симптом прыжка».
Щипковая пальпация вызывает локальный судорожный ответ. Наиболее легко этот ответ можно получить у пораженных поверхностных мышц. Иногда подобный ответ отмечается у мышц с латентными ТТ. Наиболее демонстративные ответы возникают у таких мышц, как ГКС, большая грудная, дельтовидная, широчайшая мышца спины, плечелучевая, медиальная широкая мышца бедра и большая ягодичная мышца.
Если ТТ максимально активна и вызывает сильную отраженную боль, то дополнительное сдавление ее эту боль не усиливает.
У некоторых больных кожа проявляет выраженный дермографизм или признаки панникулеза. Наиболее легко эти феномены выявляются в верхнегрудной и пояснично-крестцовой областях спины.
Следует отметить, что панникулез определяется по положительной пробе «катания кожи». Не следует смешивать два понятия - «панникулез» и «панникулит». В ревматологической литературе под панникулитом понимают узелковые образования кожи, которые появляются при узловатой эритеме или после прекращения стероидной терапии. Панникулез же характеризуется наличием обширного участка плоского утолщения подкожной ткани, которое ощущается при пальпации как грубое гранулярное уплотнение. Он не связан с воспалительным процессом. Панникулез обычно выявляется по гиперчувствительности кожи и сопротивлению, нередко выраженному, подкожной ткани при «катании кожи». Своеобразная испещренность кожи и вмятины на ней указывают на утрату эластичности подкожной тканью. Панникулез следует отличать от болезненного ожирения и жировых грыж. Причина развития дермографизма и панникулеза у некоторых больных с миофасциальными ТТ неизвестна. Возможно, они связаны с аутоиммунной реакцией организма. Панникулез поддается лечению при повторных циклах «катания кожи».
Немиофасциальные триггерные точки. Кожные и рубцовые триггерные точки. Боль, отраженная от кожных ТТ в соседние или отдаленные участки кожи, проявляется в виде умеренного жжения в ограниченной зоне. Стимуляция ТТ приводит к изменению ощущения в зоне отраженной боли, появляется глубокая болезненность или изменяется чувствительность.
Болевой паттерн, иррадиирующий от кожной ТТ, непостоянен в отличие от болевого паттерна, исходящего от миофасциальной ТТ. Связь между болевым паттерном, отраженным кожной ТТ, и болевым паттерном, характерным для миофасциальных ТТ мышцы, лежащей под пораженным участком кожи, отсутствует.
Боль в виде жжения или резких быстро проходящих покалываний характерна для ТТ, формирующихся в кожных рубцах.
Фасциальные и лигаментные триггерные точки. Помимо фасций и мышечных сухожилий ТТ могут формироваться в суставных сумках и связках. Острое растяжение связок голеностопного сустава сопровождается образованием в суставной сумке четырех ТТ, которые отражают боль в щиколотки и ступню.
Надкостничные триггерные точки. Болевая стимуляция надкостницы (сильное сдавление) вызывает сильную отраженную боль, которая иногда иррадиирует на значительные расстояния. В области отраженной боли, как и при миофасциальных ТТ, отмечают болезненность мышц и костных выступов. Повторная стимуляция одной и той же точки в надкостнице или в месте прикрепления связок постоянно сопровождается иррадиацией боли в одну и ту же область, однако степень распространения этой боли зависит от интенсивности стимула. Часто имеют место вегетативные реакции - потливость, побледнение, тошнота.
Определение костного возраста
В последние десятилетия нередко наблюдается диссоциация между ранним увеличением массо-ростовых характеристик детей и подростков и процессом формирования у них костной ткани. Эта тенденция была отмечена врачамирентгенологами, но, к сожалению, не нашла должного отражения в практике детского и юношеского спорта.
Внимание! Отсутствие учета биологического возраста костной системы атлета может обусловить два вида негативных последствий. Во-первых, тренеры, как правило, опираются только на визуальные критерии возраста, в связи с чем нередко происходит передозировка физических нагрузок. Во-вторых, возможна неправильная трактовка рентгеновских снимков, если зоны роста принимаются за участки перелома, что ведет к соответствующим рекомендациям (длительный постельный режим, последующее ношение корсета и т.п.). Подобная гипердиагностика особенно типична, когда речь идет о компрессионных переломах позвоночника и, реже, переломах других костей.
Существуют четкие критерии определения биологического возраста по рентгенограммам позвоночника. При этом в различных возрастных диапазонах анализируют форму позвонков, состояние замыкательных пластин, просвет сосудистого канала в телах позвонков, физиологические изгибы позвоночника, состояние краевых кантов - лимбусов (Камалов И.И., 1992). Однако, учитывая, что скелет каждого отдельно взятого ребенка развивается в течение его жизни относительно равномерно, для определения костного возраста целесообразнее проводить рентгенологическое исследование не позвоночника, а лучезапястного сустава и кисти.
Это оправданно по нескольким причинам. Во-первых, рентгенография кисти по сравнению с таковой позвоночника характеризуется значительно меньшей лучевой нагрузкой на организм ребенка или подростка. Во-вторых, возрастные изменения костей запястья и кисти более постоянны и информативны (общепризнанно, что именно состояние окостенения нижнего отдела верхней конечности является «возрастным календарем» и позволяет наиболее точно судить о биологическом возрасте ребенка, выявляя те или иные отклонения в нем).
Общая схема возрастных особенностей лучезапястного сустава и кисти представлена на рис. 64.
У новорожденного окостеневшими являются только диафизы костей предплечья, пястных костей и всех фаланг, между концами которых располагаются широкие свободные промежутки. Особенно широк промежуток между диафизами костей предплечья и пястных костей, так как он соответствует не только лучезапястному суставу, но и всем, еще хрящевым, костям запястья.
В течение первого года жизни в этом промежутке выявляются центры окостенения головчатой, а затем крючковатой кости, которые располагаются соответственно против III и IV пястных костей (рис. 64, а). Сначала они округлые и почти одинаковые по размерам, но головчатая кость быстро обгоняет крючковатую, разрастаясь в продольном направлении.
рис. 64. Возрастные особенности лучезапястного сустава и кисти: а - ребенок 1 года; б -3-5 лет; в - 6-8 лет; г - 10-12 лет; д - 13-15 лет; е - общая схема окостенения
На протяжении 1-3 лет выявляются центры окостенения в трехгранной и ладьевидной костях, эпифизе луча, а также в головках II-V пястных костей, основаниях I пястной кости и всех фаланг, причем в последних отсутствует строго определенная последовательность в порядке возникновения центров окостенения. Они могут появляться разбросанно в одном ряду и через ряд. Центры окостенения головок имеют округлую форму, оснований и эпифиза луча - дискообразную.
В 3-6 лет выявляются центры окостенения в полулунной кости, в коститрапеции и трапециевидной кости (рис. 64, б).
В 7-10 лет возникает центр окостенения для эпифиза локтя и иногда добавочный для его шиловидного отростка. Во всех центрах окостенения хорошо выражена губчатая структура (рис. 64, в).
В 10-12 лет определяется гороховидная кость, формируется крючок крючковатой кости. Все кости запястья начинают приобретать присущую им «взрослую» форму (рис 4-64, г).
В 12-16 лет уже имеются постоянные сесамовидные кости в I пястно-фаланговом суставе (рис. 64, д) (непостоянные сесамовидные кости пальца могут появиться и позже). Наличие гороховидной и сесамовидных костей свидетельствует о завершении определенного этапа в развитии скелета, связанного с наступлением полового созревания. К 16 годам лучезапястный сустав, запястье и пястье сформированы.
С 13-15 до 20-22 лет в определенной последовательности происходит процесс синостозирования. Первым наступает синостоз в основании I пястной кости (13- 15 лет), затем синостозы в ногтевых (15-16 лет), основных и средних фалангах (16-18 лет), во II-V пястных костях (18-20 лет), в эпифизе локтя (18-20 лет) и, наконец, в эпифизе луча (20-22 года).
В табл. 5 отражены временные отрезки появления рентгенологических признаков центров оссификации у детей.
Таблица 5. Время появления рентгенологических признаков центров оссификации у детей разного возраста
Определение костной минеральной плотности и костного метаболизма
Для оценки минеральной плотности костной ткани в настоящее время применяют:
рентгенографию костей скелета;
фотонную и рентгеновскую денситометрию;
количественное УЗИ;
количественную КТ.
По рентгенограмме представляется возможным визуально диагностировать остеопороз при потере не менее 20-30% костной массы. По своей точности и воспроизводимости результатов этот метод значительно уступает современным методам остеоденситометрии.
В последнее десятилетие широкое распространение получили рентгеновские денситометры, в которые вместо радиоактивного установлены рентгеновские источники излучения.
Для диагностики минеральной плотности костной ткани наибольшее признание получил метод двухэнергетической рентгеновской абсорбциометрии, который сочетает в себе ряд выгодных качеств: возможность исследования осевого и периферического участков скелета, высокую чувствительность и специфичность, точность и низкую ошибку воспроизводимости, минимальную дозу облучения и быстроту исследования. Компьютерное обеспечение остеоденситометров содержит референтную базу - нормативные показатели по полу и возрасту.
Для проведения исследований в педиатрической практике особое значение имеет наличие специальной педиатрической программы, позволяющей определять минеральную плотность костной ткани у детей, начиная с рождения. Современные денситометры позволяют быстро оценивать полученные результаты. Данные минеральной плотности костной ткани обследуемого автоматически сравниваются с нормативными, рассчитывается отклонение индивидуальных значений от средневозрастной нормы (Z-критерий), пиковой костной массы лиц соответствующего пола (Т-критерий), а также определяется величина стандартного отклонения от среднестатистических показателей. Величина стандартного отклонения позволяет количественно различить варианты нормы, остеопению и остеопороз.
В педиатрической практике диагностическое значение имеет только Z-критерий. Этот показатель зависит от возраста. Он учитывает разницу между минеральной плотностью костной ткани обследуемого ребенка и среднестатистической нормой для здоровых детей этого же возраста и пола.
Принято считать, что наиболее информативно исследование двух областей скелета, поскольку это снижает вероятность ошибки и риск «пропустить» остеопороз. Решение вопроса об исследовании центрального или периферического скелета зависит от поставленной клинической задачи.
Внимание! Измерение минеральной костной плотности дает ответ на основные клинические вопросы: каков у обследуемого ребенка риск возникновения переломов и как меняется у него костная плотность с возрастом или в ходе проводимой терапии.
Развитие метода количественной КТ позволяет осуществить пространственное разделение кортикальной и трабекулярной кости, а также получить объемные, а не плоскостные ее характеристики. Кроме того, при КТ исключается проекционное наложение прилежащих костных структур и окружающих тканей, что повышает точность измерения костной массы. Однако этот метод является дорогостоящим и дает относительно большую лучевую нагрузку, что ограничивает его применение в педиатрической практике.
В последние годы активно развивается количественная ультразвуковая денситометрия, которая позволяет оценивать состояние костной ткани по скорости прохождения ультразвуковой волны через кость и величине ее затухания в кости. Названные показатели отражают эластичность, жесткость и прочность кости.
При сравнительной оценке ультразвуковой и рентгеновской денситометрии могут быть получены противоречивые результаты. Некоторые специалисты полагают, что оба метода способны достаточно точно оценить костную массу и риск переломов. По мнению других исследователей, возможности ультразвуковой денситометрии ограниченны. Сторонники этого метода считают, что количественное УЗИ является перспективным методом изучения костной ткани, отмечая его простоту и удобство для скрининга. К положительным качествам УЗ-денситометрии относят отсутствие лучевых нагрузок, скорость исследования, большую точность, хорошую воспроизводимость метода.
Внимание! С 1994 г. по рекомендации экспертов ВОЗ частоту встречаемости остеопороза оценивают только по результатам рентгеновской двухэнергетической остеоденситометрии, которую считают «золотым стандартом» диагностики минеральной костной плотности.
В последние годы все больше внимания уделяется лабораторным методам исследования, позволяющим быстро и точно оценить костный метаболизм.
Биохимические маркеры позволяют на ранних этапах диагностировать признаки потери костной массы и тем самым прогнозировать риск переломов. Выявлена информативность маркеров для оценки эффективности различных методов профилактики остеопороза. Установлена взаимосвязь биохимических маркеров костного метаболизма с минеральной плотностью костной ткани и линейным ростом кости.
Наиболее информативные маркеры костного формирования - остеокальцин и костная щелочная фосфатаза, резорбции - С-концевые телопептиды коллагена I типа (поперечные сшивки).
ФУНКЦИОНАЛЬНЫЕ НАРУШЕНИЯ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА
В настоящее время опорно-двигательный аппарат рассматривают как сложную физиолого-биомеханическую систему, функциональные нарушения которой включают целый ряд патобиомеханических изменений, т.е. обратимых нарушений пространственного взаиморасположения и взаимоперемещения основных элементов опорно-двигательного аппарата, приводящих к их статической и динамической перегрузке, а в условиях неадекватного трофического обеспечения - к клиническим проявлениям.
К подобным изменениям относятся:
укороченная мышца;
расслабленная мышца;
функциональный блок;
локальная гипермобильность (нестабильность);
региональный постуральный дисбаланс мышц;
атипичный моторный паттерн;
неоптимальный двигательный стереотип.
Укороченная мышца -находящаяся в состоянии повышенного тонуса, места ее прикрепления сближены. Такая мышца, как правило, не в состоянии развить максимальную функциональную силу, иногда в период напряжения всех волокон происходит резкое ее расслабление, «выключение» по типу синдрома on-off. Наиболее частая причина возникновения укороченных мышц - реакция на слабость синергистов или антагонистов.
Расслабленная мышца -находящаяся в состоянии пониженного тонуса, места ее прикрепления, как правило, удалены. Мышца значительно ослаблена, не в состоянии достигать максимальной функциональной силы. Причиной слабости могут быть как функциональные нарушения в самой мышце: болезненные мышечные уплотнения, нарушения функции мышечных проприорецепторов - мышечных веретен, рецепторов Гольджи сухожилий, фасциальные нарушения, так и рефлекторные влияния других патобиомеханических нарушений: функциональных блоков, регионального постурального дисбаланса мышц, висцеровертебральных рефлексов и т.п.
Функциональное блокирование - обратимое ограничение подвижности при изменении взаиморасположения внутрисуставных соединительнотканных элементов, реализуемое в связи с рефлекторной околосуставной миофиксацией (подтверждением функционального характера блокирования сустава является его обратимость под влиянием воздействий, сопровождающихся биомеханическим эффектом, - мануальных манипуляций, аутомобилизаций и т.п.).
Наиболее частым из патобиомеханических нарушений позвоночника и суставов является функциональное блокирование. Происхождение функционального блокирования многообразно и может быть обусловлено следующими механизмами: 1) неадекватным двигательным стереоти
пом; 2) неадекватной статической нагрузкой; 3) длительной и в крайних положениях адекватной статической нагрузкой; 4) неадекватной динамической нагрузкой в виде значительного усилия или рывкового движения; 5) пассивным перерастяжением; 6) рефлекторным влиянием (висцеромоторным, вертебромоторным, сенсомоторным) при нарушениях ведущих органов и систем организма и 7) моторнотрофической недостаточностью при иммобилизации (гипсовая повязка и т. п.).
Согласно А.Я. Попелянскому (1990) функциональное блокирование проявляется либо в виде статической фиксации, либо в виде уменьшения объема движений (динамическая фиксация). И та, и другая фиксации по выраженности могут быть умеренными, средними и резко выраженными.
Ключевыми регионами в плане функционального блокирования принято считать краниоцервикальный, шейно-грудной, грудопоясничный и поясничнокрестцовый переходы, а также, во вторую очередь, области СIII-CIV и ТhIV -ThV.
Главные зоны - зоны соединения позвоночника с головой и тазом. Они имеют особое значение для функции всего позвоночника и к тому же испытывают большую функциональную нагрузку, в связи с чем подвержены травме.
Хрупкие позвонки верхнешейного отдела позвоночника не только несут на себе тяжесть головы, но и способствуют ее экскурсиям во все стороны. При блокировании краниоцервикальной области возникает большой дефицит движения, который должны компенсировать другие шейные позвонки. Важнейшее движение в атлантоаксиальных суставах - ротация, мало свойственная другим шейным позвонкам, поэтому компенсация функционального блокирования на уровне СI-СII для средне- и нижнешейных позвонков очень затруднительна и травматична.
Не менее значима и роль крестцово-подвздошного соединения, поскольку крестцово-подвздошные суставы определяют позицию и функцию крестца как основы позвоночника. Они амортизируют движения нижних конечностей и смягчают их нагрузку, переносимую на позвоночник. При блокировании крестцовоподвздошных суставов и смещении костей таза возникают асимметричные функции, что сопровождается сильным воздействием на биомеханику позвоночника.
Из-за функционального напряжения ключевых пунктов или ключевых регионов в них наиболее часто возникают первичные повреждения позвоночника. Вероятно, что отсутствие межпозвонковых дисков в области суставов краниоцервикального перехода и крестцово-подвздошных сочленений приводит к тому, что именно здесь наиболее часты функциональные нарушения, выявляемые в раннем детском возрасте.
Нарушения изменения положения костей таза могут быть обусловлены самыми различными факторами, к числу которых в первую очередь должны быть отнесены истинное укорочение длины одной из нижних конечностей, регионарный дисбаланс мышц, имеющих в качестве одного из мест прикрепления кости таза, функциональное блокирование крестцово-подвздошного сочленения с одной или двух сторон, нейродистрофические изменения связочного аппарата таза (особенно пояснично-подвздошной и крестцово-бугорной связок), торзия твердой мозговой оболочки.
В соседнем с блокированным двигательным сегментом позвоночника, как правило, компенсаторно развивается повышенная подвижность, гипермобильность. Длительное существование и повторное развитие функционального блокирования в одном и том же позвоночном двигательном сегменте может привести к переходу сопровождающей его локальной гипермобильности в нестабильность, которая утрачивает способность к обратимости и сопровождается выраженными в той или иной степени клиническими проявлениями. В то же время в связи с развивающейся перегрузкой в этой зоне может произойти компенсаторное блокирование, поэтому нередко наблюдается функциональная блокада многих измененных позвонков в нижнешейном и поясничном отделах.
Локальная гипермобильность - обратимое увеличение объема движений в суставах позвоночника при наличии функционального блокирования в выше- и нижерасположенном позвоночном двигательном сегменте, возникающее по компенсаторному механизму для сохранения нормального или максимально возможного объема движений в соответсвующем отделе позвоночника.
Нестабильность - увеличение подвижности позвоночного двигательного сегмента или суставов конечностей, формирующееся как проявление структурной несостоятельности элементов опорно-двигательного аппарата (визуальные критерии - угловое или линейное смещение позвонка, не связанное с локализацией, и направление функциональных блоков соседних позвоночных двигательных сегментов).
Регионарный постуральный мышечный дисбаланс [региональное нарушение функциональных (тонусно-силовых) взаимоотношений мышц, характеризующееся укорочением преимущественно постуральных мышц и расслаблением преимущественно фазических (или антагонистических) мышц и сопровождающееся своеобразием двигательного стереотипа].
Неоптимальный двигательный стереотип [нарушение параллельности и последовательности включения моторных паттернов в реализуемое движение (визуальные критерии - появление дополнительных компенсаторных синкинезий в соседних или отдаленных регионах позвоночника и конечностей)].
Причинами формирования неоптимального двигательного стереотипа с закреплением у детей определенных деформаций являются нарушения конфигурации таза за счет изменений положения основания крестца, блокирования в шейном отделе позвоночника на уровне С0-I-II, а также врожденное укорочение одной ноги на 20 мм и более.
Согласно Л.Ф. Васильевой (1996) первый донозологический этап формирования неоптимального двигательного стереотипа - это этап функционального напряжения. Он обусловлен индивидуально неадекватными (по силе и/или длительности) физическими нагрузками (статическими и/или динамическими) на определенный регион опорно-двигательного аппарата, особенно при аномалиях или особенностях его развития.
На этапе функционального напряжения, наряду с субъективным ощущением утомляемости, при значительных динамических или длительных статических нагрузках могут выявляться единичные локальные функциональные блоки I-II степени выраженности, безболезненные локальные миодистонические участки, региональный постуральный дисбаланс мышц I-II степени при оптимальном или неоптимальном двигательном стереотипе, чаще I степени.
Второй этап - это этап функциональной недостаточности. Он является следствием смены периода напряжения перенапряжением со стадией истощения и собственно преморбидных специфических изменений.
На этапе функциональной недостаточности, наряду с утомляемостью при умеренных нагрузках, дискомфортными ощущениями и нередко преходящими болями слабой интенсивности, могут выявляться единичные или групповые локальные функциональные блоки I-III степени выраженности, безболезненные или I степени болезненности, нерезко выраженная локальная гипермобильность, рефлекторные вертебросенсорные нарушения, локальные безболезненные или нерезко болезненные миодистрофически-миодистонические участки, регионарный постуральный дисбаланс мышц I-III степени, чаще при неоптимальном двигательном стереотипе I-II степени.
Третий этап развития процесса в опорно-двигательном аппарате проявляется дистрофическими изменениями в межпозвонковых дисках, межпозвонковых суставах и суставах конечностей.
Регионарный постуральный мышечный дисбаланс
Регионарный постуральный дисбаланс мышц занимает особое место в клинической картине патобиомеханических проявлений различных нарушений опорнодвигательного аппарата. Первые признаки мышечного дисбаланса можно обнаружить уже у детей дошкольного возраста, когда появляются кратковременная боль и тяжесть в мышцах или независимо от субъективных ощущений.
Л.Ф. Васильева (1996, 1999) различает несколько вариантов регионарного постурального дисбаланса мышц:
патобиомеханически значимый регионарный постуральный дисбаланс мышц, при котором патобиомеханические изменения вызывают формирование неоптимальной статики в виде «остановленного падения» тела;
компенсаторный вариант регионарного постурального дисбаланса мышц, который формируется вследствие компенсаторной перегрузки мышц и суставов данного региона, удерживающих тело от падения; именно в этом регионе чаще всего локализуются боль и другие субъективные ощущения.
С позиции патобиомеханики постуральных и фазических мышц причинами постурального мышечного дисбаланса, как отмечает автор, могут быть следующие.
Гипертонус укороченной мышцы, сопровождаемый снижением порога ее возбудимости при сохранности нейромоторного аппарата. Гипотонус расслабленной мышцы (синонимы - растянутая, утомленная мышца), имеющей повышенный порог возбудимости при сохранности нейромоторного аппарата. Переходные формы: а) укороченная гипотоничная мышца (например, вследствие укорочения ее фасциального ложа) и б) растянутая гипертоничная мышца (например, находящаяся в состоянии эксцентрического сокращения). Э.И. Аухадеев (1993) классифицирует мышечно-тонический дисбаланс у подростков следующим образом.
Общая (диффузная) мышечная гипотония с повышенной подвижностью во всех суставах, естественно увеличенными физиологическими изгибами позвоночника, узкой грудной клеткой, Х-образными руками и ногами, рекурвациями в локтевых и коленных суставах, уплощенными стопами и рядом других особенностей опорно-двигательного аппарата. Дисбаланс сосредоточен главным образом вокруг плечевого пояса в виде выраженной асимметрии форм и размеров плечевого пояса и рук, а также подвижности их суставов. Характерны сутулая форма спины с плоской грудной клеткой и сколиотически искривленный позвоночник с первичной дугой в верхнегрудном отделе. Дисбаланс сосредоточен вокруг тазового пояса, в форме асимметрии форм и размеров тазового пояса, ног, стоп, различий в подвижности суставов. В этом случае, как правило, имеется сколиотическое искривление позвоночника с первичной дугой в нижнегрудном и поясничном отделах. Мышечные дисбалансы могут сопровождаться возникновением развернутых мышечно-тонических синдромов, описанных в том числе у спортсменов высокой квалификации (Минц Е.И., 1999).
Синдром Наффцигера
Клинический случай
Студент КГАФК А-ов Д., 20 лет, КМС в спортивном плавании (спортивный стаж 10 лет). Тренировки закончил в 1992 г., после чего активно занялся атлетической гимнастикой. Два года назад обратил внимание на выраженное похолодание кистей рук и их синюшность, которые не исчезали даже при высокой температуре окружающего воздуха. «Потепление» рук происходило только в момент приема горячей ванны или душа и в положении лежа на спине с низкой подушкой. Через 15 мин после вставания с постели кисти приобретали прежние температуру и цвет. Два месяца назад при контакте с холодной водой появились болезненные судороги в мышцах предплечья.
Объективно. При наружном осмотре в положении стоя обращает на себя внимание пространственное положение тела, при котором голова и шея выдвинуты вперед, голова наклонена вниз (нижний край подбородка находится на уровне ключиц), шейный лордоз сглажен, латеро-латеральные размеры шеи за счет тонуса (D=S) грудино-ключично-сосцевидных мышц увеличены, а вентродорсальные размеры шеи за счет значительного снижения мышечной массы медиальной порции верхнего пучка трапециевидной мышцы уменьшены. Визуально определяется также выраженная рельефность хрящей гортани и остистых отростков шейного отдела позвоночника на всем его протяжении. Кожные покровы (за исключением рук) обычной окраски, кисти холодные, цианотичные, влажные. Симптом белого пятна справа 5 с, слева 13 с.
Результаты пальпаторного обследования: значительное снижение мышечной массы и тонуса медиальной порции верхнего пучка трапециевидной мышцы. Повышение мышечной массы и тонуса (D=S) грудино-ключично-сосцевидной мышцы на всем протяжении. Выраженное напряжение и болезненность передней и средней лестничных мышц в области надключичной ямки.
Результаты обследования активных движений в шейном отделе позвоночника (в положении сидя): боковой наклон (D=S) до 45?; наклон назад до 40?; ограничение объема ротации (D=S) до 40? (ротация производится одновременно с боковым наклоном).
Результаты обследования пассивных движений (в положении лежа): движения в атлантозатылочном и CI-СII сегментах в нормальном объеме; ограничение боковых наклонов. При попытках совершить движения в физиологических объемах возникают резкое напряжение и болезненность в грудино-ключично-сосцевидной мышце, а также передней и средней лестничных мышцах.
Выраженных изменений в других отделах позвоночника не выявлено.
Со стороны внутренних органов при физикальном и инструментальном обследовании патологии не обнаружено.
Исходная реовазография верхних конечностей: снижение пульсового кровенаполнения в обоих предплечьях с повышением сосудистого тонуса.
После исключения реберно-ключичного, шейно-реберного, лопаточно-реберного синдромов, а также синдромов канала запястья, малой грудной мышцы и Педжета-Шреттера обследованному был поставлен диагноз синдрома Нафцигера (синдром передней лестничной мышцы ). Его причиной явилось снижение функциональной силы трапециевидной мышцы (при сохранении общего мышечного тонуса тренированного спортсмена), в результате чего центр тяжести сместился кпереди. Для коррекции данного состояния включились компенсаторные механизмы, вызвавшие рефлекторное напряжение грудино-ключично-сосцевидных мышц, а также передней и средней лестничных мышц.
Полное исчезновение признаков синдрома Нафцигера зарегистрировано через 12 мес после проведения комплексного лечения.
Синдром пирамидальной мышцы
Клинический случай
Спортсмен М-ов Р., 28 лет, специализация - футбол, квалификация - I разряд, спортивный стаж - 17 лет.
В середине января 1999 г. во время тренировки почувствовал в надлобковой области довольно выраженную боль тянущего характера, которая длилась в течение 3 дней. В это время спортсмен не тренировался. Затем он приступил к тренировкам, но во время каждой из них боль появлялась вновь и была довольно интенсивной на протяжении 3-4 ч. Появились также боли при вставании с постели.
После исключения патологии кишечника и предстательной железы (физикальное обследование, колоноскопия, анализ кала на дисбактериоз и УЗИ предстательной железы) спортсмену было проведено специальное обследование, результаты которого оказались следующими: величина физиологических изгибов позвоночника нормальная; положение костей таза нормальное; функциональное блокирование в различных отделах позвоночника не определяется; в гипертонусе:
слева:
грудино-ключично-сосцевидная мышца;
передняя и задняя лестничные мышцы;
напрягатель широкой фасции бедра;
четырехглавая мышца бедра;
справа:
напрягатель широкой фасции бедра;
четырехглавая мышца бедра.
Снижение функциональной силы прямых мышц живота оценено в 2 балла по отношению к нормальной. При проведении теста на прямые мышцы живота - резкая боль в надлобковой области. Во время дополнительного обследования (пальпация, выявление триггерных зон) установлено наличие резкого повышения тонуса и болезненности в области пирамидальной мышцы.
К 10-му дню с момента начала лечения боли прекратились, спортсмен приступил к тренировкам. Повторных обращений не было.
Как показали полученные данные, позитивное влияние систематических физических упражнений у обследованного контингента проявляется тенденцией к уменьшению числа лиц, имеющих функциональное снижение силы отдельных мышц и мышечных групп.
Учитывая это, с целью выявления и профилактики функциональных и ранних морфологических нарушений опорно-двигательного аппарата у юных атлетов необходимо совершенствование систем их допуска к занятиям спортом и ежегодного углубленного медицинского контроля с позиции включения в общепринятый комплекс обследований специальных показателей и функциональных проб, позволяющих выявить среди обследуемых детей и подростков определенные группы риска, нуждающиеся в особом подходе к организации последовательных, и особенно начального, этапов физической подготовки.
СОЕДИНИТЕЛЬНОТКАННАЯ ДИСПЛАЗИЯ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА Соединительнотканная дисплазия опорно-двигательного аппарата может проявляться аномалиями скелета и суставов.
Деформации грудной клетки (любые варианты).
Врожденные аномалии позвоночника.
Ювенильный спондилез и остеохондроз позвоночника.
Слабость сухожильно-связочного аппарата суставов, позвоночника и стоп.
Нарушения осанки.
Гипермобильность позвоночника.
Боковые искривления позвоночника - ювенильный сколиоз.
Плоскостопие (продольное, поперечное, комбинированное).
Синдром гипермобильности суставов.
Применительно к практике спортивной медицины наиболее актуальны:
малые аномалии развития позвоночника;
гипермобильность позвоночника;
гипермобильность суставов;
плоскостопие.
Малые аномалии развития позвоночника
В настоящее время у детей и подростков часто встречают аномалии и пороки развития позвоночника, которые не требуют хирургического вмешательства, но оказывают существенное влияние на статику позвоночника в целом и движение в каждом позвоночном двигательном сегменте, особенно когда речь идет о напряженной мышечной деятельности. Пороки развития чаще бывают множественными. Их несвоевременное обнаружение нередко является одной из причин серьезного травматизма или возникновения различных заболеваний и патологических состояний как у детей, так в дальнейшем и у взрослых.
Зарубежные специалисты при допуске к занятиям спортом уделяют подобным порокам особое внимание. Синдром «короткой шеи» - это собирательное название, включающее целый ряд различных вариантов развития шейного отдела позвоночника, таких как базилярная импрессия, ассимиляция атланта, конкресценция шейных позвонков и шейные ребра. Подобные изменения ряд авторов рассматривают как варианты нормального развития позвоночника, другие же - как аномалии развития, имеющие определенное клиническое значение (Лагунова И.Г., 1981).
Одним из наиболее значимых вариантов развития краниовертебрального перехода является базилярная импрессия (базальное вдавление) (Мень Р., 1970; Иваничев Г.А., 1997). Косвенным указанием на наличие нарушения анатомических взаимоотношений в этой области может служить низкий уровень роста волос и шейный гиперлордоз с лордотической деформацией зуба аксиса. Однако основными ориентирами для выявления данной аномалии служат краниометрические показатели (рис. 65).
рис. 65. Краниометрические линии
Для их расчета на боковой рентгенограмме черепа проводят три линии: 1) линию затылочного отверстия, или линию Мак-Рея (McRae D., 1953), - от
базиона (переднего края большого затылочного отверстия) до опистиона (заднего его края); 2) нёбно-затылочную линию, или линию Чемберлена (Chamberlain, 1939), - от заднего края твердого нёба до опистиона; 3) линию Мак-Грегора (McGregor M., 1948) - от твердого нёба до наиболее выступающей нижней поверхности затылочной кости.
Если зуб аксиса располагается выше линии Чемберлена, превышает линию МакГрегора на 2-3 мм или достигает линии Мак-Рея, то ставят диагноз базилярной импрессии.
Данный вариант развития позвоночника может стать причиной различной степени нарушения кровообращения головного мозга в вертебробазилярном бассейне, а также непосредственного травмирования спинного мозга при интенсивных физических нагрузках, предъявляющих повышенные требования к подвижности шейного отдела позвоночника.
К подобным клиническим изменениям приводят также ассимиляция атланта, аномалия Киммерли, конкресценция шейных позвонков и узкий позвоночный канал.
Диагноз ассимиляции атланта может быть поставлен при рентгенологическом исследовании шейного отдела позвоночника с функциональными пробами.
Сближение задней дуги атланта с чешуей затылочной кости, не изменяющееся при функциональном исследовании в положении резкого сгибания головы кпереди (симптом «прилипания» задней дуги), указывает на наличие ассимиляции атланта.
Аналогичное рентгенологическое ис следование позволяет выявить аномалию Киммерли (рис. 66) - оссификацию атлантоокципитальной связки. По мнению М.А. Бахтадзе (1998), аномалия Киммерли приобретает клиническое значение при размерах отверстия уже 6×6 мм.
рис. 66. Аномалия Киммерли
О сужении позвоночного канала говорят, если сагиттальный размер его меньше половины длины тела позвонка. Размер позвоночного канала в шейном отделе позвоночника устанавливают по линии, проведенной от задней кортикальной пластинки тела позвонка до основания остистого отростка.
Конкресценция (блоки) позвонков обусловлена нарушением процесса сегментации на ранней фазе развития позвоночника и выражается в слиянии двух (реже трех) позвонков с недоразвитым или полным отсутствием диска между ними. Сами позвонки при этом остаются неизмененными. Слияние может быть полным, когда сливаются тела и дуги, или частичным (только дуги или только тела). Блоки встречают чаще всего в шейном, реже в верхнегрудном отделе позвоночника, крайне редко в поясничном.
При врожденной конкресценции позвонков СI и СII, а также при ассимиляции атланта возникает ограничение движения на верхнешейном уровне с уменьшением амплитуды движений, что приводит к компенсаторному развитию гиперподвижности в нижнешейном отделе позвоночника. Повышенная нагрузка создает условия для быстрой изнашиваемости межпозвонковых дисков и развитию нестабильности на уровне СIV-СV и СV-С VI.
Следующий вариант аномалии развития - добавочные шейные ребра. Они бывают на границе шейного и грудного отделов позвоночника у VII шейного позвонка, односторонние или чаще с обеих сторон. Как очень редкий вариант могут быть у V и других шейных позвонков. По величине и степени развития шейные ребра очень вариабельны: от небольших добавочных фрагментов у поперечного отростка до вполне сформировавшихся ребер, которые синостозируют с I ребром и даже достигают рукоятки грудины. Шейные ребра, по данным разных авторов, встречаются в 1,5-7,0% случаев, чаще у женщин. Гораздо более редким вариантом является редукция первой пары ребер (обычно симметричная), при этом I грудной позвонок напоминает шейный. В шейном отделе позвоночника становится восемь шейных позвонков. Такое состояние носит название «цервикализация». Шея при этом имеет удлиненный вид.
Шейные ребра в условиях повышенных спортивных нагрузок могут вызывать как непосредственное травмирование ветвей плечевого сплетения, сопровождающееся тяжелым неврологическим синдромом, так и способствовать формированию стойкого синдрома передней лестничной мышцы, синдрома Нафцигера, который уже описан у спортсменов (Минц Е.И., 2000).
Все перечисленные аномалии и варианты развития могут способствовать формированию нестабильности шейного отдела позвоночника и синдрома «выраженного напряжения мышц шеи».
В последнее время у юных спортсменов часто возникают синкопальные состояния. Их происхождение нередко остается невыясненным, поскольку подавляющее большинство врачей ориентируются преимущественно на факты, не связанные с патологией позвоночника. В то же время именно нестабильность шейного отдела позвоночника, крайнюю степень которой принято называть подвывихом по Ковачу, нередко является у детей и подростков причиной синкопальных состояний.
Выраженное напряжение мышц шеи при этом носит вид саногенической реакции организма. В связи с этим рекомендуемые в подобных случаях упражнения на вращения головой, вытяжение шейного отдела позвоночника, а также массаж мышц шеи могут усугубить проблему, увеличивая степень патологической подвижности позвонков.
Клинически значимые аномалии развития бывают не только в шейном отделе позвоночника. В различных его отделах встречают недоразвитие тел позвонков, выражающееся в формировании бабочковидных позвонков. Возникновение бабочковидного позвонка (spina bifida anterior) обусловлено отсутствием слияния парной закладки его тела в раннем мезенхимальном и хрящевом периоде формирования позвонка. Обе половины тела (правая и левая) остаются неслившимися, и в дальнейшем каждая из них принимает в силу нагрузки клиновидную форму, а вместе - форму крыльев бабочки. Обычно бывает изменен один позвонок, реже два (рис 4-67).
рис. 67. Бабочковидные позвонки
Лица с подобной аномалией в условиях интенсивных физических нагрузок представляют повышенную группу риска в плане возникновения серьезных травм позвоночника с грубыми неврологическими проявлениями.
В эту группу риска должны быть включены также дети и подростки, имеющие клиновидные позвонки. Особенно опасен вариант, когда имеется два клиновидных позвонка, расположенных на разных уровнях и с противоположных сторон (так называемые альтернирующие полупозвонки) (рис. 68). И если боковой клиновидный позвонок в большинстве случаев сопровождается выраженным врожденным сколиозом, то в случае альтернирующих полупозвонков визуальных нарушений осанки часто почти не выявляют.
рис. 68. Клиновидные позвонки
Важность раннего выявления альтернирующих полупозвонков подтверждает случай из практики О.О. Лаголы.
С-н С.П., 15 лет, в течение четырех лет занимался баскетболом. Обратился с жалобами на боли в грудном и шейном отделах позвоночника, возникающие при физической нагрузке и проходящие в покое. Боли появились в течение двух последних лет, носят периодический характер, иногда усиливаются после интенсивных тренировок.
При объективном осмотре: высокий рост, длина тела более 90 центилей по перцентельной шкале, астеничное телосложение, относительное удлинение конечностей - частное от деления размаха рук на длину тела больше 1,03, преобладание продольных размеров тела - частное от деления окружности запястья на длину II пальца меньше 2,11, признак запястья - при обхвате запястья I и V пальцами последние заходят друг за друга. Грудной кифоз сглажен, левое плечо и левая лопатка незначительно выше правых, слабовыраженная S-образная деформация позвоночника в грудном отделе. Паравертебральные и трапециевидные мышцы напряжены, болезненны при пальпации.
На рентгенограммах грудного отдела позвоночника в прямой проекции (рис. 69) выявлены альтернирующие клиновидные полупозвонки - один на уровне ТII-TIII слева, другой на уровне TVI-TVII справа. Учитывая, что клиновидные позвонки не были консолидированы с нижеили вышележащими, что представляет повышенную опасность в плане прогрессирования сколиоза и травматизации позвоночника, было рекомендовано прекратить интенсивные занятия спортом.
Наиболее клинически значимыми вариантами развития поясничного отдела позвоночника являются аномалия суставного тропизма, люмбализация, сакрализация и спондилолиз.
рис. 69. Spina bifida posterior
Аномалия суставного тропизма - это асимметрия суставных отростков, изменения размеров и положения суставных фасеток, с расположением правых и левых межпозвонковых суставных отростков в разных плоскостях. Подобные изменения могут быть в суставах как одного позвонка, так и нескольких.
Изменение плоскости межпозвонковых суставов является причиной нарушения жесткости заднего опорного комплекса, перераспределения нагрузки на оба опорных комплекса, ранней дегенерации позвоночного сегмента, которая осложняется его нестабильностью.
Недоразвитие суставных отростков приводит к перерастяжению капсулы сустава, смещению суставных поверхностей, сужению межпозвонковых отверстий, гипермобильности межпозвонковых суставов, уменьшению жесткости заднего опорного комплекса и увеличению нагрузки на передний опорный комплекс.
Непропорционально большие суставные отростки приводят к увеличению жесткости заднего опорного комплекса, что способствует росту нагрузки на эту часть позвоночника.
Люмбализация - состояние, когда I крестцовый позвонок приобретает черты поясничного, при этом поясничный отдел увеличивается до шести позвонков, а крестец укорачивается до четырех. Значительно чаще V поясничный позвонок приобретает черты крестцового, и тогда в поясничном отделе оказывается четыре позвонка, а в крестцовом шесть. Такой вариант, получивший широко распространенное название - сакрализация, встречают в разнообразных ее проявлениях почти у 25% людей.
Сакрализация выражается в одностороннем или двустороннем увеличении и утолщении поперечных отростков LV, от едва заметных до резко выраженных. Увеличенные отростки могут не достигать боковых масс крестца (неполная сакрализация), но при значительном увеличении сравниваются по размерам с боковыми массами и соединяются с ними (полная сакрализация). Все виды сакрализации сводятся к четырем формам: неполной (односторонней и двусторонней) и полной (односторонней и двусторонней) с многочисленными вариантами в каждой из них.
Аномалия суставного тропизма, люмбализация и сакрализация могут нарушать нормальную биомеханику поясничного отдела позвоночника и являться факторами повышенного риска, травматизации, а также формирования нестабильности и в дальнейшем образования грыж межпозвонковых дисков данного региона с различными клиническими проявлениями.
Расщепление в боковых межсуставных отделах позвонков получило название спондилолиз. Спондилолиз под влиянием статических и динамических нагрузок, как правило, приводит к смещению тела позвонка кпереди - спондилолистезу, который почти всегда сопровождается тяжелыми клиническими проявлениями.
Последнее подтверждает следующий случай из клинической практики О.О. Лагоды.
Б-т А.Г., студент КГАФК, 21 год, занимается тяжелей атлетикой с 12 лет, кандидат в мастера спорта. Обратился с жалобами на постоянные боли в поясничном отделе позвоночника, усиливающиеся при физической нагрузке и кашле. Год назад отметил, что при попытке поднять вес возникает непроизвольное кифозирование поясничного отдела позвоночника. При этом штанга все время падает вперед. Во время одной из тренировок возникла острая боль в поясничном отделе позвоночника. После прекращения тренировок боль постепенно ушла, но возобновлялась при относительно небольшой осевой нагрузке. Периодически стало возникать ощущение «ватных ног».
При объективном осмотре зарегистрированы локальное кифозирование в нижнепоясничном отделе позвоночника, выраженное напряжение и болезненность при пальпации паравертебральных мышц, положительный синдром ипсилатерального напряжения многораздельных мышц с двух сторон. Симптом Лассега слабоположительный (75?) с двух сторон. Сухожильные и периостальные рефлексы сохранены. Нарушения чувствительности на момент осмотра отсутствовали.
На рентгенограммах поясничного отдела позвоночника в боковой проекции выявлен передний листез V поясничного позвонка I-II степени. При проведении рентгенографии поясничного отдела позвоночника в косой проекции обнаружено расщепление в межсуставном отделе данного позвонка слева (спондилолиз LV).
Спондилолиз, как правило, обнаруживают только при манифестации клинических проявлений патологии позвоночника или как случайную рентгенологическую находку. Профилактическое выявление данной аномалии развития практически невозможно, так как для этого требуется проведение рентгенологического исследования позвоночника в специальных нестандартных укладках или использование КТ, что неприемлемо при массовых обследованиях. Косвенным признаком наличия спондилолиза является уже развившийся истинный спондилолистез.
Гипермобильность позвоночника
НЕСТАБИЛЬНОСТЬ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Развитие позвоночника в норме продолжается до 20-22 лет. Оссификация разных его отделов происходит в следующем порядке: верхнешейный, среднегрудной, шейный, нижнегрудной, поясничный, крестцовый. Апофизы позвонков оссифицируются с 8 до 15-16 лет. Оссификация СII приходится на возрастной период от 4 до 6 лет. Физиологические изгибы позвоночника намечаются в 2-4 года, в 6 лет они становятся отчетливыми. Величина шейного лордоза уменьшается до 9 лет. С возрастом наблюдается изменение ориентации фасеток межпозвонковых суставов: в раннем детстве они имеют относительно горизонтальное расположение; увеличение угла наклона фасеток продолжается до 10 лет, пока они не примут вертикального положения, после чего способны ограничивать движение позвонков.
Нестабильность представляет собой патологическую подвижность в позвоночном сегменте. Это может быть либо увеличение амплитуды нормальных движений, либо возникновение нехарактерных для диапазона нормы новых степеней свободы движений. Показателем нестабильности позвоночника служит смещение позвонков. Оно является рентгенологической находкой, в то время как нестабильность позвоночника представляет собой клиническое понятие. Смещение позвонков может протекать без болевого синдрома, в то же время нестабильность характеризуется болью. Нестабильность свидетельствует о несостоятельности опорных комплексов, предохраняющих позвоночник от деформации и защищающих спинной мозг и его структуры от раздражения.
Характерные признаки нестабильности следующие.
Нарушение несущей способности позвоночника происходит при воздействии внешних нагрузок, как физиологических, так и избыточных.
Позвоночник теряет свою способность сохранять определенные соотношения между позвонками. Нарушение проявляется в виде деформации, патологического перемещения позвонков или разрушения элементов позвоночника.
Нестабильность вызывает боль, неврологические расстройства, напряжение мышц и ограничение движений.
Избыточная подвижность в шейном отделе позвоночника в норме характерна для определенного возраста и определенной локализации позвонка. Амплитуда подвижности позвоночника у детей превышает таковую у взрослых. В детском возрасте избыточную подвижность в верхнешейном отделе позвоночника регистрируют в 65% случаев, что связано с отсутствием межпозвонкового диска на уровне СI-СII. Наиболее подвижным является сегмент СII-СIII. Нарушения на этом уровне диагностируют в 52% случаев нестабильности позвоночника. Повышенную подвижность сегмента С-С наблюдают до 8 лет (амплитуда смещения позвонков СI и СII при сгибании составляет 4 мм, а при разгибании - 2 мм).
Основной симптом нестабильности - боль или дискомфорт в области шеи. При нестабильности в атлантоокципитальном сочленении ирритативная боль может носить периодический характер и усиливаться после физической нагрузки. Она обусловливает хроническое рефлекторное напряжение мышц шеи.
Нестабильность может явиться причиной развития у детей острой кривошеи . В начале заболевания наблюдают повышенный тонус паравертебральных мышц, который приводит к их переутомлению. В мышцах происходят нарушения микроциркуляции, развитие гипотрофии и снижение тонуса. Появляется чувство неуверенности при движениях в шее. Нарушается способность выдерживать обычную нагрузку. Возникает необходимость в средствах дополнительной иммобилизации шеи, вплоть до поддержки головы руками.
Нестабильность позвоночника может сопровождаться развитием кифотического искривления позвоночника. При дегенеративной нестабильности локальный кифоз наблюдают в 40% случаев. Это непостоянный симптом нестабильности, который со временем может либо усугубиться, либо исчезнуть.
Характерная для нестабильности повышенная подвижность встречается почти с такой же частотой, как и отсутствие движений, вплоть до их полного исчезновения. Возможны различные варианты нарушения подвижности позвоночника.
Повышение подвижности на уровне нестабильности.
Снижение подвижности на уровне нестабильности в комбинации с повышенной подвижностью на вышележащем уровне.
Снижение подвижности во всех сегментах позвоночника. Наблюдают два варианта компенсации нестабильности мышцами.
Нестабильность компенсируется работой мышц. Напряжение мышц способно удержать позвонки от патологических движений, избавить от неприятных ощущений и снизить интенсивность болевого синдрома. Степень компенсации пропорциональна объему и тонусу мышц. Напряжение мышц сильнее выражено на ранних этапах развития патологического процесса. Нестабильность не компенсируется напряжением мышц. Смещение позвонков приводит к их подвывиху, постоянным болям и артрозу межпозвонковых суставов. Выраженность компенсации определяет состояние обследуемого с нестабильностью позвоночника. Фиброз диска приводит к повышению его жесткости, уменьшению подвижности в позвоночном сегменте, уменьшению раздражения нервных структур и снижению интенсивности боли.
Нестабильность, начавшаяся в раннем возрасте, наиболее неблагоприятна. При нестабильности позвоночника смещение позвонков приводит к сужению позвоночного канала, раздражению твердой мозговой оболочки, спинного мозга
и его корешков, в результате чего развиваются неврологические нарушения, которые объединяют в три группы синдромов.
Корешковые: прострел, цервикалгии, радикулит. Нейродистрофические: синдром передней лестничной мышцы, малой грудной мышцы, плечелопаточный периартрит, эпикондилопатия, синдром позвоночной артерии, кардиальный синдром. Спинальные: переднебоковой синдром, заднебоковой синдром, заднестолбовой синдром, проводниковые нарушения. Выделяют четыре основных вида нестабильности позвоночника: посттравматическую, дегенеративную, послеоперационную и диспластическую. Посттравматическая нестабильность развивается в результате травмы - перелома, переломовывиха или вывиха позвонков. При повреждении позвоночника действуют сгибательный, сгибательновращательный, разгибательный и компрессионный механизмы повреждения. Первые два механизма возможны при автодорожных и спортивных травмах и составляют 70% общего числа повреждений позвоночника. Разгибательный механизм возникает при резком запрокидывании головы и встречается при хлыстовидной автодорожной травме. Компрессионный механизм связан с резкой нагрузкой по оси позвоночника и действует при падении с высоты.
Посттравматическая нестабильность осложняет около 10% случаев переломов и переломовывихов позвонков. После травмы нестабильным оказывается тот сегмент позвоночника, в котором произошло повреждение либо переднего, либо заднего опорного комплексов. Посттравматическая нестабильность дает спинальную или корешковую симптоматику.
При травматическом повреждении смещение позвонков более 3,5 мм и увеличение угла между замыкательными пластинками тел смежных позвонков более 11? трактуют как результат грубого повреждения связочного аппарата. Повреждение заднего опорного комплекса со смещением тела позвонка до 2 мм и суставных отростков до 1/3 можно считать благоприятным вариантом течения нестабильности. В то же время разрушение переднего опорного комплекса со смещением тел позвонков 2 мм и более считают неблагоприятным в плане прогноза течения, поскольку в таких случаях есть основания для прогрессирования нестабильности.
Посттравматическая нестабильность бывает во всех возрастных группах. У детей она развивается или в результате интранатальной травмы шейного отдела позвоночника при акушерском пособии, во время которого происходит повреждение связок шейного отдела позвоночника, или вследствие компрессионных переломов тел позвонков с повреждением межпозвонковых дисков и связок.
Дегенеративная нестабильность развивается при дегенеративно-дистрофи ческих изменениях межпозвонковых дисков, что приводит к разволокнению фиброзного кольца и фрагментированию ткани диска, а следовательно, к уменьшению его фиксирующей способности.
Диспластическая нестабильность является проявлением синдрома дисплазии соединительной ткани. Врожденная неполноценность соединительной ткани проявляется эксцентричным положением пульпозного ядра, сужением межпозвонкового диска, нарушением целостности и параллельности замыкательных пластинок, а также клиновидностью тел позвонков. При дисплазии изменение структуры коллагеновых волокон приводит к нарушению процесса гидратации ткани пульпозного ядра, что вызывает нарушение механических свойств межпозвонкового диска, снижение жесткости фиксации позвонков, нарушение соотношения между пульпозным ядром и фиброзным кольцом.
Диспластические изменения могут поражать любой из элементов позвоночника. Врожденное недоразвитие сумочно-связочного аппарата формирует синдром заднего опорного комплекса, описанный А.В. Демченко у подростков.
Диспластические изменения приводят к раннему развитию дегенеративного процесса в молодом возрасте с нарушением стабильности позвоночника. Врожденная асимметрия межпозвонковых суставов проявляется в изменении размеров и положения суставных фасеток.
В зрелом возрасте дисплазия межпозвонковых суставов является причиной развития диспластического остеохондроза, который может привести как к нестабильности позвоночника, так и к спондилоартрозу.
В клинике нестабильность шейного отдела позвоночника у взрослых измеряют в баллах с помощью системы оценки клинических признаков (табл. 6).
Таблица 6. Критерии нестабильности по Уайту
Примечание. Нестабильность позвоночника считают верифицированной в случае, когда сумма баллов равна либо больше 5.
Рентгенологические проявления нестабильности. Чаще всего нестабильность позвоночника развивается в местах повышенной подвижности позвонков. В шейном отделе это атлантоаксиальный и нижнешейный уровни.
Подвывих определяют на основании данных рентгенометрии по рентгенограммам в боковой проекции. Рентгенограмму делают так, чтобы вместе с шейными позвонками были видны нижняя часть затылочной кости и твердое нёбо. Соотношения верхнешейных позвонков и размеры позвоночного канала определяют с помощью ряда рентгенометрических расчетов.
Подвывих в верхнешейном отделе бывает четырех типов: передний, задний, боковой и вертикальный. Передний подвывих встречают чаще, чем все остальные. У взрослых смещение позвонка СI на 3 мм считают патологическим. Смещение на 10-12 мм свидетельствует о разрушении всего связочного комплекса. Боковой подвывих диагностируют в том случае, если смещение превысило 2 мм. Подвывих сопровождается боковой ротацией головы.
Наиболее ранним признаком нестабильности является увеличение угла между двумя смежными позвонками на функциональных рентгенограммах. Самым достоверным признаком нестабильности служит комбинация увеличения смещения позвонка в сагиттальной плоскости и образование угла между замыкательными пластинками тел смежных позвонков более 10?.
В норме повышенную подвижность в нижнешейном отделе чаще встречают в сегментах СIII-СIV, СIV-СV и СV-СVI. Размер позвоночного канала на уровне СIII колеблется в пределах от 14 до 18 мм, а смещение позвонков в переднезаднем направлении составляет не более 2 мм. Такая величина смещения является относительно устойчивой за счет сохранения фиксирующей функции передней продольной связки.
Синдром гипермобильности суставов
Лица с умеренно выраженным вариантом синдрома гипермобильности суставов нередко отбираются в спортивную и художественную гимнастику, акробатику, прыжки на батуте, плавание.
Впервые существование у людей повышенной подвижности суставов отметил Гиппократ. В 1891 г. московский врач А.Н. Черногубов на заседании Московского дерматовенерологического общества сделал сообщение о своеобразном заболевании, симптомами которого были повышенная растяжимость кожи, разболтанность суставов со склонностью к их подвывихам, хрупкость сосудов и легкая ранимость кожи, что было расценено как проявление системной неполноценности соединительной ткани. После описаний Элерса в 1901 г. и Данло в 1908 г. это заболевание было названо синдромом Элерса-Данло («гиперэластичная кожа», «эластическая фибродисплазия», «каучуковый человек»). В дальнейшем первичное увеличение подвижности суставов было отмечено при целом ряде синдромов и заболеваний, имеющих наследственное происхождение. В случае сочетания повышенной подвижности суставов с различными изменениями суставной и мышечной систем принято говорить о синдроме гипермобильности.
В настоящее время убедительно доказано существование наследственной предрасположенности к возникновению гипермобильности суставов и синдрома гипермобильности. Однако тип наследования однозначно не установлен - возможны как аутосомно-доминантный, так и аутосомно-рецессивный. По некоторым данным, гипермобильность суставов наследуется доминантно-сцепленно с полом (Гребенев Д.А., 1989).
Этиология и патогенез гипермобильности суставов окончательно не ясны. Существует предположение о ее связи с изменением структуры и соотношения различных типов коллагена. У женщин с гипермобильностью суставов в коже было обнаружено достоверное (по сравнению с контролем) увеличение соотношения типов коллагена III/III+I, уменьшение количества «толстых» и увеличение «тонких» коллагеновых волокон, а также повышение содержания основного вещества, эластина и фиброцитов в ретикулярной строме.
Принято считать, что у женщин частота и выраженность гипермобильности выше, чем у мужчин (6,6:1; 8:1), однако результаты исследований в этом плане достаточно противоречивы. С возрастом гипермобильность уменьшается, особенно быстро в детстве. В некоторых этнических группах, например у индейцев, она наблюдается значительно чаще, чем у европейцев ( Грэхем Р., 1992).
Люди с гипермобильностью суставов предрасположены к возникновению различных мышечно-скелетных изменений, в частности артралгий, вывихов суставов, синовиитов, повреждений связок, сухожилий и менисков, синдрома «шатающейся спины», спондилеза, спондилолистеза. Кроме того, у них достоверно чаще обнаруживаются пролапс митрального клапана, варикозное расширение вен нижних конечностей, грыжи, переломы костей, у женщин - опущение матки, нарушения менструального цикла, невынашивание беременности вследствие истмикоцервикальной недостаточности.
Характерны также увеличенная эластичность и истончение кожи, наличие кровоподтеков и гематом вследствие хрупкости артериальной сосудистой стенки, мышечная гипотония, миотония, птоз, косоглазие, изменения роговицы, глаукома. Встречаются дивертикулез, бронхоэктазы, патология мочевыводящих путей и желчного пузыря (деформации, нарушения моторной функции).
У женщин чаще наблюдаются генерализованные артралгии (боли в пояснице, коленях, плечевых и локтевых суставах, кистях рук) и пролапс митрального клапана, у мужчин - разрывы сухожилий, связок, повреждения менисков и межпозвонковых дисков. Существует предположение, что люди с гипермобильностью суставов склонны к развитию у них раннего остеоартроза. Этот процесс может быть обусловлен двумя механизмами. С одной стороны, увеличение подвижности может привести к возникновению значительной биомеханической перегрузки в суставе и его повреждению в связи с неполноценностью коллагена как непосредственно суставных поверхностей, так и его опорных структур. С другой стороны, генетические дефекты, затрагивающие продукцию всех типов коллагена, могут приводить к независимому развитию клинической картины гипермобильности суставов и раннего остеоартроза (Гребенев Д.А. , 1989).
Критерии диагностики синдрома гипермобильности суставов
Возможность пассивного приведения I пальца кисти к предплечью.
Пассивное переразгибание пальцев кисти так, что они располагаются параллельно предплечью.
Переразгибание в локтевом суставе более 10?.
Переразгибание в коленном суставе более 10?.
Пассивное переразгибание стопы (оценивается субъективно). Подсчет проводится по 5-балльной системе (гипермобильность в парных суставах оценивается в 1 балл).
В последующем Beighton (1969, 1973), Grahame и Jenkins (1972) вместо второго и пятого критериев включили в данную систему следующие признаки: пассивное переразгибание мизинца более 90? и возможность коснуться пола ладонями при наклоне вперед с выпрямленными в коленных суставах ногами.
Таким образом, данные критерии включают четыре парных признака и один непарный (каждый признак соответствует 1 баллу). Максимальная сумма баллов - 9 - соответствует генерализованной гипермобильности суставов; 5-8 баллов - выраженной гипермобильности; 3-4 балла - легкой гипермобильности.
Клиническую картину СГМС определяют симптомы, связанные с избыточной растяжимостью соединительнотканных структур и их повышенной чувствительностью к механической нагрузке. При СГМС отсутствуют патогномоничные симптомы, в связи с чем диагностический процесс в значительной степени предполагает исключение других возможных причин суставного синдрома, помимо присутствующей гипермобильности. Определенную помощь могут оказать Брайтонские (1998) критерии диагноза СГМС, которые представлены ниже.
Большие критерии:
Счет по шкале Бейтона 4 или более (на момент осмотра или в прошлом). Артралгия более 3 мес в четырех суставах или более. Малые критерии.
Счет по шкале Бейтона 1-3 (для людей старше 40 лет).
Артралгия менее 3 мес в 1-3 суставах или люмбальгия, спондилез, спондилолиз, спондилолистез.
Вывих/подвывих более чем в одном суставе или повторные вывихи в одном суставе.
Периартикулярные поражения более двух локализаций (энтезопатия, теносиновит, бурсит).
Марфаноидность (высокий рост, худощавость, соотношение размах рук/рост >1,03, соотношение верхний/нижний сегмент тела <0,83, арахнодактилия).
Аномальная кожа: тонкость, гиперрастяжимость, стрии, атрофичные рубцы.
Глазные признаки: нависающие веки или миопия, или антимонголоидная складка.
Варикозные вены, грыжи или опущение матки/прямой кишки.
Для диагноза СГМС необходимо присутствие двух больших критериев, или одного большого и двух малых, или четырех малых критериев. Исключают:
синдром Марфана по отсутствию подвывихов хрусталиков и дилатации восходящего отдела аорты;
несовершенный остеогенез по отсутствию множественных переломов костей и «голубых» склер;
синдром Элерса-Данло по отсутствию выраженных кожных и сосудистых симптомов.
В Брайтонских критериях СГМС использованы внесуставные проявления, что, с одной стороны, еще раз свидетельствует об СГМС как проявлении системной дисплазии соединительной ткани, а с другой - позволяет устанавливать диагноз СГМС у людей с нормальным объемом движений в суставах.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ СИНДРОМА ГИПЕРМОБИЛЬНОСТИ СУСТАВОВ
Клиническая картина СГМС многообразна и включает как суставные, так и внесуставные проявления, отраженные в критериях гипермобильности суставов.
Нередким фактом в истории жизни пациента является его участие в сферах деятельности, где гипермобильность суставов имеет определенное преимущество (танцы, балет, акробатика). Однако одновременно отмечается и особая чувствительность к физическим нагрузкам, склонность к частым травмам (растяжения, подвывихи голеностопных суставов). Нередко в семейном анамнезе (и при осмотре родных) удается установить наличие гипермобильности суставов у кровных родственников (преимущественно по женской линии), часто со схожими проблемами.
Дебют суставного синдрома у индивидуума с конституциональной гипермобильностью может быть в любой период жизни. Как правило, это связано с нарушением сложившегося в предыдущий период равновесия между нагрузкой и возможностями организма (изменение двигательного стереотипа, увеличение массы тела, беременность).
Полиартралгии характерны для людей с СГМС молодого возраста; при этом фактор связи с физической нагрузкой на суставы имеет меньшее значение. Провоцирующими артралгии моментами могут быть психоэмоциональный стресс, метеоусловия, фаза менструального цикла, перенесенное острое респираторное заболевание. Существенное значение в генезе полиартралгий у пациентов с СГМС имеет состояние проприоцептивной чувствительности, нарушение которой было показано при гипермобильности. Принимая во внимание дифференциальный диагноз с ювенильным хроническим артритом, используют результаты применения нестероидных противовоспалительных препаратов (НПВП); полиартралгии при СГМС имеют невоспалительный характер и не отвечают на противовоспалительное лечение.
Наиболее частым вариантом проявления СГМС в любом возрасте являются олигоартралгии, и особенно артралгии коленных суставов. Причинами болевого синдрома в этом случае являются чувствительность к нагрузке опорных суставов и умеренные ортопедические аномалии (дисплазия тазобедренных суставов, продольное и поперечное плоскостопие), нередко встречающиеся у пациентов с СГМС.
Подвывихи суставов (в основном голеностопных и коленных) типичны для молодых людей. Многие из них узнают о своей предрасположенности к травмам и самостоятельно предпринимают профилактические меры (носят обувь с высокой шнуровкой, избегают травмогенных ситуаций).
Рецидивирующий выпот в суставе, как проявление СГМС, является нечастой, но наиболее сложной диагностической ситуацией, когда для исключения воспалительной артропатии необходимо использовать весь набор лабораторных и инструментальных методов обследования, включая диагностическую пункцию сустава. Характерные особенности выпота в сустав (обычно коленный) при СГМС - непосредственная связь с травмой, невоспалительный характер синовиальной жидкости и быстрое обратное развитие. В последующем может развиться стойкая артралгия травмированного коленного сустава, связанная с посттравматической менископатией.
Хруст (щелканье) суставов без болевых ощущений - часто единственное проявление гипермобильности и при отсутствии болевых ощущений не является признаком патологии. Оно связано с неравномерностью скольжения сухожилий относительно костных выступов в области суставов и не требует лечения.
Дорсалгии, нередко сочетающиеся со сколиозом и спондилолистезом, встречаются у пациентов с СГМС в любом возрасте.
Симптоматическое плоскостопие (продольное, поперечное и комбинированное) может быть единственным проявлением СГМС, особенно у молодых женщин, в течение длительного времени. Характерные признаки - усталость ног в конце дня, невозможность носить обувь на высоком каблуке или совсем без него. В более старшем возрасте (но не фатально) развиваются ортопедические осложнения плоскостопия - натоптыши, молоткообразная деформация пальцев стоп, hallux valgus, вторичный артроз голеностопных суставов.
Периартикулярные поражения (тендиниты, эпикондилит, другие энтезопатии, бурситы, туннельные синдромы) встречаются у пациентов с СГМС старше 40 лет. Как правило, возникают в ответ на необычную (непривычную) нагрузку или минимальную травму.
Инструментальные методы обследования в диагностике СГМС имеют меньшее значение, чем клинические. Однако ультразвуковое и ядерно-магнитнорезонансное обследование мягких тканей области сустава в ряде случаев позволяет обнаружить признаки периартикулярных поражений, не выявляемых при осмотре. Рентгенологическое исследование важно для регистрации признаков вторичного и раннего остеоартроза. Лабораторное обследование позволяет исключить системное воспалительное заболевание суставов.
СПИСОК ЛИТЕРАТУРЫ Аршин В.М., Аршин В.В. Что все же такое остеохондроз позвоночника? (Наблюдения и нетрадиционные суждения) // Анналы травматологии и ортопедии. - 1998. - № 2-3. - С. 149-158.
Васильева Л.Ф. Алгоритмы мануальной диагностики и мануальной терапии патобиомеханических изменений мышечно-скелетной системы: Учебное пособие. - Новокузнецкий институт усовершенствования врачей, 1999. - 116 с.
Васильева Л.Ф. Визуальная диагностика нарушений статики и динамики опорнодвигательного аппарата человека. - Иваново: МИК, 1996. - 112 с.
Виленская Т.Е. Физическое воспитание детей младшего школьного возраста. - Ростовна-Дону: Феникс, 2006. - 256 с.
Епифанов В.А., Ролик И.С., Епифанов А.В. Остеохондроз позвоночника (диагностика, лечение, профилактика). - М.: Академ. печатный дом, 2000. - 344 с.
Лагода О.О. Морфофункциональные нарушения опорно-двигательного аппарата в системе медицинского контроля за юными спортсменами: Автореф. дис. ? канд. мед. наук:14.00.51. - М., 2001. - 181 с.
Левит К., Захсе И., Янда В. Мануальная медицина: Пер. с нем. - М: Медицина, 1993. - 512 с.
Локтев С.А. Легкая атлетика в детском и подростковом возрасте. - М.: Советский спорт, 2007. - 402 с.
Макарова Г.А. Справочник детского спортивного врача: клинические аспекты. - М.: Советский спорт, 2008. - 440 с.
Мак-Дугалл Дж. Дункан, Уэнгер Г.Э., Грин Г. Дж. Физиология тестирования спортсмена высокого класса. - Киев: Олимпийская литература, 1998. - 431 с.
Медицина, физкультура и спорт. Итоги и перспективы развития: Материалы научнопрактической конференции. - Ижевск: УдГУ, 2000. - 171 с.
Минц Е.И. Физиолого-биомеханический анализ функционального состояния опорнодвигательного аппарата у спортсменов: Автореф. дис. ? канд. биол. наук. - Краснодар, 2000. - 126 с.
Нечаев В.И., Никитина Т.М. Плоскостопие, подростки и спорт // Медицина и спорт. - 2006. - № 2. - С. 22-23.
Тревелл Дж. Г., Симонс Д.Г. Миофасциальные боли. - М.: Медицина, 1989. - Т. 1. - 256 с.
Тревелл Дж. Г., Симонс Д.Г. Миофасциальные боли. - М.: Медицина, 1989. - Т. 2. - 608 с.
Ульрих Э.В. Аномалии позвоночника у детей: Руководство для врачей. - СПб.: Сотис, 1995. - 335 с.
Хабиров Ф.А., Исмагилов М.Ф. Туннельные синдромы тазового пояса и ног: Методические рекомендации - М., 1991. - С. 22-24.
Хабиров Ф.А., Хабиров Р.А. Мышечная боль. - Казань.: Книжный дом, 1995. - 206 с.
Источники
- ↑ Детская спортивная медицина: Руководство для врачей / Под ред. С.Б. Тихвинского, С.В. Хрущева. - М.: Медицина, 1991. - 560 с.
- ↑ Журавлева А.И., Граевская Н.Д. Спортивная медицина и лечебная физкультура. - М.: Медицина, 1993. - 432 с.
- ↑ Макарова Г.А. Спортивная медицина: Учебник. - М.: Советский спорт, 2002. - 478 с.
- ↑ Миронов С.П. Федеральный справочник: Спорт России - становление и развитие спортивной медицины.- С. 599-608.
- ↑ Мотылянская Р.Е., Велитченко В.К., Перминов Л.М. и др. Медицинские аспекты спортивного отбора. -М., 1988. - 86 с.