Обследование опорно-двигательного аппарата
Источник: «Спортивная медицина»
Автор: Под ред. С.П. Миронова, 2013 г.
Содержание
- 1 Обследование опорно-двигательного аппарата
- 2 Определение внешних признаков нарушения функционального состояния опорно-двигательного аппарата
- 3 Методика проведения функционального тестирования отдельных мышц и мышечных групп
- 4 Читайте также
- 5 Список литературы
Обследование опорно-двигательного аппарата
Углубленное обследование опорно-двигательного аппарата является одним из важнейших разделов медицинского допуска к занятиям спортом. Неуклонный рост частоты острых травм опорно-двигательного аппарата у спортсменов, его хронического физического перенапряжения и заболеваний связан с прогрессирующим увеличением как экзогенных, так и эндогенных факторов риска.
Так, на современном этапе развития общества около половины детей и подростков являются носителями актуального числа антропометрических и фенотипических маркеров дисплазии соединительной ткани, у каждого пятого обнаруживают в определенные периоды онтогенеза отставание костного возраста от паспортного. В отдельных случаях при их углубленном обследовании определяют серьезные аномалии развития позвоночника, являющиеся прямым противопоказанием к занятиям спортом в связи с возможным усугублением существующей патологии и возникновением тяжелых осложненных повреждений.
Среди юных атлетов, занимающихся различными видами спорта, частота выявления лиц, имеющих патобиомеханические нарушения опорно-двигательного аппарата в виде изменения положения позвоночника и костей таза, а также функционального блокирования в различных сочленениях и патологического изменения тонуса отдельных групп мышц, не ниже, а иной раз и выше, чем среди их сверстников, не связанных с активной мышечной деятельностью. При этом следует учитывать, что независимо от специфики вида спорта повышенные нагрузки на позвоночный столб в процессе активной мышечной деятельности приводят к увеличению реактивности паравертебральных мышц, которая, при механическом раздражении межостистых связок, проявляется возникновением вертикального мышечного дефанса, что может служить одним из косвенных признаков ранних дегенеративно-дистрофических изменений в различных структурах позвоночника.
Обследование опорно-двигательного аппарата у спортсменов должно включать определение:
- внешних признаков нарушений его функционального состояния;
- истинной длины конечностей;
- размеров обхвата конечностей;
- состояния сводов стоп;
- объема движений в суставах;
- объема движений в разных отделах позвоночника;
- функциональной силы и тонуса отдельных мышц и мышечных групп;
- вертикального мышечного дефанса;
- болезненных мышечных уплотнений, триггерных точек;
- признаков дисплазии соединительной ткани;
- костного возраста;
- при повторных переломах в анамнезе - костной минеральной плотности и костного метаболизма.
Определение внешних признаков нарушения функционального состояния опорно-двигательного аппарата
Первым этапом обследования опорно-двигательного аппарата является осмотр. При проведении осмотра обследуемому предлагают раздеться до нижнего белья, снять обувь, стать свободно, ноги вместе или на ширине поперечного размера собственной стопы, руки свободно опущены.
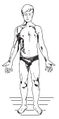
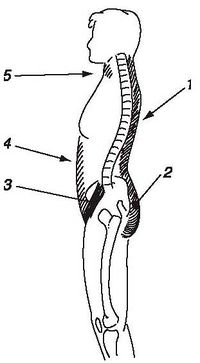
При осмотре спереди (рис. 1) определяют: положение головы (боковой наклон и ротация), уровень плеч, форму грудной клетки, степень равномерности развития обеих сторон грудной клетки, симметричность стояния ушных раковин, ключиц, подмышечных складок, сосков (имеет диагностическое значение у мужчин), гребней и передних верхних остей подвздошных костей, взаиморасположение и форму нижних конечностей, симметричность расположения надколенников, степень развития и симметричность мускулатуры, расположение пупка.
При осмотре в профиль (рис. 2) устанавливают положение головы (наклон вперед, назад), форму грудной клетки, ход ребер, линию горизонтальной оси таза (угол наклона), выраженность физиологических изгибов в сагиттальной плоскости, степень разгибания ног в коленных суставах, уплощение сводов стоп.
При осмотре сзади (рис. 3) определяют общий наклон туловища в одну из сторон, положение головы (наклон ее в одну из сторон, ротация), симметричность расположения плеч, пространственное положение лопаток относительно позвоночника (визуально определяемое расстояние от внутреннего края лопаток до позвоночника, уровень стояния углов лопаток, степень отстояния лопаток от грудной клетки), симметричность формы и глубины подмышечных складок, отклонение позвоночника от средней линии, расположение линии остистых отростков позвонков, наличие реберного выбухания и мышечного валика, симметричность стояния гребней и задних верхних остей подвздошных костей, симметричность ягодичных складок, подколенных складок, внутренней и наружной лодыжек, форму и положение пяток.
Расположение на разных уровнях симметричных ориентиров опорно-двигательного аппарата, таких как ушные раковины, сосцевидные отростки, надплечья, ключицы, лопатки, соски, реберные дуги, углы талии, гребни и ости таза, ягодичные и подколенные складки, лодыжки, может являться признаком деформации опорно-двигательного аппарата на фоне той или иной патологии, проявлением мышечных дисбалансов на различных уровнях, а также диспластических изменений.
Особое внимание обращают на:
- синдром короткой шеи, сопровождающийся низким ростом волос;
- крайнюю степень упругости мышц шеи;
- асимметричное напряжение мышц шеи, особенно подзатылочных;
- асимметричное расположение лопаток;
- деформацию и боковое искривление позвоночника;
- деформации ребер;
- выраженный гипертонус мышц-разгибателей спины;
- асимметрию паравертебральных мышечных валиков в грудном и поясничном отделах позвоночника.
Любой из этих симптомов может служить косвенным признаком аномалии развития или другого патологического состояния.
Изменение величины физиологических изгибов позвоночника как в сторону их увеличения, так и в сторону уплощения также может быть следствием мышечных дисбалансов, проявлением дисплазии соединительной ткани или аномалий развития того или иного отдела позвоночника.
При правильной осанке показатели глубины шейного и поясничного изгибов близки по значению и колеблются в пределах 3-4 см в младшем и 4,0-4,5 см - в среднем и старшем возрастах, корпус удерживается прямо, голова поднята, плечи находятся на одном уровне, живот подтянут, ноги прямые.
При сутуловатой осанке увеличивается глубина шейного изгиба, но сглаживается поясничного; голова наклонена вперед, плечи опущены.
При лордотической осанке увеличивается поясничный изгиб, сглаживается шейный, живот выпячен, верхняя часть туловища несколько наклонена назад.
При кифотической осанке наблюдается увеличение шейного и поясничного изгибов, спина круглая, плечи опущены, голова наклонена кпереди, живот выпячен.
Выпрямленная осанка характеризуется сглаживанием всех изгибов, спина выпрямлена, живот подобран.
Значительное увеличение грудного кифоза может быть проявлением у детей и подростков спондилодисплазии Шейермана-Мау. Подобные пациенты нуждаются в дополнительном рентгенологическом исследовании позвоночника в боковой проекции на предмет выявления недоразвития центров окостенения в передних отделах апофизов тел позвонков. Позвонки при этом состоянии принимают клиновидную форму, вертикальный размер передних отделов тел позвонков меньше, чем задних.
Дополнительные сведения получают при осмотре обследуемого в наклоне вперед с опущенной головой и руками. Именно в этом положении при взгляде со стороны спины наиболее четко определяют боковые изгибы и прочие деформации позвоночного столба, асимметрии ребер и мышечных валиков, располагающихся вдоль позвоночника. Если при максимальном наклоне вперед и в положении лежа боковые изгибы позвоночника, выявленные в положении стоя, полностью выпрямляются (сглаживаются), то причина подобного искривления таится не в позвоночнике, а в других структурах опорно-двигательного аппарата (изменения в области таза, костей черепа, краниоцервикального перехода, укорочение длины одной из ног и др.). Такое искривление позвоночника иногда называют функциональным сколиозом (Епифанов В.А. и др., 2000).
При медленном выполнении наклона вперед определяют также плавность формирования дуги позвоночного столба и очередность включения позвоночных сегментов в движение.
Важный объем информации получают, анализируя выполнение обследуемым приседания. Приседание выполняют из положения стоя, ноги вместе или на ширине стопы, руки поднимают вперед до горизонтальной линии, пятки не отрывают от пола. Отклонение таза или корпуса в сторону при приседании, а также невозможность присесть, не отрывая пяток от пола, позволяет предположить наличие каких-либо морфофункциональных нарушений опорно-двигательного аппарата. Это могут быть врожденные или приобретенные ограничения подвижности суставов ног, функциональные ограничения подвижности в различных отделах позвоночника и таза, дисбалансы мышц тазового пояса и нижних конечностей, а нередко и верхних отделов туловища и шеи.
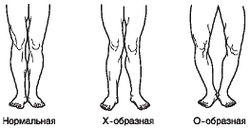
Особое внимание должно быть обращено на форму ног (рис. 4). Наблюдается нормальная, X-образная и О-образная форма ног.
При нормальной форме ног в основной стойке пятки, внутренние лодыжки, икры, внутренние мыщелки и вся внутренняя поверхность бедер или соприкасаются, или между ними есть небольшие просветы в области коленей и над внутренними лодыжками. При О-образной форме ноги соприкасаются только в верхней части бедер и в области пяток. При Х-образной форме ноги сомкнуты в области бедер и коленных суставов и расходятся в области голени и пяток. О- и Х-образная форма ног может являться признаком дисплазии соединительной ткани, быть результатом перенесенных заболеваний, недостаточного развития мышц, неполноценности костной ткани или результатом больших физических нагрузок, не соответствующих степени развития костей и мышц нижних конечностей в детском и юношеском возрасте.
Определение истинной длины конечностей
Линейные измерения проводят с помощью гибкой сантиметровой ленты. При определении длины конечности используют общепринятые опознавательные точки, от которых проводят измерения. Такими опознавательными ориентирами служат наиболее доступные пальпации костные выступы (табл. 1).
Таблица 1. Топографические ориентиры при измерении длины конечностей
|
Показатель |
Опознавательные ориентиры |
|
Относительная длина руки |
Плечевой отросток лопатки — шиловидный отросток лучевой кости |
|
Абсолютная длина руки |
Большой бугорок плечевой кости — шиловидный отросток лучевой кости |
|
Длина плеча |
Большой бугорок плечевой кости — локтевой отросток локтевой кости |
|
Длина предплечья |
Локтевой отросток локтевой кости — шиловидный отросток лучевой кости |
|
Длина кисти |
Расстояние от серединs линии соединяющей оба шиловидных отростка костей предплечья до кончика II пальца по тыльной стороне |
|
Относительная длина ноги |
Передняя верхняя ость подвздошной кости — внутренняя (медиальная) лодыжка |
|
Абсолютная длина ноги |
Большой вертел бедренной кости — наружный край стопы на уровне лодыжки при среднем положении стопы |
|
Длина бедра |
Большой вертел бедренной кости — щель коленного сустава снаружи |
|
Длина голени |
Щель коленного сустава изнутри — внутренняя лодыжка |
|
Длина стопы |
Расстояние от пяточного бугра до конца I пальца по подошвенной поверхности |
Различают относительную и абсолютную длину конечности; в первом случае проксимальной опознавательной точкой служит ориентир, расположенный на костях пояса верхней либо нижней конечности, во втором случае - непосредственно на плечевой либо бедренной кости. Необходимо проводить измерения обеих конечностей, поскольку только сравнение длины здоровой и пораженной конечностей позволяет дать правильную оценку.
Длину нижних конечностей измеряют в положении лежа на спине. Чаще всего регистрируют расстояние от большого вертела бедренной кости до медиальной лодыжки.
В качестве экспресс-метода используют пробу Дерболовского, позволяющую быстро отдифференцировать функциональное и истинное укорочение одной из нижних конечностей. Суть данного теста сводится к тому, что при выявлении визуальной разницы в длине ног в положении лежа на спине тестируемого просят сесть; если при переходе в положение сидя данная разница нивелируется, то речь идет о функциональном (ложном) укорочении ноги, связанном со скрученностью таза. При этом визуальным критерием длины ног является положение медиальных лодыжек.
У 3/4 людей левая нога длиннее правой, разница достигает в среднем 0,8 см. Антропометрические исследования показывают, что у прыгунов в высоту более длинная нога (т.е. больший рычаг) чаще является толчковой; футболисты же, наоборот, при обработке мяча и ударах по нему чаще используют более короткую ногу, так как меньшая длина рычага позволяет быстрее производить необходимые движения, финты, в то время как более длинная нога является опорной. Однако подобные различия не должны превышать 20 мм. В противном случае создаются условия для возникновения хронической патологии опорно-двигательного аппарата. Как свидетельствует O. Friberg (1982), даже переломы ног чаще всего встречаются у тех парашютистов, у которых имеется разница в длине ног, причем преимущественно ломается более короткая.
Определение обхвата конечностей
Измерение обхвата конечности проводится для определения степени атрофии либо гипертрофии мышц, для обнаружения отеков конечностей и суставов. Положение больного - лежа на спине. Сантиметровая лента укладывается строго перпендикулярно продольной оси конечности в месте проводимого измерения.
Наиболее типичными являются измерения обхвата верхней конечности на уровнях средней трети плеча (при сокращении и расслаблении двуглавой мышцы плеча), локтевого сустава, средней трети предплечья, лучезапястного сустава; измерения обхвата нижней конечности на уровнях верхней трети бедра, коленного сустава, верхней трети голени, голеностопного сустава. При оценке обхвата конечности величина измерения сравнивается с аналогичной величиной на противоположной конечности.
Определение состояния сводов стопы
Стопа человека, являясь опорным отделом нижней конечности, в процессе эволюции приобрела форму, позволяющую равномерно распределять нагрузку. Это осуществляется благодаря тому, что кости предплюсны и плюсны соединены между собой прочными межкостными связками и образуют свод, обращенный выпуклостью к тылу и обусловливающий рессорную функцию стопы. Выпуклые своды стопы ориентированы в продольном и поперечном направлении. Поэтому стопа опирается не всей поверхностью, а на три точки опоры: пяточный бугор, головку I и наружную поверхность V плюсневой костей (рис. 5).
Выделяют три свода: два продольных, латеральный - АВ и медиальный - АС, а также поперечный - ВС. Продольные своды стопы удерживаются связками: длинной подошвенной, кубовидно-ладьевидным и подошвенным апоневрозами, а также передней и задней большеберцовыми мышцами и длинными сгибателями пальцев стопы. Вершина свода стопы удерживается короткой и длинной малоберцовыми мышцами с наружной поверхности и передней большеберцовой мышцей с внутренней.
Поперечный свод удерживают глубокие поперечные связки подошвенной области, подошвенный апоневроз и длинная малоберцовая мышца.
Таким образом, сводчатость стопы поддерживается и укрепляется мышцами голени, поэтому ее демпфирующие свойства определяются не только анатомическими особенностями костей и связок, но и активной работой мышц.
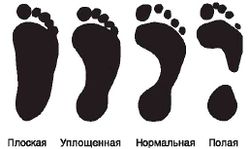
По величине свода стопы делятся на плоскую, уплощенную, нормальную и полую (рис. 6). Деформация стопы, характеризующаяся уплощением ее сводов, носит название плоскостопие. Продольное плоскостопие - деформация стопы, характеризующаяся уплощением ее продольных сводов. Поперечное плоскостопие (поперечно-распластанная стопа) - деформация стопы, характеризующаяся уплощением ее поперечного свода.
Плоскостопие представляет собой широко распространенную среди населения (особенно лиц женского пола) деформацию стоп. Однако в значительном числе случаев в течение длительного времени оно может носить компенсированный характер (за счет мышц голени, супинирующих стопу, и собственно мышцы стопы) и не проявляться клинически.
По происхождению плоскостопия различают врожденную плоскую стопу, травматическую, паралитическую, рахитическую и статическую. Врожденная плоская стопа встречается приблизительно в 3% случаев плоскостопия. Установить такую патологию раньше 5-6 лет жизни нелегко. Травматическое плоскостопие чаще всего является последствием перелома лодыжек, пяточной кости, предплюсневых костей. Паралитическое плоскостопие - результат паралича подошвенных мышц стопы и мышц, начинающихся на голени (последствие полиомиелита). Рахитическое плоскостопие обусловлено нагрузкой тела на ослабленные кости стопы. Статическое - наиболее часто встречающееся плоскостопие (82,1%). Возникает вследствие слабости мышц голени и стопы, связочного аппарата и костей.
Некоторые авторы выделяют еще и приобретенное плоскостопие, как результат ношения неудобной, сжимающей и стесняющей стопу обуви, а также обуви на высоком каблуке.
При функциональной перегрузке или переутомлении передней и задней большеберцовых мышц продольный свод стопы теряет амортизационные свойства, а под действием длинной и короткой малоберцовых мышц стопа постепенно поворачивается внутрь. Короткие сгибатели пальцев, подошвенный апоневроз и связочный аппарат стопы не в состоянии поддерживать продольный свод. Ладьевидная кость оседает, в результате чего происходит уплощение продольного свода стопы.
В механизме поперечного плоскостопия ведущая роль отводится слабости подошвенного апоневроза наряду с теми же причинами, что и при продольном плоскостопии.
В норме передний отдел стопы опирается на головки I и V плюсневых костей. При плоскостопии головки II-IV плюсневых костей опускаются и становятся в один ряд. Промежутки между ними увеличиваются (рис. 7). Плюснефаланговые суставы находятся в положении разгибания, со временем развиваются подвывихи основных фаланг. Характерно переразгибание в плюснефаланговых суставах и сгибание в межфаланговых суставах - молоткообразная деформация пальцев (рис. 8). Расширяется передний отдел стопы. При этом имеют место следующие варианты:
- чрезмерное отклонение I плюсневой кости кнутри, а первого пальца кнаружи (hallux valgus);
- избыточное отклонение I и V плюсневых костей;
- избыточное отклонение V плюсневой кости кнаружи;
- веерообразное расхождение плюсневых костей.
Одной из частых деформаций, сопутствующих поперечному плоскостопию, является hallux valgus (рис. 9), который обычно формируется вследствие варусного отклонения I плюсневой кости и вальгусной деформации в I плюснефаланговом суставе. При этом угол между осью I пальца и I плюсневой костью превышает 15?. Хотя причины данной деформация могут быть различными (известна ювенильная форма, ассоциированная с гипермобильностью суставов), наиболее часто ее прогрессирующий вариант наблюдается у лиц с декомпенсированным поперечным или комбинированным плоскостопием.
Плоскостопие находится в прямой зависимости от массы тела: чем больше масса и, следовательно, нагрузка на стопы, тем более выражено продольное плоскостопие.
ПРИЗНАКИ ПЛОСКОСТОПИЯ
- Продольное
- Уплощение продольного свода.
- Стопа соприкасается с полом почти всей площадью подошвы.
- Длина стоп увеличивается (рис. 10).
- Поперечное
- Уплощение поперечного свода стопы.
- Передний отдел стопы опирается на головки всех пяти плюсневых костей (в норме на I и V плюсневые кости).
- Длина стоп уменьшена за счет веерообразного расхождения плюсневых костей.
- Отклонение I пальца кнаружи.
- Молоткообразная деформация среднего пальца (рис. 11).
В настоящее время существует множество различных методик, позволяющих оценить степень развития и высоту свода стопы:
- визуальная - осмотр врача;
- подометрия - измерение и сравнение параметров высоты сводов и длины стопы;
- плантоскопия - изучение стоп с помощью аппарата плантоскоп;
- плантография - изучение отпечатка (следа) стопы;
- рентгенодиагностика;
- компьютерная диагностика (изучение цифровых фотографий или сканов стопы с применением программного анализа).
Для визуальной оценки состояния свода стопы проводят осмотр обследуемого с обнаженными стопами спереди, сбоку и сзади, стоя на плоской поверхности и при ходьбе. Визуальная оценка заключается в осмотре медиальных сводов, подошвенной поверхности обеих стоп, наличия распластанности, гиперпронации стоп и отклонений пяточных костей от вертикальной линии. Однако этот метод не объективен, не дает количественной оценки выявленных нарушений и не позволяет провести градацию патологии.
Визуальная диагностика плоскостопия включает также анализ внешнего вида обуви пациента - при продольном плоскостопии изнашиваются внутренний край каблука и подошвы.
Подометрия. При использовании этого метода проводится замер различных анатомических образований стопы, из соотношений которых вычисляются различные индексы; например, индекс Фридлянда (уплощения свода стопы) по формуле:
индекс Фридлянда = высота свода * 100 / длина стопы
Высота свода определяется циркулем от пола до центра ладьевидной кости. Длина стопы измеряется метрической лентой. В норме индекс Фридлянда равен 30-28, при плоскостопии - 27-25.
Другим методом диагностики продольного плоскостопия является измерение расстояния между бугристостью ладьевидной кости (костный выступ, находящийся ниже и кпереди от медиальной лодыжки) и поверхностью опоры. Измерение проводят обычной сантиметровой линейкой в положении осматриваемого стоя. У взрослых мужчин это расстояние должно быть не менее 4 см, у взрослых женщин - не менее 3 см. Если соответствующие цифры ниже указанных границ, констатируется понижение продольного свода.
При этом подометрия позволяет описать лишь анатомический компонент патологии, не учитывая функционального.
Плантоскопия служит для визуальной экспресс-оценки состояния стопы посредством плантоскопа (рис. 12).
Метод плантографии «чернильных отпечатков» и более современные варианты на основе цифровой фото- и видеосъемки (рис. 13, 4-14) позволяют получать изображение зоны контакта подошвенной поверхности стопы, по которым в дальнейшем рассчитываются различные индексы и показатели.
Простейший графический оттиск отпечатка стопы при нагрузке можно получить без использования какого-либо оборудования. Стопа смазывается раствором Люголя, и пациента просят встать на лист бумаги. Йодид калия и йод, входящие в состав раствора Люголя, при контакте с целлюлозой дают интенсивное бурое окрашивание. В качестве индикаторного материала также может быть использован любой крем, содержащий жир или вазелин.
Для оценки степени плоскостопия на полученном отпечатке, равно как и на отпечатке, полученном при помощи плантографа, проводят линии от середины пятки ко второму межпальцевому промежутку и к середине основания I пальца. Если контур отпечатка стопы в срединной части не перекрывает линии, стопа нормальная, если перекрывает первую линию - уплощенная, если вторую - плоскостопие (рис. 15).
Используется также индекс Чижина. Измеряются ширина отпечатка и ширина выемки следа. Отношение ширины отпечатка к ширине выемки определяет степень уплощения: индекс от 0 до 1 - норма, от 1 до 2 - уплощение, выше 2 - плоскостопие (рис. 16).
При компьютерной плантографии анализ отпечатка проводится посредством специализированной программы. Помимо этого некоторые компьютерные плантографы позволяет не только выявить степень уплощения свода стопы, но и определить уровень возможной компенсации данного дефекта силой мышц голени и стопы при ходьбе.
Традиционная плоскостная рентгенография является наиболее распространенным методом диагностики патологии стопы, для которого предложено большое число различных проекций, имеющих своей целью получить изображения тех или иных анатомических образований стопы.
Производят снимки в условиях естественной статической нагрузки в положении стоя на специальной подставке в боковой проекции с захватом 4-5 см голени. На рентгенограмме измеряют высоту продольного свода стопы и угол его наклона (рис. 17).
Для этого соединяют горизонтальной линией подошвенную поверхность головки I плюсневой кости и нижнюю точку бугра пяточной кости. Концы этой линии соединяют с наиболее низкой точкой клиноладьевидного сустава. Из данной точки опускают перпендикуляр на проведенную горизонтальную линию. Высота этого перпендикуляра - высота продольного свода стопы. Угол между косыми линиями у вершины перпендикуляра - угол свода стопы. В норме высота равна 35-39 мм, угол - 125-130?.
На практике иногда трудно определить степени плоскостопия, поэтому при оценке стоп удобно пользоваться таблицей, разработанной в Министерстве обороны Республики Беларусь (приказ от 01.03.1994 №80) (табл. 2).
Данная таблица используется для решения экспертных вопросов военноврачебных комиссий при освидетельствовании призывников.
Кроме того, данный метод позволяет выявить вторичные изменения в суставах стопы:
- сужение суставной щели вследствие разрушения хрящевой части суставной поверхности в 2 раза и более;
- субхондральный остеосклероз в области суставных поверхностей, главным образом в ладьевидной кости;
- краевые костные шиповидные или губовидные разрастания по тыльным краям суставных поверхностей таранно-ладьевидных и других мелких предплюсневых суставов стопы;
- деформацию, уплощение выпуклой части головки таранной кости;
- укорочение шейки таранной кости наряду с опущением книзу передних отделов таранной и пяточной костей.
Таблица 2. Рабочая таблица для оценки стопы
|
Форма стопы |
Угол продольного свода стопы (в градусах) |
Длина свода стпы (в мм) | |||||||||||
|
135 |
140 |
145 |
150 |
155 |
160 |
165 |
170 |
175 |
180 |
185 |
190 | ||
|
Высота свода стопы (в мм) | |||||||||||||
|
Полая |
90-110 |
48 |
49 |
50 |
51 |
52 |
53 |
54 |
55 |
56 |
- |
- |
- |
|
Нормальная |
111-135 |
47-27 |
48-28 |
49-29 |
50-29 |
52-31 |
53-32 |
54-33 |
55-34 |
55-35 | |||
|
Плоскостопие I степени |
136-145 |
28-21 |
29-22 |
30-23 |
30-24 |
31-24 |
32-25 |
33-25 |
34-26 |
35-27 |
36-28 |
37-28 |
38-29 |
|
Плоскостопие II степени |
146-155 |
21 |
21-17 |
22-17 |
22-17 |
23-17 |
24-18 |
24-18 |
25-18 |
26-19 |
27-20 |
28-20 |
28-21 |
|
Плоскостопие III степени |
156-185 и более |
- |
- |
- |
15 |
16-14 |
16-11 |
17-11 |
17-11 |
18-10 |
19-10 |
19-9 |
20-9 |
Методика обладает высокой точностью и надежностью измеряемых характеристик, однако довольно трудоемка и требует значительных материальных затрат. Не следует также забывать, что ионизирующее излучение оказывает неблагоприятное воздействие на организм человека.
При плоскостопии у человека нарушается рессорная функция стопы, толчковое ускорение практически не гасится и передается по всему скелету, что провоцирует появление патологических состояний не только в стопе, но и в других отделах опорно-двигательного аппарата (рис. 18).
Причиной появления симптомов является исчерпание компенсаторных возможностей или увеличение абсолютной нагрузки (рост, масса тела, изменение двигательного режима). Признаками декомпенсированного плоскостопия могут быть как неспецифические симптомы - разлитая боль по всей стопе, быстрая ее утомляемость, тяжесть в стопах после нагрузки, так и поражения отдельных периартикулярных структур области стопы, возникающие как осложнения продольного, поперечного или комбинированного плоскостопия.
К осложнениям плоскостопия относят функциональную недостаточность стоп, пяточные шпоры, невриному Мортона, эритралгию, натоптыши, сухие мозоли, тендовагиниты, бурситы, hallux valgus, артрозо-артрит I плюснефалангового сустава, молоткообразные, крючкообразные, голубиные пальцы, артралгию, болезни перегрузки стопы: остеохондропатии, энтезопатии, вальгусную деформацию голеностопного и таранно-пяточного суставов, которая сопровождается развитием вторичного остеоартроза указанных суставов.
Плоскостопие отрицательно влияет на всю биомеханику нижних конечностей, приводя к перегрузке медиальной группы мышц бедра, стабилизирующих голень, что проявляется энтезопатией «гусиной лапки» (pes anserinus) и в ряде случаев симптомами, сходными с клиническими проявлениями остеоартроза коленного сустава (рис. 19). Продольное плоскостопие как причину остеоартроза коленных суставов следует иметь в виду в случае развития заболевания у молодых людей при отсутствии других видимых этиологических факторов. Помимо остеоартроза возможно возникновение разболтанности связок коленного сустава, воспаление и повреждение менисков, синовита, деформирующего артроза.
Перегрузка, возникающая в области таза вследствие плоскостопия, может приводить к развитию сакроилеита и коксартроза. В поясничном отделе при этом создаются условия для возникновения как рефлекторных (люмбалгия, люмбоишиалгия), так и корешковых синдромов.
Дальнейшее перераспределение неоптимальных нагрузок на опорно-двигательный аппарат при плоскостопии может вызывать изменения и в шейном отделе позвоночника, приводя к вертеброгенной цервикалгии, цервикобрахиалгии, цервикокраниалгии и головным болям напряжения.
Таким образом, учитывая разнообразие патобиомеханических изменений, вызываемых плоскостопием, и тот факт, что основы функциональной недостаточности стоп спортсменов закладываются в детско-юношеском возрасте и сохраняются на всю жизнь, спортсмены-подростки с ранних лет должны использовать профилактические средства из арсенала спортивной медицины (индивидуальные стельки, защитное бинтование, специальные упражнения, массаж и т.п.).
Определение объема движений в суставах
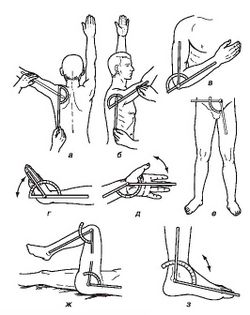
С целью измерения объема движений в суставах используют специальные приборы, которые называются гониометрами или угломерами. Эти приборы бывают простые (рис. 20), гравитационного и комплексного типов, Лейтона (рис. 21). Простой гониометр состоит из двух бранш (подвижной и неподвижной), соединенных с измерительной шкалой, градуированной от 0 до 180? либо до 360?.
Чаще используют 180-градусную систему оценки объема движений, при этом анатомическая позиция сустава принимается за 0, отклонения от анатомической позиции в любой из плоскостей (сагиттальной, фронтальной, горизонтальной) описываются положительным числом градусов в диапазоне от 0 до 180. Угломер прикладывают к суставу таким образом, чтобы его ось соответствовала оси движения исследуемого сустава. Неподвижное плечо инструмента располагается соответственно продольной оси проксимальной (неподвижной) части конечности, а подвижное плечо - вдоль продольной оси дистальной части, выполняющей движение.
Исследуют два вида объема движений - активный (обследуемый производит движение самостоятельно) и пассивный (движение в суставе производится исследователем согласно физиологическому направлению исследуемого движения). Ниже приведены методики измерения объема движений в некоторых суставах верхней и нижней конечностей (рис. 22).
Нормальный объем движений в различных суставах у лиц взрослого возраста приведен в табл. 3.
Таблица 3. Нормальный объем движений в суставах конечностей
|
Измеряемое движение и плоскость движения |
Угол, градусы |
|
Сгибание и разгибание в плечевом суставе |
180 |
|
Разгибание в плечевом суставе |
60 |
|
Отведение в плечевом суставе |
180 |
|
Внутренняя и наружная ротация в плечевом суставе |
90 |
|
Сгибание в локтевом суставе |
150 |
|
Пронация и супинация предплечья |
90 |
|
Сгибание в лучезапястном суставе |
80 |
|
Разгибание в лучезапястном суставе |
70 |
|
Сгибание во II-V пястно-фаланговых суставах |
90 |
|
Сгибание во II-V межфаланговых суставах |
100 |
|
Сгибание в тазобедренном суставе при разгибании в коленном суставе |
90 |
|
Сгибание в газобедренном суставе при сгибании в коленном суставе |
120 |
|
Отведение в тазобедренном суставе |
45 |
|
Приведение в тазобедренном суставе |
30 |
|
Наружная ротация в тазобедренном суставе |
45 |
|
Внутренняя ротация в тазобедренном суставе |
35 |
|
Сгибание в коленном суставе |
135 |
|
Тыльное сгибание в голеностопном суставе |
20 |
|
Подошвенное сгибание в голеностопном суставе |
50 |
Снижение амплитуды движения может быть обусловлено следующими причинами:
- генетической неполноценностью (несостоятельностью) сустава;
- неспособностью мышцы к расслаблению (мышечная спастичность и ригидность);
- определенной патологией сустава воспалительного и дегенеративнодистрофического характера (артроз, артрит и т.д.) или посттравматическими изменениями в нем;
- длительной обездвиженностью сустава, необходимой для лечения многих травм суставов, связок, мышц и сухожилий, что нередко вызывает адаптивное укорочение мышечно-сухожильной единицы, которое также влияет на амплитуду движения в суставе;
- постоянным хроническим травмированием гипермобильного или нестабильного сустава, компенсаторно вызывающим защитное укорочение мышечносухожильной единицы;
- неполноценностью неврологического обеспечения мышц (центральные и периферические парезы и параличи).
Большее значение имеет выявление асимметрии в подвижности суставов и определение соответствия подвижности суставов тем требованиям, которые предъявляет определенный вид спорта (табл. 4).
Таблица 4. Уровень требований к объему движений в суставах в разных видах спорта (по количеству суставов, требующих развития крайней амплитуды движений)
|
Высокий |
Средний |
Низкий |
|
Фигурное катание Гимнастика Прыжки в воду |
Прыжки Плавание Виды спорта с ракетками Большинство командных видов спорта |
Бокс Бег на длинные дистанции Стрельба из пука Керлинг Баскетбол Лыжные гонки Велосипедный спорт |
Примечание. Низкий уровень не означает, что человек не должен выполнять упражнения на увеличение подвижности, так как некоторые движения в этих видах спорта требуют амплитуды, превышающей нормальную.
Определение объема движений в различных отделах позвоночника
Обратимое ограничение объема движений в различных отделах позвоночника, связанное с нарушением взаиморасположения внутрисуставных соединительнотканных структур, называют функциональным блокированием. Для выявления наличия функциональных блоков в различных суставах используют определение объема активных и пассивных движений в них, а также исследование пружинистого сопротивления, «пружинирования» связочного аппарата сустава, его капсулы и внутрисуставных соединительнотканных структур из состояния преднапряжения, т.е. крайнего положения сустава. Это положение достигают разгибанием, сгибанием, ротацией, сдвигом, растяжением суставов до упора. Дальнейшее увеличение объема движения может быть достигнуто только воздействием извне, т.е. усилием врача. Осязательное впечатление, получаемое при этом негрубом насильственном увеличении объема движения, характеризуется нарастающим сопротивлением в определенном интервале, напоминающим сжатие пружины. Отсутствие такого интервала и ощущение жесткости (твердости) в начале исследования являются свидетельством наличия функциональной блокады сустава.
При ориентированном определении объема активных движений в шейном отделе позвоночника обследуемому, сидящему на кушетке, предлагают поочередно наклонить голову вперед, назад, в стороны, а также повернуть ее влево и вправо. В норме обследуемый может коснуться подбородком груди, разогнуть голову на 35?, наклонить ее в стороны на 45?, повернуть на 90?.
Определение объемов пассивных движений в атлантозатылочном сочленении (С0 -СI)
Объем пассивного наклона вперед определяют при помощи методики «предкива». Ее суть заключается в следующем. Обследуемый лежит на спине, голова на кушетке. Одна рука обследующего вилкообразно (I и II пальцами) фиксирует заднюю дугу атланта. Другую руку вилкообразно накладывают на его лоб. Выполняют наклон головы до ощущения преграды, определяя угол наклона, после чего дополнительно проводят исследование «пружинирования» сустава повторяющимися несильными надавливаниями в сторону усиления данного движения. При наличии функционального блокирования сразу или при проведении «пружинирования» ощущается сопротивление.
Объем пассивного наклона назад определяют при помощи методики «закива». Техника ее выполнения заключается в следующем. Положение обследуемого и одной руки обследующего аналогичны таковым в методике «предкива». Вторая рука обследующего охватывает подбородок обследуемого. Проводится максимальный наклон головы назад до ощущения преграды и последующего «пружинирования». При наличии функционального блокирования сразу или при проведении «пружинирования» ощущается сопротивление.
Объем пассивного бокового наклона определяют методикой «кива». Обследуемый лежит на спине строго горизонтально, плечи на краю кушетки. Обследующий стоит у головы обследуемого, положив ее на свое полусогнутое колено. Руки обследующего расположены таким образом, что I пальцы находятся на нижней челюсти, а радиальные края II - на сосцевидных отростках и затылке. Затем выполняют максимально возможную ротациию головы обследуемого (без смещения от вертикальной оси) с незначительной тракцией. Определение подвижности проводят на стороне, противоположной ротации. После этого в положении ротации осуществляют боковой наклон. С этой целью радиальный край верхней ладони производит легкое давление в направлении вниз и краниально, а нижняя ладонь оказывает давление в краниальном направлении. При наличии функционального блокирования ощущается сопротивление.
Определение активных движений в грудном и поясничном отделах позвоночника
Исходное положение обследуемого - сидя «верхом» на кушетке или стоя. Кисти рук в замке на затылке. Обследуемый активно медленно проводит наклоны вперед, назад, боковые наклоны, ротацию. Необходимо следить, чтобы движения осуществлялись строго в заданной плоскости. Обследующий констатирует объем движений, их симметричность, плавность перехода движения от одного сегмента к другому.
Как скрининг-тест для выявления функциональных блокад в грудном и поясничном отделах позвоночника используют толчковую пальпацию межпозвонковых суставов по Сyriax (1987). Сущность метода заключается в оценке «пружинирования» суставов (оценке суставной игры) в вентральном направлении в положении пациента лежа на животе. Предварительное напряжение суставов (функциональный упругий барьер) достигают давлением в вентральном направлении II и III пальцами правой кисти, а ребром ладони левой руки усиливают давление приложенных пальцев. Ритмические толчки (2-3) в вентральном направлении позволяют оценить степень функционального резерва подвижности суставов позвоночного двигательного сегмента (ПДС).
Определение обратимого ограничения объема движений в подвздошнокрестцовом сочленении
С целью выявления функционального блокирования подвздошно-крестцового сочленения оценивают (Левит К. и др., 1993):
- симметричность расположения остей подвздошных костей;
- симметричность расположения ягодичных складок;
- симметричность ягодиц по объему;
- тест Жилетта;
- тест на «опережение» (флексионный тест);
- тест «короткой ноги».
Методика проведения теста Жилетта. Обследуемый стоит спиной к обследующему. Подушечки I пальцев рук обследующего располагаются: один на задней верхней ости подвздошной кости, другой на остистом отростке L5 обследуемого. Обследуемому предлагают согнуть ногу в коленном и тазобедренных суставах на обследуемой стороне, затем тест повторяют на противоположной стороне. Оценивается симметричность объема движений с обеих сторон. Если после сгибания ноги расстояние между остистым отростком L5 и задней верхней остью подвздошной кости не изменилось или изменилось незначительно по сравнению с противоположной стороной, то речь идет о наличии функционального блокирования в подвздошно-крестцовом сочленении.
Методика проведения теста на «опережение» (флексионного теста). Обследуемый стоит спиной к обследующему. Подушечки I пальцев обследующего располагаются непосредственно на задних верхних остях подвздошных костей. Обследуемому предлагают наклониться вперед. При наличии функционального блокирования в области крестцово-подвздошного сочленения ость на стороне блокирования совершает движение вверх значительно быстрее и в большем объеме, «обгоняет» ость на здоровой стороне.
Тест «короткой ноги». Обследуемый лежит на спине с вытянутыми ногами. Измеряют симметрично длину ног по медиальным лодыжкам вдоль средней линии туловища. При выявлении разницы в длине ног врач берет пациента за руки и переводит его в положение сидя, направляя движение так, чтобы не было смещения тела в сторону, что может исказить положение таза и результат оценки длины ног. Если разница в длине ног в положении на спине меняется при переходе в положение сидя, это свидетельствует о ротации подвздошной кости, обусловленной функциональным блоком в крестцово-подвздошном сочленении, дисфункцией мышц и связок таза или органической деформацией тазовых костей.
Определение функциональной силы отдельных мышц и мышечных групп
Под функциональной силой понимается способ ность мышцы в полном объеме выполнять присущие ей функции; она зависит от абсолютной силы мышцы и силы мышц-антагонистов. Определение функциональной силы различных мышц и мышечных групп проводят с целью выявления мышечных дисбалансов, проявляющихся в разнице мышечной силы соименных мышц слева и справа, а также в значительной разнице в силе мышц-антагонистов.
Метод функционального мышечного тестирования заключается в том, что используются разработанные и систематизированные специфические движения для отдельных мышц и мышечных групп, названные тестовыми движениями, причем каждое движение совершается с точно определенного исходного положения - тестовой позиции.
По характеру выполнения тестового движения и сопротивления, которое при этом преодолевается, представляется возможным судить о функциональных возможностях исследуемых мышц. Особое значение в практике спортивной медицины имеет определение функциональной силы основных постуральных мышц, т.е. мышц, противодействующих силе земного притяжения и принимающих участие в поддержании позы (рис. 23), а также некоторых фазических мышц, обеспечивающих активные движения.
Методика проведения функционального тестирования отдельных мышц и мышечных групп
Грудино-ключично-сосцевидная мышца
Исходное положение (и.п.) - лежа на спине, голова за краем кушетки повернута в противоположную от исследуемой мышцы сторону, удерживается врачом. Пациент наклоняет голову вперед. Врач оказывает сопротивление этому движению, установив ребро ладони на кости черепа над сосцевидным отростком (рис. 24).
рис. 24. Тестирование грудино-ключично-сосцевидной мышцы
Экстензоры шеи
Мышцы задней области шеи: верхняя порция трапециевидной, ременная, полуостистая головы, полуостистая шеи, многораздельные мышцы и мышцы-вращатели позвоночника (рис. 25) образуют четыре слоя разгибателей. Эти мышцы, как правило, тестируются вместе, так как некоторые группы мышц-синергистов очень трудно разделить по выполняемому движению.
рис. 25. Четыре слоя экстензоров шеи
И.п. - сидя, подбородок приведен к грудине. Пациент разгибает голову. Врач оказывает сопротивление этому движению, установив основание ладони на затылочную кость (рис. 26).
рис. 26. Тестирование экстензоров шеи
Трапециевидная мышца
а) Средняя порция. И.п. - стоя лицом к врачу. Пациент разводит плечи, пытаясь привести лопатки к позвоночнику. Врач оказывает сопротивление этому движению, установив ребро ладони на симметричные участки остей лопаток, дополнительно фиксируя грудную клетку пациента спереди (рис. 27).
рис. 27. Тестирование средней порции трапециевидной мышцы
б) Верхняя порция. И.п. - сидя. Пациент поднимает плечи. Врач оказывает сопротивление этому движению, установив ребро ладони на симметричные участки надплечий в области акромиона (рис. 28).
рис. 28. Тестирование верхней порции трапециевидной мышцы
Большая грудная мышца
а) Ключичная часть. И.п. - лежа на спине, рука отведена под углом 90?. Пациент производит движение плеча вперед. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза плеча (рис. 29).
рис. 29. Тестирование большой грудной мышцы
б) Грудино-реберная часть. И.п. - лежа на спине, рука отведена под углом 100-110?. Действия врача и пациента те же.
в) Абдоминальная часть. И.п. - лежа на спине, рука отведена под углом 135?. Действия врача и пациента те же.
Малая грудная мышца
а) И.п. - лежа на спине, рука вверх. Пациент разгибает плечо. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза плеча (рис. 30).
рис. 30. Тестирование малой грудной мышцы
б) И.п. - лежа на спине, руки вдоль туловища. Пациент производит движение плечевого сустава в вентро-медиально-каудальном направлении (по направлении к пупку). Врач оказывает сопротивление этому движению, установив руку в области плечевого сустава.
Дельтовидная мышца
а) Средний пучок. И.п. - стоя, рука отведена более чем на 15?. Пациент отводит руку. Врач оказывает сопротивление этому движению, установив руку в области боковой поверхности дистального эпифиза плеча (рис. 31).
рис. 31. Тестирование среднего пучка дельтовидной мышцы
б) Передний пучок. И.п. - стоя. Пациент сгибает плечо. Врач оказывает сопротивление этому движению, установив руку в области передней поверхности дистального эпифиза плеча.
в) Задний пучок. И.п. - стоя. Пациент разгибает плечо. Врач оказывает сопротивление этому движению, установив руку в области задней поверхности дистального эпифиза плеча.
Мышца, поднимающая лопатку
И.п. - лежа на спине, рука со стороны исследуемой мышцы фиксирована под ягодицей, голова повернута на 30? в противоположную от исследуемой мышцы сторону, удерживается врачом (ладонь на затылке, большой палец в области сосцевидного отростка со стороны исследуемой мышцы). Пациент производит боковой наклон головы. Врач оказывает сопротивление этому движению (рис. 32).
?рис. 32. Тестирование мышцы, поднимающей лопатку
Большая и малая ромбовидные мышцы, передняя зубчатая мышца
И.п. - лежа на животе, руки под грудью, на уровне сосков. Пациент выполняет отжимание в медленном темпе. Врач оценивает симметричность движения лопаток и их отставание от грудной клетки (рис. 33).
?рис. 33. Тестирование большой и малой ромбовидных мышц
Подостная и малая круглая мышцы
И.п. - сидя, рука вниз, предплечье вперед, локоть приведен. Пациент совершает наружную ротацию плеча. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 34).
рис. 34. Тестирование подостной и малой круглой мышц
Подлопаточная мышца, вертикальная порция
И.п. - лежа на спине, плечо отведено под углом 90?, предплечье вверх. Пациент совершает внутреннюю ротацию плеча. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья. Второй рукой фиксирует локоть (рис. 35).
рис. 35. Тестирование подлопаточной мышцы
Большая круглая мышца, горизонтальная порция подлопаточной мышцы
И.п. - сидя, рука вниз, предплечье вперед, локоть приведен. Пациент совершает внутреннюю ротацию плеча. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 36).
рис. 36. Тестирование малой круглой мышцы
Широчайшая мышца спины
И.п. - лежа на животе, рука приведена и ротирована вовнутрь. Пациент производит разгибание плеча и попытку приведения его к средней линии за спиной. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза плеча (рис. 37).
рис. 37. Тестирование широчайшей мышцы спины
Плечевая мышца
И.п. - сидя, предплечье на опоре, в положении супинации. Пациент сгибает предплечье. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 38).
рис. 38. Тестирование плечевой мышцы
Двуглавая мышца плеча
И.п. - сидя, предплечье на опоре, в положении пронации. Пациент сгибает и супинирует предплечье. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 39).
рис. 39. Тестирование двуглавой мышцы плеча
Плечелучевая мышца
И.п. - сидя, предплечье на опоре, в промежуточном положении (большой палец вверх). Пациент сгибает предплечье. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 40).
рис. 40. Тестирование плечелучевой мышцы
Трехглавая мышца плеча
И.п. - сидя, предплечье согнуто, локоть на опоре. Пациент разгибает предплечье. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза предплечья (рис. 41).
рис. 41. Тестирование трехглавой мышцы плеча
Мышца, выпрямляющая позвоночник
И.п. - лежа на животе, руки вверх. Пациент разгибает спину, одновременно отрывая от опоры выпрямленные и слегка разведенные верхние и нижние конечности, и удерживает их в этом положении. Врач оценивает симметричность изгибов позвоночника и время выполнения (в норме 1 мин) (рис. 42).
рис. 42. Тестирование мышцы, выпрямляющей позвоночник
Прямая мышца живота
И.п. - сидя, ноги максимально согнуты в коленных и тазобедренных суставах, руки вперед. Пациент при помощи врача отклоняет туловище назад до угла 45? и удерживает его в этом положении. Врач оценивает время выполнения (в норме 45 с) (рис. 43).
рис. 43. Тестирование прямой мышцы живота
Наружная и внутренняя косые мышцы живота
И.п. - сидя, ноги максимально согнуты в коленных и тазобедренных суставах, руки вперед. Пациент при помощи врача отклоняет туловище назад до угла 45?, ротирует до угла 45? и удерживает его в этом положении. Врач оценивает время выполнения (в норме 45 с). При выполнении теста оцениваются наружная косая мышца живота на стороне поворота и внутренняя косая мышца живота на противоположной стороне (рис. 44).
рис. 44. Тестирование косых мышц живота
Гребешковая мышца
И.п. - лежа на спине, тестируемая нога согнута в коленном и тазобедренном суставах, стопа согнутой ноги стоит на столе у бедра другой, выпрямленной ноги. Пациент приводит бедро. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза бедра (рис. 45).
рис. 45. Тестирование гребешковой мышцы
Длинная и короткая приводящие мышцы
И.п. - лежа на спине, нога поднята под углом 45?. Пациент приводит бедро. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза голени (рис. 46).
рис. 46. Тестирование длинной и короткой приводящих мышц
Большая приводящая мышца
И.п. - лежа на спине, нога опущена за край кушетки, бедро разогнуто под углом 25-30?. Пациент приводит бедро. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза голени (рис. 47).
рис. 47. Тестирование большой приводящей мышцы
Подвздошно-поясничная мышца, прямая мышца бедра
И.п. - лежа на спине. Пациент сгибает бедро. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза бедра, при этом пациент не должен упираться пяткой в стол (рис. 48).
рис. 48. Тестирование подвздошно-поясничной мышцы
Грушевидная мышца
И.п. - лежа на животе, голень согнута под углом 90?. Пациент совершает наружную ротацию бедра. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза голени, у медиальной лодыжки (рис. 49).
рис. 49. Тестирование грушевидной мышцы
Большая ягодичная мышца
И.п. - лежа на животе, руки вверх, удерживаясь за кушетку, паховые изгибы (складки) на краю кушетки. Пациент разгибает бедра, немного отведя их в стороны. Врач оценивает симметричность расположения ног и время выполнения теста (в норме 1 мин) (рис. 50).
рис. 50. Тестирование большой ягодичной мышцы
Средняя и малая ягодичные мышцы
И.п. - лежа на спине, бедро согнуто под углом 45?. Пациент отводит бедро. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза бедра (рис. 51).
рис. 51. Тестирование средней и малой ягодичных мышц
Мышца, напрягающая широкую фасцию бедра
И.п. - лежа на спине. Пациент отводит бедро в вентролатеральном направлении. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза бедра (рис. 52).
рис. 52. Тестирование мышцы, напрягающей широкую фасцию бедра
Полусухожильная и полуперепончатая мышцы
И.п. - лежа на животе, голень согнута под углом 20?. Пациент сгибает голень, вращая ее внутрь. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза голени (рис. 53).
рис. 53. Тестирование полусухожильной и полуперепончатой мышц
Двуглавая мышца бедра
И.п. - лежа на животе, голень согнута под углом 90?. Пациент сгибает голень, вращая ее наружу. Врач оказывает сопротивление этому движению, установив руку в области дистального эпифиза голени (рис. 54).
рис. 54. Тестирование двуглавой мышцы бедра
Икроножная мышца
И.п. - лежа на спине. Пациент сгибает стопу. Врач оказывает сопротивление этому движению, установив руку в области дистального отдела стопы (рис. 55).
рис. 55. Тестирование икроножной мышцы
Камбаловидная мышца
И.п. - лежа на животе, голень согнута под углом 90?. Пациент сгибает стопу. Врач оказывает сопротивление этому движению, установив руку в области дистального отдела стопы (рис. 56).
рис. 56. Тестирование камбаловидной мышцы
Передняя большеберцовая мышца
И.п. - лежа на спине. Пациент разгибает, приводит и супинирует стопу. Врач оказывает сопротивление этому движению, установив руку в области дистального отдела стопы (рис. 57).
рис. 57. Тестирование передней большеберцовой мышцы
Малоберцовая мышца
И.п. - лежа на спине. Пациент сгибает, отводит и пронирует стопу. Врач оказывает сопротивление этому движению, установив руку в области дистального отдела стопы (рис. 58).
рис. 58. Тестирование малоберцовой мышцы
Поверхностный сгибатель пальцев
И.п. - сидя, предплечье на опоре. Пациент сгибает пальцы. Врач оказывает сопротивление этому движению, установив ребро ладони на средние фаланги пальцев (рис. 59).
рис. 59. Тестирование поверхностного сгибателя пальцев
Глубокий сгибатель пальцев
И.п. - сидя, предплечье на опоре. Пациент сгибает пальцы. Врач оказывает сопротивление этому движению, установив ребро ладони на дистальные фаланги пальцев (рис. 60).
рис. 60. Тестирование глубокого сгибателя пальцев
Разгибатель пальцев
И.п. - сидя, предплечье на опоре, пальцы согнуты. Пациент разгибает пальцы. Врач оказывает сопротивление этому движению, установив ребро ладони на основные фаланги пальцев (рис. 61).
рис. 61. Тестирование разгибателя пальцев
ОРИЕНТИРОВОЧНЫЙ ТЕСТ НА ФУНКЦИОНАЛЬНОЕ УКОРОЧЕНИЕ ПОДВЗДОШНОПОЯСНИЧНЫХ МЫШЦ, ПРЯМЫХ МЫШЦ БЕДРА И НАПРЯГАТЕЛЕЙ ШИРОКОЙ ФАСЦИИ БЕДРА
Большую роль при обследовании представителей многих спортивных специализаций играет также оценка функционального тонуса подвздошно-поясничных мышц, прямых мышц бедра и напрягателей широкой фасции бедра (Левит К., Захсе Й., Янда В., 1993). Для выявления гипертонуса, сопровождающегося функциональным укорочением этих мышц, обследуемому, который находится в положении сидя на краю кушетки, предлагают обхватить руками ногу, согнутую в колене, и максимально привести ее к груди. Затем, не меняя положения, при помощи обследующего он должен медленно лечь на спину (рис. 62).
При укорочении подвздошно-поясничной мышцы другая нога поднимается над горизонталью и ее невозможно прижать вниз. При одновременном укорочении прямой мышцы бедра происходит, кроме того, выпрямление голени.
Если укорочена одна прямая мышца бедра, а подвздошно-поясничная мышца не укорочена, то наблюдается только легкое разгибание в коленном суставе.
При укорочении напрягателя широкой фасции происходит некоторое отведение ноги от средней линии.
Укорочение прямой мышцы бедра можно проверить изолированно: пациент в положении лежа на животе не может привести пятку к ягодице.
рис. 62. Тест на функциональное укорочение подвздошно-поясничной мышцы, прямой мышцы бедра и напрягателя широкой фасции бедра
Определение доклинических признаков дегенеративнодистрофических изменений в различных структурах позвоночника
Суть приема заключается в следующем. Пациента в положении стоя умеренно (на 10-15?) наклоняют вперед для слабого натяжения желтой связки позвоночника. Веерообразно раздвинутые II и III пальцы левой кисти располагают на позвоночнике обследуемого так, что желтая связка позвоночника, соединяющая основания остистых отростков, оказывается между ними. Пальцы своими кончиками мягко с небольшим и равномерным надавливанием соприкасаются с паравертебральными мышцами. Наносится удар медицинским молоточком между пальцами по межостистым промежуткам, начиная с шейного отдела позвоночника и спускаясь вниз до крестца. Удары молоточка на всем протяжении позвоночника - равномерные, легкие, одинаковой силы. При наличии начальных проявлений дегенеративно-дистрофических изменений пальцы ощущают едва уловимое повышение тонуса по сравнению с выше- и нижележащими отделами - вертикальный дефанс.
Выявляемое приведенным приемом напряжение при отсутствии жалоб и других клинических проявлений дегенеративно-дистрофических изменений структур позвоночника можно объяснить следующим образом. В преморбидной (начальной) стадии остеохондроза или других дегенеративно-дистрофических изменений позвоночника сухожильно-мышечно-связочный аппарат вследствие специфики физической нагрузки находится в состоянии повышенного возбуждения, т.е. в стадии компенсаторного повышения мышечного тонуса. Поэтому даже слабые импульсы из позвоночного двигательного сегмента при совсем незначительном его поражении оказываются в состоянии рефлекторно вызвать в момент сотрясения легкое, едва заметное сокращение и напряжение миофибрилл регионарных мышц при условии несколько повышенного их тонуса. В этих случаях импульсы из патологического очага, в роли которого выступает затронутый позвоночный двигательный сегмент, передаются в региональные мышцы, и наоборот - регионарный связочно-мышечный комплекс при его возбуждении импульсивно воздействует на патологический очаг позвоночника, т.е. возникает обратная связь (порочный круг). Данный прием, как свидетельствует практика, позволяет выявить самые ранние проявления дегенеративно-дистрофических изменений различных структур позвоночника.
Определение болезненных мышечных уплотнений (по Иваничеву Г.А., 1990)
В идеальном варианте сокращение мышц завершается полным расслаблением. Однако под влиянием ряда факторов в мышцах может сохраниться участок остаточного напряжения, который и является начальной стадией формирования болезненных мышечных уплотнений (БМУ), характеризующихся самопроизвольной болезненностью и распространением боли в различные области тела (рис. 63).
рис. 63. Зоны отраженных болей из БМУ (номера на рисунке соответствуют порядку описания БМУ в тексте)
ТИПИЧНАЯ ЛОКАЛИЗАЦИЯ БОЛЕЗНЕННЫХ МЫШЕЧНЫХ УПЛОТНЕНИЙ
Трапециевидная мышца (1). БМУ в средней части горизонтальной порции. Возможны и гигантские БМУ с нечеткими краями и значительным уплотнением в центре - они известны как миогелозы Шаде. БМУ этой мышцы обладают значительной болезненностью (ощущения «груза на плечах», «давящего воротника» и пр.). Прощупывание усиливает имеющуюся болезненность с характерным распространением болей в шею, плечо или голову. Реже - гипертонус в вертикальной порции мышцы.
Надостная мышца (2). БМУ, как правило, удлиненной формы, располагается в дистальной части мышцы, весьма болезненное, распространение болей в глубь плечевого сустава и вниз по руке.
Подостная мышца (3). БМУ в нижней части мышцы, близко к большой круглой, малого размера. Самопроизвольной болезненности нет, при прощупывании - резкое распространение боли вверх и кнаружи по лопатке.
Дельтовидная мышца (4). БМУ чаще всего в средней части, располагается по всей длине мышцы. Умеренная болезненность при прощупывании, боль может распространяться вверх или вниз.
Большая грудная мышца (5). Гипертонус средней величины, близко к сухожильной части, умеренная болезненность при прощупывании. Мелкие гипертонусы часто обнаруживают в ключичной или грудинной части мышцы. Умеренная самопроизвольная болезненность в вертикальной части в значительной мере формирует ощущение боли в области сердца. Распространение болей, как правило, отсутствует.
Большая круглая мышца (6). Гипертонус в нижней части мышцы вдоль края лопатки. Самопроизвольной болезненности нет. Резко выраженная боль возникает при растяжении мышцы. Может быть распространение боли в плечо.
Мышца, поднимающая лопатку (7). БМУ может располагаться как в области внутреннего угла лопатки, так и в месте прикрепления ее к позвоночнику (заднебоковая поверхность шеи). Распространение боли при растяжении мышцы в область шеи сверху. Самопроизвольная болезненность не выражена.
Малая грудная мышца (8). БМУ в начале мышцы в виде удлиненного уплотнения, прощупывается за боль шой грудной мышцей. Самопроизвольной болезненности, как правило, нет. Гипертонусы малого размера обнаружи вают в месте прикрепления к ребрам; они проявляют себя значительной самопроизвольной болью. При растяжении мышцы боль распространяется в плечо и грудную клетку. БМУ этой мышцы нередко симулируют боль в области сердца (слева) и печени (справа).
Мышцы верхнешейного отдела: ременная головы, полуостистая головы, верхняя и нижняя косые (9, 10). Прощупывание БМУ в отдельных мышцах удается с трудом. Как правило, прощупываемые БМУ принадлежат поверхностным мышцам, давление на них вызывает интенсивную боль в затылке с отдачей в висок и темя. В глубоких мышцах можно отметить местную ригидность и болезненность, источником которых могут быть и другие ткани в области шеи.
Передняя лестничная мышца (11). Локальных гипертонусов не содержит: в тонических реакциях участвует сокращением всей своей массы. Выявляется умеренная болезненность в месте начала мышцы и прикрепления к I ребру. Распространение болей - в руку, вплоть до кисти (внутренний край).
Грудино-ключично-сосцевидная мышца (12). БМУ удлиненной формы (по ходу мышцы), располагается в толще мышцы чаще (2/3) в средней части, но может быть локализовано выше или ниже. Особенным следует считать отсутствие самопроизвольной боли. Прощупывание мышцы с БМУ вызывает интенсивную болезненность с отражением в висок, темя или заушную область.
Ромбовидные мышцы (13). БМУ локализованы вдоль края лопатки, определить контуры гипертонусов не удается. Боли проявляются как интенсивные самопроизвольные («гвоздь в спине»), так и вызванные прощупыванием. Усиление их характерно при растяжении мышцы. БМУ принимает участие в форми ровании межлопаточного болевого синдрома.
Подлопаточная мышца (14). БМУ в средней части мышцы, обнаружение его возможно после смещения большой круглой и широчайшей мышц спины снаружи. Локализовано в толще мышцы, при прощупывании умеренная болезненность с отдачей в область плечевого сустава. Самопроизвольная болезненность этой мышцы (даже слабая) является причиной тягостных, «нудных» болей в плече, особенно в покое, по ночам, при отсутствии ограничения движения в суставе.
Малая круглая мышца (15). БМУ небольшой величины в средней части мышцы, вблизи края лопатки. При прощупывании умеренная болезненность, рас тяжение мышцы вызывает распространяющуюся боль вниз по руке или в плечевой сустав.
Передняя зубчатая мышца (16). Несколько БМУ обнаруживают в месте прикрепления к ребрам на передней поверхности грудной клетки. При давлении - местно умеренная болезненность, растяжение мышцы ее усиливает. Распространение боли нехарактерно.
Широчайшая мышца спины (17). Самопроизвольная болезненность не определяется. При прощупывании обнаруживают малоболезненную значительную по величине «отечность» мышцы по свободному краю, близко к углу лопатки. При растяжении местная боль не усиливается.
Трехглавая мышца плеча (18). БМУ в средней части мышцы встречается редко, умеренно болезненное как при прощупывании, так и при растяжении, с отдачей болей вверх по руке.
Двуглавая мышца плеча (19). БМУ встречается редко, в нижней трети мышцы, малоболезненно в покое. При растяжении боль резко усиливается, с распространением в плечевой или локтевой сустав.
Супинатор предплечья (20). Мелкий гипертонус с четким верхним краем и расплывчатым нижним определяют близко к наружному надмыщелку плечевой кости. Часто имитирует картину эпикондилита. Резкая болезненность при прощупывании и растяжении с распространением болей в глубь сустава.
Мышцы-сгибатели (разгибатели) кисти и предплечья (21, 22). БМУ располагаются в проксимальной части мышц, малоболезненны при прощупывании. При растяжении боль распространяется вниз по предплечью соответственно по тыльной или сгибательной стороне.
Плечелучевая мышца (23, 24). БМУ в проксимальной части мышцы в виде удлиненного образования с истончающимися краями. Часто обладает самопроизвольной болезненностью, которая при растяжении резко усиливается. Характерная жалоба: «не могу поднять чайник с плиты». Боль распространяется вниз по предплечью.
Мышцы тенара (25). БМУ в средней части мышц в первом-втором межпальцевом промежутке. При давлении резкая местная боль, растяжение ее не усиливает.
Мышцы-ротаторы позвоночника (26). Обнаружить БМУ в этих мышцах путем прощупывания не удается. Об их локализации и размерах можно составить представление по местной болезненности глубоких тканей позвоночника и при растяжении мышц универсальным мобилизующим приемом.
Квадратная мышца спины (27). Вся мышечная масса, прощупываемая на боковой поверхности живота, умеренно болезненна. При наклоне туловища в сторону (растяжение мышцы) болезненность не распространяется. Часто болезненно место прикрепления мышцы к крылу подвздошной кости и к XII ребру.
Межреберные мышцы (28). прощупыванию недоступны. Можно обнаружить слабую болезненность в межреберном промежутке. БМУ межреберных мышц смежных ребер создают картину неподвижных, «слипшихся» ребер, определяемых при дыхательных движениях.
Наружная косая мышца живота (29). БМУ в области нижнего края ребер часто формируют ощущение болезненности нижнего края грудной клетки, симулируя боль в печени (справа) или желудке. Характерно усиление болезненности при надувании живота и глубоком вдохе. Пациенты сами обнаруживают БМУ.
Внутренняя косая мышца. Самопроизвольной болезненностью не обладает. Из-за трудности прощупывания мышцы точное представление о характере болезненности получить не удается.
Прямая мышца живота (30). Спонтанная болезненность может быть в месте прикрепления к реберной дуге и лонной кости (пирамидальная мышца). Мышца обнаруживает тенденцию к общей гипотонии (расслаблению), что имеет определенное значение в формировании так называемых перекрестных мышечных синдромов, однако даже в таких условиях БМУ в местах прикрепления сохраняются. Прощупывание БМУ затруднено, они умеренно болезненны в момент их растяжения (прогиб туловища назад, поднятие головы от подушки).
Большая ягодичная мышца (31). БМУ не содержит. По-видимому, особые условия функционирования исключают возможность формирования локальных уплотнений: мышца сильная, основная функция - обеспечение вертикальной позы.
Средняя и малая ягодичные мышцы (32). БМУ хорошо определяют в виде конической формы тяжа в средней части мышцы, интенсивно болезненного при прощупывании. Характерна выраженная самопроизвольная болезненность - «гвоздь в бедре». Боль, локализованная при давлении, резко усиливается при растяжении мышцы.
Грушевидная мышца (33). БМУ этой мышцы недоступны пальпации. Лишь при гипотонии или значитель ной гипотрофии большой ягодичной мышцы удается отчетливо обнаружить напряжение всей массы мышцы, выявляемое при одноименном синдроме.
Мышцы тазового дна. Гипертонусы леватора можно обнаружить лишь при исследовании через прямую кишку. Наиболее доступным участком является копчиковая часть мышцы, поднимающая анус. Гипертонус вытянут по ходу мышцы, давление на эту часть вызывает сильную боль в промежности. Одновременно удается обнаружить болезненную верхушку копчика в месте прикрепления мышцы.
Мышцы задней группы бедра: полусухожильная, полуперепончатая, двуглавая (34). БМУ обнаруживают в средней части полусухожильной и полуперепончатой мышц в виде удлиненного вдоль мышцы уплотнения, мало болезненного при прощупывании, но значительного при растяжении. БМУ двуглавой мышцы располагается в месте прикрепления к бугру седалищной кости. Умеренная болезненность этой мышцы усиливается при подъеме ноги.
Мышцы медиальной группы бедра: большая, средняя, малая приводящие, гребешковая (35). БМУ обнаруживают в свободном крае мышцы. Самопроизвольная болезненность мышц не выражена, умеренная болезненность при отведении бедра, особенно в месте прикрепления к лонной кости.
Четырехглавая мышца бедра (36). БМУ, как и в большой ягодичной мышце, не выявляются. В патологических перекрестных синдромах участвует укорочением всей мышечной массы.
Мышцы-сгибатели стопы и пальцев: трехглавая, задняя большеберцовая (37). Чрезвычайно болезненные БМУ с четкими краями определяют чаще в медиальной головке икроножной мышцы в подколенной ямке. В камбаловидной мышце они локализованы в нижней части с медиальной стороны. Растяжение ее при тыльном сгибании стопы резко усиливает болезненность. Прощупывание этих мышц может вызвать судорогу.
• Наружные мышцы голени: длинная и короткая малоберцовые (38). БМУ локализованы в начале мышц, ближе к месту прикрепления. Большие БМУ могут занимать всю верхнюю треть длинной малоберцовой мышцы. Гипертонус короткой малоберцовой мышцы в средней части голени может быть принят за БМУ длинной одноименной мышцы. Обладают заметной самопроизвольной болезненностью, распространяющейся вверх и вниз.
Передняя группа мышц голени: передняя большеберцовая, длинный разгибатель большого пальца (39). БМУ локализуется в верхней трети мышц, чрезвычайно болезненно при прощупывании и растяжении с распространением болезненности вниз в виде простреливания. Гипертонус удлиненной формы, располагается в виде плотного тяжа и часто принимается за фибротическую массу или другое образование.
Мышцы стопы: мышцы медиальной группы (40). БМУ в виде уплотнения при прощупывании недоступно. О его наличии можно судить по выявляемой при давлении болез ненности на внутренний край стопы и при отведении большого пальца (растяжение мышц медиального края). Вероятно, короткий сгибатель пальцев, как и квадратная мышца стопы, может иметь БМУ. Косвенным тому свидетельством может служить усиление болезненности при пассивном разгибании пальцев стопы. Болезненность мышц в месте прикрепления к пяточной кости часто принимается за несомненный признак пяточной шпоры. В коротком разгибателе пальцев БМУ обнаруживают крайне редко.
Определение триггерных точек
Миофасциальная триггерная точка (ТТ) представляет собой гиперраздражимую область в уплотненном или тугом тяже скелетной мышцы и локализованную в мышечной ткани и ее фасции. При нажатии эта точка болезненна, может отражать боль в определенные участки тела и вызывать вегетативные проявления.
Миофасциальные ТТ следует отличать от ТТ, локализованных в коже, связках или надкостнице (т.е. немиофасциальных).
Выделяют активные и латентные ТТ. Активные ТТ вызывают боль. Латентные ТТ не вызывают боль, но могут быть причиной ограниченности движений и слабости пораженной мышцы. Латентная ТТ может сохраняться в течение многих лет после травмы, периодически вызывая острые приступы боли при незначительном перенапряжении, перегрузке или переохлаждении мышцы.
В норме мышцы не содержат ТТ, в них нет уплотненных тяжей, они неболезненны при пальпации, не дают судорожных реакций и не отражают боль при давлении.
ТТ могут сформироваться у человека любого возраста и пола. N.A. Shore обнаружил, что у рабочих, чья работа связана с ежедневной физической нагрузкой, активные ТТ формируются гораздо реже, чем у тех людей, которые лишь иногда испытывают физическую нагрузку.
Активные ТТ, как правило, встречаются в мышцах шеи, плечевого пояса и тазовой области и в жевательных мышцах. Наиболее частыми местами локализации ТТ являются трапециевидная, лестничные, грудино-ключично-сосцевидная мышцы, а также мышца, поднимающая лопатку, и квадратная мышца поясницы.
Для дифференциальной диагностики ТТ в мануальной терапии принято пользоваться следующими критериями.
При наличии активных триггерных точек в мышце ее активное или пассивное растяжение либо выраженное сокращение вызывает усиление боли.
Движение, связанное с растяжением пораженной мышцы, ограниченно. При попытке увеличить амплитуду этого движения появляется сильная боль.
Боль усиливается при преодолении сокращающейся мышцей внешнего физического воздействия.
Максимальная сократительная сила пораженной мышцы ослаблена, в момент выраженного сокращения на пике боли мышца резко ослабевает.
В зоне, отраженной от миофасциальных ТТ, наблюдают глубокую болезненность, иногда нарушение чувствительности.
Иногда в зоне отраженной боли возникает вазомоторная активность: слезотечение и насморк, потливость и гусиная кожа.
При пальпации выявляют напряженность мышечных волокон, находящихся в непосредственной близости от ТТ. Эти пальпируемые уплотнения, имеющие в литературе самые разные названия, часто сразу же исчезают после эффективного лечения ТТ.
ТТ при пальпации ощущается как четко ограниченная область с острой болезненностью, которая значительно менее выражена в нескольких миллиметрах от границы этой точки.
Нажатие пальцем на активную ТТ обычно вызывает «симптом прыжка».
Щипковая пальпация вызывает локальный судорожный ответ. Наиболее легко этот ответ можно получить у пораженных поверхностных мышц. Иногда подобный ответ отмечается у мышц с латентными ТТ. Наиболее демонстративные ответы возникают у таких мышц, как ГКС, большая грудная, дельтовидная, широчайшая мышца спины, плечелучевая, медиальная широкая мышца бедра и большая ягодичная мышца.
Если ТТ максимально активна и вызывает сильную отраженную боль, то дополнительное сдавление ее эту боль не усиливает.
У некоторых больных кожа проявляет выраженный дермографизм или признаки панникулеза. Наиболее легко эти феномены выявляются в верхнегрудной и пояснично-крестцовой областях спины.
Следует отметить, что панникулез определяется по положительной пробе «катания кожи». Не следует смешивать два понятия - «панникулез» и «панникулит». В ревматологической литературе под панникулитом понимают узелковые образования кожи, которые появляются при узловатой эритеме или после прекращения стероидной терапии. Панникулез же характеризуется наличием обширного участка плоского утолщения подкожной ткани, которое ощущается при пальпации как грубое гранулярное уплотнение. Он не связан с воспалительным процессом. Панникулез обычно выявляется по гиперчувствительности кожи и сопротивлению, нередко выраженному, подкожной ткани при «катании кожи». Своеобразная испещренность кожи и вмятины на ней указывают на утрату эластичности подкожной тканью. Панникулез следует отличать от болезненного ожирения и жировых грыж. Причина развития дермографизма и панникулеза у некоторых больных с миофасциальными ТТ неизвестна. Возможно, они связаны с аутоиммунной реакцией организма. Панникулез поддается лечению при повторных циклах «катания кожи».
Немиофасциальные триггерные точки. Кожные и рубцовые триггерные точки. Боль, отраженная от кожных ТТ в соседние или отдаленные участки кожи, проявляется в виде умеренного жжения в ограниченной зоне. Стимуляция ТТ приводит к изменению ощущения в зоне отраженной боли, появляется глубокая болезненность или изменяется чувствительность.
Болевой паттерн, иррадиирующий от кожной ТТ, непостоянен в отличие от болевого паттерна, исходящего от миофасциальной ТТ. Связь между болевым паттерном, отраженным кожной ТТ, и болевым паттерном, характерным для миофасциальных ТТ мышцы, лежащей под пораженным участком кожи, отсутствует.
Боль в виде жжения или резких быстро проходящих покалываний характерна для ТТ, формирующихся в кожных рубцах.
Фасциальные и лигаментные триггерные точки. Помимо фасций и мышечных сухожилий ТТ могут формироваться в суставных сумках и связках. Острое растяжение связок голеностопного сустава сопровождается образованием в суставной сумке четырех ТТ, которые отражают боль в щиколотки и ступню.
Надкостничные триггерные точки. Болевая стимуляция надкостницы (сильное сдавление) вызывает сильную отраженную боль, которая иногда иррадиирует на значительные расстояния. В области отраженной боли, как и при миофасциальных ТТ, отмечают болезненность мышц и костных выступов. Повторная стимуляция одной и той же точки в надкостнице или в месте прикрепления связок постоянно сопровождается иррадиацией боли в одну и ту же область, однако степень распространения этой боли зависит от интенсивности стимула. Часто имеют место вегетативные реакции - потливость, побледнение, тошнота.
Определение костного возраста
В последние десятилетия нередко наблюдается диссоциация между ранним увеличением массо-ростовых характеристик детей и подростков и процессом формирования у них костной ткани. Эта тенденция была отмечена врачамирентгенологами, но, к сожалению, не нашла должного отражения в практике детского и юношеского спорта.
Внимание! Отсутствие учета биологического возраста костной системы атлета может обусловить два вида негативных последствий. Во-первых, тренеры, как правило, опираются только на визуальные критерии возраста, в связи с чем нередко происходит передозировка физических нагрузок. Во-вторых, возможна неправильная трактовка рентгеновских снимков, если зоны роста принимаются за участки перелома, что ведет к соответствующим рекомендациям (длительный постельный режим, последующее ношение корсета и т.п.). Подобная гипердиагностика особенно типична, когда речь идет о компрессионных переломах позвоночника и, реже, переломах других костей.
Существуют четкие критерии определения биологического возраста по рентгенограммам позвоночника. При этом в различных возрастных диапазонах анализируют форму позвонков, состояние замыкательных пластин, просвет сосудистого канала в телах позвонков, физиологические изгибы позвоночника, состояние краевых кантов - лимбусов (Камалов И.И., 1992). Однако, учитывая, что скелет каждого отдельно взятого ребенка развивается в течение его жизни относительно равномерно, для определения костного возраста целесообразнее проводить рентгенологическое исследование не позвоночника, а лучезапястного сустава и кисти.
Это оправданно по нескольким причинам. Во-первых, рентгенография кисти по сравнению с таковой позвоночника характеризуется значительно меньшей лучевой нагрузкой на организм ребенка или подростка. Во-вторых, возрастные изменения костей запястья и кисти более постоянны и информативны (общепризнанно, что именно состояние окостенения нижнего отдела верхней конечности является «возрастным календарем» и позволяет наиболее точно судить о биологическом возрасте ребенка, выявляя те или иные отклонения в нем).
Общая схема возрастных особенностей лучезапястного сустава и кисти представлена на рис. 64.
У новорожденного окостеневшими являются только диафизы костей предплечья, пястных костей и всех фаланг, между концами которых располагаются широкие свободные промежутки. Особенно широк промежуток между диафизами костей предплечья и пястных костей, так как он соответствует не только лучезапястному суставу, но и всем, еще хрящевым, костям запястья.
В течение первого года жизни в этом промежутке выявляются центры окостенения головчатой, а затем крючковатой кости, которые располагаются соответственно против III и IV пястных костей (рис. 64, а). Сначала они округлые и почти одинаковые по размерам, но головчатая кость быстро обгоняет крючковатую, разрастаясь в продольном направлении.
рис. 64. Возрастные особенности лучезапястного сустава и кисти: а - ребенок 1 года; б -3-5 лет; в - 6-8 лет; г - 10-12 лет; д - 13-15 лет; е - общая схема окостенения
На протяжении 1-3 лет выявляются центры окостенения в трехгранной и ладьевидной костях, эпифизе луча, а также в головках II-V пястных костей, основаниях I пястной кости и всех фаланг, причем в последних отсутствует строго определенная последовательность в порядке возникновения центров окостенения. Они могут появляться разбросанно в одном ряду и через ряд. Центры окостенения головок имеют округлую форму, оснований и эпифиза луча - дискообразную.
В 3-6 лет выявляются центры окостенения в полулунной кости, в коститрапеции и трапециевидной кости (рис. 64, б).
В 7-10 лет возникает центр окостенения для эпифиза локтя и иногда добавочный для его шиловидного отростка. Во всех центрах окостенения хорошо выражена губчатая структура (рис. 64, в).
В 10-12 лет определяется гороховидная кость, формируется крючок крючковатой кости. Все кости запястья начинают приобретать присущую им «взрослую» форму (рис 4-64, г).
В 12-16 лет уже имеются постоянные сесамовидные кости в I пястно-фаланговом суставе (рис. 64, д) (непостоянные сесамовидные кости пальца могут появиться и позже). Наличие гороховидной и сесамовидных костей свидетельствует о завершении определенного этапа в развитии скелета, связанного с наступлением полового созревания. К 16 годам лучезапястный сустав, запястье и пястье сформированы.
С 13-15 до 20-22 лет в определенной последовательности происходит процесс синостозирования. Первым наступает синостоз в основании I пястной кости (13- 15 лет), затем синостозы в ногтевых (15-16 лет), основных и средних фалангах (16-18 лет), во II-V пястных костях (18-20 лет), в эпифизе локтя (18-20 лет) и, наконец, в эпифизе луча (20-22 года).
В табл. 5 отражены временные отрезки появления рентгенологических признаков центров оссификации у детей.
Таблица 5. Время появления рентгенологических признаков центров оссификации у детей разного возраста
Определение костной минеральной плотности и костного метаболизма
Для оценки минеральной плотности костной ткани в настоящее время применяют:
рентгенографию костей скелета;
фотонную и рентгеновскую денситометрию;
количественное УЗИ;
количественную КТ.
По рентгенограмме представляется возможным визуально диагностировать остеопороз при потере не менее 20-30% костной массы. По своей точности и воспроизводимости результатов этот метод значительно уступает современным методам остеоденситометрии.
В последнее десятилетие широкое распространение получили рентгеновские денситометры, в которые вместо радиоактивного установлены рентгеновские источники излучения.
Для диагностики минеральной плотности костной ткани наибольшее признание получил метод двухэнергетической рентгеновской абсорбциометрии, который сочетает в себе ряд выгодных качеств: возможность исследования осевого и периферического участков скелета, высокую чувствительность и специфичность, точность и низкую ошибку воспроизводимости, минимальную дозу облучения и быстроту исследования. Компьютерное обеспечение остеоденситометров содержит референтную базу - нормативные показатели по полу и возрасту.
Для проведения исследований в педиатрической практике особое значение имеет наличие специальной педиатрической программы, позволяющей определять минеральную плотность костной ткани у детей, начиная с рождения. Современные денситометры позволяют быстро оценивать полученные результаты. Данные минеральной плотности костной ткани обследуемого автоматически сравниваются с нормативными, рассчитывается отклонение индивидуальных значений от средневозрастной нормы (Z-критерий), пиковой костной массы лиц соответствующего пола (Т-критерий), а также определяется величина стандартного отклонения от среднестатистических показателей. Величина стандартного отклонения позволяет количественно различить варианты нормы, остеопению и остеопороз.
В педиатрической практике диагностическое значение имеет только Z-критерий. Этот показатель зависит от возраста. Он учитывает разницу между минеральной плотностью костной ткани обследуемого ребенка и среднестатистической нормой для здоровых детей этого же возраста и пола.
Принято считать, что наиболее информативно исследование двух областей скелета, поскольку это снижает вероятность ошибки и риск «пропустить» остеопороз. Решение вопроса об исследовании центрального или периферического скелета зависит от поставленной клинической задачи.
Внимание! Измерение минеральной костной плотности дает ответ на основные клинические вопросы: каков у обследуемого ребенка риск возникновения переломов и как меняется у него костная плотность с возрастом или в ходе проводимой терапии.
Развитие метода количественной КТ позволяет осуществить пространственное разделение кортикальной и трабекулярной кости, а также получить объемные, а не плоскостные ее характеристики. Кроме того, при КТ исключается проекционное наложение прилежащих костных структур и окружающих тканей, что повышает точность измерения костной массы. Однако этот метод является дорогостоящим и дает относительно большую лучевую нагрузку, что ограничивает его применение в педиатрической практике.
В последние годы активно развивается количественная ультразвуковая денситометрия, которая позволяет оценивать состояние костной ткани по скорости прохождения ультразвуковой волны через кость и величине ее затухания в кости. Названные показатели отражают эластичность, жесткость и прочность кости.
При сравнительной оценке ультразвуковой и рентгеновской денситометрии могут быть получены противоречивые результаты. Некоторые специалисты полагают, что оба метода способны достаточно точно оценить костную массу и риск переломов. По мнению других исследователей, возможности ультразвуковой денситометрии ограниченны. Сторонники этого метода считают, что количественное УЗИ является перспективным методом изучения костной ткани, отмечая его простоту и удобство для скрининга. К положительным качествам УЗ-денситометрии относят отсутствие лучевых нагрузок, скорость исследования, большую точность, хорошую воспроизводимость метода.
Внимание! С 1994 г. по рекомендации экспертов ВОЗ частоту встречаемости остеопороза оценивают только по результатам рентгеновской двухэнергетической остеоденситометрии, которую считают «золотым стандартом» диагностики минеральной костной плотности.
В последние годы все больше внимания уделяется лабораторным методам исследования, позволяющим быстро и точно оценить костный метаболизм.
Биохимические маркеры позволяют на ранних этапах диагностировать признаки потери костной массы и тем самым прогнозировать риск переломов. Выявлена информативность маркеров для оценки эффективности различных методов профилактики остеопороза. Установлена взаимосвязь биохимических маркеров костного метаболизма с минеральной плотностью костной ткани и линейным ростом кости.
Наиболее информативные маркеры костного формирования - остеокальцин и костная щелочная фосфатаза, резорбции - С-концевые телопептиды коллагена I типа (поперечные сшивки).
ФУНКЦИОНАЛЬНЫЕ НАРУШЕНИЯ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА
В настоящее время опорно-двигательный аппарат рассматривают как сложную физиолого-биомеханическую систему, функциональные нарушения которой включают целый ряд патобиомеханических изменений, т.е. обратимых нарушений пространственного взаиморасположения и взаимоперемещения основных элементов опорно-двигательного аппарата, приводящих к их статической и динамической перегрузке, а в условиях неадекватного трофического обеспечения - к клиническим проявлениям.
К подобным изменениям относятся:
укороченная мышца;
расслабленная мышца;
функциональный блок;
локальная гипермобильность (нестабильность);
региональный постуральный дисбаланс мышц;
атипичный моторный паттерн;
неоптимальный двигательный стереотип.
Укороченная мышца -находящаяся в состоянии повышенного тонуса, места ее прикрепления сближены. Такая мышца, как правило, не в состоянии развить максимальную функциональную силу, иногда в период напряжения всех волокон происходит резкое ее расслабление, «выключение» по типу синдрома on-off. Наиболее частая причина возникновения укороченных мышц - реакция на слабость синергистов или антагонистов.
Расслабленная мышца -находящаяся в состоянии пониженного тонуса, места ее прикрепления, как правило, удалены. Мышца значительно ослаблена, не в состоянии достигать максимальной функциональной силы. Причиной слабости могут быть как функциональные нарушения в самой мышце: болезненные мышечные уплотнения, нарушения функции мышечных проприорецепторов - мышечных веретен, рецепторов Гольджи сухожилий, фасциальные нарушения, так и рефлекторные влияния других патобиомеханических нарушений: функциональных блоков, регионального постурального дисбаланса мышц, висцеровертебральных рефлексов и т.п.
Функциональное блокирование - обратимое ограничение подвижности при изменении взаиморасположения внутрисуставных соединительнотканных элементов, реализуемое в связи с рефлекторной околосуставной миофиксацией (подтверждением функционального характера блокирования сустава является его обратимость под влиянием воздействий, сопровождающихся биомеханическим эффектом, - мануальных манипуляций, аутомобилизаций и т.п.).
Наиболее частым из патобиомеханических нарушений позвоночника и суставов является функциональное блокирование. Происхождение функционального блокирования многообразно и может быть обусловлено следующими механизмами: 1) неадекватным двигательным стереоти
пом; 2) неадекватной статической нагрузкой; 3) длительной и в крайних положениях адекватной статической нагрузкой; 4) неадекватной динамической нагрузкой в виде значительного усилия или рывкового движения; 5) пассивным перерастяжением; 6) рефлекторным влиянием (висцеромоторным, вертебромоторным, сенсомоторным) при нарушениях ведущих органов и систем организма и 7) моторнотрофической недостаточностью при иммобилизации (гипсовая повязка и т. п.).
Согласно А.Я. Попелянскому (1990) функциональное блокирование проявляется либо в виде статической фиксации, либо в виде уменьшения объема движений (динамическая фиксация). И та, и другая фиксации по выраженности могут быть умеренными, средними и резко выраженными.
Ключевыми регионами в плане функционального блокирования принято считать краниоцервикальный, шейно-грудной, грудопоясничный и поясничнокрестцовый переходы, а также, во вторую очередь, области СIII-CIV и ТhIV -ThV.
Главные зоны - зоны соединения позвоночника с головой и тазом. Они имеют особое значение для функции всего позвоночника и к тому же испытывают большую функциональную нагрузку, в связи с чем подвержены травме.
Хрупкие позвонки верхнешейного отдела позвоночника не только несут на себе тяжесть головы, но и способствуют ее экскурсиям во все стороны. При блокировании краниоцервикальной области возникает большой дефицит движения, который должны компенсировать другие шейные позвонки. Важнейшее движение в атлантоаксиальных суставах - ротация, мало свойственная другим шейным позвонкам, поэтому компенсация функционального блокирования на уровне СI-СII для средне- и нижнешейных позвонков очень затруднительна и травматична.
Не менее значима и роль крестцово-подвздошного соединения, поскольку крестцово-подвздошные суставы определяют позицию и функцию крестца как основы позвоночника. Они амортизируют движения нижних конечностей и смягчают их нагрузку, переносимую на позвоночник. При блокировании крестцовоподвздошных суставов и смещении костей таза возникают асимметричные функции, что сопровождается сильным воздействием на биомеханику позвоночника.
Из-за функционального напряжения ключевых пунктов или ключевых регионов в них наиболее часто возникают первичные повреждения позвоночника. Вероятно, что отсутствие межпозвонковых дисков в области суставов краниоцервикального перехода и крестцово-подвздошных сочленений приводит к тому, что именно здесь наиболее часты функциональные нарушения, выявляемые в раннем детском возрасте.
Нарушения изменения положения костей таза могут быть обусловлены самыми различными факторами, к числу которых в первую очередь должны быть отнесены истинное укорочение длины одной из нижних конечностей, регионарный дисбаланс мышц, имеющих в качестве одного из мест прикрепления кости таза, функциональное блокирование крестцово-подвздошного сочленения с одной или двух сторон, нейродистрофические изменения связочного аппарата таза (особенно пояснично-подвздошной и крестцово-бугорной связок), торзия твердой мозговой оболочки.
В соседнем с блокированным двигательным сегментом позвоночника, как правило, компенсаторно развивается повышенная подвижность, гипермобильность. Длительное существование и повторное развитие функционального блокирования в одном и том же позвоночном двигательном сегменте может привести к переходу сопровождающей его локальной гипермобильности в нестабильность, которая утрачивает способность к обратимости и сопровождается выраженными в той или иной степени клиническими проявлениями. В то же время в связи с развивающейся перегрузкой в этой зоне может произойти компенсаторное блокирование, поэтому нередко наблюдается функциональная блокада многих измененных позвонков в нижнешейном и поясничном отделах.
Локальная гипермобильность - обратимое увеличение объема движений в суставах позвоночника при наличии функционального блокирования в выше- и нижерасположенном позвоночном двигательном сегменте, возникающее по компенсаторному механизму для сохранения нормального или максимально возможного объема движений в соответсвующем отделе позвоночника.
Нестабильность - увеличение подвижности позвоночного двигательного сегмента или суставов конечностей, формирующееся как проявление структурной несостоятельности элементов опорно-двигательного аппарата (визуальные критерии - угловое или линейное смещение позвонка, не связанное с локализацией, и направление функциональных блоков соседних позвоночных двигательных сегментов).
Регионарный постуральный мышечный дисбаланс [региональное нарушение функциональных (тонусно-силовых) взаимоотношений мышц, характеризующееся укорочением преимущественно постуральных мышц и расслаблением преимущественно фазических (или антагонистических) мышц и сопровождающееся своеобразием двигательного стереотипа].
Неоптимальный двигательный стереотип [нарушение параллельности и последовательности включения моторных паттернов в реализуемое движение (визуальные критерии - появление дополнительных компенсаторных синкинезий в соседних или отдаленных регионах позвоночника и конечностей)].
Причинами формирования неоптимального двигательного стереотипа с закреплением у детей определенных деформаций являются нарушения конфигурации таза за счет изменений положения основания крестца, блокирования в шейном отделе позвоночника на уровне С0-I-II, а также врожденное укорочение одной ноги на 20 мм и более.
Согласно Л.Ф. Васильевой (1996) первый донозологический этап формирования неоптимального двигательного стереотипа - это этап функционального напряжения. Он обусловлен индивидуально неадекватными (по силе и/или длительности) физическими нагрузками (статическими и/или динамическими) на определенный регион опорно-двигательного аппарата, особенно при аномалиях или особенностях его развития.
На этапе функционального напряжения, наряду с субъективным ощущением утомляемости, при значительных динамических или длительных статических нагрузках могут выявляться единичные локальные функциональные блоки I-II степени выраженности, безболезненные локальные миодистонические участки, региональный постуральный дисбаланс мышц I-II степени при оптимальном или неоптимальном двигательном стереотипе, чаще I степени.
Второй этап - это этап функциональной недостаточности. Он является следствием смены периода напряжения перенапряжением со стадией истощения и собственно преморбидных специфических изменений.
На этапе функциональной недостаточности, наряду с утомляемостью при умеренных нагрузках, дискомфортными ощущениями и нередко преходящими болями слабой интенсивности, могут выявляться единичные или групповые локальные функциональные блоки I-III степени выраженности, безболезненные или I степени болезненности, нерезко выраженная локальная гипермобильность, рефлекторные вертебросенсорные нарушения, локальные безболезненные или нерезко болезненные миодистрофически-миодистонические участки, регионарный постуральный дисбаланс мышц I-III степени, чаще при неоптимальном двигательном стереотипе I-II степени.
Третий этап развития процесса в опорно-двигательном аппарате проявляется дистрофическими изменениями в межпозвонковых дисках, межпозвонковых суставах и суставах конечностей.
Регионарный постуральный мышечный дисбаланс
Регионарный постуральный дисбаланс мышц занимает особое место в клинической картине патобиомеханических проявлений различных нарушений опорнодвигательного аппарата. Первые признаки мышечного дисбаланса можно обнаружить уже у детей дошкольного возраста, когда появляются кратковременная боль и тяжесть в мышцах или независимо от субъективных ощущений.
Л.Ф. Васильева (1996, 1999) различает несколько вариантов регионарного постурального дисбаланса мышц:
патобиомеханически значимый регионарный постуральный дисбаланс мышц, при котором патобиомеханические изменения вызывают формирование неоптимальной статики в виде «остановленного падения» тела;
компенсаторный вариант регионарного постурального дисбаланса мышц, который формируется вследствие компенсаторной перегрузки мышц и суставов данного региона, удерживающих тело от падения; именно в этом регионе чаще всего локализуются боль и другие субъективные ощущения.
С позиции патобиомеханики постуральных и фазических мышц причинами постурального мышечного дисбаланса, как отмечает автор, могут быть следующие.
Гипертонус укороченной мышцы, сопровождаемый снижением порога ее возбудимости при сохранности нейромоторного аппарата. Гипотонус расслабленной мышцы (синонимы - растянутая, утомленная мышца), имеющей повышенный порог возбудимости при сохранности нейромоторного аппарата. Переходные формы: а) укороченная гипотоничная мышца (например, вследствие укорочения ее фасциального ложа) и б) растянутая гипертоничная мышца (например, находящаяся в состоянии эксцентрического сокращения). Э.И. Аухадеев (1993) классифицирует мышечно-тонический дисбаланс у подростков следующим образом.
Общая (диффузная) мышечная гипотония с повышенной подвижностью во всех суставах, естественно увеличенными физиологическими изгибами позвоночника, узкой грудной клеткой, Х-образными руками и ногами, рекурвациями в локтевых и коленных суставах, уплощенными стопами и рядом других особенностей опорно-двигательного аппарата. Дисбаланс сосредоточен главным образом вокруг плечевого пояса в виде выраженной асимметрии форм и размеров плечевого пояса и рук, а также подвижности их суставов. Характерны сутулая форма спины с плоской грудной клеткой и сколиотически искривленный позвоночник с первичной дугой в верхнегрудном отделе. Дисбаланс сосредоточен вокруг тазового пояса, в форме асимметрии форм и размеров тазового пояса, ног, стоп, различий в подвижности суставов. В этом случае, как правило, имеется сколиотическое искривление позвоночника с первичной дугой в нижнегрудном и поясничном отделах. Мышечные дисбалансы могут сопровождаться возникновением развернутых мышечно-тонических синдромов, описанных в том числе у спортсменов высокой квалификации (Минц Е.И., 1999).
Синдром Наффцигера
Клинический случай
Студент КГАФК А-ов Д., 20 лет, КМС в спортивном плавании (спортивный стаж 10 лет). Тренировки закончил в 1992 г., после чего активно занялся атлетической гимнастикой. Два года назад обратил внимание на выраженное похолодание кистей рук и их синюшность, которые не исчезали даже при высокой температуре окружающего воздуха. «Потепление» рук происходило только в момент приема горячей ванны или душа и в положении лежа на спине с низкой подушкой. Через 15 мин после вставания с постели кисти приобретали прежние температуру и цвет. Два месяца назад при контакте с холодной водой появились болезненные судороги в мышцах предплечья.
Объективно. При наружном осмотре в положении стоя обращает на себя внимание пространственное положение тела, при котором голова и шея выдвинуты вперед, голова наклонена вниз (нижний край подбородка находится на уровне ключиц), шейный лордоз сглажен, латеро-латеральные размеры шеи за счет тонуса (D=S) грудино-ключично-сосцевидных мышц увеличены, а вентродорсальные размеры шеи за счет значительного снижения мышечной массы медиальной порции верхнего пучка трапециевидной мышцы уменьшены. Визуально определяется также выраженная рельефность хрящей гортани и остистых отростков шейного отдела позвоночника на всем его протяжении. Кожные покровы (за исключением рук) обычной окраски, кисти холодные, цианотичные, влажные. Симптом белого пятна справа 5 с, слева 13 с.
Результаты пальпаторного обследования: значительное снижение мышечной массы и тонуса медиальной порции верхнего пучка трапециевидной мышцы. Повышение мышечной массы и тонуса (D=S) грудино-ключично-сосцевидной мышцы на всем протяжении. Выраженное напряжение и болезненность передней и средней лестничных мышц в области надключичной ямки.
Результаты обследования активных движений в шейном отделе позвоночника (в положении сидя): боковой наклон (D=S) до 45?; наклон назад до 40?; ограничение объема ротации (D=S) до 40? (ротация производится одновременно с боковым наклоном).
Результаты обследования пассивных движений (в положении лежа): движения в атлантозатылочном и CI-СII сегментах в нормальном объеме; ограничение боковых наклонов. При попытках совершить движения в физиологических объемах возникают резкое напряжение и болезненность в грудино-ключично-сосцевидной мышце, а также передней и средней лестничных мышцах.
Выраженных изменений в других отделах позвоночника не выявлено.
Со стороны внутренних органов при физикальном и инструментальном обследовании патологии не обнаружено.
Исходная реовазография верхних конечностей: снижение пульсового кровенаполнения в обоих предплечьях с повышением сосудистого тонуса.
После исключения реберно-ключичного, шейно-реберного, лопаточно-реберного синдромов, а также синдромов канала запястья, малой грудной мышцы и Педжета-Шреттера обследованному был поставлен диагноз синдрома Нафцигера (синдром передней лестничной мышцы ). Его причиной явилось снижение функциональной силы трапециевидной мышцы (при сохранении общего мышечного тонуса тренированного спортсмена), в результате чего центр тяжести сместился кпереди. Для коррекции данного состояния включились компенсаторные механизмы, вызвавшие рефлекторное напряжение грудино-ключично-сосцевидных мышц, а также передней и средней лестничных мышц.
Полное исчезновение признаков синдрома Нафцигера зарегистрировано через 12 мес после проведения комплексного лечения.
Синдром пирамидальной мышцы
Клинический случай
Спортсмен М-ов Р., 28 лет, специализация - футбол, квалификация - I разряд, спортивный стаж - 17 лет.
В середине января 1999 г. во время тренировки почувствовал в надлобковой области довольно выраженную боль тянущего характера, которая длилась в течение 3 дней. В это время спортсмен не тренировался. Затем он приступил к тренировкам, но во время каждой из них боль появлялась вновь и была довольно интенсивной на протяжении 3-4 ч. Появились также боли при вставании с постели.
После исключения патологии кишечника и предстательной железы (физикальное обследование, колоноскопия, анализ кала на дисбактериоз и УЗИ предстательной железы) спортсмену было проведено специальное обследование, результаты которого оказались следующими: величина физиологических изгибов позвоночника нормальная; положение костей таза нормальное; функциональное блокирование в различных отделах позвоночника не определяется; в гипертонусе:
слева:
грудино-ключично-сосцевидная мышца;
передняя и задняя лестничные мышцы;
напрягатель широкой фасции бедра;
четырехглавая мышца бедра;
справа:
напрягатель широкой фасции бедра;
четырехглавая мышца бедра.
Снижение функциональной силы прямых мышц живота оценено в 2 балла по отношению к нормальной. При проведении теста на прямые мышцы живота - резкая боль в надлобковой области. Во время дополнительного обследования (пальпация, выявление триггерных зон) установлено наличие резкого повышения тонуса и болезненности в области пирамидальной мышцы.
К 10-му дню с момента начала лечения боли прекратились, спортсмен приступил к тренировкам. Повторных обращений не было.
Как показали полученные данные, позитивное влияние систематических физических упражнений у обследованного контингента проявляется тенденцией к уменьшению числа лиц, имеющих функциональное снижение силы отдельных мышц и мышечных групп.
Учитывая это, с целью выявления и профилактики функциональных и ранних морфологических нарушений опорно-двигательного аппарата у юных атлетов необходимо совершенствование систем их допуска к занятиям спортом и ежегодного углубленного медицинского контроля с позиции включения в общепринятый комплекс обследований специальных показателей и функциональных проб, позволяющих выявить среди обследуемых детей и подростков определенные группы риска, нуждающиеся в особом подходе к организации последовательных, и особенно начального, этапов физической подготовки.
СОЕДИНИТЕЛЬНОТКАННАЯ ДИСПЛАЗИЯ ОПОРНО-ДВИГАТЕЛЬНОГО АППАРАТА Соединительнотканная дисплазия опорно-двигательного аппарата может проявляться аномалиями скелета и суставов.
Деформации грудной клетки (любые варианты).
Врожденные аномалии позвоночника.
Ювенильный спондилез и остеохондроз позвоночника.
Слабость сухожильно-связочного аппарата суставов, позвоночника и стоп.
Нарушения осанки.
Гипермобильность позвоночника.
Боковые искривления позвоночника - ювенильный сколиоз.
Плоскостопие (продольное, поперечное, комбинированное).
Синдром гипермобильности суставов.
Применительно к практике спортивной медицины наиболее актуальны:
малые аномалии развития позвоночника;
гипермобильность позвоночника;
гипермобильность суставов;
плоскостопие.
Малые аномалии развития позвоночника
В настоящее время у детей и подростков часто встречают аномалии и пороки развития позвоночника, которые не требуют хирургического вмешательства, но оказывают существенное влияние на статику позвоночника в целом и движение в каждом позвоночном двигательном сегменте, особенно когда речь идет о напряженной мышечной деятельности. Пороки развития чаще бывают множественными. Их несвоевременное обнаружение нередко является одной из причин серьезного травматизма или возникновения различных заболеваний и патологических состояний как у детей, так в дальнейшем и у взрослых.
Зарубежные специалисты при допуске к занятиям спортом уделяют подобным порокам особое внимание. Синдром «короткой шеи» - это собирательное название, включающее целый ряд различных вариантов развития шейного отдела позвоночника, таких как базилярная импрессия, ассимиляция атланта, конкресценция шейных позвонков и шейные ребра. Подобные изменения ряд авторов рассматривают как варианты нормального развития позвоночника, другие же - как аномалии развития, имеющие определенное клиническое значение (Лагунова И.Г., 1981).
Одним из наиболее значимых вариантов развития краниовертебрального перехода является базилярная импрессия (базальное вдавление) (Мень Р., 1970; Иваничев Г.А., 1997). Косвенным указанием на наличие нарушения анатомических взаимоотношений в этой области может служить низкий уровень роста волос и шейный гиперлордоз с лордотической деформацией зуба аксиса. Однако основными ориентирами для выявления данной аномалии служат краниометрические показатели (рис. 65).
рис. 65. Краниометрические линии
Для их расчета на боковой рентгенограмме черепа проводят три линии: 1) линию затылочного отверстия, или линию Мак-Рея (McRae D., 1953), - от
базиона (переднего края большого затылочного отверстия) до опистиона (заднего его края); 2) нёбно-затылочную линию, или линию Чемберлена (Chamberlain, 1939), - от заднего края твердого нёба до опистиона; 3) линию Мак-Грегора (McGregor M., 1948) - от твердого нёба до наиболее выступающей нижней поверхности затылочной кости.
Если зуб аксиса располагается выше линии Чемберлена, превышает линию МакГрегора на 2-3 мм или достигает линии Мак-Рея, то ставят диагноз базилярной импрессии.
Данный вариант развития позвоночника может стать причиной различной степени нарушения кровообращения головного мозга в вертебробазилярном бассейне, а также непосредственного травмирования спинного мозга при интенсивных физических нагрузках, предъявляющих повышенные требования к подвижности шейного отдела позвоночника.
К подобным клиническим изменениям приводят также ассимиляция атланта, аномалия Киммерли, конкресценция шейных позвонков и узкий позвоночный канал.
Диагноз ассимиляции атланта может быть поставлен при рентгенологическом исследовании шейного отдела позвоночника с функциональными пробами.
Сближение задней дуги атланта с чешуей затылочной кости, не изменяющееся при функциональном исследовании в положении резкого сгибания головы кпереди (симптом «прилипания» задней дуги), указывает на наличие ассимиляции атланта.
Аналогичное рентгенологическое ис следование позволяет выявить аномалию Киммерли (рис. 66) - оссификацию атлантоокципитальной связки. По мнению М.А. Бахтадзе (1998), аномалия Киммерли приобретает клиническое значение при размерах отверстия уже 6×6 мм.
рис. 66. Аномалия Киммерли
О сужении позвоночного канала говорят, если сагиттальный размер его меньше половины длины тела позвонка. Размер позвоночного канала в шейном отделе позвоночника устанавливают по линии, проведенной от задней кортикальной пластинки тела позвонка до основания остистого отростка.
Конкресценция (блоки) позвонков обусловлена нарушением процесса сегментации на ранней фазе развития позвоночника и выражается в слиянии двух (реже трех) позвонков с недоразвитым или полным отсутствием диска между ними. Сами позвонки при этом остаются неизмененными. Слияние может быть полным, когда сливаются тела и дуги, или частичным (только дуги или только тела). Блоки встречают чаще всего в шейном, реже в верхнегрудном отделе позвоночника, крайне редко в поясничном.
При врожденной конкресценции позвонков СI и СII, а также при ассимиляции атланта возникает ограничение движения на верхнешейном уровне с уменьшением амплитуды движений, что приводит к компенсаторному развитию гиперподвижности в нижнешейном отделе позвоночника. Повышенная нагрузка создает условия для быстрой изнашиваемости межпозвонковых дисков и развитию нестабильности на уровне СIV-СV и СV-С VI.
Следующий вариант аномалии развития - добавочные шейные ребра. Они бывают на границе шейного и грудного отделов позвоночника у VII шейного позвонка, односторонние или чаще с обеих сторон. Как очень редкий вариант могут быть у V и других шейных позвонков. По величине и степени развития шейные ребра очень вариабельны: от небольших добавочных фрагментов у поперечного отростка до вполне сформировавшихся ребер, которые синостозируют с I ребром и даже достигают рукоятки грудины. Шейные ребра, по данным разных авторов, встречаются в 1,5-7,0% случаев, чаще у женщин. Гораздо более редким вариантом является редукция первой пары ребер (обычно симметричная), при этом I грудной позвонок напоминает шейный. В шейном отделе позвоночника становится восемь шейных позвонков. Такое состояние носит название «цервикализация». Шея при этом имеет удлиненный вид.
Шейные ребра в условиях повышенных спортивных нагрузок могут вызывать как непосредственное травмирование ветвей плечевого сплетения, сопровождающееся тяжелым неврологическим синдромом, так и способствовать формированию стойкого синдрома передней лестничной мышцы, синдрома Нафцигера, который уже описан у спортсменов (Минц Е.И., 2000).
Все перечисленные аномалии и варианты развития могут способствовать формированию нестабильности шейного отдела позвоночника и синдрома «выраженного напряжения мышц шеи».
В последнее время у юных спортсменов часто возникают синкопальные состояния. Их происхождение нередко остается невыясненным, поскольку подавляющее большинство врачей ориентируются преимущественно на факты, не связанные с патологией позвоночника. В то же время именно нестабильность шейного отдела позвоночника, крайнюю степень которой принято называть подвывихом по Ковачу, нередко является у детей и подростков причиной синкопальных состояний.
Выраженное напряжение мышц шеи при этом носит вид саногенической реакции организма. В связи с этим рекомендуемые в подобных случаях упражнения на вращения головой, вытяжение шейного отдела позвоночника, а также массаж мышц шеи могут усугубить проблему, увеличивая степень патологической подвижности позвонков.
Клинически значимые аномалии развития бывают не только в шейном отделе позвоночника. В различных его отделах встречают недоразвитие тел позвонков, выражающееся в формировании бабочковидных позвонков. Возникновение бабочковидного позвонка (spina bifida anterior) обусловлено отсутствием слияния парной закладки его тела в раннем мезенхимальном и хрящевом периоде формирования позвонка. Обе половины тела (правая и левая) остаются неслившимися, и в дальнейшем каждая из них принимает в силу нагрузки клиновидную форму, а вместе - форму крыльев бабочки. Обычно бывает изменен один позвонок, реже два (рис 4-67).
рис. 67. Бабочковидные позвонки
Лица с подобной аномалией в условиях интенсивных физических нагрузок представляют повышенную группу риска в плане возникновения серьезных травм позвоночника с грубыми неврологическими проявлениями.
В эту группу риска должны быть включены также дети и подростки, имеющие клиновидные позвонки. Особенно опасен вариант, когда имеется два клиновидных позвонка, расположенных на разных уровнях и с противоположных сторон (так называемые альтернирующие полупозвонки) (рис. 68). И если боковой клиновидный позвонок в большинстве случаев сопровождается выраженным врожденным сколиозом, то в случае альтернирующих полупозвонков визуальных нарушений осанки часто почти не выявляют.
рис. 68. Клиновидные позвонки
Важность раннего выявления альтернирующих полупозвонков подтверждает случай из практики О.О. Лаголы.
С-н С.П., 15 лет, в течение четырех лет занимался баскетболом. Обратился с жалобами на боли в грудном и шейном отделах позвоночника, возникающие при физической нагрузке и проходящие в покое. Боли появились в течение двух последних лет, носят периодический характер, иногда усиливаются после интенсивных тренировок.
При объективном осмотре: высокий рост, длина тела более 90 центилей по перцентельной шкале, астеничное телосложение, относительное удлинение конечностей - частное от деления размаха рук на длину тела больше 1,03, преобладание продольных размеров тела - частное от деления окружности запястья на длину II пальца меньше 2,11, признак запястья - при обхвате запястья I и V пальцами последние заходят друг за друга. Грудной кифоз сглажен, левое плечо и левая лопатка незначительно выше правых, слабовыраженная S-образная деформация позвоночника в грудном отделе. Паравертебральные и трапециевидные мышцы напряжены, болезненны при пальпации.
На рентгенограммах грудного отдела позвоночника в прямой проекции (рис. 69) выявлены альтернирующие клиновидные полупозвонки - один на уровне ТII-TIII слева, другой на уровне TVI-TVII справа. Учитывая, что клиновидные позвонки не были консолидированы с нижеили вышележащими, что представляет повышенную опасность в плане прогрессирования сколиоза и травматизации позвоночника, было рекомендовано прекратить интенсивные занятия спортом.
Наиболее клинически значимыми вариантами развития поясничного отдела позвоночника являются аномалия суставного тропизма, люмбализация, сакрализация и спондилолиз.
рис. 69. Spina bifida posterior
Аномалия суставного тропизма - это асимметрия суставных отростков, изменения размеров и положения суставных фасеток, с расположением правых и левых межпозвонковых суставных отростков в разных плоскостях. Подобные изменения могут быть в суставах как одного позвонка, так и нескольких.
Изменение плоскости межпозвонковых суставов является причиной нарушения жесткости заднего опорного комплекса, перераспределения нагрузки на оба опорных комплекса, ранней дегенерации позвоночного сегмента, которая осложняется его нестабильностью.
Недоразвитие суставных отростков приводит к перерастяжению капсулы сустава, смещению суставных поверхностей, сужению межпозвонковых отверстий, гипермобильности межпозвонковых суставов, уменьшению жесткости заднего опорного комплекса и увеличению нагрузки на передний опорный комплекс.
Непропорционально большие суставные отростки приводят к увеличению жесткости заднего опорного комплекса, что способствует росту нагрузки на эту часть позвоночника.
Люмбализация - состояние, когда I крестцовый позвонок приобретает черты поясничного, при этом поясничный отдел увеличивается до шести позвонков, а крестец укорачивается до четырех. Значительно чаще V поясничный позвонок приобретает черты крестцового, и тогда в поясничном отделе оказывается четыре позвонка, а в крестцовом шесть. Такой вариант, получивший широко распространенное название - сакрализация, встречают в разнообразных ее проявлениях почти у 25% людей.
Сакрализация выражается в одностороннем или двустороннем увеличении и утолщении поперечных отростков LV, от едва заметных до резко выраженных. Увеличенные отростки могут не достигать боковых масс крестца (неполная сакрализация), но при значительном увеличении сравниваются по размерам с боковыми массами и соединяются с ними (полная сакрализация). Все виды сакрализации сводятся к четырем формам: неполной (односторонней и двусторонней) и полной (односторонней и двусторонней) с многочисленными вариантами в каждой из них.
Аномалия суставного тропизма, люмбализация и сакрализация могут нарушать нормальную биомеханику поясничного отдела позвоночника и являться факторами повышенного риска, травматизации, а также формирования нестабильности и в дальнейшем образования грыж межпозвонковых дисков данного региона с различными клиническими проявлениями.
Расщепление в боковых межсуставных отделах позвонков получило название спондилолиз. Спондилолиз под влиянием статических и динамических нагрузок, как правило, приводит к смещению тела позвонка кпереди - спондилолистезу, который почти всегда сопровождается тяжелыми клиническими проявлениями.
Последнее подтверждает следующий случай из клинической практики О.О. Лагоды.
Б-т А.Г., студент КГАФК, 21 год, занимается тяжелей атлетикой с 12 лет, кандидат в мастера спорта. Обратился с жалобами на постоянные боли в поясничном отделе позвоночника, усиливающиеся при физической нагрузке и кашле. Год назад отметил, что при попытке поднять вес возникает непроизвольное кифозирование поясничного отдела позвоночника. При этом штанга все время падает вперед. Во время одной из тренировок возникла острая боль в поясничном отделе позвоночника. После прекращения тренировок боль постепенно ушла, но возобновлялась при относительно небольшой осевой нагрузке. Периодически стало возникать ощущение «ватных ног».
При объективном осмотре зарегистрированы локальное кифозирование в нижнепоясничном отделе позвоночника, выраженное напряжение и болезненность при пальпации паравертебральных мышц, положительный синдром ипсилатерального напряжения многораздельных мышц с двух сторон. Симптом Лассега слабоположительный (75?) с двух сторон. Сухожильные и периостальные рефлексы сохранены. Нарушения чувствительности на момент осмотра отсутствовали.
На рентгенограммах поясничного отдела позвоночника в боковой проекции выявлен передний листез V поясничного позвонка I-II степени. При проведении рентгенографии поясничного отдела позвоночника в косой проекции обнаружено расщепление в межсуставном отделе данного позвонка слева (спондилолиз LV).
Спондилолиз, как правило, обнаруживают только при манифестации клинических проявлений патологии позвоночника или как случайную рентгенологическую находку. Профилактическое выявление данной аномалии развития практически невозможно, так как для этого требуется проведение рентгенологического исследования позвоночника в специальных нестандартных укладках или использование КТ, что неприемлемо при массовых обследованиях. Косвенным признаком наличия спондилолиза является уже развившийся истинный спондилолистез.
Гипермобильность позвоночника
НЕСТАБИЛЬНОСТЬ ШЕЙНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Развитие позвоночника в норме продолжается до 20-22 лет. Оссификация разных его отделов происходит в следующем порядке: верхнешейный, среднегрудной, шейный, нижнегрудной, поясничный, крестцовый. Апофизы позвонков оссифицируются с 8 до 15-16 лет. Оссификация СII приходится на возрастной период от 4 до 6 лет. Физиологические изгибы позвоночника намечаются в 2-4 года, в 6 лет они становятся отчетливыми. Величина шейного лордоза уменьшается до 9 лет. С возрастом наблюдается изменение ориентации фасеток межпозвонковых суставов: в раннем детстве они имеют относительно горизонтальное расположение; увеличение угла наклона фасеток продолжается до 10 лет, пока они не примут вертикального положения, после чего способны ограничивать движение позвонков.
Нестабильность представляет собой патологическую подвижность в позвоночном сегменте. Это может быть либо увеличение амплитуды нормальных движений, либо возникновение нехарактерных для диапазона нормы новых степеней свободы движений. Показателем нестабильности позвоночника служит смещение позвонков. Оно является рентгенологической находкой, в то время как нестабильность позвоночника представляет собой клиническое понятие. Смещение позвонков может протекать без болевого синдрома, в то же время нестабильность характеризуется болью. Нестабильность свидетельствует о несостоятельности опорных комплексов, предохраняющих позвоночник от деформации и защищающих спинной мозг и его структуры от раздражения.
Характерные признаки нестабильности следующие.
Нарушение несущей способности позвоночника происходит при воздействии внешних нагрузок, как физиологических, так и избыточных.
Позвоночник теряет свою способность сохранять определенные соотношения между позвонками. Нарушение проявляется в виде деформации, патологического перемещения позвонков или разрушения элементов позвоночника.
Нестабильность вызывает боль, неврологические расстройства, напряжение мышц и ограничение движений.
Избыточная подвижность в шейном отделе позвоночника в норме характерна для определенного возраста и определенной локализации позвонка. Амплитуда подвижности позвоночника у детей превышает таковую у взрослых. В детском возрасте избыточную подвижность в верхнешейном отделе позвоночника регистрируют в 65% случаев, что связано с отсутствием межпозвонкового диска на уровне СI-СII. Наиболее подвижным является сегмент СII-СIII. Нарушения на этом уровне диагностируют в 52% случаев нестабильности позвоночника. Повышенную подвижность сегмента С-С наблюдают до 8 лет (амплитуда смещения позвонков СI и СII при сгибании составляет 4 мм, а при разгибании - 2 мм).
Основной симптом нестабильности - боль или дискомфорт в области шеи. При нестабильности в атлантоокципитальном сочленении ирритативная боль может носить периодический характер и усиливаться после физической нагрузки. Она обусловливает хроническое рефлекторное напряжение мышц шеи.
Нестабильность может явиться причиной развития у детей острой кривошеи . В начале заболевания наблюдают повышенный тонус паравертебральных мышц, который приводит к их переутомлению. В мышцах происходят нарушения микроциркуляции, развитие гипотрофии и снижение тонуса. Появляется чувство неуверенности при движениях в шее. Нарушается способность выдерживать обычную нагрузку. Возникает необходимость в средствах дополнительной иммобилизации шеи, вплоть до поддержки головы руками.
Нестабильность позвоночника может сопровождаться развитием кифотического искривления позвоночника. При дегенеративной нестабильности локальный кифоз наблюдают в 40% случаев. Это непостоянный симптом нестабильности, который со временем может либо усугубиться, либо исчезнуть.
Характерная для нестабильности повышенная подвижность встречается почти с такой же частотой, как и отсутствие движений, вплоть до их полного исчезновения. Возможны различные варианты нарушения подвижности позвоночника.
Повышение подвижности на уровне нестабильности.
Снижение подвижности на уровне нестабильности в комбинации с повышенной подвижностью на вышележащем уровне.
Снижение подвижности во всех сегментах позвоночника. Наблюдают два варианта компенсации нестабильности мышцами.
Нестабильность компенсируется работой мышц. Напряжение мышц способно удержать позвонки от патологических движений, избавить от неприятных ощущений и снизить интенсивность болевого синдрома. Степень компенсации пропорциональна объему и тонусу мышц. Напряжение мышц сильнее выражено на ранних этапах развития патологического процесса. Нестабильность не компенсируется напряжением мышц. Смещение позвонков приводит к их подвывиху, постоянным болям и артрозу межпозвонковых суставов. Выраженность компенсации определяет состояние обследуемого с нестабильностью позвоночника. Фиброз диска приводит к повышению его жесткости, уменьшению подвижности в позвоночном сегменте, уменьшению раздражения нервных структур и снижению интенсивности боли.
Нестабильность, начавшаяся в раннем возрасте, наиболее неблагоприятна. При нестабильности позвоночника смещение позвонков приводит к сужению позвоночного канала, раздражению твердой мозговой оболочки, спинного мозга
и его корешков, в результате чего развиваются неврологические нарушения, которые объединяют в три группы синдромов.
Корешковые: прострел, цервикалгии, радикулит. Нейродистрофические: синдром передней лестничной мышцы, малой грудной мышцы, плечелопаточный периартрит, эпикондилопатия, синдром позвоночной артерии, кардиальный синдром. Спинальные: переднебоковой синдром, заднебоковой синдром, заднестолбовой синдром, проводниковые нарушения. Выделяют четыре основных вида нестабильности позвоночника: посттравматическую, дегенеративную, послеоперационную и диспластическую. Посттравматическая нестабильность развивается в результате травмы - перелома, переломовывиха или вывиха позвонков. При повреждении позвоночника действуют сгибательный, сгибательновращательный, разгибательный и компрессионный механизмы повреждения. Первые два механизма возможны при автодорожных и спортивных травмах и составляют 70% общего числа повреждений позвоночника. Разгибательный механизм возникает при резком запрокидывании головы и встречается при хлыстовидной автодорожной травме. Компрессионный механизм связан с резкой нагрузкой по оси позвоночника и действует при падении с высоты.
Посттравматическая нестабильность осложняет около 10% случаев переломов и переломовывихов позвонков. После травмы нестабильным оказывается тот сегмент позвоночника, в котором произошло повреждение либо переднего, либо заднего опорного комплексов. Посттравматическая нестабильность дает спинальную или корешковую симптоматику.
При травматическом повреждении смещение позвонков более 3,5 мм и увеличение угла между замыкательными пластинками тел смежных позвонков более 11? трактуют как результат грубого повреждения связочного аппарата. Повреждение заднего опорного комплекса со смещением тела позвонка до 2 мм и суставных отростков до 1/3 можно считать благоприятным вариантом течения нестабильности. В то же время разрушение переднего опорного комплекса со смещением тел позвонков 2 мм и более считают неблагоприятным в плане прогноза течения, поскольку в таких случаях есть основания для прогрессирования нестабильности.
Посттравматическая нестабильность бывает во всех возрастных группах. У детей она развивается или в результате интранатальной травмы шейного отдела позвоночника при акушерском пособии, во время которого происходит повреждение связок шейного отдела позвоночника, или вследствие компрессионных переломов тел позвонков с повреждением межпозвонковых дисков и связок.
Дегенеративная нестабильность развивается при дегенеративно-дистрофи ческих изменениях межпозвонковых дисков, что приводит к разволокнению фиброзного кольца и фрагментированию ткани диска, а следовательно, к уменьшению его фиксирующей способности.
Диспластическая нестабильность является проявлением синдрома дисплазии соединительной ткани. Врожденная неполноценность соединительной ткани проявляется эксцентричным положением пульпозного ядра, сужением межпозвонкового диска, нарушением целостности и параллельности замыкательных пластинок, а также клиновидностью тел позвонков. При дисплазии изменение структуры коллагеновых волокон приводит к нарушению процесса гидратации ткани пульпозного ядра, что вызывает нарушение механических свойств межпозвонкового диска, снижение жесткости фиксации позвонков, нарушение соотношения между пульпозным ядром и фиброзным кольцом.
Диспластические изменения могут поражать любой из элементов позвоночника. Врожденное недоразвитие сумочно-связочного аппарата формирует синдром заднего опорного комплекса, описанный А.В. Демченко у подростков.
Диспластические изменения приводят к раннему развитию дегенеративного процесса в молодом возрасте с нарушением стабильности позвоночника. Врожденная асимметрия межпозвонковых суставов проявляется в изменении размеров и положения суставных фасеток.
В зрелом возрасте дисплазия межпозвонковых суставов является причиной развития диспластического остеохондроза, который может привести как к нестабильности позвоночника, так и к спондилоартрозу.
В клинике нестабильность шейного отдела позвоночника у взрослых измеряют в баллах с помощью системы оценки клинических признаков (табл. 6).
Таблица 6. Критерии нестабильности по Уайту
Примечание. Нестабильность позвоночника считают верифицированной в случае, когда сумма баллов равна либо больше 5.
Рентгенологические проявления нестабильности. Чаще всего нестабильность позвоночника развивается в местах повышенной подвижности позвонков. В шейном отделе это атлантоаксиальный и нижнешейный уровни.
Подвывих определяют на основании данных рентгенометрии по рентгенограммам в боковой проекции. Рентгенограмму делают так, чтобы вместе с шейными позвонками были видны нижняя часть затылочной кости и твердое нёбо. Соотношения верхнешейных позвонков и размеры позвоночного канала определяют с помощью ряда рентгенометрических расчетов.
Подвывих в верхнешейном отделе бывает четырех типов: передний, задний, боковой и вертикальный. Передний подвывих встречают чаще, чем все остальные. У взрослых смещение позвонка СI на 3 мм считают патологическим. Смещение на 10-12 мм свидетельствует о разрушении всего связочного комплекса. Боковой подвывих диагностируют в том случае, если смещение превысило 2 мм. Подвывих сопровождается боковой ротацией головы.
Наиболее ранним признаком нестабильности является увеличение угла между двумя смежными позвонками на функциональных рентгенограммах. Самым достоверным признаком нестабильности служит комбинация увеличения смещения позвонка в сагиттальной плоскости и образование угла между замыкательными пластинками тел смежных позвонков более 10?.
В норме повышенную подвижность в нижнешейном отделе чаще встречают в сегментах СIII-СIV, СIV-СV и СV-СVI. Размер позвоночного канала на уровне СIII колеблется в пределах от 14 до 18 мм, а смещение позвонков в переднезаднем направлении составляет не более 2 мм. Такая величина смещения является относительно устойчивой за счет сохранения фиксирующей функции передней продольной связки.
Синдром гипермобильности суставов
Лица с умеренно выраженным вариантом синдрома гипермобильности суставов нередко отбираются в спортивную и художественную гимнастику, акробатику, прыжки на батуте, плавание.
Впервые существование у людей повышенной подвижности суставов отметил Гиппократ. В 1891 г. московский врач А.Н. Черногубов на заседании Московского дерматовенерологического общества сделал сообщение о своеобразном заболевании, симптомами которого были повышенная растяжимость кожи, разболтанность суставов со склонностью к их подвывихам, хрупкость сосудов и легкая ранимость кожи, что было расценено как проявление системной неполноценности соединительной ткани. После описаний Элерса в 1901 г. и Данло в 1908 г. это заболевание было названо синдромом Элерса-Данло («гиперэластичная кожа», «эластическая фибродисплазия», «каучуковый человек»). В дальнейшем первичное увеличение подвижности суставов было отмечено при целом ряде синдромов и заболеваний, имеющих наследственное происхождение. В случае сочетания повышенной подвижности суставов с различными изменениями суставной и мышечной систем принято говорить о синдроме гипермобильности.
В настоящее время убедительно доказано существование наследственной предрасположенности к возникновению гипермобильности суставов и синдрома гипермобильности. Однако тип наследования однозначно не установлен - возможны как аутосомно-доминантный, так и аутосомно-рецессивный. По некоторым данным, гипермобильность суставов наследуется доминантно-сцепленно с полом (Гребенев Д.А., 1989).
Этиология и патогенез гипермобильности суставов окончательно не ясны. Существует предположение о ее связи с изменением структуры и соотношения различных типов коллагена. У женщин с гипермобильностью суставов в коже было обнаружено достоверное (по сравнению с контролем) увеличение соотношения типов коллагена III/III+I, уменьшение количества «толстых» и увеличение «тонких» коллагеновых волокон, а также повышение содержания основного вещества, эластина и фиброцитов в ретикулярной строме.
Принято считать, что у женщин частота и выраженность гипермобильности выше, чем у мужчин (6,6:1; 8:1), однако результаты исследований в этом плане достаточно противоречивы. С возрастом гипермобильность уменьшается, особенно быстро в детстве. В некоторых этнических группах, например у индейцев, она наблюдается значительно чаще, чем у европейцев ( Грэхем Р., 1992).
Люди с гипермобильностью суставов предрасположены к возникновению различных мышечно-скелетных изменений, в частности артралгий, вывихов суставов, синовиитов, повреждений связок, сухожилий и менисков, синдрома «шатающейся спины», спондилеза, спондилолистеза. Кроме того, у них достоверно чаще обнаруживаются пролапс митрального клапана, варикозное расширение вен нижних конечностей, грыжи, переломы костей, у женщин - опущение матки, нарушения менструального цикла, невынашивание беременности вследствие истмикоцервикальной недостаточности.
Характерны также увеличенная эластичность и истончение кожи, наличие кровоподтеков и гематом вследствие хрупкости артериальной сосудистой стенки, мышечная гипотония, миотония, птоз, косоглазие, изменения роговицы, глаукома. Встречаются дивертикулез, бронхоэктазы, патология мочевыводящих путей и желчного пузыря (деформации, нарушения моторной функции).
У женщин чаще наблюдаются генерализованные артралгии (боли в пояснице, коленях, плечевых и локтевых суставах, кистях рук) и пролапс митрального клапана, у мужчин - разрывы сухожилий, связок, повреждения менисков и межпозвонковых дисков. Существует предположение, что люди с гипермобильностью суставов склонны к развитию у них раннего остеоартроза. Этот процесс может быть обусловлен двумя механизмами. С одной стороны, увеличение подвижности может привести к возникновению значительной биомеханической перегрузки в суставе и его повреждению в связи с неполноценностью коллагена как непосредственно суставных поверхностей, так и его опорных структур. С другой стороны, генетические дефекты, затрагивающие продукцию всех типов коллагена, могут приводить к независимому развитию клинической картины гипермобильности суставов и раннего остеоартроза (Гребенев Д.А. , 1989).
Критерии диагностики синдрома гипермобильности суставов
Возможность пассивного приведения I пальца кисти к предплечью.
Пассивное переразгибание пальцев кисти так, что они располагаются параллельно предплечью.
Переразгибание в локтевом суставе более 10?.
Переразгибание в коленном суставе более 10?.
Пассивное переразгибание стопы (оценивается субъективно). Подсчет проводится по 5-балльной системе (гипермобильность в парных суставах оценивается в 1 балл).
В последующем Beighton (1969, 1973), Grahame и Jenkins (1972) вместо второго и пятого критериев включили в данную систему следующие признаки: пассивное переразгибание мизинца более 90? и возможность коснуться пола ладонями при наклоне вперед с выпрямленными в коленных суставах ногами.
Таким образом, данные критерии включают четыре парных признака и один непарный (каждый признак соответствует 1 баллу). Максимальная сумма баллов - 9 - соответствует генерализованной гипермобильности суставов; 5-8 баллов - выраженной гипермобильности; 3-4 балла - легкой гипермобильности.
Клиническую картину СГМС определяют симптомы, связанные с избыточной растяжимостью соединительнотканных структур и их повышенной чувствительностью к механической нагрузке. При СГМС отсутствуют патогномоничные симптомы, в связи с чем диагностический процесс в значительной степени предполагает исключение других возможных причин суставного синдрома, помимо присутствующей гипермобильности. Определенную помощь могут оказать Брайтонские (1998) критерии диагноза СГМС, которые представлены ниже.
Большие критерии:
Счет по шкале Бейтона 4 или более (на момент осмотра или в прошлом). Артралгия более 3 мес в четырех суставах или более. Малые критерии.
Счет по шкале Бейтона 1-3 (для людей старше 40 лет).
Артралгия менее 3 мес в 1-3 суставах или люмбальгия, спондилез, спондилолиз, спондилолистез.
Вывих/подвывих более чем в одном суставе или повторные вывихи в одном суставе.
Периартикулярные поражения более двух локализаций (энтезопатия, теносиновит, бурсит).
Марфаноидность (высокий рост, худощавость, соотношение размах рук/рост >1,03, соотношение верхний/нижний сегмент тела <0,83, арахнодактилия).
Аномальная кожа: тонкость, гиперрастяжимость, стрии, атрофичные рубцы.
Глазные признаки: нависающие веки или миопия, или антимонголоидная складка.
Варикозные вены, грыжи или опущение матки/прямой кишки.
Для диагноза СГМС необходимо присутствие двух больших критериев, или одного большого и двух малых, или четырех малых критериев. Исключают:
синдром Марфана по отсутствию подвывихов хрусталиков и дилатации восходящего отдела аорты;
несовершенный остеогенез по отсутствию множественных переломов костей и «голубых» склер;
синдром Элерса-Данло по отсутствию выраженных кожных и сосудистых симптомов.
В Брайтонских критериях СГМС использованы внесуставные проявления, что, с одной стороны, еще раз свидетельствует об СГМС как проявлении системной дисплазии соединительной ткани, а с другой - позволяет устанавливать диагноз СГМС у людей с нормальным объемом движений в суставах.
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ СИНДРОМА ГИПЕРМОБИЛЬНОСТИ СУСТАВОВ
Клиническая картина СГМС многообразна и включает как суставные, так и внесуставные проявления, отраженные в критериях гипермобильности суставов.
Нередким фактом в истории жизни пациента является его участие в сферах деятельности, где гипермобильность суставов имеет определенное преимущество (танцы, балет, акробатика). Однако одновременно отмечается и особая чувствительность к физическим нагрузкам, склонность к частым травмам (растяжения, подвывихи голеностопных суставов). Нередко в семейном анамнезе (и при осмотре родных) удается установить наличие гипермобильности суставов у кровных родственников (преимущественно по женской линии), часто со схожими проблемами.
Дебют суставного синдрома у индивидуума с конституциональной гипермобильностью может быть в любой период жизни. Как правило, это связано с нарушением сложившегося в предыдущий период равновесия между нагрузкой и возможностями организма (изменение двигательного стереотипа, увеличение массы тела, беременность).
Полиартралгии характерны для людей с СГМС молодого возраста; при этом фактор связи с физической нагрузкой на суставы имеет меньшее значение. Провоцирующими артралгии моментами могут быть психоэмоциональный стресс, метеоусловия, фаза менструального цикла, перенесенное острое респираторное заболевание. Существенное значение в генезе полиартралгий у пациентов с СГМС имеет состояние проприоцептивной чувствительности, нарушение которой было показано при гипермобильности. Принимая во внимание дифференциальный диагноз с ювенильным хроническим артритом, используют результаты применения нестероидных противовоспалительных препаратов (НПВП); полиартралгии при СГМС имеют невоспалительный характер и не отвечают на противовоспалительное лечение.
Наиболее частым вариантом проявления СГМС в любом возрасте являются олигоартралгии, и особенно артралгии коленных суставов. Причинами болевого синдрома в этом случае являются чувствительность к нагрузке опорных суставов и умеренные ортопедические аномалии (дисплазия тазобедренных суставов, продольное и поперечное плоскостопие), нередко встречающиеся у пациентов с СГМС.
Подвывихи суставов (в основном голеностопных и коленных) типичны для молодых людей. Многие из них узнают о своей предрасположенности к травмам и самостоятельно предпринимают профилактические меры (носят обувь с высокой шнуровкой, избегают травмогенных ситуаций).
Рецидивирующий выпот в суставе, как проявление СГМС, является нечастой, но наиболее сложной диагностической ситуацией, когда для исключения воспалительной артропатии необходимо использовать весь набор лабораторных и инструментальных методов обследования, включая диагностическую пункцию сустава. Характерные особенности выпота в сустав (обычно коленный) при СГМС - непосредственная связь с травмой, невоспалительный характер синовиальной жидкости и быстрое обратное развитие. В последующем может развиться стойкая артралгия травмированного коленного сустава, связанная с посттравматической менископатией.
Хруст (щелканье) суставов без болевых ощущений - часто единственное проявление гипермобильности и при отсутствии болевых ощущений не является признаком патологии. Оно связано с неравномерностью скольжения сухожилий относительно костных выступов в области суставов и не требует лечения.
Дорсалгии, нередко сочетающиеся со сколиозом и спондилолистезом, встречаются у пациентов с СГМС в любом возрасте.
Симптоматическое плоскостопие (продольное, поперечное и комбинированное) может быть единственным проявлением СГМС, особенно у молодых женщин, в течение длительного времени. Характерные признаки - усталость ног в конце дня, невозможность носить обувь на высоком каблуке или совсем без него. В более старшем возрасте (но не фатально) развиваются ортопедические осложнения плоскостопия - натоптыши, молоткообразная деформация пальцев стоп, hallux valgus, вторичный артроз голеностопных суставов.
Периартикулярные поражения (тендиниты, эпикондилит, другие энтезопатии, бурситы, туннельные синдромы) встречаются у пациентов с СГМС старше 40 лет. Как правило, возникают в ответ на необычную (непривычную) нагрузку или минимальную травму.
Инструментальные методы обследования в диагностике СГМС имеют меньшее значение, чем клинические. Однако ультразвуковое и ядерно-магнитнорезонансное обследование мягких тканей области сустава в ряде случаев позволяет обнаружить признаки периартикулярных поражений, не выявляемых при осмотре. Рентгенологическое исследование важно для регистрации признаков вторичного и раннего остеоартроза. Лабораторное обследование позволяет исключить системное воспалительное заболевание суставов.
Читайте также
- Медицинское обследование спортсменов
- Прогнозирование состояния здоровья спортсмена
- Пограничные состояния
- Гипертония и спорт (повышенное артериальное давление)
- Гипотония (пониженное артериальное давление)
- Медицинский контроль спортсменов
- Неврологическое обследование спортсменов
- Кардиологическое обследование спортсменов
- Лабораторная диагностика в спорте
- Тестирование общей физической работоспособности
Список литературы
- Аршин В.М., Аршин В.В. Что все же такое остеохондроз позвоночника? (Наблюдения и нетрадиционные суждения) // Анналы травматологии и ортопедии. - 1998. - № 2-3. - С. 149-158.
- Васильева Л.Ф. Алгоритмы мануальной диагностики и мануальной терапии патобиомеханических изменений мышечно-скелетной системы: Учебное пособие. - Новокузнецкий институт усовершенствования врачей, 1999. - 116 с.
- Васильева Л.Ф. Визуальная диагностика нарушений статики и динамики опорнодвигательного аппарата человека. - Иваново: МИК, 1996. - 112 с.
- Виленская Т.Е. Физическое воспитание детей младшего школьного возраста. - Ростовна-Дону: Феникс, 2006. - 256 с.
- Епифанов В.А., Ролик И.С., Епифанов А.В. Остеохондроз позвоночника (диагностика, лечение, профилактика). - М.: Академ. печатный дом, 2000. - 344 с.
- Лагода О.О. Морфофункциональные нарушения опорно-двигательного аппарата в системе медицинского контроля за юными спортсменами: Автореф. дис. ? канд. мед. наук:14.00.51. - М., 2001. - 181 с.
- Левит К., Захсе И., Янда В. Мануальная медицина: Пер. с нем. - М: Медицина, 1993. - 512 с.
- Локтев С.А. Легкая атлетика в детском и подростковом возрасте. - М.: Советский спорт, 2007. - 402 с.
- Макарова Г.А. Справочник детского спортивного врача: клинические аспекты. - М.: Советский спорт, 2008. - 440 с.
- Мак-Дугалл Дж. Дункан, Уэнгер Г.Э., Грин Г. Дж. Физиология тестирования спортсмена высокого класса. - Киев: Олимпийская литература, 1998. - 431 с.
- Медицина, физкультура и спорт. Итоги и перспективы развития: Материалы научнопрактической конференции. - Ижевск: УдГУ, 2000. - 171 с.
- Минц Е.И. Физиолого-биомеханический анализ функционального состояния опорнодвигательного аппарата у спортсменов: Автореф. дис. ? канд. биол. наук. - Краснодар, 2000. - 126 с.
- Нечаев В.И., Никитина Т.М. Плоскостопие, подростки и спорт // Медицина и спорт. - 2006. - № 2. - С. 22-23.
- Тревелл Дж. Г., Симонс Д.Г. Миофасциальные боли. - М.: Медицина, 1989. - Т. 1. - 256 с.
- Тревелл Дж. Г., Симонс Д.Г. Миофасциальные боли. - М.: Медицина, 1989. - Т. 2. - 608 с.
- Ульрих Э.В. Аномалии позвоночника у детей: Руководство для врачей. - СПб.: Сотис, 1995. - 335 с.
- Хабиров Ф.А., Исмагилов М.Ф. Туннельные синдромы тазового пояса и ног: Методические рекомендации - М., 1991. - С. 22-24.
- Хабиров Ф.А., Хабиров Р.А. Мышечная боль. - Казань.: Книжный дом, 1995. - 206 с.