Спортивная медицина — различия между версиями
Tubzik (обсуждение | вклад) (→«Триада женщины-спортсменки») |
Tubzik (обсуждение | вклад) (→Недостаточность яичников и особенности ее клинической картины у спортсменок) |
||
| Строка 1175: | Строка 1175: | ||
*Урсова Н.И. Проблема функциональных расстройств билиарного тракта у детей и их коррекция // Русский медицинский журнал. - 2003. - Т. 11. - № 3. - С. 138-142. | *Урсова Н.И. Проблема функциональных расстройств билиарного тракта у детей и их коррекция // Русский медицинский журнал. - 2003. - Т. 11. - № 3. - С. 138-142. | ||
*Хавкин А.И., Бельмер С.В., Волынец Г.В., Жихарева Н.С. Функциональные заболевания пищеварительного тракта у детей. Принципы рациональной терапии // Справочник педиатра. - 2006. - № 2. - С. 17-32. | *Хавкин А.И., Бельмер С.В., Волынец Г.В., Жихарева Н.С. Функциональные заболевания пищеварительного тракта у детей. Принципы рациональной терапии // Справочник педиатра. - 2006. - № 2. - С. 17-32. | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
== Принципы диагностики недостаточности яичников у женщин-спортсменок == | == Принципы диагностики недостаточности яичников у женщин-спортсменок == | ||
Версия 13:15, 29 апреля 2017
Источник: «Спортивная медицина»
Автор: Под ред. С.П. Миронова, 2013 г.
- Медицинское обследование спортсменов
- Прогнозирование состояния здоровья спортсмена
- Пограничные состояния
- Гипертония и спорт (повышенное артериальное давление)
- Гипотония (пониженное артериальное давление)
- Обследование опорно-двигательного аппарата
- Медицинский контроль спортсменов
- Неврологическое обследование спортсменов
- Кардиологическое обследование спортсменов
- Лабораторная диагностика в спорте
- Тестирование общей физической работоспособности
- Современные проблемы здоровья у детей
- Сердце и спорт == Функциональные особенности сердечно-сосудистой системы детей и подростков ==
- Общая физическая работоспособность у детей и подростков
- Аэробная производительность детей и подростков
- Этапы спортивного отбора
- Возраст детей для допуска к занятиям в различных видах спорта
- Техника безопасности для упражнений на занятиях физической культурой
- Заболевания опорно-двигательного аппарата у детей
- Сохранение репродуктивного здоровья женщины при занятиях спортом
- Триада женщин-спортсменок
- Недостаточность яичников
- Медицинское обеспечение спортсменов инвалидов
интенсивность физических нагрузок - отдельная статья
Содержание
- 1 Спортивная медицина. Терминологический и понятийный аппарат
- 2 История развития отечественной спортивной медицины
- 3 Принципы организации отечественной спортивной медицины
- 4 Предисловие
- 5 Участники издания
- 6 Оценка состояния здоровья при допуске к занятиям спортом
- 7 Особенности медикобиологического обеспечения детского и юношеского спорта
- 8 Состояние здоровья детей и подростков на современном этапе развития общества
- 9 Особенности функционирования ведущих систем организма и его энергетических возможностей у детей и подростков
- 10 Список литературы
- 11 Принципы диагностики недостаточности яичников у женщин-спортсменок
- 12 Принципы реабилитации репродуктивной системы женщин-спортсменок
- 13 Факторы риска и группы повышенного риска
- 14 Прогноз
- 15 Профилактика
- 16 Список литературы
- 17 Источники
Спортивная медицина. Терминологический и понятийный аппарат
Вопросы организации и эффективности функционирования спортивной медицины в России активно обсуждаются в последние годы не только на государственном уровне, но и среди широкого круга специалистов в области медицины и спорта, а всплеск в последние годы количества публикаций в средствах массовой информации отражает интерес к данному направлению со стороны населения, активно вовлекаемого в занятия физкультурой и спортом. Приближение исторических спортивных событий (Олимпиада), проводимых в нашей стране, также актуализирует потребность в организации деятельности службы на современном уровне, а это практически невозможно без качественной и всеобъемлющей дефиниции спортивной медицины, принимаемой всем профессиональным сообществом. Активная работа Минздравсоцразвития России по введению порядков и стандартов медицинской деятельности, разработка профессиональных классификаторов услуг, реорганизация системы СМ предъявляют повышенные требования к качеству определений и терминов каждой медицинской специальности.
Понимание вопросов терминологического определения современной спортивной медицины, ее полифункциональных задач, решаемых специалистами, работающими в области спортивной медицины, о границах профессиональной ответственности и компетенции, чрезвычайно актуально для выработки оптимальных организационных моделей.
Неопределенность в данных вопросах создает ситуации междисциплинарных конфликтов в организационно-правовых и профессиональных сферах и значительно снижает эффективность предпринимаемых усилий на всех уровнях государственного управления. Тем более что в историческом аспекте приближается столетняя дата, возможно, первого официального оформления спортивной медицины, и относится она к 1911 г., когда в Европе на Всемирной гигиенической выставке появился раздел гигиены физических упражнений.
А уже в 1926 г. в Амстердаме на I Международном конгрессе, проходившем во время IХ Олимпийских игр, была создана Международная ассоциация врачей по спортивной медицине (ФИМС). В уставе ФИМС этого периода сформулировано одно из первых определений целей спортивной медицины: «Деятельность федерации преследует цели сохранения и улучшения физического и морального здоровья человека путем физических упражнений, и особенно путем физического воспитания, гимнастики, спорта и игр, а также научных исследований и их воздействий, как нормальных, так и патологических, исключая при этом всякое стремление к наживе».
За более чем столетний период активного развития спорта и медицины и в нашей стране, и за рубежом сформировались очень разные представления о понимании сущности и очертаний профессиональных компетенций и организационных моделей спортивной медицины. Если в нашей стране спортивная медицина прошла длительный и весьма успешный путь развития от врачебного контроля советской физкультуры и спорта к государственной службе спортивной медицины, имеющей свою структуру, организационные формы, штаты и финансирование, то за рубежом спортивная медицина развивалась в основном вне государственного сектора здравоохранения, и ее становление определялось развитием системы физкультуры и спорта в конкретной стране.
В зарубежных профессиональных изданиях и справочниках представлены десятки определений СМ, которые в основном отражают отдельные практические аспекты СМ (травмы, питание, физиология физических упражнений, психология, организация соревнований и пр.).
Вот, например, наиболее типичное определение из англо-американских медицинских словарей и монографий: «СМ - отрасль медицины, изучающая эффекты нагрузок и спорта на организм человека, включая лечение травм».
Парадоксально, но в отечественной профессиональной литературе определение СМ встречается редко и часто не корреспондируется с реальной организацией и содержанием работы службы СМ. Во многих определениях спортивная медицина даже обозначается как наука, которая изучает влияние определенных факторов. Однако наука, это только часть СМ, и такое определение никак не отражает реальную организацию службы, содержание работы врача по спортивной медицине, клиническую и профессиональную направленность СМ.
Часто в учебниках, монографиях и прочих источниках определения СМ вообще не дается и данный раздел заменяется целями и задачами спортивной медицины.
Мы хотим предложить понимание термина «спортивная медицина» как направление клинической и профессиональной медицины и медико-биологических наук, в рамках которого организуется оказание различных видов медицинской помощи определенным контингентам людей, занимающихся физической культурой и спортом (в том числе и профессиональным спортсменам), а также изучается и диагностируется положительное и отрицательное влияние различных по характеру и объему физических нагрузок (от гиподогиперкинезии) на организм здорового и больного человека с целью определения оптимальных физических и психоэмоциональных нагрузок для укрепления и восстановления здоровья, повышения уровня функционального состояния, роста спортивных достижений путем участия в управлении тренировочным процессом, а также профилактики и лечения различных заболеваний и повреждений, возникающих в ходе спортивной и оздоровительной деятельности.
Исходя из данного определения, многие отечественные специалисты считают основной целью спортивной медицины сохранение и укрепление здоровья людей, занимающихся физической культурой и спортом; осуществление комплекса профилактических, лечебных и реабилитационных мероприятий при возникновении у них предпатологических и патологических состояний, травм и заболеваний; обеспечение, посредством участия в управлении тренировочным процессом, рационального использования средств и методов физической культуры и спорта; оптимизацию процессов постнагрузочного восстановления и повышение общей и спортивной работоспособности, продление активного, творческого периода жизни.
Основными задачами спортивной медицины являются (Макарова Г.А., 2006 ):
- решение экспертных вопросов в плане формирования заключения по допуску к занятиям физической культурой и спортом в соответствии с существующими медицинскими показаниями и противопоказаниями (экспертная функция);
- участие в решении вопросов спортивной ориентации и отбора (экспертная и консультативная функция);
- осуществление систематического медицинского контроля за функциональным состоянием организма у занимающихся физической культурой и спортом в процессе тренировок и соревнований (врачебно-педагогическая функция);
- анализ заболеваний, травм и специфических повреждений, возникающих при нерациональных занятиях физической культурой и спортом; разработка и реализация методов их ранней диагностики, лечения, реабилитации и профилактики;
- обоснование рациональных режимов занятий и тренировок для разных контингентов занимающихся физической культурой и спортом, назначение средств повышения и восстановления спортивной работоспособности (врачебно-педагогическая функция);
- разработка, апробация и внедрение в практику медико-биологических средств и методов оптимизации процессов постнагрузочного восстановления и повышения спортивной работоспособности.
Модели организации и функционирования спортивной медицины, сложившиеся в ведущих в области спорта странах, весьма разнообразные. Все известные модели современной спортивной медицины базируются на мультидисциплинарных принципах организации и взаимодействия и предусматривают командный принцип работы широкого круга специалистов в области медицины и спорта. Например, Международная федерация легкой атлетики (IAAF, 2003) включает в основную команду спортивной медицины, обеспечивающую охрану здоровья спортсмена, врача спортивной медицины, физиотерапевта[1], тренеров и менеджеров.
Команда сопровождения состоит из врачей-специалистов: терапевт, кардиолог, ортопед-травматолог, врач лечебной физкультуры (ЛФК), хирург, офтальмолог, рентгенолог. В определенных ситуациях в работу включаются другие специалисты: педиатр, гинеколог, стоматолог, психолог, диетолог, специалист по лабораторной диагностике, медсестра, специалист по массажу, специалист по вопросам здорового образа жизни, техник-ортопед, юрист. Научная группа предусматривает наличие физиолога, клинического фармаколога, специалиста по биомеханике, тренера по ОФП.
Для отечественных специалистов, многие десятилетия работающих в системе специализированной врачебно-физкультурной службы, более привычна организационная структура, изложенная в опубликованном на сайте Минздравсоцразвития России в 2010 г. Порядке оказания медицинской помощи на спортивных соревнованиях.
Спортивная медицина объединяет многие разделы клинической, профессиональной, экспериментальной и профилактической медицины.
Основной контингент спортивной медицины - это люди, занимающиеся физической культурой и спортом, поэтому очень важна терминологическая и понятийная определенность для многих вопросов междисциплинарного взаимодействия, организации и функционирования спортивной медицины и смежных медицинских специальностей применительно к спортивной отрасли.
На примере взаимодействия СМ и физиотерапии варианты различных организационных моделей, реально встречающихся в сегодняшней практике, представлены в табл. 1-1.
Важным аспектом деятельности мультидисциплинарной команды является ее полная информированность по вопросам соблюдения антидопинговых правил, что связано с активной политикой Всемирного антидопингового агентства (WADA). На сайте Российского антидопингового агентства представлена полная информация как для специалистов, так и для спортсменов. Любое, в том числе и неумышленное, нарушение антидопинговых правил грозит спортсмену дисквалификацией. В российском законодательстве (ФЗ № 329) дано определение спортивной дисквалификации спортсмена как «отстранение спортсмена от участия в спортивных соревнованиях, которое осуществляется международной спортивной федерацией по соответствующему виду спорта или общероссийской спортивной федерацией по соответствующему виду спорта за нарушение правил вида спорта, или положений (регламентов) спортивных соревнований, или антидопинговых правил[2], или норм, утвержденных международными спортивными организациями, или норм, утвержденных общероссийскими спортивными федерациями».
Поскольку реализация большинства методик физиотерапии осуществляется в области спорта через взаимодействие с врачом спортивной медицины, считаем целесообразным привести выдержки из нормативных документов Минздравсоцразвития России, определяющие эти медицинские специальности.
ЛЕЧЕБНАЯ ФИЗКУЛЬТУРА И СПОРТИВНАЯ МЕДИЦИНА - врачебная специальность, входящая в номенклатуру специальностей в учреждениях здравоохранения (приказ Минздравсоцразвития России от 23.04.2009 № 210н «О номенклатуре специальностей специалистов с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения Российской Федерации»).
ФИЗИОТЕРАПИЯ[3] - врачебная специальность, входящая в номенклатуру специальностей в учреждениях здравоохранения (приказ Минздравсоцразвития России от 23.04.2009 № 210н «О номенклатуре специальностей специалистов с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения Российской Федерации»); медсестринская специальность (приказ Минздравсоцразвития России от 16.04.2008 № 176н «О номенклатуре специальностей специалистов со средним медицинским и фармацевтическим образованием в сфере здравоохранения Российской Федерации»).
ВРАЧ ПО СПОРТИВНОЙ МЕДИЦИНЕ[4] - наименование врачебной должности врача-специалиста (приложение к приказу Минздравсоцразвития России от 07.07.2009 № 415).
Таблица 1-1. Организационные модели оказания физиотерапевтической помощи спортсменам
♠ Здесь и далее все отмеченные термины приводятся в новой редакции Федерального закона от 04.12.2007 № 329-ФЗ «О физической культуре и спорте».
1 В соответствии с постановлением Правительства РФ от 17.10.2009 № 812 «медико-санитарное и медико-биологическое обеспечение спортсменов сборных команд Российской Федерации и их ближайшего резерва, включая проведение углубленного медицинского обследования спортсменов», а также «организационно-методическое руководство и координацию деятельности организаций здравоохранения по спортивной медицине» возложено на Федеральное медико-биологическое агентство. (Примеч. науч. редактора.)
2 В соответствии с приказом Минздравсоцразвития России от 7.10.2005 № 627 «Об утверждении единой номенклатуры государственных и муниципальных учреждений здравоохранения». (Примеч. науч. редактора.)
3 Прошедший дополнительную профессиональную подготовку (повышение квалификации) по физиотерапии. (Примеч. науч. редактора.)
4Прошедшая дополнительную профессиональную подготовку (повышение квалификации) по физиотерапии. (Примеч. науч. редактора.)
5Прошедшая дополнительную профессиональную подготовку (повышение квалификации) по физиотерапии. (Примеч. науч. редактора.)
6 Физическая реабилитация в редакции Федерального закона № 329 определяется как восстановление (в том числе коррекция и компенсация) нарушенных или временно утраченных функций организма человека и способностей к общественной и профессиональной деятельности инвалидов и лиц с ограниченными возможностями здоровья с использованием средств и методов адаптивной физической культуры и адаптивного спорта, которые направлены на устранение или возможно более полную компенсацию ограничений жизнедеятельности, вызванных нарушением здоровья. Это единственное определение в рамках федерального законодательства. (Примеч. науч. редактора.)
ВРАЧ-ФИЗИОТЕРАПЕВТ - наименование врачебной должности врача-специалиста (приложение к приказу Минздравсоцразвития России от 07.07.2009 № 415).
МЕДИЦИНСКАЯ ПОМОЩЬ - комплекс мероприятий (включая медицинские услуги, организационно-технические, санитарно-противоэпидемические мероприятия, лекарственное обеспечение и др.), направленных на удовлетворение потребностей населения в поддержании и восстановлении здоровья (приказ МЗ РФ от 10.04.2001 № 113).
СЛОЖНАЯ МЕДИЦИНСКАЯ УСЛУГА - набор медицинских услуг, которые требуют для своей реализации определенного состава персонала, комплексного технического оснащения, специальных помещений и т.д., отвечающий формуле пациент + комплекс простых услуг = этап профилактики, диагностики или лечения (приказ МЗ РФ от 16.07.2001 № 268).
КОМПЛЕКСНАЯ МЕДИЦИНСКАЯ УСЛУГА - набор сложных и (или) простых медицинских услуг, заканчивающихся либо проведением профилактики, либо установлением диагноза, либо окончанием проведения определенного этапа лечения по формуле пациент + простые + сложные услуги = проведение профилактики, установление диагноза или окончание проведения определенного этапа лечения (приказ МЗ РФ от 16.07.2001 № 268).
ПРИЕМ (ОСМОТР, КОНСУЛЬТАЦИЯ) - проводимые по определенному плану действия врача при возникновении у пациента потребности в медицинской помощи, представляющие собой сложную или комплексную медицинскую услугу, дающие возможность составить представление о состоянии организма пациента, результатом которых является профилактика, диагностика или лечение определенного заболевания, синдрома (приказ МЗ РФ от 16.07.2001 № 268).
ДИСПАНСЕРНЫЙ ПРИЕМ (ОСМОТР, КОНСУЛЬТАЦИЯ) - проводимые по определенному плану действия врача в порядке проведения профилактики, представляющие собой сложную или комплексную медицинскую услугу, выполняемую у больного, находящегося на диспансерном наблюдении у врача по поводу какого-либо хронического заболевания (приказ МЗ РФ от 16.07.2001 № 268).
ПРОФИЛАКТИЧЕСКИЙ ПРИЕМ (ОСМОТР, КОНСУЛЬТАЦИЯ) - проводимые по определенному плану действия врача в рамках проведения превентивных или иных профилактических мероприятий, представляющие собой сложную или комплексную медицинскую услугу, выполняемую у пациента (приказ МЗ РФ от 16.07.2001 № 268)[5].
Приказ Минздравсоцразвития России от 07.07.2009 № 415 определил квалификационные требования к специалистам c высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения (табл. 1-2).
Требования к квалификации врача по ЛФК и спортивной медицине предусматривают в соответствии с приказом Минздрава России от 16.09.2003 № 434 «Об утверждении требований к квалификации врача по ЛФК и спортивной медицине» в качестве обязательных знаний и умений в области физиотерапии: «показания и противопоказания к назначению лечебного массажа; виды, методики и дозировки лечебного и спортивного массажа; методики реабилитации, сочетание ЛФК с физиотерапевтическими процедурами, вытяжением, мануальной терапией».
История развития отечественной спортивной медицины
Спортивная медицина - область профессиональной медицины, решающая следующие основные задачи:
- сохранение и укрепление здоровья людей, занимающихся физической культурой и спортом;
- лечение и профилактика патологических состояний и заболеваний;
- содействие рациональному использованию средств и методов физической культуры и спорта для гармоничного развития человека;
- оптимизация процессов постнагрузочного восстановления и повышение работоспособности;
- продление активного, творческого периода жизни человека;
- обеспечение допуска людей к занятиям физической культурой и спортом с позиций существующих медицинских показаний и противопоказаний;
- участие в решении вопросов спортивной ориентации и отбора;
- осуществление систематического контроля функционального состояния организма в процессе тренировок и соревнований у занимающихся физической культурой и спортом;
- обоснование рациональных режимов занятий и тренировок для разных контингентов людей, занимающихся физической культурой и спортом;
- разработка, апробация и внедрение в практику медико-биологических средств и методов оптимизации процессов постнагрузочного восстановления и повышения спортивной работоспособности;
- анализ заболеваний, пограничных и патологических состояний, острых травм и хронического перенапряжения отдельных органов и систем организма при нерациональных занятиях физической культурой и спортом среди представителей различных спортивных специализаций;
- разработка методов их ранней диагностики, лечения и профилактики.
Развитие отечественной спортивной медицины как и физического воспитания населения всех возрастов происходило в нашей стране в 1923-1924 гг. на уровне государственной политики и создания специальных организаций. Этому в значительной степени способствовали поддержка наркома здравоохранения СССР Н.А. Семашко, выдвинувшего лозунг: «Без врачебного контроля нет советской физической культуры», а также создание при Главном курортном управлении в 1925 г. комиссии по поддержанию физической культуры на курортах под председательством профессора В.В. Гориневского.
В том же году при участии Н.А. Семашко был создан журнал «Теория и практика физической культуры», на страницах которого большое внимание уделялось медицинским проблемам физического воспитания. Вышло в свет и первое руководство по врачебному контролю В.К. Бирзина и В.В. Гориневского.
Период становления и развития в нашей стране врачебного контроля как научно-практической медицинской дисциплины - 20-40-е годы XX в. Важнейшие особенности этого периода:
- введен обязательный допуск врача к занятиям и соревнованиям;
- установлен общедоступный врачебный контроль за всеми занимающимися;
- созданы кабинеты врачебного контроля (первое время называвшиеся антропометрическими);
- в перечень специальностей медицинского профиля включена специализация «врач по физической культуре»;
- созданы научно-исследовательские институты физической культуры с отделами (лабораториями) врачебного контроля, кафедры в медицинских и физкультурных заведениях;
- в Наркомздраве был организован специальный отдел, руководивший работой по физическому воспитанию и врачебному контролю;
- начали создавать специализированные медицинские кабинеты при поликлиниках, здравпунктах предприятий, учебных заведениях, физкультурных кружках (впоследствии добровольных спортивных обществах).
Уже в 1927 г. Н.А. Семашко говорил о создании 190 таких кабинетов и 1162 отделений по оздоровлению детей, в которых важное место уделялось физической культуре.
Первые врачебные наблюдения за физкультурниками и спортсменами в 1922 г. на Первенстве республики по легкой атлетике, в 1924 г. на II Всесоюзном празднике физической культуры и в 1928 г. на I Всесоюзной спартакиаде были обобщены и опубликованы в книге М.Д. Минкевич «Врачебные исследования физкультурников» (1931).
В 1923 г. в Государственном институте физической культуры в Москве была открыта первая кафедра врачебного контроля (переименованная позднее в кафедру лечебной физкультуры и врачебного контроля). С 1926 по 1964 г. эту кафедру возглавлял профессор И.М. Саркизов-Серазини. На этой кафедре студентам института физкультуры читали лекции и проводили практические занятия по общей и частной патологии, ЛФК, спортивному массажу, физиотерапии и спортивной травматологии.
Началась подготовка специалистов по врачебному контролю: в 1931 г. была создана кафедра физкультуры в Центральном институте усовершенствования врачей, которую возглавил Б.А. Ивановский. В том же году был проведен I Всесоюзный съезд врачей по физической культуре.
В 1930 г. Президиум ЦИК СССР принял специальное постановление о возложении руководства врачебным контролем и санитарным надзором за местами занятий на органы здравоохранения. Таким образом были заложены принципиальные основы государственной системы медицинского обеспечения людей, занимающихся физической культурой и спортом.
В 1933 г. в Центральном научно-исследовательском институте физкультуры открылась лаборатория врачебного контроля, которую вскоре возглавил С.П. Летунов. Именно ему в дальнейшем было суждено сыграть решающую роль в создании ведущей отечественной школы спортивной медицины, завоевавшей мировое признание. В работах С.П. Летунова и его сотрудников приоритетным стало изучение влияния спортивной деятельности на организм человека, в частности адаптации сердечно-сосудистой системы к физическим нагрузкам, диагностики функционального состояния и тренированности, особенности функционирования сердца у ветеранов спорта, и ряда других вопросов. Предложенные ими основы комплексного врачебного обследования спортсменов, как и комбинированная функциональная проба Летунова, на долгое время вошли в практику спорта.
К началу 40-х годов XX в. уже функционировала широкая сеть кабинетов врачебного контроля в добровольных спортивных обществах при спортивных сооружениях (стадионы, бассейны), в учебных заведениях, работали отделы и лаборатории врачебного контроля в НИИ физкультуры Москвы, Ленинграда, Харькова и Тбилиси, научные лаборатории и кафедры в ряде учебных институтов. Широко публиковались результаты научных исследований, издавалась популярная литература по медицинским проблемам физической культуры и спорта, велась организованная подготовка кадров.
После Великой Отечественной войны в нашей стране начался активный период восстановления и непрерывного развития врачебного контроля и ЛФК. Этому в значительной степени способствовал приток свежих сил, главным образом молодых врачей, прошедших тяжелую школу войны, умеющих много и ответственно трудиться.
В 1946 г. при Всесоюзном комитете по делам физической культуры и спорта при Совете министров СССР впервые была создана Всесоюзная секция врачебного контроля, объединившая усилия специалистов, впоследствии преобразованная в Федерацию спортивной медицины СССР. В 1952 г. секция вступила в Международную федерацию спортивной медицины (ФИМС).
К концу 40-х годов ХХ в. врачебный контроль оформился как государственная система медицинского обеспечения физкультуры и спорта. Растущее социальное значение спорта, вовлечение в него все большего числа молодых людей, увеличение объема и интенсивности нагрузок и напряженности соревнований, вступление нашей страны в международное олимпийское движение и подготовка к первому участию наших спортсменов в Олимпийских играх вынудили искать новые, более эффективные формы медицинского обеспечения спорта.
В 1946 г. Центральный научно-исследовательский институт физической культуры открыл на базе Центральной клинической больницы МПС первую «клинику здорового человека» (С.П. Летунов, А.Л. Вилковисский), начавшую серьезное изучение характера и особенностей течения заболеваний у спортсменов, а в 1951 г. Министерство здравоохранения СССР издало приказ об организации врачебнофизкультурных диспансеров (ВФД). Их стали открывать во всех республиках СССР, областях, крупных городах и районах России. По прошествии 2-3 лет уже работало 140 диспансеров, а в дальнейшем их число выросло почти до 400.
Создание ВФД заложило основу принципиально новой системы медицинского обеспечения физической культуры и спорта, что, в свою очередь, позволило поднять ее на более высокий уровень. Были реализованы следующие этапы:
- внедрение в практику основы профилактической медицины;
- организация постоянного наблюдения за действующими спортсменами, спортивным резервом, ветеранами спорта;
- проведение комплексных исследований;
- наблюдение за динамикой здоровья и тренированности;
- своевременное выявление нарушений, вызванных неадекватными нагрузками;
- активная помощь в планировании и коррекции тренировочного процесса.
Конец 50-х и 60-70-е годы ХХ в. стали расцветом отечественной спортивной медицины (термин, заменивший термин «врачебный контроль» в 1970 г.). Она сформировалась как самостоятельное направление медицины со своими задачами, методами исследований и организацией.
Отлично прошедший в 1958 г. в Москве XII Юбилейный конгресс ФИМС еще сильнее поднял авторитет спортивной отечественной медицины, чей опыт в дальнейшем был успешно использован во многих странах мира. Советские ученые стали постоянными участниками международных конгрессов по спортивной медицине.
В 1961 г. при Тартуском университете открылся первый в стране факультет первичной подготовки врачей - специалистов по спортивной медицине. И уже первые выпускники 1966 г. полностью оправдали возлагаемые на них надежды: это были высококвалифицированные, хорошо подготовленные спортивные врачи, владеющие всем арсеналом необходимых современных методов исследования.
Для руководства спортивной медицинской службой в Спорткомитете СССР было создано специальное управление. При сборных командах по всем видам спорта организованы комплексные научные группы, в составе которых совместно с тренерами работали спортивные врачи и представители других отраслей спортивной науки.
В системе Комитета по физической культуре и спорту для обслуживания сборных команд была создана специальная медицинская служба «врачи-тренеры» (позднее - отдел медицинского обеспечения). Благодаря двум высшим образованиям (медицинское и физкультурное) специалисты глубже вникали в режим и методику тренировки, активнее участвовали в планировании и коррекции тренировочного процесса. На основе опыта работы комплексных научных групп изучались актуальные медицинские проблемы спорта, разрабатывались методики функциональных исследований, восстановления и повышения работоспособности спортсменов, уточнялись особенности врачебного контроля в детском, юношеском и женском спорте, изучалась специфика медицинского обеспечения различных спортивных специализаций.
В начале 70-х годов было создано специальное научно-практическое объединение для работы с ведущими спортсменами, в которое вошли: лаборатория медицинских проблем высшего спортивного мастерства ВНИИФК, Московский ВФД № 2 и врачи-тренеры сборных команд страны.
Значительно расширились информационная база и возможности научных исследований. Лаборатория врачебного контроля ВНИИФК была преобразована в крупный отдел спортивной медицины с профильными лабораториями: врачебного контроля в спорте, возрастных проблем и массовой физической культуры, функциональной диагностики и клинической биохимии. Несколько позже в лаборатории врачебного контроля были созданы новые подразделения: проблем восстановления, фармакологии и допинг-контроля. Были расширены и медицинские подразделения Ленинградского НИИ физической культуры.
В 1972 г. при Президиуме АМН СССР был создан научный совет по медицинским проблемам физкультуры и спорта, который выполнял большую работу. К 80-м годам подразделения по медико-биологическим проблемам спорта были открыты и в ряде научно-исследовательских институтов системы Министерства здравоохранения СССР (институты питания, фармакологии, кардиологии, эндокринологии, стоматологии), расширена деятельность уже завоевавшего к тому времени большой авторитет в спорте отделения спортивной и балетной травмы Центрального НИИ травматологии и ортопедии (в дальнейшем Центра спортивной и балетной травмы).
Важная роль в развитии советской спортивной медицины принадлежит Н.Д. Граевской, руководившей в 70-е годы ФИМС и научными исследованиями ВНИИФК в области медико-биологических наук. Она внесла большой вклад в признание советской спортивной медицины в мире, способствовала развитию спортивной медицины в олимпийском движении, принимала участие в разработке организационных форм антидопингового контроля и т.д.
Вопросы внешнего дыхания, предпатологии и патологии в спорте широко изучал А.Г. Дембо, исследованием возрастных аспектов спортивной медицины занималась Р.Е. Мотылянская, проблемы спортивной кардиологии разрабатывал В.Л. Карпман. Постепенно сформировалась школа спортивной травматологии во главе с З.С. Мироновой. Огромный вклад в спортивную медицину внесли В.К. Добровольский, Ю.И. Данько, А.М. Ланда, А.Л. Вилковисский, Г.Я. Мгебрешвили, В.Н. Коваленко, Д.Ф. Дешин, Г.А. Минасян и др. В организации медицинского обеспечения физической культуры и спорта особую роль сыграли Г.М. Куколевский, В.А. Зотов, И.А. Крячко, С.М. Иванов, Л.Н. Марков, М.Б. Казаков.
Дальнейшее развитие и усовершенствование советской школы спортивной медицины проводилось научными коллективами, возглавляемыми С.В. Хрущевым, Л.А. Бутченко, А.В. Чаговадзе, С.Б. Тихвинским, Т.Э. Кару, Р.Д. Дибнер, В.В. Матовым, Г.Л. Апанасенко, А.А. Рихсиевой, И.В. Муравовым, В.П. Правосудовым, Р.А. Сванишвили, Д.М. Цверавой, К.М. Ахундовым, Т.Э. Ольм, Н.Д. Граевской, В.Л. Карпманом и др.
И даже в сложных условиях 80-90-х годов ХХ в. российские энтузиасты спортивной медицины и лечебной физической культуры, ветераны и молодые кадры продолжили активную деятельность в надежде сохранить и развить дальше свою специальность. Начал функционировать Российский федеральный центр по спортивной медицине и ЛФК, координирующий научно-практическую работу в этой области, и секция в ученом совете Министерства здравоохранения РФ.
Ситуация изменилась после Олимпийских игр 2001 г., когда была выработана концепция подготовки к следующим Олимпийским играм.
На базе Научно-исследовательского института физкультуры и спорта была создана лаборатория спортивной медицины экстремальных состояний, в задачи которой входили диагностика перенапряжений и реабилитация спортсменов, находящихся в состоянии перетренированности. Впоследствии создали лабораторию спортивной фармакологии, разработали методы оценки эффективности восстановительных и специальных средств, лабораторию медицинского обеспечения национальных команд.
Возобновлено членство Федерации спортивной медицины России в ФИМС.
Принципы организации отечественной спортивной медицины
Медицинское обеспечение людей, занимающихся физической культурой и спортом, осуществляется в нашей стране специализированной врачебно-физкультурной службой (кабинетами и диспансерами) и общей сетью лечебно-профилактических учреждений органов здравоохранения по территориальному и производственному принципу. Квалифицированные и начинающие спортсмены, учащиеся детскоюношеских спортивных школ (ДЮСШ) и СДЮСШ, а также люди старшего возраста должны проходить медицинское обследование не менее двух раз в год.
Кабинеты врачебного контроля - это первичное звено врачебно-физкультурной службы. Они создаются при поликлиниках, учебных заведениях, физкультурных коллективах, спортивных сооружениях, в медицинских санитарных частях предприятий, при здравпунктах и пр.
Врачебно-физкультурный диспансер (ВФД) представляет собой форму организации медицинского обеспечения занимающихся физической культурой и спортом, предусматривающую постоянное активное наблюдение за спортсменами, раннее выявление отклонений в состоянии здоровья и их профилактику, контроль за динамикой функционального состояния и работоспособности в процессе тренировочного процесса, содействие достижению высоких спортивных результатов.
ВФД осуществляют медицинское обеспечение следующих контингентов:
- прикрепленных спортсменов сборных команд республики, города, области;
- учащихся детских и спортивных юношеских школ, а также школ-интернатов спортивного профиля;
- людей, имеющих отклонения в состоянии здоровья;
- также всех нуждающихся.
Кроме этого, в функции ВФД должно входить научно-методическое руководство кабинетами врачебного контроля и работой общей сети лечебно-профилактических учреждений в области физической культуры и спорта.
Люди, подлежащие диспансеризации, не реже одного раза в год обязаны проходить полное и 3-4 раза в год этапное обследование. В промежутках между этими обследованиями в обязанности врача-диспансеризатора входит проведение текущих наблюдений за спортсменами и осуществление необходимой лечебнопрофилактической работы.
Спортсмены сборных команд страны проходят специальное медицинское обследование по программе, состоящей из углубленных, этапных и текущих обследований.
Ежегодное углубленное медицинское обследование членов сборных команд страны осуществляется на базе ведущих ВФД, центров спортивной медицины или крупных диагностических и лечебно-профилактических учреждений системы практического здравоохранения.
Спортсмены и физкультурники, занимающиеся в спортивных секциях, физкультурных коллективах и группах здоровья, должны проходить обследование в кабинетах врачебного контроля, поликлиниках по месту жительства или работы; учащиеся общеобразовательных школ, профессионально-технических училищ, средних и высших учебных заведений - у врачей своих учебных заведений или в обслуживающих их студенческих и районных поликлиниках.
По данным на 2001 г., в стране около 160 полноценных ВФД, а также 200 центров медицинской профилактики, в которых работают около 2000 врачей (из них 1000 сертифицированы) и более 3500 медицинских работников со средним специальным образованием. При отдельных спортивных обществах и организациях действуют центры спортивной медицины.
Работу по медико-биологическому обеспечению спортсменов олимпийских и сборных команд России по отдельным видам спорта и их резерва осуществляет Госкомспорт России и Центр спортивной медицины Олимпийского комитета России совместно со специализированными лечебно-профилактическими учреждениями Министерства здравоохранения РФ.
В настоящее время предлагается создать многоуровневую систему службы спортивной медицины:
- ВФД - скрининговое звено;
- центр медицинского обеспечения спорта высших достижений при крупных лечебно-диагностических объединениях практического здравоохранения;
- отделы спортивной медицины при Олимпийском комитете страны;
- центры судебной спортивной медицины.
Отечественная система подготовки специалистов по спортивной медицине
В настоящее время в рамках российских учебных заведений не существует отдельного образовательного стандарта преддипломной подготовки специалиста по спортивной медицине. На уровне ординатуры ведется подготовка выпускников высших учебных заведений по программам специальности «Лечебная физкультура и спортивная медицина».
В качестве примера рассмотрим подобную программу, разработанную на базе кафедры физических методов лечения и спортивной медицины СанктПетербургского государственного медицинского университета имени академика И.Н. Павлова.
Продолжительность очного обучения в клинической ординатуре составляет 2 года. На основании приказа Министерства здравоохранения и медицинской промышленности РФ от 17 февраля 1993 г. № 23 программа обучения специалистов этого уровня состоит из аудиторной работы и лечебной деятельности, осуществляемой под руководством профессора и преподавательского состава. Время обучения в ординатуре составляет 3456 академических часов: 288 ч аудиторных занятий и 3168 ч самостоятельной работы.
Дисциплины, изучаемые в ходе учебного процесса ординаторами, условно можно разделить на четыре блока. В первый блок входят дисциплины общего характера, касающиеся организационных и управленческих моментов в области здравоохранения. На их изучение отводится около трех кредит-часов, 76 академических часов (табл. 1-3).
Таблица 1-3. Дисциплины общего характера
|
Название дисциплины |
Количество часов |
|
1. Управление в области здравоохранения, экономиrа, менеджмент |
18 |
|
2. Социальное страхование |
10 |
|
3. Поведенческие науки, медицинская этика культурология |
18 |
|
4. Организация работы врача, медицинский сервис, ведение медицинской документации. офис врача |
20 |
|
5. Организация профилактической работы, медицинская информация по специальности |
10 |
|
Итого |
76 |
За 2 года очного обучения в ординатуре студенты проходят профессиональную подготовку по трем основным направлениям:
- лечебная физическая культура (ЛФК);
- спортивная медицина;
- изучение смежных специальностей.
Перечень смежных специальностей может меняться в зависимости от наличия в вузе обучающих кафедр.
Основной объем учебного времени выделен для самостоятельной работы.
Во время профессиональной подготовки по спортивной медицине ординаторы изучают следующие дисциплины в объеме 1139 академических часов (табл. 1-4).
Таблица 1-4. Курс обязательных дисциплин в разделе «Спортивная медицина»
|
Название дисциплины |
Самостоятельная работа |
Аудиторные занятия |
Всего |
|
1. Введение в курс Спортивная медицина |
20 |
2 |
22 |
|
2. Особенности обследования физкультурников и спортсменов |
60 |
8 |
68 |
|
3. Характеристика (функционального состояния организма спортсмена |
190 |
20 |
210 |
|
4. Функциональная диагностика в спортивной медицине |
90 |
10 |
100 |
|
5. Особенности врачебного контроля над людьми разного возраста и пола |
30 |
8 |
38 |
|
6. Врачебные наблюдения в процессе тренировок и соревнований |
100 |
10 |
110 |
|
7. Медицинское обеспечение соревнований |
50 |
2 |
52 |
|
8. Медицинские средства восстановления спортивной работоспособности |
100 |
10 |
110 |
|
9. Применение лекарственных средств спортсменами |
60 |
8 |
68 |
|
10. Спортивный травматизм |
110 |
26 |
136 |
|
11. Заболевания у спортсменов |
109 |
20 |
129 |
|
12. Неотложные состояния в практике спортивной медицины |
80 |
16 |
96 |
|
Итого |
999 |
140 |
1139 |
Примерно в таком же объеме рассчитана учебная нагрузка при изучении дисциплин, объединенных в разделе «Лечебная физическая культура» (табл. 1-5).
Таблица 1-5. Курс дисциплин в разделе «Лечебная физическая культура»
|
Название дисциплины |
Самостоятельная работа |
Аудиторные занятия |
Всего |
|
1. Основы ЛФК |
5 |
5 |
10 |
|
2 ЛФК при заболеваниях сердечно-сосудистой системы |
182 |
16 |
198 |
|
3. ЛФК при заболеваниях органов пищеварения и нарушениях обмена веществ |
48 |
8 |
56 |
|
4. ЛФК при заболеваниях органов дыхания |
182 |
16 |
198 |
|
5. ЛФК при заболеваниях почек и мочевыводящих п/тей |
12 |
6 |
18 |
|
6. ЛФК при нервных болезнях |
134 |
16 |
150 |
|
7. ЛФК при травмах |
134 |
16 |
150 |
|
3. ЛФК при ортопедической патологии |
96 |
10 |
106 |
|
9. ЛФК в абдоминальной и грудной хирургии |
58 |
8 |
66 |
|
10. ЛФК в акушерстве и гинекологии |
42 |
10 |
52 |
|
11. ЛФК в стоматологии |
24 |
8 |
32 |
|
12. ЛФК в педиатрии |
110 |
11 |
121 |
|
Итого |
1027 |
130 |
1157 |
К смежным предметам, входящим во второй блок обязательной профессиональной подготовки, относятся восемь дисциплин. Студентам предлагается изучить их самостоятельно (табл. 1-6).
Таблица 1-6. Курс смежных дисциплин для самостоятельного изучения
|
Название дисциплины |
Академические часы |
|
1. Физиологические основы мышечной деятельности |
48 |
|
2. Биохимия мышечной деятельности |
24 |
|
3. Динамическая анатомия |
24 |
|
4. Теория и методика физического воспитания и спортивной тренировки |
24 |
|
5. Гигиена спортивной тренировки |
20 |
|
6. Детская спортивная медицина |
72 |
|
7. Физиотерапия |
48 |
|
8. Клиническая фармакология |
36 |
|
Итого |
296 |
Третий блок учебного плана составляют специальные дисциплины для самостоятельного изучения. Общее количество времени, отводимого на их изучение, составляет 345 академических часов (табл. 1-7).
Таблица 1-7. Специальные дисциплины для самостоятельного изучения
|
Название дисциплины |
Академические часы |
|
1. Оказание первой помощи |
69 |
|
2 Гериатрическая медицина |
69 |
|
3. Подростковая медицина |
69 |
|
4 Лабораторная диагностика |
69 |
|
5. Медицинская реабилитация |
69 |
|
Итого |
345 |
Четвертый блок учебного плана - 12 нед (432 академических часа) общей учебной нагрузки, выделенных на элективы, куда входят:
- сегментарный массаж;
- точечный массаж;
- мануальная терапия;
- криотерапия;
- лазеротерапия;
- механотерапия.
Список литературы
- Детская спортивная медицина: Руководство для врачей / Под ред. С.Б. Тихвинского, С.В. Хрущева. - М.: Медицина, 1991. - 560 с.
- Журавлева А.И., Граевская Н.Д. Спортивная медицина и лечебная физкультура. - М.: Медицина, 1993. - 432 с.
- Макарова Г.А. Спортивная медицина: Учебник. - М.: Советский спорт, 2002. - 478 с.
- Миронов С.П. Федеральный справочник: Спорт России - становление и развитие спортивной медицины.- С. 599-608.
- Поляев Б.А., Макарова Г.А., Белолипецкая И.А. Зарубежный и отечественный опыт организации службы спортивной медицины и подготовки спортивных врачей. - М.: Советский спорт, 2005. - 152 с.
- Спортивная медицина. Общая патология, врачебный контроль с основами частной патологии: Учебник для институтов физической культуры / Под ред. А.Г. Дембо. - М.: Физкультура и спорт, 1975. - 366 с.
- Спортивная медицина: Учебник для институтов физической культуры / Под ред. В.Л. Карпмана. - М.: Физкультура и спорт, 1987. - 303 с.
Предисловие
В данном руководстве изложены современные представления об особенностях деятельности службы медицинского и медико-биологического обеспечения занимающихся спортом и физической культурой, теоретические основы и практические сведения по проблемам спортивной медицины.
Работа над изданием проводилась при участии ведущих специалистов образовательных, лечебных и научно-исследовательских учреждений страны.
В руководстве изложены вопросы истории и организации, юридические и этические аспекты специальности, много внимания уделено непрерывному послевузовскому профессиональному образованию. Читатель ознакомится с основными направлениями деятельности службы, ее структурой, принципами построения алгоритмов диагностического процесса, функционального и лабораторного тестирования, а также лечебных и восстановительных мероприятий. В руководстве детально освещены механизмы адаптации к физическим нагрузкам, заболевания и травматические повреждения, а также иные патологические состояния, возникающие у спортсменов, - перетренированность, перенапряжение отдельных органов и систем. Представлены и такие важные разделы, как медицинское обеспечение юных спортсменов, а также спортсменов с ограниченными возможностями.
Мы надеемся, что информация, изложенная в руководстве, будет способствовать улучшению качества оказания медицинской помощи спортсменам и лицам, регулярно занимающимся физической культурой. Любые замечания и предложения по совершенствованию данного руководства будут с благодарностью приняты авторами и учтены при переиздании книги.
Участники издания
ГЛАВНЫЕ РЕДАКТОРЫ
- Миронов Сергей Павлович - д-р мед. наук, проф., акад. РАН и РАМН, директор ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова», председатель медицинской комиссии Олимпийского комитета России
- Поляев Борис Александрович - д-р мед. наук, проф., гл. специалист Минздравсоцразвития России по спортивной медицине, президент Российской ассоциации по спортивной медицине и реабилитации больных и инвалидов, зав. кафедрой лечебной физкультуры и спортивной медицины ГБОУ РНИМУ им. Н.И. Пирогова Минздравсоцразвития России
- Макарова Галина Александровна - д-р мед. наук, проф., зав. кафедрой гигиены и спортивной медицины Кубанского государственного университета физической культуры, спорта и туризма, заслуженный деятель науки РФ
НАУЧНЫЙ РЕДАКТОР
- Дидур Михаил Дмитриевич - д-р мед. наук, проф., зав. кафедрой физических методов лечения и спортивной медицины, ректор Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
РЕЦЕНЗЕНТЫ
- Чоговадзе Афанасий Варламович - д-р мед. наук, проф. кафедры лечебной физкультуры и спортивной медицины Российского государственного медицинского университета, почетный президент Российской ассоциации по спортивной медицине и реабилитации больных и инвалидов
- Шкребко Александр Николаевич - д-р мед. наук, проф., зав. кафедрой лечебной физкультуры и врачебного контроля, проректор по учебной работе Ярославской государственной медицинской академии
АВТОРЫ
- Алексанянц Гайк Дереникович - д-р мед. наук, проф., зав. кафедрой анатомии Кубанского государственного университета физической культуры, спорта и туризма
- Бурмакова Галина Максимовна - д-р мед. наук, старший научный сотрудник ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова»
- Ваваев Александр Владимирович - научный сотрудник лаборатории биохимической инженерии Института экспериментальной кардиологии, создатель и администратор информационного портала по спортивной медицине
- Выходец Игорь Трифанович - канд. мед. наук, зам. директора Государственного казенного учреждения г. Москвы «Центр спортивных инновационных технологий и подготовки сборных команд» Департамента физической культуры и спорта г. Москвы, член Комиссии по спортивному праву Ассоциации юристов России
- Гольдберг Наталья Давыдовна - канд. биол. наук, доц., старший научный сотрудник сектора биохимии спорта ФГБУ «Санкт-Петербургский НИИ физической культуры»
- Гуревич Татьяна Станиславовна - канд. мед. наук, доц. кафедры физических методов лечения и спортивной медицины Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, гл. специалист по детской спортивной медицине и лечебной физкультуре Комитета по здравоохранению правительства Санкт-Петербурга
- Деревоедов Александр Анатольевич - канд. мед. наук, зам. председателя исполнительного совета Национальной антидопинговой организации «РУСАДА»
- Дидур Михаил Дмитриевич - д-р мед. наук, проф., зав. кафедрой физических методов лечения и спортивной медицины, ректор Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Дондуковская Римма Равильевна - канд. мед. наук, научный сотрудник сектора биохимии спорта ФГБУ «Санкт-Петербургский НИИ физической культуры»
- Евдокимова Татьяна Александровна - д-р мед. наук, проф. кафедры физических методов лечения и спортивной медицины Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Ефименко Владимир Николаевич - д-р мед. наук, проф. кафедры гигиены и спортивной медицины Кубанского государственного университета физической культуры, спорта и туризма
- Иванова Галина Евгеньевна - д-р мед. наук, проф. кафедры лечебной физкультуры и спортивной медицины ГБОУ РНИМУ им. Н.И. Пирогова Минздравсоцразвития России, гл. специалист Минздравсоцразвития России по медицинской реабилитации
- Иорданская Фаина Алексеевна - канд. мед. наук, зав. лабораторией функциональной диагностики и врачебного контроля, руководитель комплексной научной группы сборных команд РФ по волейболу, заслуженный врач России
- Кулиненков Олег Семенович - канд. мед. наук, гл. специалист Центра спортивных технологий Москомспорта, врач по спортивной медицине
- Куценко Ирина Игоревна - д-р мед. наук, проф., зав. кафедрой акушерства, гинекологии и перинатологии Кубанского государственного медицинского университета
- Лагода Олег Олегович - канд. мед. наук, зав. отделением мануальной и иглорефлексотерапии муниципального учреждения здравоохранения городской больницы №2 КМЛДО, г. Краснодар
- Локтев Станислав Андреевич - д-р пед. наук, проф. кафедры теории и методики легкой атлетики Кубанского государственного университета физической культуры, спорта и туризма
- Макарова Галина Александровна - д-р мед. наук, проф., зав. кафедрой гигиены и спортивной медицины Кубанского государственного университета физической культуры, спорта и туризма, заслуженный деятель науки РФ
- Миронов Сергей Павлович - д-р мед. наук, проф., акад. РАН и РАМН, директор ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова», председатель медицинской комиссии Олимпийского комитета России
- Мирошникова Юлия Вячеславовна - канд. мед. наук, начальник управления организации спортивной медицины Федерального медико-биологического агентства
- Ниаури Дарико Александровна - д-р мед. наук, проф., зав. кафедрой акушерства и гинекологии Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Никулин Борис Александрович - канд. мед. наук, доц. кафедры медицинской генетики Московского государственного медицинского стоматологического университета, зав. медицинской диагностической лабораторией «Вера»
- Орлецкий Анатолий Корнеевич - д-р мед. наук, проф., ведущий научный сотрудник ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова»
- Парастаев Сергей Андреевич - д-р мед. наук, проф., зам. директора по научно-методической работе ФГУ «Центр лечебной физкультуры и спортивной медицины» Федерального медико-биологического агентства
- Поляев Борис Александрович - д-р мед. наук, проф., гл. специалист Минздравсоцразвития России по спортивной медицине, президент Российской ассоциации по спортивной медицине и реабилитации больных и инвалидов, зав. кафедрой лечебной физкультуры и спортивной медицины ГБОУ РНИМУ им. Н.И. Пирогова Минздравсоцразвития России
- Поляков Сергей Дмитриевич - д-р мед. наук, проф., зав. отделом ЛФК и СМ НИИ профилактической педиатрии и восстановительного лечения Научного центра здоровья детей РАМН
- Сазыкина Елена Ивановна - аспирант кафедры акушерства Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Смоленский Андрей Вадимович - д-р мед. наук, проф., зав. кафедрой спортивной медицины, директор НИИ спортивной медицины Российского государственного университета физической культуры, спорта и туризма
- Степанов Олег Геннадьевич - д-р мед. наук, старший научный сотрудник НИИ проблем физической культуры и спорта при Кубанском государственном университете физической культуры, спорта и туризма
- Цыкунов Михаил Борисович - д-р мед. наук, проф., зав. отделением реабилитации ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова»
- Юрьев Сергей Юрьевич - ассистент кафедры ультразвуковой диагностики Кубанского государственного медицинского университета
Авторы выражают благодарность за помощь в создании книги:
- Хрущеву Сергею Васильевичу - д-ру мед. наук, проф., гл. редактору научнопрактического журнала «Физкультура в профилактике, лечении и реабилитации»
- Журавлевой Антонине Ивановне - д-ру мед. наук, проф. кафедры физической реабилитации и спортивной медицины Российской медицинской академии последипломного образования
Оценка состояния здоровья при допуске к занятиям спортом
Первоочередной задачей спортивной медицины является реализация максимально эффективной в диагностическом и экспертном плане процедуры оценки состояния здоровья юных и взрослых атлетов при их допуске к занятиям спортом. На сегодняшний день она представляется отечественным специалистам следующим образом:
- диагностировать заболевания и патологические состояния, отнесенные к общепринятым противопоказаниям к занятиям спортом и физической культурой;
- целенаправленно (путем проведения при наличии соответствующих показаний дополнительного обследования) диагностировать хронические заболевания и патологические состояния, которые могут стать причиной внезапной смерти при выполнении физических нагрузок (гипертрофическая кардиомиопатия, аномалии отхождения коронарных сосудов, синдромы предвозбуждения желудочков, Бругада , удлиненного Q-T, слабости синусового узла и др.);
- оценить степени риска при наличии пограничных состояний с учетом специфики вида спорта;
- прогнозировать состояние здоровья в процессе направленной тренировки определенных физических качеств (при этом должны учитываться патологическая наследственная предрасположенность, степень вероятности скрытой патологии, перенесенные ранее заболевания и травмы и т.п.);
- тщательно выявлять очаги хронической инфекции и хронические заболевания;
- рекомендовать перед допуском к занятиям спортом их лечение и обеспечить контроль его результатов.
Перечень основных заболеваний и патологических состояний, препятствующих допуску к занятиям спортом (Макарова Г.А., Краснов А.Б., 2000), приведен ниже.
Этот документ составлен на основании: а) Требования к состоянию здоровья граждан, поступающих на службу в органы внутренних дел, средние училища и медицинские колледжи, учебные заведения, лиц рядового и начальствующего состава органов внутренних дел, б) Перечень медицинских противопоказаний к приему абитуриентов в высшие и средние физкультурные учебные заведения (Комитет по физической культуре и спорту при Совете министров СССР, Управление научно-исследовательской работы и учебных заведений, М.,1971), в) Перечень заболеваний, препятствующих отбору для поступления в общеобразовательные школы спортивного профиля, ДЮСШ, центры подготовки резервов большого спорта (Мотылянская Р.Е. и др., 1988)[5].
I. Все острые и хронические заболевания в стадии обострения
II. Особенности физического развития
- Резко выраженное отставание в физическом развитии, препятствующее выполнению упражнений и нормативов, предусмотренных учебными программами; резкая диспропорция между длиной конечностей и туловища.
- Все виды деформаций верхних конечностей, исключающие или затрудняющие возможность выполнения различных спортивных упражнений.
- Выраженная деформация грудной клетки, затрудняющая функционирование органов грудной полости.
- Выраженная деформация таза, влияющая на статику тела или нарушающая биомеханику ходьбы.
- Укорочение одной нижней конечности более чем на 3 см, даже при полноценной походке; выраженное искривление ног внутрь (Х-образное искривление) или наружу (О-образное искривление) при расстоянии между внутренними мыщелками бедренных костей или внутренними лодыжками большеберцовых костей свыше 12 см (только для взрослых).
III. Нервно-психические заболевания. Травмы центральной и периферической нервной системы
- Психотические и непсихотические психические расстройства вследствие органического поражения головного мозга. Эндогенные психозы: шизофрения и аффективные психозы. Симптоматические психозы и другие психические расстройства экзогенной этиологии. Лица, имеющие легкое кратковременное астеническое состояние после острого заболевания, допускаются к занятиям спортом после полного излечения.
- Реактивные психозы и невротические расстройства. Лица, имевшие острые реакции на стресс, нарушения адаптации и незначительно выраженные невротические расстройства, характеризующиеся в основном эмоциональноволевыми и вегетативными нарушениями, допускаются к занятиям спортом после полного излечения.
- Умственная отсталость.
- Эпилепсия.
- Инфекционные, паразитарные, вирусные заболевания центральной нервной системы (ЦНС) и их последствия. Поражения головного и спинного мозга при общих инфекциях, острых и хронических интоксикациях и их последствия (явления астенизации, нейроциркуляторная дистония, стойкие рассеянные органические знаки).
- Травмы головного и спинного мозга и их последствия.
- Сосудистые заболевания головного и спинного мозга и их последствия (субарахноидальные, внутримозговые и другие внутричерепные кровоизлияния, инфаркт мозга, транзиторная ишемия мозга и др.). Лица с редкими обмороками подлежат углубленному обследованию и лечению. Диагноз «нейроциркуляторная дистония» устанавливается только в тех случаях, когда целенаправленное обследование не выявило других заболеваний, сопровождающихся нарушениями вегетативной нервной системы. Даже при наличии редких обмороков подобные лица не могут быть допущены к занятиям единоборствами, сложнокоординационными, травмоопасными и водными видами спорта.
- Органические заболевания ЦНС (дегенеративные, опухоли головного и спинного мозга, врожденные аномалии и другие нервно-мышечные заболевания).
- Заболевания периферической нервной системы (включая наличие объективных данных без нарушения функций).
- Травмы периферических нервов и их последствия (включая легкие остаточные явления в форме незначительно выраженных нарушений чувствительности или небольшого ослабления мышц, иннервируемых поврежденным нервом).
- Последствия переломов костей черепа (свода черепа, лицевых костей, в том числе нижней и верхней челюсти, других костей) без признаков органического поражения ЦНС, но при наличии инородного тела в полости черепа, а также замещенного или незамещенного дефекта костей свода черепа.
- Временные функциональные расстройства после острых заболеваний и травм центральной или периферической нервной системы, а также их хирургического лечения. Лица, перенесшие закрытую травму головного и спинного мозга при инструментально подтвержденном отсутствии признаков поражения ЦНС могут быть допущены к занятиям спортом не ранее чем через 12 мес после полного излечения (не рекомендуются травмоопасные виды спорта).
IV. Заболевания внутренних органов
- Врожденные и приобретенные пороки сердца.
- Ревматизм, ревматические болезни сердца (ревматический перикардит, миокардит, ревматические пороки клапанов). Неревматические миокардиты, эндокардиты. Другие болезни сердца: кардиомиопатии, органические нарушения сердечного ритма и проводимости, пролапс клапанов (II степень и выше, I степень - при наличии регургитации, миксоматозной дегенерации клапанов, нарушений сердечного ритма, изменений на ЭКГ).
Занятия спортом противопоказаны при:
- частых желудочковых экстрасистолах;
- трепетании и мерцании предсердий;
- полной блокаде одной из ножек пучка Гиса;
- пароксизмальных и хронических рецидивирующих наджелудочковых и желудочковых тахикардиях;
- синдромах удлиненного Q-T, CLC и WPW, провоцирующих нарушения ритма;
- синдроме слабости синусового узла ;
- АВ-блокаде II степени типа Мобитц 2 и АВ-блокаде III степени ;
- значительных неспецифических изменениях реполяризации, свойственных миокардиодистрофии III степени.
- Лица, перенесшие неревматические миокардиты без исхода в миокардиосклероз, при отсутствии нарушений ритма сердца и проводимости, на фоне высокой толерантности к физической нагрузке могут быть допущены к занятиям спортом через 12 мес после полного выздоровления.
- Ишемическая болезнь сердца (ИБС) .
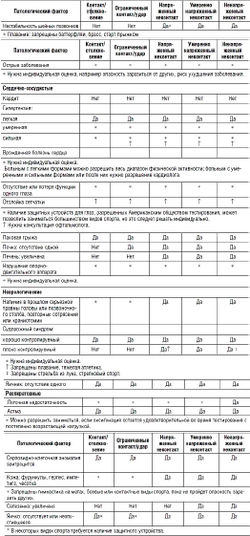
- Нейроциркуляторная дистония (гипертензивного, гипотензивного, кардиального или смешанного типов) - допускаются условно. Принципы экспертной оценки при пограничных состояниях кардиологического профиля приведены в гл. 3.
- Хронические неспецифические заболевания легких и плевры, диссеминированные болезни легких нетуберкулезной этиологии (включая заболевания, сопровождающиеся даже незначительными нарушениями функции дыхания).
- Бронхиальная астма. При отсутствии приступов в течение пяти лет и более, но сохраняющейся измененной реактивности бронхов допуск к занятиям отдельными видами спорта возможен (не рекомендуются виды спорта, направленные на развитие выносливости, зимние виды спорта, а также виды спорта, занятия которыми проходят в залах и связаны с использованием талька, канифоли и т.п.).
- Язвенная болезнь желудка и двенадцатиперстной кишки в стадии обострения. Язвенная болезнь желудка и двенадцатиперстной кишки в стадии ремиссии с нарушениями функции пищеварения и частыми обострениями в анамнезе. Лица с язвенной болезнью желудка или двенадцатиперстной кишки, находящиеся в течение 6 лет в состоянии ремиссии (без нарушений функции пищеварения), могут быть допущены к занятиям спортом (не рекомендуются виды спорта, направленные на развитие выносливости).
- Другие болезни желудка и двенадцатиперстной кишки, включая аутоиммунный гастрит и особые формы гастритов (гранулематозный, эозинофильный, гипертрофический, лимфоцитарный), болезни желчного пузыря и желчных путей, поджелудочной железы, тонкого и толстого кишечника, со значительными и умеренными нарушениями функций и частыми обострениями. Лица с геликобактерным гастритом могут быть допущены к занятиям спортом после соответствующего лечения. Лица с хроническими гастритами и гастродуоденитами с незначительными нарушениями функции и редкими обострениями, а также дискинезиями желчевыводящих путей с редкими обострениями могут быть допущены к занятиям спортом.
- Хронические заболевания печени (включая доброкачественные гипербилирубинемии), цирроз печени.
- Болезни пищевода (эзофагит, язва - до полного излечения; кардиоспазм, стеноз, дивертикулы - при наличии значительных и умеренных нарушений функции).
- Хронические заболевания почек (хронический гломерулонефрит, хронический первичный пиелонефрит, нефросклероз, нефротический синдром, первично-сморщенная почка, амилоидоз почек, хронический интерстициальный нефрит и другие нефропатии).
- Пиелонефрит (вторичный), гидронефроз, мочекаменная болезнь. Инструментальное удаление или самостоятельное отхождение одиночного камня из мочевыводящих путей (лоханка, мочеточник, мочевой пузырь) без дробления камней мочевыделительной системы, мелкие (до 0,5 см) одиночные конкременты почек и мочеточников, подтвержденные только ультразвуковым исследованием (УЗИ), без патологических изменений в моче, одноили двусторонний нефроптоз I стадии не являются противопоказанием к занятиям спортом.
- Системные заболевания соединительной ткани.
- Заболевания суставов - ревматоидный артрит, артриты, сочетающиеся со спондилоартритом, анкилозирующий спондилоартрит, остеоартроз, метаболические артриты, последствия инфекционных артритов. Перенесшие реактивный артрит с полным обратным развитием могут быть допущены к занятиям спортом через 6 мес после полного излечения.
- Системные васкулиты.
- Болезни крови и кроветворных органов. Лица, имеющие временные функциональные расстройства после несистемных болезней крови, допускаются к занятиям спортом после полного излечения.
- Стойкие изменения состава периферической крови (количество лейкоцитов менее 4,0×109/л или более 9,0×109/л, количество тромбоцитов менее 180,0×109/л, содержание гемоглобина менее 120 г/л).
- Злокачественные новообразования лимфоидной, кроветворной и родственных тканей: лимфо-, миело-, ретикулосаркомы, лейкозы, лимфозы, лимфогранулематоз, парапротеинемические гемобластозы (включая состояния после хирургического лечения, лучевой и цитостатической терапии).
- Острая лучевая болезнь любой степени тяжести в анамнезе, а также полученная ранее при аварии или случайном облучении доза излучения, превышающая годовую предельно допустимую дозу в пять раз (в соответствии с нормами радиационной безопасности - 76/87).
- Эндокринные болезни, расстройства питания и обмена веществ (простой зоб, нетоксический узловой зоб, тиреотоксикоз, тиреоидит, гипотиреоз, сахарный диабет, акромегалия, болезни околощитовидных желез, надпочечников, подагра, ожирение II-III степени).
V. Хирургические заболевания
- Болезни позвоночника и их последствия (спондилез и связанные с ним состояния, болезни межпозвонковых дисков, другие болезни позвоночника, выраженные нарушения положения позвоночника в сагиттальной плоскости: кифоз рахитический, кифоз туберкулезный, болезнь Шейерманна-Мау, болезнь Кальве; сколиотическая болезнь, явления выраженной нестабильности). Лица с нефиксированным искривлением позвоночника во фронтальной плоскости (сколиотическая осанка) и начальными признаками межпозвонкового остеохондроза с бессимптомным течением могут быть допущены к занятиям симметричными видами спорта.
- Последствия переломов позвоночника, грудной клетки, верхних и нижних конечностей, таза, сопровождающиеся нарушениями функций.
- Болезни и последствия повреждений аорты, магистральных и периферических артерий и вен, лимфатических сосудов: облитерирующий эндартериит, аневризмы, флебиты, флеботромбозы, варикозная и посттромботическая болезнь, слоновость (лимфедема), варикозное расширение вен семенного канатика (средней и значительной степени выраженности); ангиотрофоневрозы, гемангиомы.
- Хирургические болезни и поражения крупных суставов, костей и хрящей, остеопатии и приобретенные костно-мышечные деформации (внутрисуставные поражения, остеомиелит, периостит, другие поражения костей, деформирующий остеит и остеопатии, остеохондропатии, стойкие контрактуры суставов, другие болезни и поражения суставов, костей и хрящей). При болезни Осгуда-Шляттера вопрос о возможности допуска к занятиям спортом решается индивидуально.
- Застарелые или привычные вывихи в крупных суставах, возникающие при незначительных физических нагрузках.
- Дефекты или отсутствие пальцев рук, нарушающие функции кисти.
- Дефекты или отсутствие пальцев стопы, нарушающие полноценную опороспособность, затрудняющие ходьбу и ношение обуви (обычной и спортивной). За отсутствие пальца на стопе считается отсутствие его на уровне плюснефалангового сустава. Полное сведение или неподвижность пальца считается как его отсутствие.
- Плоскостопие и другие деформации стопы со значительными и умеренными нарушениями ее функций. При наличии плоскостопия II степени на одной ноге и плоскостопия I степени на другой ноге заключение выносится по плоскостопию II степени. Лица с плоскостопием I степени, а также II степени без артроза в таранно-ладьевидных сочленениях могут быть допущены к занятиям спортом.
- Грыжа (паховая, бедренная, пупочная), другие грыжи брюшной полости. Расширение одного или обоих паховых колец с явно ощущаемым в момент кольцевого обследования выпячиванием содержимого брюшной полости при натуживании - до полного излечения. Небольшая пупочная грыжа, предбрюшинный жировик белой линии живота, а также расширение паховых колец без грыжевого выпячивания при физической нагрузке и натуживании не являются противопоказанием к занятиям спортом.
- Геморрой с частыми обострениями и вторичной анемией, выпадением узлов II-III стадии. Рецидивирующие трещины заднего прохода.
- Лица, перенесшие оперативные вмешательства по поводу варикозного расширения вен нижних конечностей, вен семенного канатика, геморроидальных вен, трещин заднего прохода, могут быть допущены к занятиям спортом, если по истечении одного года после операции отсутствуют признаки рецидива заболевания и расстройств местного кровообращения.
- Выпячивание всех слоев стенки прямой кишки при натуживании.
- Последствия травм кожи и подкожной клетчатки, сопровождающиеся нарушениями двигательных функций или затрудняющие ношение спортивной одежды, обуви или снаряжения.
- Неокрепшие рубцы после операций и повреждений, по своей локализации затрудняющие выполнение физических упражнений; рубцы, склонные к изъязвлению; рубцы, спаянные с подлежащими тканями и препятствующие движениям в том или ином суставе при выполнении физических упражнений.
- Заболевания грудных желез.
- Злокачественные новообразования всех локализаций.
- Доброкачественные новообразования - до полного излечения. Лица, имеющие временные функциональные расстройства после хирургического лечения доброкачественных новообразований, допускаются к занятиям спортом после полного излечения.
VI. Травмы и заболевания ЛОР-органов
- Болезни и повреждения гортани, шейного отдела трахеи, сопровождающиеся даже незначительными нарушениями дыхательной и голосовой функций.
- Искривление носовой перегородки с выраженным нарушением носового дыхания (операция в подобных случаях проводится в возрасте не моложе 15 лет).
- Болезни наружного уха - до полного излечения.
- Заболевания евстахиевой трубы - до полного излечения.
- Гнойный одноили двусторонний эпитимпанит или мезатимпанит во всех формах и стадиях.
- Стойкие остаточные явления перенесенного отита (стойкие рубцовые изменения барабанной перепонки, наличие перфорации барабанной перепонки).
- Отосклероз, лабиринтопатия, кохлеарный неврит и другие причины глухоты или стойкого понижения слуха на одно или оба уха (в норме на оба уха восприятие шепотной речи должно быть на расстоянии 6 м, минимально допустимое снижение этого расстояния до 4 м).
- Нарушение проходимости евстахиевой трубы и расстройство барофункции уха.
- Вестибулярно-вегетативные расстройства, даже в умеренно выраженной степени.
- Заболевания придаточных пазух носа - до полного излечения.
- Деформации и хронические изменения в состоянии тканей носа, полости рта, глотки, гортани и трахеи, сопровождающиеся нарушениями дыхательной функции.
- Болезни верхних дыхательных путей (полипы полости носа, аденоиды, декомпенсированная форма хронического тонзиллита) - до полного излечения. Под хроническим декомпенсированным тонзиллитом принято понимать форму хронического тонзиллита, характеризующуюся частыми обострениями (2 и более в год), наличием тонзиллогенной интоксикации (субфебрилитет, быстрая утомляемость, вялость, недомогание, изменения со стороны внутренних органов), вовлечением в воспалительный процесс околоминдаликовой ткани, регионарных лимфоузлов (паратонзиллярный абсцесс, регионарный лимфаденит). К объективным признакам хронического декомпенсированного тонзиллита относятся: выделение гноя или казеозных пробок из лакун при надавливании шпателем на миндалину или при ее зондировании, грубые рубцы на небных миндалинах, гиперемия и отечность небных дужек и сращение их с миндалинами, наличие в подэпителиальном слое нагноившихся фолликулов, увеличение лимфатических узлов по переднему краю грудинно-ключично-сосцевидных мышц.
- Озена.
- Полное отсутствие обоняния (аносмия).
- Лица, имеющие временные функциональные расстройства после обострения хронических заболеваний ЛОР-органов, их травм и хирургического лечения, допускаются к занятиям спортом после полного излечения.
VII. Травмы и заболевания глаз
- Лагофтальм, заворот век и рост ресниц по направлению к глазному яблоку (трихиаз), вызывающий постоянное раздражение глаз; выворот век, нарушающий функцию глаза, сращение век между собой или с глазным яблоком, препятствующее или ограничивающее движение глаз и нарушающее функцию зрения, хотя бы одного глаза.
- Птоз века, нарушающий функцию зрения одного или обоих глаз.
- Упорное неизлечимое слезотечение вследствие заболевания слезных путей.
- Хронические заболевания конъюнктивы, роговицы, увеального тракта и сетчатки воспалительного или дегенеративного характера с частыми обострениями.
- Заболевания зрительного нерва.
- Атрофия зрительного нерва.
- Выраженная врожденная и приобретенная (в том числе травматическая) катаракта.
- Помутнение, деструкция стекловидного тела.
- Врожденные и приобретенные дефекты развития оболочек глаза, нарушающие функцию зрения.
- Афакия.
- Изменения на глазном дне.
- Состояния после проникающего ранения глаза.
- Инородное тело в глазе, не показанное к извлечению.
- Ограничение поля зрения одного или обоих глаз более чем на 20?.
- Нарушения двигательного аппарата глаз.
- Выраженный нистагм глазного яблока при значительном снижении остроты зрения.
- Содружественное косоглазие более 20? - вопрос о допуске решается индивидуально.
- Нарушения цветоощущения - вопрос о допуске решается индивидуально в зависимости от специфики избранного вида спорта.
- Аномалии рефракции: общий вариант - острота зрения: а) менее 0,6 Д на оба глаза (без коррекции); б) не менее 0,6 Д на лучший и 0,3 Д на худший глаз (без коррекции).
- При дальнозоркости вопрос о занятиях физической культурой и спортом решается в зависимости от остроты зрения и возможности пользоваться коррекцией.
Небольшим степеням дальнозоркости, как правило, свойственна высокая (без коррекции) острота зрения: 1,0 или 0,9-0,8 Д. При подобной остроте зрения и дальнозоркости небольших степеней возможны занятия всеми видами спорта.
Люди, имеющие дальнозоркость +4,0 Д и выше, при снижении относительной остроты зрения, когда коррекция является обязательной, могут быть допущены к занятиям только теми видами спорта, где допустимо использование очков. При этом очки должны быть легкими, прочно фиксированными, обладать высокими оптическими свойствами, а в летнее время иметь желто-зеленые светофильтры.
В случае дальнозоркости высоких степеней (выше +6,0 Д), которая обычно встречается при микрофтальме с тенденцией к возникновению отслойки, занятия спортом противопоказаны.
При дальнозорком и близоруком астигматизме слабых степеней и относительно высокой остроте зрения возможны занятия всеми видами спорта.
VIII. Стоматологические заболевания
- Нарушения развития и прорезывания зубов: отсутствие 10 и более зубов на одной челюсти или замещение их съемным протезом, отсутствие 8 коренных зубов на одной челюсти, отсутствие 4 коренных зубов на верхней челюсти с одной стороны и 4 коренных зубов на нижней челюсти с другой стороны или замещение их съемными протезами.
- Челюстно-лицевые аномалии, другие болезни зубов и их опорного аппарата, болезни челюстей со значительными и умеренными нарушениями дыхательной, обонятельной, жевательной, глотательной и речевой функций.
- Болезни твердых зубов, пульпы и периапикальных тканей, десен и пародонта, слюнных желез, языка и слизистой полости рта, не поддающиеся лечению.
IХ. Кожные и венерические заболевания
- Инфекции и другие воспалительные болезни кожи и подкожной клетчатки, трудно поддающиеся лечению; распространенные формы хронической экземы, диффузный нейродермит с распространенной лихенификацией, пузырчатка, герпетиформный дерматит, распространенный псориаз, распространенная абсцедирующая и хроническая язвенная пиодермия, ограниченные и часто рецидивирующие формы экземы, диффузный нейродермит с очаговой лихенификацией кожного покрова, дискоидная красная волчанка, фотодерматиты.
- Другие болезни кожи и подкожной клетчатки: хроническая крапивница, рецидивирующий отек Квинке , ограниченная склеродермия.
- Болезнь, вызываемая вирусом иммунодефицита человека (ВИЧ), включая ВИЧ-инфицирование.
- Сифилис и другие венерические болезни: третичный, врожденный сифилис; первичный, вторичный и скрытый сифилис при замедленной негативации классических серологических реакций. Лица с первичным, вторичным, скрытым сифилисом, гонореей и другими венерическими болезнями (мягкий шанкр, лимфатическая лимфогранулема, паховая гранулема, негонококковые уретриты) могут быть допущены к занятиям спортом после проведения контроля излеченности и снятия с диспансерного учета.
- Микозы: актиомикоз, кандидоз внутренних органов, кокцидиоидоз, гистоплазмоз, бластомикозные инфекции, споротрихоз, хромомикоз, мицетомы. Лица, страдающие дерматофитиями, вызванными грибами (микроспорум, эпидермофития, трихофитон), могут быть допущены к занятиям спортом после проведения контроля излеченности и снятия с диспансерного учета.
X. Заболевания половой системы
- Заболевания мужских половых органов (гиперплазия, воспалительные и другие болезни предстательной железы; водянка яичка, орхит и эпидидимит; гипертрофия крайней плоти и фимоз; болезни полового члена; водянка яичка или семенного канатика; нахождение обоих яичек в брюшной полости или паховых каналах; другие болезни мужских половых органов) со значительными и умеренными нарушениями функций. При наличии заболеваний, поддающихся консервативному или оперативному лечению, - до их полного излечения.
- Воспалительные заболевания женских половых органов (вульвы, влагалища, бартолиниевых желез, яичников, маточных труб, матки, тазовой клетчатки, брюшины) - до полного излечения.
- Выраженное варикозное расширение вен в области вульвы.
- Крауроз вульвы.
- Генитальный и экстрагенитальный эндометриоз.
- Выраженные нарушения положения женских половых органов.
- Резко выраженные или сопровождающиеся нарушением функций пороки развития и недоразвитие женской половой сферы (выраженный инфантилизм органов), гермафродитизм.
- Опущение или частичное выпадение женских половых органов.
- Стойкие нарушения менструальной функции.
XI. Инфекционные заболевания
- Инфекционные и паразитарные болезни: кишечные инфекции, бактериальные зоонозы, бактериальные и вирусные болезни, в том числе передаваемые членистоногими, болезни, вызываемые хламидиями, риккетсиозы и другие болезни, не поддающиеся или трудно поддающиеся лечению, включая временные функциональные расстройства после острых инфекционных и паразитарных болезней. При наличии положительных серологических или аллергологических реакций (Райта, Хеддельсона, Бюрне) без клинических проявлений бруцеллеза вопрос о допуске к занятиям спортом решается индивидуально. Носительство поверхностного (австралийского) антигена вирусного гепатита В является основанием для детального обследования с целью исключения скрыто протекающего хронического заболевания печени. Лица, переболевшие вирусным гепатитом, брюшным тифом, паратифами, при отсутствии у них нарушений функций печени и желудочно-кишечного тракта (ЖКТ) могут быть допущены к занятиям спортом, но не ранее чем через 6 мес после окончания стационарного лечения (не показаны виды спорта, направленные на развитие выносливости).
- Туберкулез органов дыхания: легких, бронхов, внутригрудных лимфатических узлов, плевры, в том числе неактивный при малых остаточных изменениях после перенесенного заболевания, включая спонтанно излеченный туберкулез. Наличие единичных мелких петрификатов в легких или внутригрудных лимфатических узлах не является противопоказанием к занятиям спортом.
- Туберкулез внегрудной локализации: периферических и брыжеечных лимфатических узлов, перикарда, брюшины, кишечника, костей и суставов, мочеполовых органов, глаз, кожи, других органов. Лица с неактивным туберкулезом органов дыхания и внегрудных локализаций, т.е. при отсутствии признаков активности после завершения лечения в течение 5 лет, снятия с диспансерного учета и отсутствии любых остаточных изменений, могут быть допущены к занятиям спортом.
- Лепра.
Противопоказания к занятиям спортом с учетом степени их контактности с позиции зарубежных специалистов приведены в табл. 2-1.
Примечания к табл. 2-1: Контакт/столкновение: бокс, хоккей на траве, американский футбол, хоккей на льду, лакросс, боевые виды, родео, европейский футбол, борьба. Ограниченный контакт/удар: бейсбол, баскетбол, велосипедный спорт, прыжки в воду, легкоатлетические прыжки (в высоту, с шестом, тройной), гимнастика, верховая езда. Напряженный неконтакт: аэробика, восхождения, танцы, фехтование, легкоатлетические метания (диск, копье, ядро), спортивная ходьба (соревнования). Умеренно напряженный неконтакт: бадминтон, керлинг, бег в разминочном темпе, настольный теннис. Ненапряженный неконтакт: стрельба из лука, гольф, стрелковый спорт, спортивная ходьба.
Особенности медикобиологического обеспечения детского и юношеского спорта
Состояние здоровья детей и подростков на современном этапе развития общества
Ухудшение состояния здоровья подрастающего поколения в последние десятилетия вызывает особую озабоченность специалистов.
Медицинская статистика убедительно свидетельствует о том, что состояние здоровья детей неуклонно ухудшается.
Так, в России за период с 1990 по 2000 г. среди детей в возрасте до 14 лет число случаев анемии выросло в 1,3 раза, болезней эндокринной и костно-мышечной системы - в 1,5 раза, аллергических состояний, болезней системы кровообращения и злокачественных опухолей - в 1,3 раза. Только 10% выпускников школ можно считать здоровыми, 50% имеют морфофункциональную патологию, 40% - хронические заболевания. У каждого второго школьника определяют сочетание нескольких хронических заболеваний. За период обучения в школе число детей с нарушениями опорнодвигательного аппарата возрастает в 1,5-2 раза, аллергическими болезнями - в 3 раза, близорукостью - в 5 раз. Наиболее неблагоприятные тенденции в состоянии здоровья среди всех групп населения отмечают в подростковом возрасте (15-17 лет). Именно в этой возрастной группе наблюдают самый значительный рост общей заболеваемости (в 1991-1995 гг. - в 1,3 раза).
Особого внимания в настоящее время заслуживает дисплазия соединительной ткани, клинико-морфологические признаки которой необычайно обширны. Кроме поражения опорно-двигательного аппарата и сердечно-сосудистой системы, диффузное нарушение соединительной ткани может обусловить патологию органов зрения, развитие паховых и диафрагмальных грыж, аномалии желче- и мочевыводящих путей, дивертикулеза и дивертикулита толстой кишки. В 10% случаев встречают также поражение легких - спонтанный пневмоторакс, врожденное недоразвитие одной из долей легкого, поликистоз, эмфизему, двусторонние бронхоэктазы.
Возросло в последние годы и число людей с различными аномалиями других органов и систем организма, особенно гепатобилиарной (в частности, желчного пузыря и желчевыводящих путей - дистопия желчного пузыря, его гипоплазия, деформации, аномалии желчевыводящих протоков) и мочевыделительной. Определенные аномалии последней считают факторами, предрасполагающими к возникновению почечнокаменной болезни, хронического пиелонефрита, артериальной гипертензии. В частности, при поликистозе, подковообразной почке, удвоении мочевыводящих путей пиелонефрит встречают в 7-10 раз чаще, чем у людей, не имеющих подобных аномалий.
С начала 90-х годов XX в. отмечают стремительный, более чем в 3 раза, рост заболеваемости и общего числа детей с сердечно-сосудистой патологией.
С одной стороны, указанные тенденции характеризуют улучшение качества диагностики, с другой - изменение структуры патологии с увеличением числа тяжелых, инвалидизирующих форм заболеваний, что подтверждено данными многочисленных клинических исследований.
Характерно, что наряду со снижением смертности от всех причин у детей в возрасте до 14 лет уровень смертности от болезней системы кровообращения остается практически на прежнем уровне. Большинство случаев смерти детей приходится на органические поражения сердца и сосудов, все большее значение приобретают жизнеугрожающие аритмии.
Артериальная гипертензия, сердечные аритмии, кардиомиопатии и даже атеросклероз, которые начинаются в детстве, прогрессируют и часто служат причиной инвалидности в среднем возрасте.
Структура сердечно-сосудистой патологии в детском возрасте за последние десятилетия претерпела существенные изменения. Наряду с тем что значительно уменьшилась частота ревматических поражений сердца и бактериальных эндокардитов, увеличился удельный вес нарушений сердечного ритма, артериальной гипертензии, кардиомиопатий, нейроциркуляторных дистоний. Отмечен ежегодный рост числа детей с врожденными пороками сердца, метаболическими нарушениями в миокарде. Эти изменения, естественно, должны привести к пересмотру существующих приоритетов в научно-практических медицинских программах.
Как показано многочисленными клиническими и эпидемиологическими исследованиями, одно из первых мест в структуре сердечно-сосудистых заболеваний у детей в настоящее время занимают нарушения сердечного ритма. Медикосоциальное значение аритмий определяют их распространенностью, склонностью к хроническому течению, повышенным риском внезапной смерти при их возникновении, высокой частотой инвалидизации и в то же время возможностью полного восстановления нормального вождения ритма при своевременной и правильной коррекции.
Проблемы жизнеугрожающих аритмий и внезапной сердечной смерти неразрывно связаны, так как непосредственной причиной последней служат асистолия или фибрилляция желудочков. Нарушения ритма в большей или меньшей степени могут приводить к развитию жизнеугрожающих состояний, аритмогенной кардиомиопатии, сосудистого коллапса и сердечной недостаточности.
В патогенезе жизнеугрожающих состояний при аритмиях, сопряженных с наиболее высоким риском внезапной смерти, имеет значение интенсивность и длительность провоцирующей стрессовой ситуации. Роль физической нагрузки или повышенного эмоционального возбуждения особенно очевидна у детей с синдромом удлиненного интервала Q-T и тахикардиями, когда определяют прямую связь между провоцирующим фактором и развитием жизнеугрожающей аритмии. Нередко на фоне нарушения ритма наступает различная по продолжительности потеря сознания. При этом у большей части детей отмечают преимущественное влияние на развитие симптомов физической или эмоциональной нагрузки. Особую роль играют внезапность и сила воздействия раздражителя, а также состояние стресслимитирующих систем.
В этой связи необходимо всестороннее исключение риска развития жизнеугрожающих состояний у детей, которые планируют или уже занимаются спортом.
Помимо самостоятельного значения, сердечные аритмии могут осложнять течение других заболеваний кардиогенной и некардиогенной природы, нередко принимая характер ведущего патологического симптома, представляющего наибольшую опасность для жизни пациента.
В России ежегодно регистрируют около 20-22 тыс. детей с врожденными пороками сердца. При этом большое число пороков сердца остается недиагностированным.
В настоящее время активно изучают клиническую, морфологическую и генетическую гетерогенность трех классических форм кардиомиопатий. Они характеризуются прогрессирующим течением, резистентностью к лечению и высокой смертностью, особенно в случаях позднего обнаружения. Уже идентифицировано более 40 различных генных мутаций, которые, как показывают результаты последних исследований, ответственны за клинический полиморфизм семейных случаев кардиомиопатий.
Среди вторичных кардиомиопатий в последние годы стали диагностировать аритмогенную кардиомиопатию, обусловленную вторичным изменением центральной гемодинамики и функции миокарда в результате стойких нарушений сердечного ритма. Аритмогенная кардиомиопатия развивается как следствие асинхронности и асинергии деполяризации миокарда предсердий и желудочков во время аритмии, что сопровождается резким нарушением перфузии. При восстановлении синусового ритма в течение нескольких недель размеры полостей сердца в большинстве случаев возвращаются к возрастной норме.
Приоритетным направлением в кардиологии считают молекулярно-генетическую диагностику кардиомиопатий и кардионейропатий - заболеваний, протекающих с поражением проводящей системы сердца, миокарда, внутрисердечного нервного аппарата. В течение последних 5 лет получены убедительные доказательства генетического полиморфизма синдрома удлиненного интервала Q-T (синдрома Романо-Уорда и Джервелла-Ланге-Нильсена ) - кардионейропатии, сопряженной с высоким риском внезапной сердечной смерти.
В последние два десятилетия в мировой литературе стремительно нарастает количество публикаций о болезни Кавасаки, сопровождаемой коронаритом, аневризмами венечных сосудов и инфарктами миокарда у детей и лиц молодого возраста. Длительно протекающий васкулит коронарных артерий вследствие болезни обусловливает раннюю инвалидизацию детей и даже внезапную смерть.
Болезнь встречают чаще у детей в возрасте до 5 лет. Эндемичная частота болезни составляет 6,5-9,5 на 100 000 детей в возрасте до 5 лет, эпидемическая частота - 121/100 000 соответственно. Коронариты при болезни Кавасаки служат основой формирования ишемической болезни у детей и пациентов молодого возраста. Они манифестируют стенокардией, инфарктом миокарда, аневризмой левого желудочка, нарушениями сердечного ритма и проводимости, синдромом внезапной сердечной смерти.
Установлено, что предрасполагающими факторами в возникновении коронаритов у детей служат наследственная отягощенность по ранним формам ИБС, неблагоприятные факторы перинатального периода, клинические признаки иммунологической дисфункции и врожденные аномалии коронарных сосудов.
Одной из приоритетных в педиатрии остается проблема артериальной гипертензии. Это связано с ее распространенностью среди детского населения (повышенное АД регистрируют у 8-25% школьников), а также с высокой вероятностью трансформации в ишемическую и гипертоническую болезнь. В дальнейшем АД остается повышенным у 33-42% подростков, а у 17-25% детей приобретает прогрессирующее течение. Это значит, что у каждого третьего ребенка со стабильно повышенным АД в дальнейшем возможно формирование гипертонической болезни. Отсюда вытекает необходимость разработки эффективных профилактических программ, включая своевременный скрининг в группах риска и предупреждение формирования устойчивых форм заболевания.
Для детей и подростков наиболее характерны пограничные формы течения артериальной гипертензии, в основе которой лежат вегетативная дисфункция и тесно связанное с ней хроническое психоэмоциональное напряжение. Избыточная реактивность на такое напряжение служит важным маркером развития стойкой артериальной гипертензии. В связи с этим изучение реактивности сердечнососудистой системы в условиях, моделирующих психоэмоциональное напряжение, считают важным критерием выделения группы риска по развитию артериальной гипертензии.
Несмотря на общее снижение заболеваемости и смертности от ревматизма, достигнутое за 20 лет, в последние годы участились случаи своевременно нераспознанных тяжелых форм ревматизма, при этом заболевание нередко манифестирует с формированием пороков сердца. Отмечают ежегодный рост ревматических поражений костно-мышечной системы и заболеваний соединительной ткани у детей. Следовательно, ослабление внимания в отношении ревматической патологии в настоящее время недопустимо.
Специального внимания требует профилактика ИБС. В нашей стране были проведены одни из первых исследования факторов риска атеросклероза у детей. Установлено, что наиболее эффективным считают изучение клинического и генетического полиморфизма атеросклероза, роли аутоиммунных поражений и инфекций в запуске патологического процесса. Так, среди наиболее значимых факторов риска развития атеросклероза у молодых людей - наследственная предрасположенность: ранняя (до 40 лет) гипертоническая болезнь, инфаркты миокарда и инсульты у родителей ребенка. Крайне важно своевременное определение групп риска, так как наиболее эффективна именно ранняя профилактика атеросклероза.
Особое внимание необходимо уделять изучению функционального состояния вегетативной нервной системы у детей и подростков. Раскрыта роль вегетативных нарушений в формировании функциональной кардиоваскулярной патологии: артериальной гипо- и гипертензии, пролапса митрального клапана, нарушений ритма и проводимости и др.
Оценка вариабельности сердечного ритма, которую проводили длительное время при помощи кардиоинтервалографии на коротких участках ЭКГ, должна уступить место более информативным критериям, полученным при помощи холтеровского мониторирования. Это же относится к оценке вегетативного обеспечения деятельности. Новые стресс-тесты, и особенно тилт-тест, позволяют более информативно оценить регуляцию сосудистого тонуса.
Серьезную медико-социальную проблему представляют и заболевания органов пищеварения ввиду их широкой распространенности у детей, особенностей клинического течения, высокого риска ранней манифестации и инвалидизации. Согласно предварительным результатам проводимой в 2002 г. Всероссийской диспансеризации детского населения в настоящее время в странах СНГ болезни органов пищеварения вышли по частоте встречаемости на 2-е место среди патологий (после острых респираторных заболеваний). По данным Минздравсоцразвития Российской Федерации, количество поражений пищеварительной системы у детей и подростков превышает 14 тыс. на 100 тыс. детского населения.
Среди хронических заболеваний пищеварительной системы особое место занимают поражения органов гастродуоденальной зоны, на долю которых приходится 70-75% гастроэнтерологических заболеваний у детей. Поражения двенадцатиперстной кишки встречаются чаще других заболеваний ЖКТ. Они сказываются на жизнедеятельности всей системы, усугубляя патологический процесс, существенно влияют на течение целого ряда заболеваний.
В последние годы четко просматривается тенденция к значительному омоложению гастродуоденальной патологии у детей, увеличению частоты деструктивных процессов, длительному рецидивирующему течению.
Основными нозологическими формами гастродуоденальной патологии у детей считают хронический гастродуоденит и гастрит, функциональные заболевания желудка и двенадцатиперстной кишки (неорганическая или неязвенная диспепсия) и язвенную болезнь желудка и двенадцатиперстной кишки. Уровень заболеваемости у детей составляет, по данным российских педиатров, 220-280?, достигая в крупных промышленных городах и экологически неблагоприятных регионах 300-500?.
Разнообразие клинических форм поражений органов гастродуоденальной зоны связано со сложностью и многообразием этиологических факторов и патогенетических механизмов развития заболевания. В большинстве случаев на ребенка воздействует комплекс факторов, сочетание которых, особенно при длительном воздействии, определяет развитие той или иной нозологической формы в условиях измененной реактивности детского организма.
Среди этиологических факторов основную роль в возникновении гастродуоденальной патологии играет прежде всего наследственность. В семьях больных детей родители или близкие родственники часто также страдают хроническими заболеваниями органов гастродуоденальной зоны. Роль наследственной отягощенности особенно велика при язвенной болезни двенадцатиперстной кишки, которую наследуют по аутосомно-доминантному или аутосомно-рецессивному типу, не сцепленному с полом. Однако отягощенная наследственность, даже при наличии полигенного комплекса наследственных факторов, реализуется лишь при воздействии на организм неблагоприятных экзогенных факторов, среди которых особое место принадлежит психоэмоциональным стрессогенным причинам. В современных условиях дети отличаются ускоренным физическим, психическим и половым развитием. При этом изменяется взаимодействие между функциями ЦНС и функциональным состоянием органов пищеварения. Лабильность эмоциональной сферы у детей и гомеостаза вследствие морфофункциональных изменений, которые происходят постоянно и связаны с физиологическим ростом и развитием организма ребенка, создает предпосылки для возникновения функциональных и органических заболеваний пищеварительных органов. Установлено, что прежде всего на развитие заболеваний органов гастродуоденальной зоны, в том числе язвенной болезни двенадцатиперстной кишки и желудка, влияет хронический психологический стресс. Определена прямая зависимость между интенсивностью воздействия неблагоприятных психопатологических факторов и возникновением, а также рецидивированием гастродуоденальных заболеваний. Обнаружены психологические и характерологические особенности, свойственные больным с язвенной болезнью: стойкий депрессивный синдром, психопатизация личности, наличие астенических нарушений.
Особым фактором, обусловливающим развитие воспалительных и деструктивных заболеваний органов гастродуоденальной зоны, служит специфический инфекционный агент Helicobacter pylori, обнаруживаемый на поверхности эпителиальных клеток и в глубине желудочных ямок большинства больных с гастродуоденальной патологией. Геликобактерная инфекция отличается вирулентностью, которую обеспечивают спиралевидная форма бактерии и наличие многочисленных жгутиков, адгезивностью и патогенностью (выделение токсинов и токсических ферментов). Естественный резервуар Helicobacter pylori - человек, причем инфицирование происходит обычно в детском возрасте.
Важным эпидемиологическим фактором геликобактериоза служит социальноэкономический статус населения: чем он ниже, тем выше риск инфицирования. Частота инфицирования детей школьного возраста геликобактерной инфекцией постоянно увеличивается (около 10% в год) и достигает максимума у взрослого населения, что позволяет считать геликобактериоз наиболее распространенной инфекцией человечества (встречают у 60% населения земного шара). Распространенность геликобактерной инфекции среди детского населения России составляет 70%. Столь высокая обсемененность свидетельствует о том, что в ближайшее время будет происходить дальнейший рост заболеваний гастродуоденальной зоны, ассоциированных с Helicobacter pylori. В настоящее время при хронических формах гастрита и гастродуоденита этот возбудитель обнаруживают у 52-55% больных, при эрозивно-язвенных процессах - у 82-98%.
В то же время у детей и подростков встречают и язвы желудка, не ассоциированные с геликобактером, которые составляют 4-8% общего числа язвенных поражений верхних отделов ЖКТ. Сюда входят и острые стрессовые язвы, которые могут быть связаны и с приемом определенных лекарств. Язвы эти проходят бесследно, если исчезает причина, их вызвавшая.
Неблагоприятная экологическая обстановка и нерациональное питание также способствуют росту частоты и раннему возникновению заболеваний гастродуоденальной зоны.
В современных условиях необходимо говорить об изменившемся морфогенезе и характере течения патологического процесса в гастродуоденальной зоне. Типичные для кислотозависимых состояний органов гастродуоденальной зоны синдромы (болевой, диспептический и астеновегетативный) далеко не всегда манифестируют, нередко присутствуют стертые, малосимптомные формы заболеваний. В то же время наметилась тенденция к прогрессированию и развитию тяжелых форм гастродуоденита в детском возрасте, часто с их трансформацией в язвенную болезнь в последующем. Примерно у 30% больных, особенно с нодулярными формами хронического гастрита и гастродуоденита, при катамнестическом наблюдении в течение 2-3 лет воспалительные изменения слизистой оболочки желудка и двенадцатиперстной кишки трансформируются в деструктивные и язвенные.
Частота обнаружения язвенной болезни у детей достигла 2%. Она представляет серьезную проблему клинической медицины в связи с достаточно высоким уровнем распространения, омоложением патологии, утяжелением клинического течения и недостаточной эффективностью лечения. Помимо раннего начала заболевания (манифестация возникает уже в возрасте 7-9 лет, а пик заболеваемости приходится у девочек на 9-11, у мальчиков - на 12-14 лет) особенностью течения язвенной болезни в современных условиях считают изменение морфогенеза. Малосимптомное течение или безболевой вариант наблюдают более чем у 5% больных. Часто развиваются осложнения (у 20-25% детей обострения язвенной болезни сопровождаются кровотечением), нивелируются сезонные обострения, отмечают недостаточную эффективность либо устойчивость к проводимому лечению.
Значительное место в спектре заболеваний пищеварительной системы занимают поражения, возникшие в результате приема лекарственных препаратов. К ним, в частности, относят развитие гастропатии и язв желудка на фоне приема нестероидных противовоспалительных средств.
Нестероидные противовоспалительные препараты, основными показаниями для назначения которых служат воспалительные процессы различной природы и локализации, боль, лихорадка, склонность к развитию тромбозов, относят к числу наиболее широко применяемых в клинической практике лекарственных средств. Во всем мире каждый день их употребляют примерно 30 млн пациентов, а ежегодно - более 300 млн человек.
При приеме нестероидных противовоспалительных средств могут поражаться практически любые отделы пищеварительного тракта - от пищевода до прямой кишки. Наиболее часто повреждающее действие эти препараты оказывают на слизистую оболочку желудка и двенадцатиперстной кишки. Эти поражения получили собственное название: «гастропатия, индуцированная нестероидными противовоспалительными препаратами». Однако даже кратковременный их прием в небольших дозах может приводить к развитию побочных эффектов (перфоративные язвы желудка и двенадцатиперстной кишки), которые в 5% случаев могут представлять серьезную угрозу для жизни. Описаны случаи, когда НПВП послужили провоцирующим фактором развития неспецифического язвенного или эозинофильного колита. Описано возникновение ректальных язв и стриктуры при введении этих препаратов в виде свечей. Именно поэтому в настоящее время особое внимание должно быть привлечено к проблеме безопасного применения этих лекарственных средств.
Чрезмерное увлечение антибиотикотерапией даже при легком течении респираторной инфекции, необоснованное и нерациональное назначение антибактериальных средств в ряде случаев способствуют развитию антибиотико-ассоциированной диареи. Особенно часто ее вызывают такие широко применяемые в поликлинической и стационарной практике препараты, как клиндамицин, линкомицин, ампициллин, бензилпенициллин, цефалоспорины, тетрациклин, эритромицин. При этом способ назначения антибиотика особой роли не играет.
Наряду с заболеваниями, ассоциированными с геликобактером, одними из самых распространенных форм гастроэнтерологической патологии считают рефлюксэзофагиты и гастроэзофагеальную рефлюксную болезнь. Из-за природного повышения кислотообразования у детей, их эмоциональной лабильности часто возникают антиперистальтические движения, и кислое содержимое желудка забрасывается в пищевод, раздражая кислотой его слизистую. Возникают воспаление, эрозии, происходит перерождение слизистой оболочки, развивается так называемый пищевод Барретта. Этот процесс, как и атрофия при геликобактериозе, достаточно длительный, и не всегда педиатры это заболевание фиксируют. Именно поэтому «взрослым» специалистам приходится заниматься этим чаще. Но в последние годы, возможно из-за акселерации, все чаще и чаще педиатры вынуждены обращать внимание на данную болезнь. В клинической картине заболевания - боль за грудиной, нарушение глотания, дискомфорт, отрыжка, частые икоты.
Что касается распространенности заболеваний органов мочевой системы у детей, то популяционные исследования показывают превалирование микробновоспалительных заболеваний органов мочевой системы (табл. 1).
Таблица 1. Частота различных болезней органов мочевой системы, по данным исследования 13 регионов Российской Федерации (на 1000 детского населения)
|
Нозологическая форма |
Частота |
|
Инфекция мочевой системы, включая пиелонефрит |
18.0 |
|
Гломерулонефрит |
3.3 |
|
Дисметаболическая нефропатия, включая нефролитиаз |
1.4 |
|
Тубулоинтерстициальный нефрит |
1.0 |
|
Анатомические аномалии органов мочевой системы |
1.3 |
|
Прочие |
4.0 |
|
В том числе | |
|
Семейные, морфологически не уточненные нефропатии |
0.20 |
|
Наследственный нефрит (синдром Альпорта) |
0.17 |
|
Дисплазия почек |
0.17 |
|
Тубулопатии |
0.18 |
|
Нефрит при геморрагическом васкулите |
0.09 |
|
Лекарственные нефропатии |
0.06 |
|
Нефрит при системных болезнях соединительной ткани |
0.06 |
|
Гемолитико-уремический синдром |
0.01 |
По данным некоторых авторов, инфекцию мочевой системы встречают в возрасте детей до 11 лет с частотой 1,1% у мальчиков и 3% - у девочек.
Согласно другим авторам врожденные пороки развития органов мочевой системы составляют 30% всех случаев врожденных аномалий различных органов и систем. Обычно эти пороки разделяют на три группы. Первая группа - летальные, когда отсутствие почек или их тяжелая дисплазия приводит к неблагоприятному исходу в течение первых дней-месяцев жизни ребенка. Вторая - основным клиническим синдромом оказывается обструктивный пиелонефрит. Третья - когда аномалию определяют случайно при ультразвуковом или рентгеноконтрастном исследовании.
В нефрологической клинике частота анатомических аномалий почек при различных нефропатиях составляет 33,5%. При рентгеноконтрастном исследовании, проведенном у детей, страдающих эконефропатией с гематурией, практически у всех определяют анатомические аномалии мочевой системы. В большинстве своем это органные стигмы дизэмбриогенеза, но у отдельных больных - подковообразная почка, удвоение почек. У трети пациентов имеется сочетание нескольких аномалий развития.
По данным клинических наблюдений, вторичный обструктивный пиелонефрит - наиболее частый вариант микробно-воспалительных заболеваний органов мочевой системы (табл. 2). При этом очень часто основой для развития пиелонефрита оказывается не только обструктивная уропатия, но и метаболические расстройства у ребенка.
Таблица 2. Структура инфекций мочевой системы (по данным клиники нефрологии Московского научно-исследовательского института педиатрии и детской хирургии Минздрава Россйской Федерации за 1996-1998 гг.)
|
Нозологическая форма |
Количество больных | |
|
абсолютное |
% | |
|
Пиелонефрит: |
328 |
92,7 |
|
обструктивный |
38.0 | |
|
метаболический |
25.5 | |
|
обструктивно-метаболический |
36.5 | |
|
Инфекция мочевыводящих путей, включая цистит |
23 |
7.3 |
|
Всего |
351 |
100 |
Среди обструктивных уропатий, способствующих развитию пиелонефрита, особое место занимает пузырно-мочеточниковый рефлюкс, который встречают у 1-2% детей раннего возраста. Прогностически тяжелые формы пузырно-мочеточникового рефлюкса неблагоприятны из-за формирования реф люкс-нефропатии. Нарушения уродинамики, как основа развития микробно-воспали тельного процесса в почках, могут быть связаны с изменениями функции мочевого пузыря в виде гиперили гипорефлекторного его состояния. При нейрогенной дисфункции мочевого пузыря микробно-воспалительный процесс в почках нередко носит вялый, торпидный характер, а в качестве патогенной флоры оказываются хламидии или уреаплазмы.
Если при популяционном исследовании инфекции стоят на первом месте среди заболеваний органов мочевой системы, то в условиях специализированного нефрологического стационара превалируют дети, которые нуждаются в лечении гломерулонефрита.
При эпидемиологическом обследовании в неэндемичных по мочекаменной болезни регионах оксалатно-кальциевую кристаллурию определяют у 20% детей. У 14% детей отмечено сочетание кристаллурии с оксалатурией (экскреция с мочой превышает 130 мкмоль/сут). В моче у детей (чаще старшего возраста), кроме агрегированных крупных кристаллов, отмечают повышенное содержание эритроцитов и белка. У этих детей при клиническом обследовании находят все симптомы, характерные для дисметаболической нефропатии с оксалатно-кальциевой кристаллурией.
Гематурия и/или протеинурия служат, как правило, первыми клиническими проявлениями дисметаболической нефропатии с оксалатно-кальциевой кристаллурией или оксалатной нефропатией. Наличие гематурии - нередко единственный симптом, который привлекает к себе внимание и требует клинического обследования детей. Однако в процессе обследования и наблюдения за этими детьми нередко выясняется, что патология органов мочевой системы не единственный признак заболевания. У 70% детей число малых аномалий развития превышает 5, анатомические аномалии желчного пузыря определяют у 50% детей, патологию ЖКТ - у 15%, аномалии строения сердца - у 9%, внутричерепную гипертензию - у 9%, хронический тонзиллит - более чем у 80% пациентов. Такое сочетание симптомов поражения различных органов и систем характерно для экодетерминированных заболеваний.
В настоящее время как в популяции в целом, так и в возрастной группе до 18 лет растет заболеваемость инфекциями, передаваемыми половым путем, в связи с чем эта проблема приобрела чрезвычайную актуальность. В последние годы прогрессирует заболеваемость сифилисом, гонореей, трихомониазом и хламидиозом среди детей и подростков. В 2002 г. удельный уровень больных сифилисом в возрастной группе до 18 лет составил 5,5%, гонореей - 6,8%, трихомониазом - 2,3%, хламидиозом - 3,4% числа заболевших. Заметной проблемой считают и тенденцию к «омоложению» инфекций, передаваемых половым путем. За последние 7 лет число подростков, больных сифилисом, увеличилось в 14 раз, а детей до 12 лет - в 35 раз.
Основные пути инфицирования детей следующие.
- Трансплацентарный - ВИЧ, вирусные гепатиты В и С, сифилис, папилломавирусная инфекция.
- Перинатальный - ВИЧ, вирусные гепатиты В и С, сифилис, гонококковая, трихомонадная, хламидийная и папилломавирусная инфекции.
- Грудное вскармливание - ВИЧ (для вирусных гепатитов В и С, сифилиса риск инфицирования недостаточно выяснен).
- Прямой контакт:
- аутоинокуляция (герпетическая и папилломавирусная инфекции);
- через бытовые предметы (риск инфицирования трихомонадной и папилломавирусной инфекциями бытовым путем до настоящего времени изучен недостаточно, для остальных инфекций, передаваемых половым путем, - практически исключен);
- половой контакт (все инфекции, передаваемые половым путем).
Внутривенное введение наркотиков, переливание крови и/или ее продуктов (ВИЧ, вирусные гепатиты В и С). Большинство зарубежных исследователей ставят инфицирование возбудителями инфекций, передаваемых половым путем, при тесных бытовых контактах либо аутоинокуляции на последнее место по степени распространенности и расценивают такие случаи как казуистические (за исключением вирусов простого герпеса и папилломы человека). По данным же отечественных исследователей, возможность инфицирования в этих случаях не исключается, а согласно публикациям некоторых авторов заражение детей контактно-бытовым путем достаточно широко распространено (0,7% для гонореи, 26,1% для трихомониаза, 66,1% для хламидиоза).
Ранее половой путь инфицирования был более характерен для подростков, однако в настоящее время увеличилось число случаев передачи инфекции подобным путем и в группе детей до 12 лет. По данным различных исследователей, от 7,5 до 70% общего числа воспалительных заболеваний нижних отделов мочеполового тракта у детей относят к инфекциям, передаваемым половым путем. При этом их распространенность у детей с половыми контактами в анамнезе колеблется в следующих пределах: гонорея - от 0 до 26,3%, хламидиоз - от 3,9 до 17%, трихомониаз - от 0 до 19%, сифилис - от 0 до 5,6%. Разница в показателях обусловлена тем, что заболеваемость инфекциями, передаваемыми половым путем, широко варьирует как в разных регионах, так и в популяциях одного региона.
Неуклонно растет и число детей с вертеброгенной патологией, одной из причин которой служит дисплазия соединительной ткани. Опираясь на официальную статистику, нарушения осанки и сколиозы среди детей РФ составляют 3,7 и 0,8% соответственно. Однако это значительно меньше, чем при целевых выборочных углубленных обследованиях детей. Так, некоторые авторы, ссылаясь на данные отечественной и зарубежной литературы, приводят следующие цифры: нарушение осанки у детей младшего и среднего школьного возраста в форме сколиоза составляет около 40%.
По данным других авторов, во всех возрастных группах примерно у 30% детей отмечают какую-либо ортопедическую патологию. Уже в 5-летнем возрасте среди детей выделена довольно большая группа с нарушениями осанки и сколиозом, а среди детей, идущих в школу, деформации позвоночника и нарушения осанки определяли в том же количестве, что и у одинадцатилетних, т.е. до 15%. Наиболее постоянными и ведущими симптомами у детей при сколиозах были нарушения в области подвздошно-крестцового сочленения, часто сопровождаемые перекосом линии таза.
Согласно результатам исследований 1,7% школьников страдают сколиозом и 35% - различными формами патологических осанок.
По данным некоторых авторов, при обследовании 57 детей в возрасте от 4 до 14 лет в 57,1% случаев обнаружили дистрофические изменения по типу деформирующих остеохондрозов в атлантоокципитальных и атлантоаксиальных сочленениях. Выпрямленность шейного лордоза была установлена у 50%, S-образная деформация - у 11,5%, кифотическая с угловым кифозом на уровне СIV-СV - у 23,1% обследованных детей. Симптом лестницеобразного смещения тел позвонков обнаружен в 15,4% наблюдений. Псевдоспондилолистезы обнаружены в 38,5% наблюдений. Снижение высоты межпозвонковых дисков на уровне СIV-СV-СVI сегмента обнаружено в 38,5% наблюдений. Последствия натальной травмы шейного отдела позвоночника определены у 29% детей. Аномалии развития краниовертебральной зоны и шейного отдела позвоночника диагностированы у 34 из 57 детей.
В ходе исследования наблюдали 84 детей и подростков в возрасте от 7 до 15 лет, которые лечились в клинике детской неврологии по поводу острого нарушения кровообращения в ЦНС, наступившего под влиянием механического воздействия на позвоночник. Физические нагрузки, вызвавшие нарушения, не были чрезвычайными и способными вызвать травму при здоровом позвоночнике. Путем клинического обследования с применением рентгенографии позвоночника, реоэнцефалографии и миографии у 62% детей и подростков было сделано заключение о перенесенной родовой травме позвоночника с наличием нестабильности в отдельных его сегментах и компенсаторных приспособлений. У остальных 38% детей можно было говорить о перенесенной родовой травме лишь предположительно, однако обнаруживали функциональные блокады в отдельных сегментах и выраженный мышечно-тонический дисбаланс на всем протяжении позвоночника. Почти у всех детей, за редким исключением, перед заболеванием отмечали ускоренный рост тела в длину на 12-15 см за несколько месяцев. Основная масса больных - в возрасте 12-14 лет (82%), когда отмечали выраженные предпубертатные изменения в организме.
На основании обследования 322 школьников с близорукостью отметили клинические проявления остеохондроза позвоночника у 21 из них (6,6%), при этом изменения в шейном отделе присутствовали у 17 детей и подростков. Нарушения же осанки той или иной степени выраженности были обнаружены у 153 школьников (47,5%). У 84 учащихся (20,6%) был установлен синдром внутричерепной гипертензии, диагноз которой ставили на основании клинической картины и характерных изменений на глазном дне, но обязательно подтверждали результатами УЗИ головного мозга. Величина внутричерепного давления колебалась от 160 до 220 мм рт.ст. У 37 школьников был нарушен венозный отток из полости черепа.
В подобной ситуации общество совершенно обоснованно возлагает большие надежды на повышение двигательной активности подрастающего поколения, в частности занятия спортом, оказывающие благоприятное влияние на формирование костной ткани, сердечно-сосудистую систему, иммунитет. В связи с этим тенденция к уменьшению количества спортивных школ, возникшая в середине 1990-х гг., сменилась в последние несколько лет стабилизацией, ростом их количества и числа занимающихся детей. В настоящее время у нас в стране 4379 спортивных школ, из которых 1215 олимпийского резерва, где юные спортсмены занимаются специализированной спортивной подготовкой. Около 60% ДЮСШ находятся в ведении органов образования.
Однако на фоне роста количества спортивных школ наблюдается снижение долгосрочной эффективности их работы. Подобная ситуация в значительной степени связана с проблемой детских тренеров, которые должны стремиться не к воспитанию юных чемпионов, а к гармоничному развитию детей и подростков через избранный вид спорта с учетом больших вариаций в этом возрастном диапазоне уровня физического развития, полового созревания, функциональных возможностей ведущих систем организма и его энергетических потенций.
Современное развитие высших спортивных достижений целиком и полностью опирается на совершенствование мастерства в детском и юношеском спорте. Однако широкое и активное участие детей в спорте высших достижений неоднозначно воспринимает медицинская общественность в силу существующих этических и медицинских проблем. Всемирные юношеские игры, проведенные в Москве в 1998 г., показали, что спортивные достижения юношей и девушек очень близки к рекордам взрослых спортсменов. Несмотря на успехи, эти достижения свидетельствуют о том, что в детском и юношеском спорте идет опасный процесс массовой производственной эксплуатации детского спортивного труда, приводящей к истощению резервов растущего организма и уменьшению в целом структурнофункциональных ресурсов подрастающего поколения. Это подтверждает и статистика детского спортивного травматизма. Большинство международных федераций по видам спорта уже сейчас планируют и проводят континентальные первенства и чемпионаты мира среди юношей, что может привести к полной профессионализации юношеских соревнований с теми же негативными признаками, которые присущи взрослым турнирам (болезни, травмы, использование допинга и др.). Следует также учитывать, что часто детские спортивные соревнования превращаются в шоу-бизнес с целью извлечения прибыли.
Все эти факты указывают на то, что детский спорт социально не защищен и бесправен. До настоящего времени отсутствуют нормативные акты о возрастных периодах для начала занятий детей спортом, количестве соревнований и медицинском страховании, научные рекомендации по проведению тренировочного процесса и возможным физическим нагрузкам у юных спортсменов.
Поскольку начало занятий спортом по возрасту не регламентируется нормативными государственными актами, тренеры по своему усмотрению начинают раннюю специализацию детей с 4-5 до 7-9 лет (гимнастика, плавание, фигурное катание, акробатика и др.), по существу не обосновывая своих действий. При этом почти полностью отсутствует медицинское сопровождение такого раннего включения детей в различные по интенсивности тренировочные режимы.
В то же время убедительно доказано, что неадекватные тренировочные нагрузки до пубертатного периода задерживают его развитие.
В период подросткового спорта, когда наблюдают временное несоответствие между линейным ростом и минеральным накоплением, особенно возрастает риск повреждений. В результате незаконченного формирования костной ткани у подростков эпифизы и апофизы оказываются очень чувствительны к перегрузке, в связи с чем у юных атлетов часто возникают различные типы остеохондропатий (асептические некрозы губчатой кости), служащих противопоказанием к дальнейшим занятиям спортом.
Особое значение для развития спорта в настоящее время приобретает система отбора будущих юных талантов. Нередко в погоне за результатами тренеры не жалеют ребенка. Прискорбно, что и родители молчаливо соглашаются с необходимостью определенных жертв во имя серьезной спортивной карьеры их сына или дочери. Именно поэтому существует настоятельная необходимость обеспечения прав ребенка при осуществлении спортивной деятельности и создания жестких правовых норм ответственности родителей и тренеров за здоровье детей, занимающихся в спортивной школе. Реальна идея о необходимости заключения юридически полноценного договора между тренером и родителями, гарантирующего сохранение и охрану здоровья ребенка, который занимается в спортивной школе, и вместе с тем учитывающего финансовые интересы обеих договаривающихся сторон в будущем, например в случае перехода подготовленного атлета в профессиональный спорт.
Специфику организации детского спорта по многим видам определяют рамки паспортного и биологического возраста. Достижение высоких результатов не только оплачивается ценой длительных изматывающих тренировок, но и имеет моральные и этические составляющие. Достижение результата любым путем становится обыденным фактором. В последнее время сталкиваются с вопиющими фактами, связанными с фальсификацией паспортного возраста спортсменов, на которые обращают внимание как родители юных спортсменов, так и средства массовой информации. Речь идет о так называемых «переделанных» детяхспортсменах, чей паспортный возраст занижен на 4-5 лет по «официальным документам» - свидетельствам о рождении, что дает им явное преимущество при участии в спортивных состязаниях. Это касается как отдельных спортсменов, так и целых команд.
Попытка достичь успеха любыми средствами нередко приводит к тому, что в системе подготовки юных спортсменов начинают использовать фармакологические препараты, в том числе относящиеся к группе допингов.
В настоящее время все более напряженные физические и психические нагрузки, направленные на достижение высоких спортивных результатов, нередко приводят к увеличению отклонений в состоянии здоровья детей и подростков. При проведении ежегодных проверок детских и юношеских спортивных школ отмечено, что до 30% учащихся не проходят углубленных медицинских обследований, а из числа прошедших только 5% признают здоровыми, от 15 до 35% юных спортсменов имеют отклонения в состоянии здоровья и противопоказания к занятиям спортом. Среди учащихся училищ олимпийского резерва только 25% признают здоровыми (приказ Минздрава РФ от 20 августа 2001 г. № 337).
Учитывая сказанное, эффективное медицинское обеспечение детского и юношеского спорта приобретает особое значение. Оно должно включать:
- анализ динамики физического и биологического развития юных спортсменов;
- участие в медико-биологическом отборе в отдельные виды спорта;
- оценку организации тренировочных занятий с позиции соответствия используемых упражнений:
- сенситивные периоды развития отдельных двигательных качеств;
- необходимый уровень биомеханической безопасности;
Особенности функционирования ведущих систем организма и его энергетических возможностей у детей и подростков
При организации занятий спортом в детском и подростковом возрасте особое значение имеет знание особенностей функционирования ведущих систем организма и его энергетических возможностей. В сгруппированном виде они выглядят следующим образом.
- Высокий уровень возбудимости, повышенная реактивность.
- Относительная слабость внутреннего торможения.
- Более низкие функциональные возможности аппарата кровообращения и менее совершенная его регуляция.
- Менее экономичный расход энергии.
- Значительно уменьшенные, по сравнению со взрослыми, возможности удовлетворения кислородного запроса, более низкий уровень максимального кислородного потребления и короткое время его удержания.
- Более низкие способности к выполнению анаэробной работы.
- Более выраженные сдвиги вегетативных функций при физическом напряжении.
- Более длительный восстановительный период.
Особенно неустойчивы функции организма в возрасте от 11 до 15 лет, в период полового созревания, что требует большой осторожности в плане дозировки физических упражнений.
Особенности функционирования сердечно-сосудистой системы в пубертатном периоде
В пубертатном периоде рост различных органов и систем происходит с неодинаковой интенсивностью, что нередко ведет к временным нарушениям координации их функций. Это относится прежде всего к сердечно-сосудистой системе. В такой период отмечают отставание объема сердца от размеров тела. Подростковому периоду свойственно также опережение нарастания объема сердца по сравнению с увеличением просвета крупных сосудов. Это считают одним из важных факторов, способствующих повышению АД и возникновению систолического шума в период полового созревания.
В определенном проценте случаев отмечают отклонения в процессе возрастной эволюции сердечно-сосудистой системы в сторону гипоили гиперэволюции сердца.
Гипоэволюция сердца, т.е. отставание от нормальной динамики развития, включает два морфологических варианта: малое гипоэволютивное сердце и гипоэволютивное сердце митральной конфигурации. К гиперэволюции сердца относят юношескую гипертрофию миокарда.
Малое гипоэволютивное сердце характеризуется малыми размерами, его встречают преимущественно у подростков высокого роста при наличии дефицита массы тела, имеющих длинные конечности и узкую грудную клетку. Эти подростки обычно предъявляют жалобы астеновегетативного характера (сердцебиение, одышка, слабость, быстрая утомляемость, боли в области сердца, обморочные состояния и др.). Развитию гипоэволютивного сердца способствуют хронические токсикоинфекции, частые инфекционные заболевания, неполноценное питание, хроническое переутомление, низкая физическая активность и др.
Гипоэволютивное сердце митральной конфигурации наблюдают в тех случаях, когда не завершился поворот сердца вперед и влево. При этом размеры сердца нормальные. Однако на фронтальной рентгенограмме оно имеет митральную конфигурацию за счет дуги легочной артерии, которая выходит за левый контур сердца в области талии. Подростки с таким сердцем, как правило, не предъявляют жалоб. Однако этот вариант физиологического развития считают крайним.
Юношеская гипертрофия сердца бывает обычно у подростков с гармоничным развитием, особенно у тех, кто занимается физической культурой и спортом. Такое сердце имеет хорошие показатели функционального состояния.
В пубертатном периоде нередко возникают нейроэндокринные нарушения с развитием вегетативной дисфункции. Эти нарушения, как правило, исчезают к концу полового созревания, но в ряде случаев они служат основой развития таких заболеваний, как нейроциркуляторная дистония (астения) и гипертоническая болезнь.
У подростков, так же как и у взрослых, различают три типа гемодинамики, которые определяют по сердечному индексу, - гипокинетический, эукинетический и гиперкинетический.
Список литературы
- Автандилов А.Г., Александров А.А., Кисляк О.А. и др. Рекомендации по диагностике, лечению и профилактике артериальной гипертензии у детей и подростков // Профилактика заболеваний и укрепление здоровья. - 2003. - Т. 6. - № 3 . - С. 24-38; Т. 6. - № 4. - С. 43-53.
- Александров А.А. Повышенное артериальное давление в детском и подростковом возрасте (ювенильная артериальная гипертония) // Российский медицинский журнал. - 1997. - № 9. - С. 559-565.
- Аникин В.В., Курочкин А.А. Особенности нейроциркуляторной дистонии в подростковом возрасте // Российский кардиологический журнал. - 1999. - № 2. - С. 17-19.
- Белоконь Н.А., Кубергер М.Б. Болезни сердца и сосудов у детей. - М.: Медицина, 1987. - Т. 2. - 480 с.
- Белоусов Ю.В. Гастродуоденальная патология у детей: проблемы и перспективы. - http://www.gastroscan.ru/literature/authors/1934.
- Бельгов А.Ю. Соединительнотканные дисплазии сердечно-сосудистой системы. - СПб.: Издательский дом СПбМАПО. - 2003. - 48 с.
- Вельтищев Ю.Е., Игнатова М.С. Профилактическая и превентивная нефрология (генетические и экопатогенные факторы риска развития нефропатий) // Российский вестник перинатологии и педиатрии - 1996. - Прил. 61.
- Виленская Т.Е. Физическое воспитание детей младшего школьного возраста. - Ростовна-Дону: Феникс, 2006. - 256 с.
- Виноградова Л.В., Бахраха И.И. Детская спортивная медицина. - Ростов-на-Дону. - Феникс, 2007. - 320 с.
- Детская спортивная медицина / Под ред. С.Б. Тихвинского, С.В. Хрущева. - М.: Медицина, 1991. - 560 с.
- Епифанов В.А., Прокопьев Н.Я. Сколиозы: Лекция для студентов. - М., 1992. - 20 с.
- Журавлева А.И., Граевская Н.Д. Спортивная медицина и лечебная физкультура. - М.: Медицина, 1993. - 432 с.
- Игнатова М.С. Распространенность заболеваний органов мочевой системы у детей // Российский вестник перинатологии и педиатрии. - 2000. - Т. 45. - № 1. - С. 24-29.
- Кисина В.И. Урогенитальные инфекции, передаваемые половым путем, у детей: клинические аспекты, диагностика и лечение // Лечащий врач. - 2004. - № 5 . - С. 22-26.
- Коровина Н.А., Тарасова А.А., Творогова Т.М. и др. Клиническое значение малых аномалий развития сердца у детей // Лечащий врач. - 2005. - № 4 . - С. 57-59.
- Локтев С.А. Легкая атлетика в детском и подростковом возрасте. - М.: Советский спорт, 2007. - 402 с.
- Макарова Г.А. Справочник детского спортивного врача: клинические аспекты. - М.: Советский спорт, 2008. - 440 с.
- Моисеев В.С. Кардиомиопатии и миокардиты (достижения и перспективы) // Кардиология. - 1996. - Т. 36. - № 8. - P. 74-85.
- Платонов В.Н. Общая теория подготовки спортсменов в олимпийском спорте. - Киев: Олимпийская литература, 1997. - 584 с.
- Северный А.А., Киреева И.П., Баландина Т.А. Вегетативно-сосудистая дистония у детей и подростков: психопатологические и терапевтические аспекты // Вестник аритмологии. - 2000. - № 18. - С. 54-56.
- Сулимова Т.Г. Особенности тестирования и оценки физической работоспособности у детей и подростков: Автореф. дис. ... канд. биол. наук. - Краснодар, 1997. - 25 с.
- Травин Ю.Г., Кошелева А.Л., Сячин В.Д., Упир Н.Г., Чернов С.С. Система отбора и спортивной ориентации юных бегунов. - М.: ГЦОЛИФК, 1980. - 44 с.
- Урсова Н.И. Проблема функциональных расстройств билиарного тракта у детей и их коррекция // Русский медицинский журнал. - 2003. - Т. 11. - № 3. - С. 138-142.
- Хавкин А.И., Бельмер С.В., Волынец Г.В., Жихарева Н.С. Функциональные заболевания пищеварительного тракта у детей. Принципы рациональной терапии // Справочник педиатра. - 2006. - № 2. - С. 17-32.
Принципы диагностики недостаточности яичников у женщин-спортсменок
После исключения хромосомно-генетических и органических нарушений и беременности, а также обнаружения признаков гипогонадотропной недостаточности яичников, имеющей непосредственную связь с физическими нагрузками, можно установить диагноз спортассоциированной аменореи и начать соответствующее лечение и профилактику отдаленных последствий.
Для «триады женщины-спортсменки» весьма характерны следующие признаки:
- жалобы на слабость, утомляемость, нерегулярные менструации или аменорею, боли в костях и нарушение осанки;
- объективно - сухость кожи и слизистых оболочек, ломкость волос и ногтей, при выраженных расстройствах пищевого поведения - брадикардия, аритмия, гипотензия, гипоплазия матки и молочных желез;
- при частой искусственно вызываемой рвоте - нарушение электролитного баланса (гипокалиемия, гипохлоремия), анемия, метаболический алкалоз, а при аменорее - снижение концентрации лютропина, ФСГ, эстрогенов и прогестерона (возможно повышение содержания тестостерона и кортизола);
- эхографически - признаки ановуляции, гипоплазии внутренних половых органов;
- рентгенологически - отставание костного возраста от паспортного, снижение σ (параметра стандартного отклонения).
Показатели денситометрии от -1 до -2,5 следует рассматривать как доклиническую форму остеопении, а отклонение σ более -2,5 свидетельствует о высоком риске возникновения переломов.
Ниже перечислены основные принципы диагностики «триады» и других репродуктивных расстройств и их последствий у спортсменок.
- Как можно более раннее обнаружение факторов риска, а не ярких клинических симптомов. Это связано с тем, что при развитии остеопороза высокой степени не всегда удается достичь желаемых показателей костной плотности даже при проведении комплексного лечения. Это обстоятельство автоматически определяет пациентку в группу риска дальнейшего тяжелого течения климактерического синдрома и постменопаузального остеопороза. Более того, выраженный остеопороз нередко приводит к инвалидизации даже юных спортсменок.
- Активное определение расстройств пищевого поведения и аменореи. Сама пациентка может не сообщить врачу об использовании ею нежелательных методов коррекции массы тела. Зачастую она считает похудание и аменорею весьма желанными состояниями. Кроме того, она может опасаться того, что назначенное лечение или восстановление менструального цикла повлияют на ее спортивные результаты, а также находиться в подавленном состоянии и не доверять врачу.
Целенаправленный подход к выделению групп риска. Следует учитывать следующие факторы:
- вид спорта;
- время максимально напряженных тренировочных режимов (период предсоревновательной подготовки);
- высокий уровень спортивного мастерства с повышенными требованиями к себе;
- начало тренировок в предпубертатном возрасте;
- низкая масса тела и ее значительные колебания в течение последнего года;
- чрезмерная озабоченность процессом питания, существование запретных продуктов и др.;
- особенности гинекологического анамнеза (возраст наступления менархе, нарушения менструального цикла, бесплодие);
- частые переломы в анамнезе, боли в костях, сколиоз и др.
Обнаружение каких-либо из перечисленных факторов риска должно направить диагностический поиск на прицельное определение расстройств пищевого поведения, репродуктивных нарушений и остеопороза.
- Вовлечение в диагностический процесс максимального числа женщин, занимающихся спортом. Оптимальные условия для скрининга создают во время медицинских осмотров накануне тренировочного года и/или соревнований. Именно поэтому становится очевидным, что основную роль в диагностике репродуктивных и связанных с ними расстройств у спортсменок выполняют врачи по спортивной медицине.
- Установление окончательного диагноза спортассоциированной аменореи должно происходить только после того, как будут исключены такие причины аменореи, как беременность, хромосомные нарушения или аномалии развития, опухоли или прием лекарственных препаратов. Гипоталамическая форма аменореи - диагноз исключения. При обнаружении нарушений репродуктивной функции женщину следует направить на консультацию к гинекологу.
- Слаженность работы врачей различных специальностей, преемственность на этапах диагностики, лечения и реабилитации, а также последующего диспансерного наблюдения. Это возможно только при знании указанного нарушения, понимании опасности его последствий и соблюдении принципов охраны репродуктивного здоровья каждой женщины.
Диагноз устанавливают на основании данных активного опроса, осмотра, антропометрии, физикального и гинекологического исследования, а также результатов инструментальных и лабораторных методов исследований.
Принципы реабилитации репродуктивной системы женщин-спортсменок
Исходя из особенностей патогенеза, коррекция нарушений репродуктивной функции и их системных последствий у женщин-спортсменок должна быть основана на восстановлении гипоталамической регуляции и ликвидации гипоэстрогении. Достичь этого эффекта можно различными способами. Важно создать такой баланс между снижением нагрузок и повышением калорийности питания, чтобы полностью окупались энергетические затраты. В каждом случае индивидуально подбирают сочетание режима и диеты. При обнаружении признаков хронического стресса необходимо создание благоприятной психологической атмосферы. Лечебный план должен обязательно включать помощь психиатра (психолога) и диетолога. Для успешного лечения огромное значение также имеет участие членов семьи, тренеров и инструкторов - самых близких спортсменкам людей. Их понимание и поддержка могут быть решающими в успехе любого лечения. Восстановление идеальной массы тела должно происходить постепенно - на 200-400 г в неделю. Поскольку минерализация костей связана с количеством потребляемого кальция и его биодоступностью, необходимо обеспечить достаточное поступление его (1500-2000 мг) и витамина D (400 МЕ). Повышение массы тела на 1-2 кг или снижение объема и интенсивности физических нагрузок на 10% довольно часто оказывается достаточным для восстановления репродуктивной функции. Тем не менее многие пациентки считают неприемлемым сокращение тренировочного графика или повышение энергетической ценности рациона, опасаясь потерять спортивную форму.
Кроме того, к сожалению, иногда даже при полном соблюдении всех рекомендаций восстановления гормонального баланса и детородной функции не происходит, а плотность костной ткани остается сниженной или продолжается ее дальнейшее снижение. Именно поэтому очень важно своевременно решить вопрос о необходимости назначения заместительной гормональной терапии.
Заместительное гормональное лечение половыми гормонами назначают в следующих случаях:
- длительность аменореи более 6 мес;
- существование остеопении и, тем более, остеопороза;
- ановуляторные циклы с сохраненным или нарушенным ритмом менструаций;
- неэффективность проводимого негормонального лечения в течение 6 мес;
- потребность в надежных методах контрацепции.
Выбор препаратов, их дозы и длительность приема определяют индивидуально. Можно использовать (особенно в пубертатном периоде) схемы лечения, принятые для гипоэстрогенных состояний у женщин в перименопаузе (например, по 0,625 мг эстрадиола с 1-го по 25-й день менструального цикла и по 10 мг медроксипрогестерона с 16-го по 25-й день с последующим перерывом в течение семи дней). В репродуктивном возрасте дозы натуральных гормонов, принимаемых по таким схемам, могут оказаться недостаточными, и нарастание костной массы задерживается. Кроме того, подобные лекарственные средства не обеспечивают контрацептивный эффект. Потеря костной массы тесно связана с продолжительностью аменореи и, к сожалению, не полностью обратима. Именно поэтому чрезвычайно важно в как можно более короткие сроки восстановить двухфазный менструальный цикл с целью минимизации костных потерь и предупреждения осложнений, связанных с остеопенией и остеопорозом. В настоящее время «золотым стандартом» заместительной гормональной терапии у женщин в репродуктивном возрасте следует считать применение комбинированных оральных контрацептивов. На фоне их приема восстанавливается регулярный ритм менструальноподобных выделений, нормализуется гормональный баланс и происходит постепенное нарастание костной массы. Для спортсменок особую актуальность приобретают такие неконтрацептивные свойства комбинированных оральных контрацептивов, как облегчение симптомов альгодисменореи, предменструального синдрома, уменьшение объема кровопотери во время менструации и возможность вызвать отсрочку менструального кровотечения, если это необходимо в связи с соревнованиями.
Есть сообщения о том, что, независимо от вида физической нагрузки спортсменки, указанные препараты сохраняют свое лечебное и протективное действие, не снижая в то же время их спортивные достижения. Тем не менее для пациентокспортсменок очень характерно самовольное прекращение гормонального лечения и развитие рецидивов недостаточности яичников. Чаще всего это обусловлено опасениями по поводу возможного отрицательного влияния (в том числе на спортивные результаты) гормональных препаратов или возникновения спонтанных менструаций. Достоверных данных о действии такого рода в доступной литературе нет. Известно, что женщины-спортсменки завоевывали медали и устанавливали рекорды в любые фазы менструального цикла, независимо от того, принимали они комбинированные оральные контрацептивы или нет.
В то же время понятно, что любой из компонентов «триады», безусловно, снижает работоспособность и качество жизни спортсменок, при этом следует учитывать метаболические эффекты половых гормонов, имеющие для них принципиальное значение. Во-первых, при выполнении физической нагрузки половые стероиды вследствие воздействия на процессы глюконеогенеза, синтеза и распада гликогена и способности к мобилизации свободных жирных кислот оказывают углеводсберегающий эффект. Поскольку именно углеводы - главный энергетический субстрат для работающих мышц, есть основания полагать, что половые гормоны в составе комбинированных оральных контрацептивов в определенной степени способствуют выполнению длительной физической работы, требующей выносливости. Во-вторых, у спортсменок, принимающих половые горомоны, отмечена меньшая болезненность и усталость мышц после тяжелых нагрузок, что может быть связано с некоторым снижением концентрации лактата и аммиака в крови.
Если пациентка желает забеременеть, то может быть регомендовано применение кломифена или препаратов Гн-РГ, но перед их назначением необходимо восстановление массы тела и снижение интенсивности физических нагрузок.
Факторы риска и группы повышенного риска
Было замечено, что число спортсменок с нарушениями репродуктивной функции различается в зависимости от вида спорта, степени спортивного мастерства, объема и характера физических нагрузок. Так, олиго- и аменорея чаще развивается:
- во время максимально напряженных тренировочных режимов в период предсоревновательной подготовки;
- у спортсменок высокого класса с повышенными требованиями к себе;
- у лиц, начавших тренироваться в предпубертатном возрасте;
- у женщин с низкой массой тела.
Это позволило выделить группы повышенного риска по развитию «триады». В них вошли женщины:
- имеющие длительные тренировки на выносливость (бег на длинные дистанции, плавание);
- занимающиеся видами спорта, в которых неотъемлемыми требованиями к спортсменке служат ее внешние данные (фигурное катание, гимнастика);
- занимающиеся видами спорта, требующими ограничения массы тела (конный спорт, гребля).
На спортсменок из вышеперечисленных групп сознательно или косвенно оказывают давление тренер и окружающие, в результате чего создается психологическая установка на победу любой ценой. Это заставляет женщин снижать массу тела, несмотря на возможные последствия для здоровья.
Как было сказано ранее, расстройства репродуктивной функции могут возникать и в тех видах спорта, где силовые качества считают более важными, чем внешние данные или низкая масса тела (единоборства, тяжелая атлетика, отчасти плавание и гребля). В этом случае классическую «триаду» со всеми ее компонентами регистрируют реже, тогда как различные симптомы недостаточности яичников - не менее часто. Возможно, что для указанной группы риска большую роль играет гиперандрогения, нежели пониженное содержание эстрогенов.
Прогноз
Коррекция рациона и объема нагрузок в большинстве случаев приводит к естественному восстановлению менструальной функции, хотя иногда для этого может потребоваться не менее 6 мес. Нередко сохраняется аменорея. Назначение заместительной гормональной терапии, и особенно приема комбинированных оральных контрацептивов, в большинстве случаев позволяет добиться восстановления ритма менструальноподобных выделений и повышения плотности костной массы. Снижение минеральной плотности костей может иметь очень серьезные последствия. Степень остеопении широко варьирует, но через три года аменореи наступает уже необратимое снижение костной массы. Исследования показывают, что при восстановлении менструальной функции костная плотность начинает увеличиваться, но через несколько месяцев темп прироста снижается, а затем минеральная плотность костей стабилизируется на уровне, не достигающем возрастной нормы. Выраженные расстройства пищевого поведения повышают общую заболеваемость и даже смертность среди спортсменок.
Профилактика
Задача врача - ранняя диагностика и лечение репродуктивных расстройств, что имеет огромное значение в профилактике осложнений. Особое внимание следует уделить молодым девушкам, поскольку ускоренный темп формирования костей в период полового созревания очень важен для всей их дальнейшей жизни.
Основной метод профилактики - просвещение. Для раннего распознавания и предупреждения развития репродуктивных нарушений необходимы совместные усилия инструкторов, тренеров, родителей, спортсменов и врачей. Повышение информированности родителей, тренеров и спортсменок о потенциальном вреде расстройств репродуктивной функции может предупредить развитие опасных для жизни и здоровья осложнений. В ходе обследования пациенток следует предупредить о необратимом характере снижения костной массы, возникающем уже после 3 лет аменореи. Документальное подтверждение факта снижения костной плотности может укрепить согласие женщины на изменение рациона и тренировочного режима и убедить ее начать заместительное гормональное лечение. Возможно его назначение в качестве профилактики остеопении, в том числе и в период перименопаузы.
Список литературы
- Гинекология. Национальное руководство / Под ред. В.И. Кулакова, Г.М. Савельевой, И.Б. Ма нухина. - М.: ГЭОТАР-Медиа, 2009. - 1088 с.
- Неоперативная гинекология. - 3-е изд., перераб. и доп. / Под ред. В.П. Сметник, Л.Г. Тумилович. - М.: Медицинское информационное агентство, 2009. - 632 с.
- Детская и подростковая гинекология: Руководство для врачей / Под ред. Ю.А. Гуркина. - М.: Медицинское информационное агентство, 2009. - 696 с.
- Гинекологическая эндокринология: Руководство для врачей / Под ред. Р.А. Манушарова, Э.И. Черкезова. - М.: Медицинское информационное агентство, 2008. - 280 с.
- Эндокринная гинекология. Институт педиатрии, акушерства и гинекологии АМН Украины. - Киев: Заповгг, 2003. - 300 с.
- Детская гинекология: Справочник (Библиотека практикующего врача) / Под ред. Л.Б. Маркина, Э.Б. Яковлева. - Киев: Знания, 2007. - 476 с.
Источники
- ↑ Детская спортивная медицина: Руководство для врачей / Под ред. С.Б. Тихвинского, С.В. Хрущева. - М.: Медицина, 1991. - 560 с.
- ↑ Журавлева А.И., Граевская Н.Д. Спортивная медицина и лечебная физкультура. - М.: Медицина, 1993. - 432 с.
- ↑ Макарова Г.А. Спортивная медицина: Учебник. - М.: Советский спорт, 2002. - 478 с.
- ↑ Миронов С.П. Федеральный справочник: Спорт России - становление и развитие спортивной медицины.- С. 599-608.
- ↑ Мотылянская Р.Е., Велитченко В.К., Перминов Л.М. и др. Медицинские аспекты спортивного отбора. -М., 1988. - 86 с.