Лечение злокачественных опухолей — различия между версиями
Dormiz (обсуждение | вклад) |
Ars (обсуждение | вклад) (→Лекарства, взаимодействующие с днк непосредственно) |
||
| (не показана 1 промежуточная версия 1 участника) | |||
| Строка 16: | Строка 16: | ||
<p>Агенты, действующие на топоизомеразу: этопозид, тенипозид, топотекан, иринотекан Другие агенты: блеомицин, дактиномицин, пликамицин</p></td></tr> | <p>Агенты, действующие на топоизомеразу: этопозид, тенипозид, топотекан, иринотекан Другие агенты: блеомицин, дактиномицин, пликамицин</p></td></tr> | ||
<tr><td> | <tr><td> | ||
| − | <p>[[Антиметаболиты]]</p></td></tr> | + | <p>'''[[Антиметаболиты]]'''</p></td></tr> |
<tr><td> | <tr><td> | ||
<p>Метотрексат, триметрексат, фторурацил, флоксуридин, капецитабин, цитарабин, гемцитабин </p> | <p>Метотрексат, триметрексат, фторурацил, флоксуридин, капецитабин, цитарабин, гемцитабин </p> | ||
| Строка 26: | Строка 26: | ||
<p>Полимеризующие агенты: паклитаксел, доцетаксел</p></td></tr> | <p>Полимеризующие агенты: паклитаксел, доцетаксел</p></td></tr> | ||
<tr><td> | <tr><td> | ||
| − | <p>[[Гормональные противоопухолевые средства|Гормоны]]</p></td></tr> | + | <p>'''[[Гормональные противоопухолевые средства|Гормоны]]'''</p></td></tr> |
<tr><td> | <tr><td> | ||
<p>[[Эстрогены]]: диэтилстильбэстрол, эстрадиол </p> | <p>[[Эстрогены]]: диэтилстильбэстрол, эстрадиол </p> | ||
| Строка 536: | Строка 536: | ||
=== Эстроген === | === Эстроген === | ||
| − | Данные о роли эстрогенов как стимуляторов роста рака молочной железы были получены в XIX в. в результате наблюдений за эффектом менструального цикла на опухоль. Кажется парадоксальным, что высокие дозы эстрогенов могут обладать противоопухолевым эффектом. Диэтилстильбэстрол (DES) вызывает регрессию рака молочной железы аналогично антиэстрогенам, однако дает существенно больше побочных эффектов, особенно в отношении венозной тромбоэмболии. Механизм неясен, хотя предполагается, что могут иметь место понижающая регуляция рецепторов эстрогенов, прямой цитотоксический эффект, вызывающий нарушение клеточного цикла, и влияние на стабильность хромосом. Лечение рака молочной железы эстрогенами имеет лишь исторический интерес, поскольку заменено антиэстрогенами и ингибиторами | + | Данные о роли эстрогенов как стимуляторов роста рака молочной железы были получены в XIX в. в результате наблюдений за эффектом менструального цикла на опухоль. Кажется парадоксальным, что высокие дозы эстрогенов могут обладать противоопухолевым эффектом. Диэтилстильбэстрол (DES) вызывает регрессию рака молочной железы аналогично антиэстрогенам, однако дает существенно больше побочных эффектов, особенно в отношении венозной тромбоэмболии. Механизм неясен, хотя предполагается, что могут иметь место понижающая регуляция рецепторов эстрогенов, прямой цитотоксический эффект, вызывающий нарушение клеточного цикла, и влияние на стабильность хромосом. Лечение рака молочной железы эстрогенами имеет лишь исторический интерес, поскольку заменено антиэстрогенами и ингибиторами [[Ароматаза|ароматазы]]. DES еще используют, но только при раке предстательной железы. |
DES хорошо абсорбируется в случае приема внутрь. Инициальный Т1/2 составляет 1,5 час, а терминальный T1/2 — 24 час. Метаболизм осуществляется путем ароматического гидроксилирования этильных боковых цепей, и образующийся продукт может быть канцерогенным. DES в 4 раза более активно, чем эстрадиол, супрессирует фолликулостимулирующий гормон (FSH). Доза 1 мг создает дневную концентрацию в плазме 1-2 нг/мл. | DES хорошо абсорбируется в случае приема внутрь. Инициальный Т1/2 составляет 1,5 час, а терминальный T1/2 — 24 час. Метаболизм осуществляется путем ароматического гидроксилирования этильных боковых цепей, и образующийся продукт может быть канцерогенным. DES в 4 раза более активно, чем эстрадиол, супрессирует фолликулостимулирующий гормон (FSH). Доза 1 мг создает дневную концентрацию в плазме 1-2 нг/мл. | ||
Текущая версия на 03:36, 12 мая 2015
Категория:
«Фармакология».
Содержание
- 1 Лекарства, взаимодействующие с днк непосредственно
- 2 Препараты нитрозомочевины
- 3 Некоторые другие алкилирующие препараты
- 4 Соединения платины
- 5 Лекарства, повреждающие ДНК опосредованно
- 6 Препараты, действующие на топоизомеразы
- 7 Другие противоопухолевые препараты
- 8 Антиметаболиты
- 9 Аналоги пиримидинов
- 10 Пуриновые антиметаболиты
- 11 Тубулин-связывающие агенты
- 12 ГОРМОНЫ
- 13 Различные агенты, применяемые для лечения злокачественных опухолей
- 14 Радиофармацевтические препараты
- 15 Читайте также
- 16 Литература
Лекарства, взаимодействующие с днк непосредственно[править | править код]
Таблица 7.2 Противоопухолевые препараты
|
Препараты, взаимодействующие с ДНК |
|
Прямое действие Алкилирующие агенты: мехлорэтамин гидрохлорид, циклофосфамид, ифосфамид, мелфалан, хлорамбуцил, урацилиприт Препараты нитрозомочевины: ломустин, кармустин, стрептозоцин Другие агенты: тиофосфамид, бусульфан, дакарбазин, пипоброман, прокарбазин, цисплатин, карбоплатин, алтретамин Непрямое действие Антрациклины: доксорубицин-HCI, даунорубицин-НСl, идарубицин-HCI, эпирубицин, митоксантрон-НСl Агенты, действующие на топоизомеразу: этопозид, тенипозид, топотекан, иринотекан Другие агенты: блеомицин, дактиномицин, пликамицин |
|
Метотрексат, триметрексат, фторурацил, флоксуридин, капецитабин, цитарабин, гемцитабин Меркаптопурин, тиогуанин, флударабин, кладрибин, пентостатин Гидроксимочевина |
|
Препараты, взаимодействующие с тубулином |
|
Деполимеризующие агенты: винкристин сульфат, винбластин сульфат, винорелбин, эстрамустин фосфат Полимеризующие агенты: паклитаксел, доцетаксел |
|
Эстрогены: диэтилстильбэстрол, эстрадиол Ингибиторы ароматазы: анастрозол, летрозол, аминоглутетимид, тестолактон Частичные агонисты гонадотропин-рилизинг гормона: лейпролид, гозерелин Антиандрогены: бикалутамид, флутамид Прогестины: медроксипрогестерона ацетат, мегестрола ацетат |
|
Разные препараты |
|
Интерфероны Левамизол-НСl Аспарагиназа Митотан Ингибиторы фосфотирозинкиназы |
|
Радиофармацевтические препараты |
|
Йодид натрия (Nal), 131I Фосфат натрия, 32Р Нитрат стронция, 89Sr |
|
ДНК — дезоксирибонуклеиновая кислота |
Алкилирующие препараты[править | править код]
Пауль Эрлих в 1898 г. разработал первый противоопухолевый препарат — метилнитрозомочевину. Во время войны 1914-1918 гг. в качестве кожно-нарывного отравляющего вещества на Западном фронте был использован иприт. Попадая на кожу, он вызывал тяжелые кожные поражения, а при вдыхании — отек легких. В США в 1943 г. было получено производное иприта — азотиприт (мехлорэтамин). Когда случайно было обнаружено, что при воздействии на организм он вызывал лимфопению, этот агент стали использовать для лечения пациентов со злокачественными лимфопролиферативными расстройствами; в результате наступало частичное или полное выздоровление, хотя и временное.
Мехлорэтамин, мелфалан, циклофосфамид, хлорамбуцил и ифосфамид получили широкое клиническое применение. Реже использовали азиридины: тиофосфамид, эпоксиды (дибромодульцитал) и алкилалкансульфонаты, в частности бусульфан. Препараты нитрозомочевины кармустин, ломустин и семустин обладают выраженными липофильными свойствами и легко проникают через гематоэнцефалический барьер, поэтому их используют для лечения опухолей головного мозга.
Стрептозоцин представляет cобой монофункциональный алкилирующий агенту нетоксичный для костного мозга; однако стрептозоцин разрушает β-клетки поджелудочной железы, вызывая сахарный диабет.
Механизм действия алкилирующих препаратов[править | править код]
Молекулярный механизм действия алкилирующих препаратов заключается в алкилировании ДНК злокачественных клеток с нуклеофильным замещением. Все алкилирующие вещества образуют ковалентные связи между алкильными (насыщенными атомами углерода) группами и клеточными молекулами и дают реактивные электрофильные метаболиты, которые связываются с нуклеофильными веществами, такими как ДНК (рис. 7.11, 7.12).
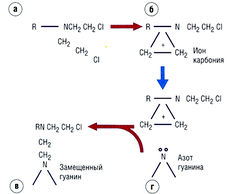
Рис. 7.11 Образование реакционно-способного иона карбония (б) из аякияирующего агента, например азотиприта (а), и промежуточное нуклеофильное замещение (SN,) азота гуанина (в, г). Образующийся аддукт может вызвать гидролиз основания и формирование апуринового участка, приводя к изменению образования пары оснований в результате таутомериза-ции с возникновением мутации. Второй аддукт может связаться с другим основанием и сформировать ковалентную связь. Эта реакция требует SN) и зависит только от концентрации препарата.
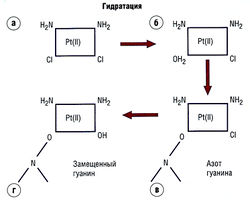
Рис. 7.12 Реакция нуклеофильного замещения (SNZ) цисплатина с гуаниновым нуклеотидом после гидратации. Цисплатин (а) теряет С1~ и связывается с водой (б); затем группа ОН2 связывается с богатой электронами молекулой азота и замещается с образованием ковалентной связи (в). Поскольку цисплатин является бифункциональным агентом, может образоваться перекрестная связь, и, поскольку скорость реакции зависит и от концентрации цисплатина, и от нейтрофила (г), это кинетическая реакция SN2. Pt (II) — платина.
Мехлорэтамин представляет собой пролекарство. Расщепление вещества происходит спонтанно при физиологическом pH, и ионы хлорэтилдиазония или карбония алкилируют ДНК или белки. Молекулярный механизм действия состоит в алкилировании ДНК опухолевых клеток с нуклеофильным замещением (SN1 или SN2), преимущественно 7N-гуанина, 6О-гуанина и ЗN-цитозина (см. рис. 7.11, 7.12).
Субстраты алкилирования распространены повсюду и включают белки (ферменты, клеточные мембраны) и нуклеотиды; их алкилирование в нормальных клетках объясняет возникновение побочных эффектов. Все атомы О и N пуринов и пиримидинов представляют собой преимущественные субстраты, такие как 6О-гуанин, 7N-гуанин, ЗN-цитозин, ЗN-тимидин и 1N-аденин.
Бифункциональные алкилирующие агенты вызывают более серьезные повреждения ДНК по сравнению с монофункциональными. Образование межцепочечных перекрестных связей (ISC) лучше всего коррелирует с цитотоксическим действием на опухолевые клетки. Некоторые данные показывают, что эти ISC могут преимущественно алкилировать транскрипционно активные области генома. ISC препятствуют репликации ДНК и транскрипции РНК. Монофункциональные продукты реакции (аддукты) вызывают разрывы одноцепочечной ДНК либо спонтанно, либо в результате депуринизации под влиянием эндонуклеаз. С другой стороны, таутомеризация оснований-аддуктов вызывает ошибочное спаривание оснований, являющееся главной причиной мутаций и возможного канцерогенеза/лейкозогенеза в нормальных клетках, подвергнутых действию алкилирующего агента.
Проникновение алкилирующих агентов в опухолевые и нормальные клетки осуществляется путем активного транспорта посредством физиологических транспортеров (азотиприты) или пассивным путем (нитрозомочевина). Так, мехлорэтамин использует нормальный транспортер холина, мелфалан — нормальный транспортер L-глутамина, а цисплатин — нормальный транспортер метионина.
ФАРМАКОКИНЕТИКА. Алкилирующие вещества, за исключением циклофосфамида, имеют очень короткий Т1/2 в плазме. Клиренс совершается быстро в результате спонтанного распада (мехлорэтамин), гидролиза и метаболизма (циклофосфамид). T1/2 мехлорэтамина составляет 10 мин. Уровень мелфалана в крови при пероральном приеме лекарства варьирует вследствие плохой абсорбции (= 30%), а при в/в введении Т1/2 равен 1,8 час. Хлорамбуцил после приема внутрь абсорбируется хорошо (50%), его Т1/2 составляет 1,5-3 час. В целом уровень алкилирующих веществ в организме не изменяется даже при значительном нарушении функции печени и почек.
Из числа алкилирующих агентов наиболее широко используют циклофосфамид. Его T1/2 в плазме более продолжителен, чем у любого алкилирующего агента, за исключением близкородственного ифосфамида. Побочный эффект при использовании этих лекарственных препаратов (миелосупрессия) кратковременный, предсказуемый и некумулятивный. Доступны препараты как для в/в, так и для перорального применения (100% биодоступность). Пик концентрации циклофосфамида в сыворотке является дозозависимым (500 нМ после введения 60 мг/кг).
Циклофосфамид представляет собой пролекарство, требующее для превращения в активный 4-гидроксициклофосфамид окисления в печени системой CYP450 микросом. Вслед за этим происходит спонтанное обратимое образование альдофосфамида в крови, а затем реакция с образованием фосфорамидиприта — активной алкилирующей формы препарата. Эта реакция протекает в крови и клетках опухоли. Из всех метаболитов циклофосфамида 4-гидроксициклофосфамид обладает самым высоким терапевтическим индексом. Родительское (исходное) вещество имеет Т1/2 в сыворотке, равный 3-10 час, тогда как фармакодинамический Т1/2 его алкилирующей активности составляет 8 час. Вещества, индуцирующие ферменты CYP450 (включая сам циклофосфамид), могут усиливать как активацию, так и инактивацию циклофосфамида, причем влияние на уровень в сыворотке непредсказуемо.
Т1/2 ифосфамида в сыворотке равен 15 час; эта величина больше, чем у циклофосфамида, и повышается при увеличении дозы (4-5 г/м2). Стерические препятствия при гидроксилировании боковых хлор-этильных цепей играют клинически важную роль для активации (кольцевое гидроксилирование) ифосфамида.
РЕЗИСТЕНТНОСТЬ. Резистентность к алкилирующим препаратам обусловлена несколькими факторами (см. рис. 7.10):
- снижением транспорта через мембрану (например, мелфалан, цисплатин);
- связыванием препарата посредством глутатион-S-трансферазы или металлотионеинами в цитоплазме и инактивированием;
- метаболизмом с образованием неактивных продуктов (например, такими ферментами, как дегидрогеназа I, или же могут быть гидроксилированы хлорэтильные группы активных связывающих участков циклофосфамида или мелфалана).
ПОБОЧНЫЕ ЭФФЕКТЫ. Дозозависимый побочный эффект всех алкилирующих агентов — миелосупрессия (снижение числа эритроцитов, лейкоцитов и тромбоцитов). Часто возникают тошнота и рвота, а также тератогенез и атрофия гонад, хотя в последнем случае эффект варьирует в зависимости от типа лекарства, лечения, схемы применения и пути введения. С лечением сопряжен также основной риск развития лейкозов и канцерогенеза. Другие побочные эффекты:
- алопеция при использовании циклофосфамида;
- интерстициальный пневмонит, вызываемый нитрозомочевиной и бусульфаном;
- токсические явления со стороны почек и мочевого пузыря при введении циклофосфамида и ифосфамида.
Алкилирующие препараты
- Повреждают ДНК опухолевых клеток
- Обладают широким спектром противоопухолевой активности и подавляют иммунитет
- Активны в отношении пролиферирующих и непролиферирующих клеток
- Вызывают дозозависимую миелосупрессию
- Увеличивают риск лейкозогенеза
Индивиды с генетическими дефектами систем репарации ДНК, например при атаксии-телеангиэктазии, синдроме Блума и пигментной ксеродерме, высокочувствительны к действию агентов, повреждающих ДНК. До облучения или применения алкилирующих агентов у таких лиц миелосупрессия может быть повышенной.
Препараты нитрозомочевины[править | править код]
Кармустин[править | править код]
Кумулятивная и замедленная миелосупрессия, а также повреждения других органов ограничивают применение препаратов мочевины. Липофильная природа кармустина обеспечивает его легкое проникновение в ЦНС, и он остается основным лекарственным веществом, используемым для лечения злокачественных опухолей мозга. Реакционноспособная группа хлорэтилдиазония связывается с ДНК и ответственна за цитотоксический и миелосупрессивный эффекты. Предполагается, что побочный продукт кармустина, изоцианат, обусловливает его вредное действие на легкие и фиброз. Кармустин вводят в/в, хотя он обладает хорошей биодоступностью при пероральном приеме. Ломустин и семустин биодоступны в случае приема внутрь (~ 60%). Пик уровня нитрозомочевины составляет 5 мМ, фаза распределения длится 5 мин и в сыворотке равен 70 мин.
Некоторые другие алкилирующие препараты[править | править код]
Прокарбазин[править | править код]
МЕХАНИЗМ ДЕЙСТВИЯ. Прокарбазин сам по себе не обладает цитотоксическим или мутагенным действием, однако активируется в печени, превращаясь в азопродукт с последующим образованием алкилирующего азоксикомпонента. Основной молекулярный механизм действия — алкилирование ДНК (хотя дополнительные механизмы могут включать метилирование, повреждение ДНК, опосредованное свободными радикалами, и подавление синтеза ДНК и белков). Клеточный механизм действия — это хроматидные разрывы и транслокации, следствием чего является терминация клеточного цикла в фазе перехода G1-S.
ФАРМАКОКИНЕТИКА. При пероральном приеме абсорбируется почти 100% прокарбазина. Концентрация в плазме достигает пика в течение 1 час. Прокарбазин и его метаболиты выводятся из плазмы в течение 2 час, и Т1/2 родительского вещества составляет 7 мин. Фенитоин и фенобарбитал повышают как клиренс, так и противоопухолевый эффект прокарбазина, ускоряя продукцию цитотоксических метаболитов.
РЕЗИСТЕНТНОСТЬ к прокарбазину развивается быстро и может быть обусловлена синтезом нуклеиновых кислот, замещающих основания-аддукты, что происходит быстрее в течение активного синтеза ДНК.
ПОБОЧНЫЕ ЭФФЕКТЫ. Прокарбазин инактивирует моноаминоксидазу, вызывая гипертонический криз в случае приема пищи, содержащей тирамин (например, сыра, красного вина). Он вызывает также сильную тошноту при приеме этанола по механизму, сходному с таковым дисульфурама (см. «Лекарства, вызывающие пристрастие», глава 8). Тошнота и рвота достигают значительной степени. Миелосу-прессия возникает после перорального, но не в/в введения, тогда как побочные неврологические эффекты связаны с в/в введением прокарбазина вследствие более высокой концентрации в плазме на пике: это сонливость, спутанность сознания, изменение настроения и парестезии. В качестве антидота можно использовать пиридоксин. Отмечены также аллергические реакции. Прокарбазин является алкилирующим агентом, для которого может оказаться необходимым изменение дозировки, если у пациентов имеет место недостаточность печени или почек.
Дакарбазин[править | править код]
Дакарбазин — пролекарство, которое метаболизируется в печени с высвобождением ионов метилдиазония — активного алкилирующего продукта. Он плохо проникает в спинномозговую жидкость, поэтому непригоден для лечения опухолей ЦНС. Основные ПОБОЧНЫЕ ЭФФЕКТЫ препарата — тошнота и рвота. P-T1/2 составляет 40 мин, абсорбция при приеме внутрь варьирует. 50% вещества экскретируется с мочой, и может оказаться необходимым изменение дозировки, если у пациентов имеет место недостаточность печени или почек.
Алтретамин[править | править код]
Алтретамин (гексаметилмеламин) — пролекарство, которое активируется в печени. Его принимают только перорально, хотя величина абсорбции варьирует. Концентрация достигает пика через 0,5-1 час после приема с двумя Т1/2: 0,5 час и 5-10 час. Высокий процент вещества связывается с белками. Основные ПОБОЧНЫЕ ЭФФЕКТЫ — тошнота и рвота, миелосупрессия возникает у 50% пациентов. Неврологические ПОБОЧНЫЕ ЭФФЕКТЫ, включая изменения настроения и парестезии, могут возникнуть через 1-3 мес после лечения.
Темозоломид[править | править код]
Темозоломид представляет собой препарат, подвергающийся быстрому неферментативному превращению при физиологическом pH в реакционноспособный компонент MTIC, оказывающий цитотоксическое действие в результате алкилирования ДНК. Алкилирование, индуцированное MTIC, заключается первично в метилировании в позициях 60 и 7N остатков гуанина. Темозоломид применяют перорально для лечения опухолей мозга. Наиболее частые ПОБОЧНЫЕ ЭФФЕКТЫ — тошнота, рвота, головная боль и утомление.
Соединения платины[править | править код]
В 1968 г. было сделано наблюдение, что проходящий через платиновые электроды электрический ток вызывает нитевидный рост бактерий, что служит признаком ингибиции синтеза ДНК. На протяжении 3 лет проводили исследование цисплатина на больных раком. Это лекарственное вещество революционизировало лечение рака яичка, увеличив частоту излечения с 5-15 до 70-90% в метастатической стадии заболевания. Цисплатин представляет собой важный компонент лекарственной терапии рака яичников, мочевого пузыря, головы, шеи и легкого.
Цисплатин[править | править код]
Цисплатин (цис-дихлордиаминоплатина II) для своей активации требует замещения С1" водой (гидратирование) (см. рис. 7.12). Активация протекает медленно (2,5 час), и единственным цитотоксическим, терапевтически активным агентом является цис-энантиомер.
МЕХАНИЗМ ДЕЙСТВИЯ. Цисплатин связывается с гуанином в ДНК и РНК, и это взаимодействие стабилизируют водородные связи. На молекулярном уровне происходит раскручивание и укорочение спирали ДНК. Хотя возникают ISC (10% всех аддуктов), клеточный механизм действия — клеточная инактивация — обусловлен преимущественно образованием внутрицепочечных связей (75-80%). Существует соотношение между числом перекрестных связей, способностью репарировать перекрестное связывание и цитотоксичностью.
РЕЗИСТЕНТНОСТЬ к цисплатину может быть связана с механизмом репарации ДНК, сходным с механизмом, посредством которого удаляются циклобутановые димеры, образующиеся в результате взаимодействия ДНК с ультрафиолетовым светом.
ФАРМАКОКИНЕТИКА. Цисплатин инактивируется в крови и внутриклеточно путем ковалентного связывания с сульфгидрильными группами глутатиона и металлотионеинов. Связывание с белками тканей, клетками крови и белками плазмы также инактивирует цисплатин. Цисплатин отфильтровывается клубочками и активно секретируется в проксимальных извитых канальцах почек. Примерно 25% введенной дозы экскретируются в течение 24 час, и 90% выделяются с мочой, а-, β- и у-Т1/2 составляют 30 мин, 60 мин и 24 час соответственно. При пероральном приеме цисплатин биодоступностью не обладает.
ПОБОЧНЫЕ ЭФФЕКТЫ. Основной побочный эффект цисплатина — токсическое действие на почки (повреждение и некроз канальцев), сходное с эффектом тяжелых металлов. Защитные процедуры состоят в гидратации и диурезе. Миелосупрессия, обычно тромбоцитопения, возникает реже, чем при использовании алкилирующих веществ. При адекватной защите почек дозолимитирующим побочным эффектом становится периферическая нейропатия. Нередко возникают явления ототоксичности с потерей слуха, аллергические реакции и тяжелые тошнота и рвота. Цисплатин противопоказан пациентам с почечным клиренсом креатинина < 60 мл/мин.
Карбоплатин[править | править код]
Карбоплатин представляет собой аналог цисплатина с тем же самым механизмом действия. Разработка препарата имела целью получить менее нефротоксичное лекарство с меньшей вероятностью возникновения тошноты. Внутриклеточный ДНК-аддукт идентичен таковому, образуемому цисплатином. Подобно цисплатину, карбоплатин не метаболизируется и экскретируется почками. Данные по клиренсу креатинина дают возможность дозирования на основе площади под кривой зависимости концентрации от времени выведения (общая лекарственная экспозиция), а не по расчету в мг/м2. Т1/2 карбоплатина сходен с цисплатином. Карбоплатин также обладает миелосупрессивными свойствами.
Оксалиплатин[править | править код]
Оксалиплатин подвергается неферментативному превращению в жидкостях организма с образованием активных производных в результате замещения лабильного оксалатного компонента. Образуется несколько короткоживущих реакционно-способных агентов, включая моноагус- и диагусплатину, которые затем ковалентно связываются с ДНК. Формируются как меж-, так и внутрицепочечные связи в ДНК между двумя прилежащими или разделенными вставочным нуклеотидом остатками гуанина в позиции N7. Эти перекрестные связи ингибируют репликацию и транскрипцию ДНК независимо от стадии клеточного цикла. оксалиплатина в сыворотке составляет 391 час. Сообщается, что наиболее частыми побочными эффектами являются периферическая сенсорная нейропатия, утомляемость, нейтропения, тошнота, рвота и диарея.
Лекарства, повреждающие ДНК опосредованно[править | править код]
Антрациклины[править | править код]
Доксорубицин и даунорубицин широко используют в химиотерапии злокачественных опухолей: препараты занимают второе место после алкилирующих соединений. Доксорубицин эффективен при следующих опухолях:
- неходжкинская лимфома;
- болезнь Ходжкина;
- острые лейкозы;
- рак молочной железы, легких, желудка и щитовидной железы;
- саркомы.
Доксорубицин используют для лечения солидных опухолей, тогда как при лейкозах иногда предпочитают даунорубицин, т.к. он вызывает менее выраженный мукозит (воспаление слизистых оболочек). Доксорубицин представляет собой пролекарство. Активный метаболит идарубицин эффективен при лейкозах и может быть применен с терапевтической целью в качестве монотерапии, поскольку его можно принимать перорально. Антрациклины обладают уникальной кардиотоксичностью. Все они являются хинонами, способными к продукции свободных радикалов. Свободные от радикалов хиноны вызывают перекисное окисление саркоплазматического ретикулума сердца, приводя к возникновению Са2+-зависимого некроза миокарда. Этот побочный эффект можно блокировать одновременным введением хелатора железа, дексразоксана. Эпирубицин менее кардиотоксичен, чем другие антрациклины, и его широко используют в Европе. Этот препарат особенно эффективен при раке молочной железы. Кардиотоксичность антрациклинов не зависит от дозы.
МЕХАНИЗМ ДЕЙСТВИЯ. Антрациклины и антрацендионы включаются в ДНК и авидно связываются с ядерным хроматином, образуя тройной комплекс лекарства, включенного в ДНК, и топоизомеразой Тор II, что приводит к разрыву цепи ДНК. Опосредованный Top II механизм, возможно, представляет собой наиболее важный молекулярный механизм действия.
Вторым цитотоксическим механизмом служит образование свободных радикалов, вызывающих посредством окисления-восстановления повреждение злокачественных клеток. Все антрациклины представляют собой хиноны, способные продуцировать свободные радикалы, повреждающие мембраны, белки и липиды. Глутатион и каталаза могут детоксифицировать свободнорадикальные хиноны, и отсутствие каталазы в ткани сердца служит основой внешне избирательной кардиотоксичности антрациклинов. Комплексы железа и антрациклина тесно связываются с клеточными мембранами, вызывая их спонтанное разрушение. Была описана активация пути с участием церамидсинтетазы, вызывающая апоптотическую клеточную гибель. Связь данного эффекта с благоприятным действием этих препаратов при лечении рака еще нельзя считать доказанной.
РЕЗИСТЕНТНОСТЬ. Механизмы резистентности к антрациклинам включают:
- отток препарата из клеток, опосредованный геном гликопротеина P-GP/mdr,
- изменение концентрации топоизомеразы II;
- наличие мутантной топоизомеразы II;
- повышение концентрации глутатиона;
- повышение активности глутатионпероксидазы (этот фермент детоксифицирует свободные радикалы);
- сниженние концентрации глюкозо-6-фосфатде-гидрогеназы.
ФАРМАКОКИНЕТИКА. Антрациклины и антрацендионы в неионизированной форме пассивно диффундируют в клетки. При подкислении внеклеточной среды, что относится к общим свойствам солидных опухолей, препараты приобретают заряд, что предотвращает их диффузию в клетки. Длительный конечный период полувыведения доксорубицина, равный 30 час, предъявляет меньше требований к схеме дозировки. Длительная инфузия или еженедельное применение оказываются менее кардиотоксичными по сравнению с ежемесячными болюсными инъекциями. За исключением идарубицина, все антрациклины предназначены только для в/в введения. Доксорубицин является сильным радиосенсибилизатором. Гепарин связывает дауносаминосахар и повышает клиренс. Доксорубицин снижает клиренс паклитаксела.
ПОБОЧНЫЕ ЭФФЕКТЫ. ПОБОЧНЫЕ ЭФФЕКТЫ антрациклинов — миелосупрессия, мукозит и стоматит, особенно в случае доксорубицина, которые менее выражены при длительной инфузии по сравнению с болюсными инъекциями. Кардиотоксичность препарата — особая проблема, связанная с возможностью летального исхода в результате сердечной недостаточности. К факторам, повышающим риск ее развития, относятся существующая уже болезнь сердца, гипертензия и кардиорадиотерапия. Кардиотоксичность является функцией концентрации лекарства на пике, а продолжительная инфузия или еженедельное введение препарата снижают риск. Дексразоксан, хелатор железа, снижает кардиотоксичность. Антрациклины вызывают обширный тяжелый некроз, если при введении попадают в мягкие ткани.
Идарубицин[править | править код]
Идарубицин эффективен при лечении острого лейкоза и рака молочной железы. МЕХАНИЗМ ДЕЙСТВИЯ и РЕЗИСТЕНТНОСТЬ к нему такие же, как у доксорубицина, а оральная биодоступность лекарства составляет 30%. Эффективность зависит от метаболизма идарубицина с образованием активного метаболита 13-эпирубицинола.
Идарубицин менее кардиотоксичен, чем доксорубицин.
Вальрубицин и эпирубицин[править | править код]
Вальрубицин и эпирубицин представляют собой два новых антрациклина. Вальрубицин легко проникает в клетки и останавливает клеточный цикл на стадии G2. Он не связывается с ДНК, однако некоторые из внутриклеточных метаболитов вальрубицина интерферируют с ДНК-топоизомеразой II. Эпирубицин в дополнение к действию на топоизомеразу II (посредством образования комплекса с ДНК путем включения плоского кольца между парами нуклеотидных оснований) ингибирует активность ДНК-хеликазы, препятствуя ферментативному разделению двухцепочечной ДНК и тем самым нарушая репликацию и транскрипцию. Эпирубицин участвует также в реакциях окисления-восстановления, образуя цитотоксические свободные радикалы.
Митоксантрон[править | править код]
Митоксантрон относится к антрацендионам и обладает меньшей кардиотоксичностью по сравнению с антрациклинами. Его молекулярный МЕХАНИЗМ ДЕЙСТВИЯ состоит во взаимодействии с Top II и ДНК, в результате происходит разрыв цепей ДНК. Митоксантрон не образует свободных радикалов. Механизмы резистентности к этому лекарству те же, что и для доксорубицина.
ПОБОЧНЫЕ ЭФФЕКТЫ митоксантрона: внесосудистые поражения тканей, алопеция и тошнота, а также дозолимитирующая миелосупрессия. В целом профиль побочных эффектов гораздо более благоприятен по сравнению с антрациклинами, особенно в отношении кардиотоксичности. Однако кардиотоксичность обнаруживается у пациентов, которых ранее лечили доксорубицином. Это осложнение встречается менее часто, но если оно возникает, то протекает так же тяжело, как и в случае применения антрациклинов.
Препараты, действующие на топоизомеразы[править | править код]
Топоизомеразы I и II представляют собой нуклеарные ферменты, которые расщепляют одну (Top I) или две (Top II) цепи ДНК, давая возможность перехода ДНК в раскрученное состояние, облегчая торзионный стресс и разъединение переплетенных сегментов ДНК (только Top II). Top I и/или Top II необходимы для репликации ДНК и транскрипции РНК. Top II необходима для завершения митоза. Она играет ключевую роль в создании третичной структуры хроматина. Преобладающая изоформа Тор Нос имеет самое тесное отношение к регуляции клеточного цикла (ее содержание повышается в S-фазе и возрастает далее в М-фазе). Содержание Тор На и особенно Top I может увеличиваться в неопластических клетках независимо от повышения пролиферации.
Топоизомеразы формируют ковалентное соединение с ДНК через тирозиновую сложноэфирную связь. Лекарства, активные в отношении топоизомеразы, стабилизируют этот короткоживущий метаболит, предотвращая повторное лигирование ДНК-цепей. Точный молекулярный механизм цитотоксичности неизвестен, поскольку ингибиция фермента полностью обратима. Возможные механизмы действия этих веществ:
- несоответствующая рекомбинация связанных с топоизомеразой цепей ДНК (сестринские хрома-тидные обмены, SCE);
- апоптоз вследствие отсутствия репликации ДНК или разрыва неспаренных цепей ДНК и/или снижения уровня MPF (фактора ускорения митоза), представляющего собой комплекс двух белков — циклина и cdc2, фосфокиназы, которая фосфорилирует другие белки, регулируя переход в митоз.
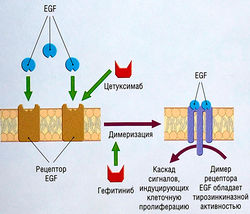
Этопозид и тенипозид[править | править код]
Этопозид и тенипозид представляют собой полусинтетические эпиподофиллотоксины. Эти производные подофиллотоксина содержатся в тубулин-связывающем экстракте мандрагоры (Mandragora officinarum).
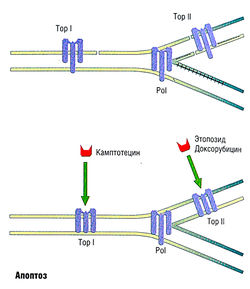
МЕХАНИЗМ ДЕЙСТВИЯ. Молекулярный механизм действия эпиподофиллотоксинов состоит в кратковременной стабилизации расщепляемого комплекса, состоящего из Top II и ДНК, образование которого обратимо после отмены лекарства (рис. 7.13). Top II представляет собой необходимый посредник, поскольку лекарства не взаимодействуют прямо с ДНК. Хотя механизм цитотоксичности неясен, существует линейная зависимость между концентрацией лекарства, разрывами двухцепочечной ДНК и цитотоксичностью, приводящей к клеточной гибели.
Рис. 7.13 Места действия камптотецина, этопозида и доксорубицина. Эти вещества стабилизируют преходящее в обычных условиях расщепление реплицирующейся ДНК, вызываемое топоизомеразой I (Top I) и/или топоизомеразой II (Top II), приводящее к разрыву двухцепочечной ДНК при взаимодействии с аппаратом репликации ДНК — ДНК-полимеразой а (опережающая цепь 5'-30 и полимеразой d (отстающая цепь (Pol).
РЕЗИСТЕНТНОСТЬ. Повышенный уровень P-GP170 и амплификация/сверхэкспрессия гена mdr с усиленным оттоком лекарства из клеток, повышенная способность репарировать разрывы цепи ДНК, сниженный уровень Top II (вместе с параллельным увеличением содержания Top I) и измененные (мутантные) ферменты топоизомеразы И, способные религировать разделившиеся цепи ДНК, несмотря на присутствие лекарства, — все это создает РЕЗИСТЕНТНОСТЬ к лекарству.
ФАРМАКОКИНЕТИКА. Поскольку 95% этих препаратов связаны с белками, проникновение в ЦНС (5%) и асцитическую жидкость незначительно. Оральная абсорбция (примерно 50%) может быть достаточной для эффекта, однако среди пациентов наблюдается значительная вариабельность. Курс введения отдельных доз на протяжении многих дней терапевтически более эффективен, чем однократное или еженедельное применение. Ежедневное пероральное введение этопозида в течение 21 сут существенно более эффективно по сравнению с другими препаратами, используемыми для монотерапии.
ПОБОЧНЫЕ ЭФФЕКТЫ. ПОБОЧНЫЕ ЭФФЕКТЫ включают дозолимитирующую миелосупрессию, особенно нейтропению, и оральный мукозит. Токсичность зависит от применяемой схемы. После длительного лечения и в результате общего кумулятивного эффекта высоких доз этопозида может возникнуть уникальная форма нелимфоцитарного лейкоза с транслокацией гена AML1 в локус llq23.
Камптотецин и производные[править | править код]
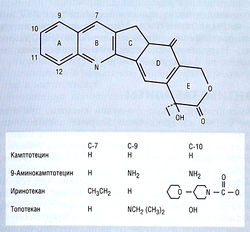
Рис. 7.14 Химическая структура камптотецина, действующего на топоизомеразу I. Лактоновое кольцо Е должно быть интактным для взаимодействия с топоизомеразой I. Замещения в С-7, С-9 и С-10 повышают водорастворимость. После замещения в С-10 молекулы иринотекана (ОН) образуется метаболит SN-38, который в 200 раз более активен, чем родительское вещество.
МЕХАНИЗМ ДЕЙСТВИЯ. Камптотецин (рис. 7.14) представляет собой алкалоид, полученный из древесины китайского дерева Camptotheca accuminata. Впервые его клинические испытания были проведены в 1970-х гг., однако он не получил практического применения из-за отсутствия клинического эффекта и возникновения у пациентов тяжелого геморрагического цистита. Интерес к этому препарату вновь возник через 15 лет, когда было обнаружено, что молекулярной мишенью для камптотецина служит Top I, экспрессированная на высоком уровне в неопластических тканях. Все ингибиторы Top I имеют интактное лактовое кольцо Е (см. рис. 7.14). Гидролиз лактона с образованием карбоксилатного производного инактивирует лекарство. В настоящее время многие аналоги камптотецина проходят клинические испытания. Как вещества, специфичные в отношении S-фазы, камптотецины должны присутствовать в клетке длительный период.
Основные свойства камптотецинов:
- активность по отношению ко многим видам эпителиально-клеточных опухолей;
- высокая степень связывания с альбумином сыворотки (> 80%);
- тяжелая обратимая миелосупрессия;
- заметная индивидуальная вариабельность фармакокинетики;
- существенная зависимость эффекта от схемы применения (активация выше при дробном введении).
Камптотецины обладают широким спектром действия на солидные опухоли, включая немелкоклеточный и мелкоклеточный рак легкого, рак толстой кишки, шейки матки и яичников. Они эффективны также при лечении лейкозов и лимфом.
РЕЗИСТЕНТНОСТЬ. Механизмы резистентности к камптотецинам:
- сниженный уровень Top I;
- измененная/мутантная топоизомераза, которая не может связывать лекарство или способна к религированию в присутствии камптотецина;
- усиленный мембранный отток водорастворимых аналогов с помощью P-GP170, например топотекана (см. рис. 7.14), который представляет собой полусинтетический водорастворимый аналог.
Иринотекан (см. рис. 7.14) является пролекарством и расщепляется повсеместно распространенными карбоксилэстеразами с образованием метаболита (SN-38), более эффективного как ингибитор Top I, чем исходное вещество. SN-38 связывается с белками в значительно меньшей степени (< 60%), чем большинство камптотецинов. Иринотекан вызывает особенно тяжелую диарею, поддающуюся лечению остреотидом, которую можно предотвратить высокими дозами лоперамида. Реже возникает тяжелая миелосупрессия, не связанная с уровнем лекарства в сыворотке, но ассоциированная со схемой еженедельных введений лекарства. Конъюгация с глюкуронидами посредством УДФ-гликозилаз служит основным механизмом метаболизма, и кишечно-печеночной рециркуляцией можно объяснить тяжелые ПОБОЧНЫЕ ЭФФЕКТЫ и вариабельность фармакокинетики в плазме.
Другие противоопухолевые препараты[править | править код]
Блеомицин[править | править код]
Блеомицины составляют семейство сложных гликопептидов, выделенных из Streptomyces, которые авидно хелатируют металлы. Блеомицин А2 является основным блеомицином, используемым в клинике для лечения болезни Ходжкина, рака яичка, шейки матки, головы и шеи. Его включение в схему химиотерапии термином приводит к повышению частоты излечения.
МЕХАНИЗМ ДЕЙСТВИЯ. Все активные блеомицины связывают восстановленное железо (Fe2+). Комплекс препарат-Fе ответствен за возникновение одно- и двухцепочечных разрывов ДНК с возникновением хромосомных аберрацией — гэпов ДНК, делеций и фрагментов. Причиной является образование свободных радикалов из комплексов Fe2+-блеомицин-кислород, которые вклиниваются между цепями ДНК. Включение лекарства в ДНК — это инициальный этап, предшествующий окислению Fe2+ и образованию радикалов O2 или ОН. Расщепление ДНК происходит после сборки включенного комплекса блеомицина при обязательном присутствии кислорода.
ФАРМАКОКИНЕТИКА. Блеомицин представляет собой крупные катионные молекулы, слабо проникающие через клеточную мембрану с помощью блеомицин-связывающего мембранного белка. Интернализованный блеомицин либо транслоцируется в ядро, либо гидролизуется блеомицингидролазой, цистеинпротеазой, присутствующей в нормальных и опухолевых клетках, но обнаруженной в сниженной концентрации в легких и коже.
ПОБОЧНЫЕ ЭФФЕКТЫ. ПОБОЧНЫЕ ЭФФЕКТЫ блеомицина ограничены легкими и кожей по указанной ранее причине. Осложнения со стороны легких составляют главную проблему и проявляются как острый или хронический интерстициальный пневмонит, а на поздней стадии — как фиброз.
Дактиномицин[править | править код]
Дактиномицин (актиномицин D) обладает значительной противоопухолевой активностью в отношении таких опухолей, как опухоль Вилмса, опухоль Эвинга, нейробластома, рабдомиосаркома и хориокарцинома.
МЕХАНИЗМ ДЕЙСТВИЯ. Дактиномицин построен из двух симметричных полипептидных цепей, присоединенных к феноксазоновому кольцу. Молекулярный МЕХАНИЗМ ДЕЙСТВИЯ состоит во включении этого кольца в ДНК перпендикулярно ее длинной оси, тогда как пептидные цепи располагаются в небольшой выемке. Это приводит к ингибиции синтеза РНК и белков в результате подавления элонгации цепи. Дактиномицин проникает в клетки путем пассивной диффузии. РЕЗИСТЕНТНОСТЬ к нему ассоциирована с повышенной экспрессией P-GP/mdr.
ПОБОЧНЫЕ ЭФФЕКТЫ. ПОБОЧНЫЕ ЭФФЕКТЫ дактиномицина включают тошноту, рвоту, изъязвление слизистых оболочек, дозолимитирующую миелосупрессию и кожные проявления. Он является сильным кожно-нарывным и радиосенсибилизирующим агентом и может вызывать повреждения, напоминающие радиационные.
Митомицин С[править | править код]
Митомицин С весьма привлекателен теоретически, т.к. он обладает избирательной токсичностью по отношению к гипоксическим клеткам, а гипоксия является главным признаком солидных опухолей. Митомицин С получил широкое распространение, однако ограниченное клиническое применение в лечении широкого спектра солидных опухолей, включая опухоли ЖКТ, молочной железы, легких, головы, шеи и мочевого пузыря, а также гинекологических опухолей. Он действует синергично с 5-фторурацилом и радиотерапией. Первоначальные испытания митомицина С дали неутешительные результаты вследствие его кумулятивной токсичности для костного мозга, легких и почек. Однако его можно использовать в сочетании с другими лекарствами, применяя прерывистую схему дозировок, снижающую тяжесть побочных эффектов.
МЕХАНИЗМ ДЕЙСТВИЯ. Механизм действия митомицина С зависит от его биоредуктивного алкилирования в анаэробных условиях, т.к. это необходимо для восстановления хиноновых участков и образования нестабильных промежуточных продуктов, реагирующих монофункционально с гуанином в позиции 2N. Таким образом, митомицин С представляет собой пролекарство. Около 10% аддуктов могут формировать ISC. Образование свободных радикалов при аэробных условиях (вторая причина пролекарственной активности) может приводить к разрывам одноцепочечной ДНК злокачественных клеток или быть следствием безуспешной репарации алкилирования.
РЕЗИСТЕНТНОСТЬ. Механизмы резистентности к митомицину С:
- сниженная биоактивация;
- повышенная репарация ДНК;
- повышенная экспрессия продукта гена P-GP/mdr.
ФАРМАКОКИНЕТИКА. Митомицин С вводят в/в, т.к. оральная абсорбция изменчива и непредсказуема. Нарушение функции печени или почек не влияет на фармакокинетику.
Антиметаболиты[править | править код]
Аметоптерин, аналог фолиевой кислоты, применяют с 1948 г., когда было впервые показано, что антагонисты фолатов могут индуцировать полную (хотя и преходящую) ремиссию острого лейкоза у детей. Сидни Фарбер из детской клиники Бостона обнаружил мегалобластные изменения в костном мозге детей с лейкозом и предположил, что усиленное истощение запасов фолатов способно остановить пролиферацию лейкозных клеток. Это пример рационального выбора мишени при противоопухолевой терапии в отличие от эмпирического (однако неоценимого) подхода, свойственного применению алкилирующих препаратов.
Читайте также: Антиметаболиты
Метотрексат[править | править код]
МЕХАНИЗМ ДЕЙСТВИЯ. Молекулярный механизм действия метотрексата состоит в ингибиции фермента дигидрофолатредуктазы.
Фолаты представляют собой одноуглеродные кофакторы в биосинтезе пуринов и пиримидинов и включают:
- птеридин;
- парааминобензойную кислоту;
- глутаматные комплексы.
Полиглутаматы — более эффективные кофакторы, поскольку они дольше сохраняются в клетках. Восстановленные тетрагидрофолаты являются активными формами. Существенная роль дигидрофолатредуктазы состоит в том, чтобы поддерживать доставку восстановленных фолатных кофакторов. Дигидрофолат и формилдигидрофолат, которые накапливаются в результате ингибиции дигидрофолатредуктазы, непосредственно ингибируют фолат-зависимые ферменты.
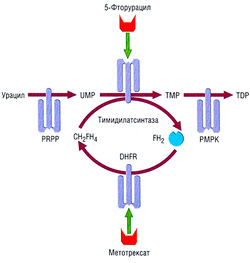
Метотрексат активно транспортируется посредством системы 5N-метилтетрагидрофолиевой кислоты (восстановленные фолаты) через клеточные мембраны в цитоплазму, где он связывается с дигидрофолатами и инактивирует их. Свободный метотрексат конкурирует с повышенной концентрацией дигидрофолатов (вследствие снижения тимидилатсинтазной активности), ингибируя дигидрофолатредуктазу, что приводит к снижению доступности тимидилатсинтазы.
Метотрексат действует также на синтез пуринов, где 10-формилдигидрофолат служит необходимым кофактором на двух этапах синтеза пуринов de novo. Необходимая для подавления синтеза пиримидинов внутриклеточная концентрация метотрексата составляет 1 X 10-8 М, тогда как для ингибиции синтеза пуринов — 1 X 10'7 М. В целом цитотоксичность метотрексата прямо пропорциональна длительности экспозиции, хотя повышение концентрации может преодолеть резистентность и повысить цитотоксичность.
РЕЗИСТЕНТНОСТЬ. Существуют множественные механизмы резистентности к метотрексату:
- снижение поступления в клетку;
- уменьшение аффинности дигидрофолатредуктазы к метотрексату;
- повышение концентрации дигидрофолатредуктазы;
- снижение полиглутаминирования вследствие уменьшения уровня фолатполиглутамилсинтазы;
- падение синтеза тимидилата.
ФАРМАКОКИНЕТИКА. Метотрексат хорошо абсорбируется при пероральном приеме, однако степень абсорбции варьирует. Недостаточная абсорбция объясняет повышение частоты рецидивов при остром лимфолейкозе у детей. Метотрексат имеет три периода полувыведения в плазме: 5 мин, 2-3 час, 8-10 час. Последние два периода могут быть продолжительнее при нарушении функции почек или накоплении жидкости. Обратное поступление метотрексата в кровь из плеврального выпота или асцита удлиняет срок действия лекарства, что усиливает ПОБОЧНЫЕ ЭФФЕКТЫ. Метотрексат плохо проникает в ЦНС. Соотношение концентраций в плазме и СМЖ равно 31 : 1. Основной механизм метаболизма метотрексата — внутриклеточное превращение в полиглутаматы и 7-гидроксилирование в печени. Неизмененное лекарство элиминируется с мочой. У пациентов с нарушением функции печени дозы метотрексата должны быть снижены пропорционально снижению клиренса креатинина. Специальное внимание необходимо уделить использованию метотрексата у пациентов с выпотом любого типа; у пожилых людей клиренс креатинина при его нормальном уровне в сыворотке может быть сниженным вследствие уменьшения мышечной массы (а не как результат нарушения функции печени).
Высокие дозы метотрексата были использованы для компенсации ограниченного транспорта лекарства в злокачественные клетки. Повышенная внутриклеточная концентрация метотрексата частично преодолевает резистентность, обусловленную повышенной активностью дигидрофолатредуктазы или измененной аффинностью этого фермента к метотрексату. Это повышает внутриклеточное образование полиглутамата, тем самым увеличивая продолжительность действия метотрексата. Однако эффективность высоких доз метотрексата по сравнению с обычными дозами точно не установлена, в результате происходит «спасение» фолатов с применением менее богатого источника фолатов — 5-формилтетрагидрофолиевой кислоты (лейковорин). Чтобы получить возможность применения высоких доз метотрексата также были использованы тимидин и блокада клеточного цикла 1-аспарагиназа.
ПОБОЧНЫЕ ЭФФЕКТЫ. Миелосупрессия и мукозит — основные побочные эффекты метотрексата. Поражение ЦНС может быть тяжелым при интратекальном введении метотрексата вместе с облучением и проявляться в виде одного из следующих расстройств:
- химически индуцированный арахноидит, характеризующийся головной болью, лихорадкой и ригидностью затылка, является наиболее частым и остро развивающимся побочным эффектом. Он может быть обусловлен добавками к раствору лекарства (бензойная кислота в стерильной воде);
- подострое поражение ЦНС, возникающее через 2-3 нед после введения метотрексата и характеризующееся моторным параличом, парезом черепно-мозговых нервов, конвульсиями и комой;
- хронический демиелинизирующий энцефалит, вызывающий деменцию и спастичность вместе с кортикальным истончением, увеличением желудочков мозга и церебральной кальцификацией. Последние два побочных эффекта иногда усиливает радиотерапия.
При длительном пероральном применении может возникнуть цирроз и фиброз воротной вены. Обратного развития индуцированного метотрексатом гепатита можно достигнуть введением холина.
Свойства антиметаболитов
- Имитируют важные клеточные метаболиты
- Обычно эффективны против активно пролиферирующих клеток
- Вызывают миелосупрессию и мукозит
- Обладают тератогенностью, но обычно не лейкозогенны
Триметрексат[править | править код]
Триметрексат — аналог метотрексата, проникающий в клетки путем диффузии, поэтому он активен против мутантных клеток со сниженным транспортом фолатов и с дефицитом полиглутаминирования, резистентных к метотрексату. Триметрексат используют также для лечения пневмонии, вызванной Pneumocystis carinii.
Аналоги пиримидинов[править | править код]
Фторированные пиримидины (5-фторурацил)[править | править код]
Рис. 7.15 Химическая структура цитарабина, дезоксицитидина, урацила, тимидииа и 5-фторурацила. Цитарабин и 5-фторурацил, подобно метотрексату, — аналоги нуклеотидов, которые включаются в нормальные клеточные процессы. Однако из-за особенностей своей структуры они становятся не «строительными блоками» для ДНК, а ингибиторами синтеза ДНК. Вследствие сложности биохимических процессов существует множество потенциальных участков, изменение которых может быть причиной возникновения резистентности.
5-Фторурацил (рис. 7.15) был получен в 1957 г. Чарлзом Гейдельбергером, обнаружившим повышенное включение урацила в крысиные гепатомы. Несмотря на давнее применение в клинике, фторурацил и его аналоги остаются эффективными средствами лечения, а продолжающееся совершенствование схем и дозировок существенно улучшает клинический эффект.
МЕХАНИЗМ ДЕЙСТВИЯ. 5-Фторурацил представляет собой пролекарство, которое должно быть активировано (путем рибозилирования, фосфорилирования) с превращением в 5-фтордезоксиурацилмонофосфат. Молекулярный механизм действия 5-фтордезоксиурацилмонофосфата состоит в ингибиции тимидилатсинтазы (рис. 7.16). Действие на опухолевые клетки объясняется включением 5-фтордезоксиурацилмонофосфата в РНК. Один тимидин не в состоянии устранить все эффекты 5-фтордезоксиурацилмонофосфата, который нарушает также процессинг предшественника рРНК и полиаденилирование ядерной РНК. Включение 5-фторурацила в ДНК вызывает, кроме того, ошибочное спаривание оснований и образование дефектных транскриптов мРНК.
5-Фторурацил быстро проникает в клетки, где подвергается действию ряда фосфорилаз и киназ. Фторурацилдезоксирибоза активируется на дополнительном этапе тимидинкиназой. Активация представляет собой сложный и взаимозависимый процесс, многие звенья которого потенциально могут быть связаны с развитием резистентности.
ФАРМАКОКИНЕТИКА. Первичный Т1/2 5-фторурацила составляет 6-20 мин. 5-Фторурацил метаболизируется внутриклеточно в печени с образованием нуклеотидных форм и катаболизируется ферментом дигидропиримидиндегидрогеназой (DPD), превращаясь в дигидрофторурацил. Метаболизируется более 90% вещества, причем < 5% экскретируется почками. Оральная абсорбция 5-фторурацила незначительна в результате метаболизма первого прохождения в кишечнике и печени под влиянием DPD. После в/в введения ударной дозы быстро устанавливается стационарный уровень. При повышении дозировки наблюдается нелинейное фармакокинетическое поведение, поскольку метаболизм в печени достигает состояния насыщения и общий клиренс организма снижается, приводя к постоянно повышенному уровню вещества в плазме. Вну-триартериальное введение дает возможность избирательной доставки лекарства в метастазы печени, где метаболизм первого прохождения опухолью уменьшает системный уровень вещества и ПОБОЧНЫЕ ЭФФЕКТЫ.
КОМБИНИРОВАННАЯ ХИМИОТЕРАПИЯ. 5-Фторурацил был использован в комбинации с многими препаратами для лечения солидных опухолей.
Метотрексат повышает образование 5-фторурацил-трифосфата, что приводит к усилению цитотоксичности. Тимидин ингибирует деградацию 5-фторурацила и тем самым удлиняет его Т1/2-Инфузия тимидинтрифосфата, ингибитора рибонуклеотидредуктазы по механизму обратной связи, повышает включение 5-фторурацилтрифосфата в РНК. Ингибиторы синтеза пуринов de novo, такие как пиразофурин, L-фосфонацетил-1-аланин и аллопуринол, увеличивают образование 5-фторурацилтрифосфата.
Рис. 7.16 Молекулярный механизм действия 5-фторурацила состоит в ингибиции тимидилатсинтазы. Метотрексат и 5-фторурацил подавляют синтез тимидина. CH2FH4 — метилентетраги-дрофолат, донор метильной группы для урацила; DHFR — дигидрофолатредуктаза; FH2 — дигидрофолат; РМРК — пирими-динмонофосфаткиназа; PRPP — фосфорибозилпирофосфатаза; TDP — тимидиндифосфат; ТМР — тимидинмонофосфат; UMP — урацилмонофосфат.
Лейковорин усиливает ингибицию тимидилатсинтазы, которая требует присутствия восстановленных фолатных кофакторов для образования прочного тройного комплекса с 5-фторурацилом. Лейковорин повышает цитотоксичность в отношении нечувствительных к 5-фторурацилу опухолей, стабилизируя тройной комплекс, замедляя обратимость реакции и повышая концентрацию дезокситимидинмоно-фосфата. Лейковорин удваивает эффективность 5-фторурацила при лечении рака толстой кишки и молочной железы. 5-Фторурацил существенно увеличивает выживание при местно прогрессирующем раке прямой кишки и поджелудочной железы.
ПОБОЧНЫЕ ЭФФЕКТЫ. 5-Фторурацил вызывает обратимую миелосупрессию, мукозит и диарею — это основные ПОБОЧНЫЕ ЭФФЕКТЫ. Их тяжесть варьирует в зависимости от дозы и схемы применения лекарства, а также от присутствия в организме других лекарств. Очень продолжительные инфузии вызывают эритему и шелушение кожи ладонной поверхности. Редко встречаются стеноз слезного протока и мозжечковая атаксия при использовании высоких доз (вследствие ингибиции цикла трикарбоновых кислот в мозжечке).
DPD-активность нормально распределена в организме. Индивиды с активностью < 5% подвержены повышенному риску возникновения тяжелых и даже летальных реакций на 5-фторурацил. Кинетика насыщения DPD может снизить клиренс при повышенном уровне, активность DPD в кишечнике ограничивает оральную абсорбцию. В некоторых опухолях обнаружен повышенный уровень DPD, и быстрое разрушение 5-фторурацила в клетках этих опухолей может обусловить их РЕЗИСТЕНТНОСТЬ к терапии.
Новые разработки в химиотерапии фторпиримидинами[править | править код]
Непрерывное в/в введение 5-фторурацила дает более выраженный эффект и снижает токсичность по сравнению с болюсным введением, однако технически осуществлять его трудно. Два других подхода состоят либо в ингибиции расщепления ферментов с целью удлинения действия 5-фторурацила, либо в использовании новых, принимаемых перорально лекарств.
Препарат УФТ состоит из тегафура, пролекарства 5-фторурацила, и урацила. В печени тегафур превращается в 5-фторурацил под действием тимидин-фосфорилазы/уридинфосфорилазы. Урацил добавляют в соотношении 4 : 1 в качестве конкурентного субстрата для DPD, чтобы повысить оральную абсорбцию и удлинить Т1/2 5-фторурацила. В случае применения 14- и 28-дневных схем дозолимитирующим токсическим эффектом является диарея, а при 5-дневной схеме — миелосупрессия. По своей активности при лечении колоректального рака и других опухолей УФТ сопоставим с 5-фторурацилом.
Капецитабин является пролекарством 5-фторурацила и требует сложного процесса активации. Первый этап — гидролиз, осуществляемый карбоксилэстеразами преимущественно в печени, с образованием 5-дезокси-5-фторцитидина. Затем цитидиндезаминаза отщепляет С-амин, и в результате образуется 5-дезокси-5-фторуридин, который под действием пиримидиннуклеозидфосфорилазы (PNP) превращается в активный противоопухолевый препарат — 5-фторурацил. Повышенный уровень PNP обнаружен в некоторых опухолях, что может обеспечивать некоторую избирательность. Оральная абсорбция капецитабина происходит быстро, и при 6-недельной схеме применения 2 раза в день содержание 5-фторурацила в плазме достигает уровня, сходного с уровнем 5-фторурацила при его в/в введении в дозе 300 мг/м2/сут. Дозолимитирующими токсическими эффектами являются синдром пузырчатки конечностей, диарея и стоматит.
S1 представляет собой препарат 5-фторурацила для перорального приема, состоящий из тегафура, 5-хлор-2,4-дигидроксипиридина и оксоновой кислоты. 5-хлор-2,4-дигидроксипиридин служит ингибитором DPD, оксоновая кислота является ингибитором оротатфосфорибозилтрансферазы, которая уменьшает превращение 5-фторурацила во фтор-урацилмонофосфат и его включение в РНК. При 28-суточном цикле применения были получены обнадеживающие клинические результаты, при этом токсичность была сопоставима с описанной ранее для других пероральных препаратов.
Цитарабин[править | править код]
Цитарабин (цитозинарабинозид, или ара-С) является нуклеозидным аналогом цитозина. Это пролекарство, требующее фосфорилирования для превращения в активный монофосфат (ара-CMP) и далее в трифосфат (ара-СТР). Молекулярный МЕХАНИЗМ ДЕЙСТВИЯ ара-CMP в итоге состоит в конкуренции ара-СТР с цитозинтрифосфатом за ДНК-полимеразы. Включение ара-СТР в ДНК обусловливает цитотоксический эффект, вызывающий преждевременную терминацию синтеза ДНК-цепи. РЕЗИСТЕНТНОСТЬ к цитарабину коррелирует со сниженным образованием и/или удержанием ара-СТР.
ФАРМАКОКИНЕТИКА. Цитарабин дезаминируется в кишечнике, поэтому его нельзя применять перорально. Он активно транспортируется через клеточные мембраны и быстро, поэтапно фосфорилируется дезоксицитидинкиназой, превращаясь в активный трифосфат. Дезаминирование цитидиндезаминазой инактивирует лекарство. Основной T1/2 в плазме равен 2 час.
ПОБОЧНЫЕ ЭФФЕКТЫ. В основном это дозолимитирующая тяжелая и обратимая миелосупрессия. Реже возникают холестатическая желтуха и мукозит.
Дисфункция мозжечка обусловлена гибелью мозжечковых клеток Пуркинье, которая наблюдается у 30% пациентов при высокодозной схеме терапии: > 3 г/м2 2 раза в день, 6 или более доз. Чаще это происходит у пожилых пациентов с почечной недостаточностью, и синдром обычно необратим.
КОМБИНИРОВАННАЯ ХИМИОТЕРАПИЯ. Цитарабин действует синергично с циклофосфамидом, цисплатином, кармустином и тиопуринами, предположительно вследствие сниженной репарации ДНК.
Гемцитабин[править | править код]
Гемцитабин (2-2,-дифтордезоксицитидин, dFdC) — аналог цитидина, действующий на злокачественные опухоли поджелудочной железы, яичников, легких и молочной железы, когда цитарабин неактивен. Гемцитабин in vitro против солидных опухолей в 5-8 раз эффективнее цитарабина и сходен с ним в том, что дезаминируется, активируется дезоксицити-динкиназой и подавляет синтез ДНК. Гемцитабин менее эффективно терминирует синтез цепи ДНК по сравнению с цитарабином, но гораздо труднее удаляется после включения в ДНК. Гемцитабин ингибирует также рибонуклеотидредуктазу. Трифосфат dFdC удерживается в клетках гораздо дольше, чем цитарабин, а подавление цитидиндезаминазы по механизму обратной связи предотвращает удаление активированных продуктов. Гемцитабин активен в течение всего клеточного цикла (в отличие от специфичного для S-фазы цитарабина) и действует даже на покоящиеся (не вступившие в клеточный цикл) клетки. Гемцитабин действует синергично с соединениями платины и ионизирующим облучением.
ФАРМАКОКИНЕТИКА. Препарат не связывается с белками в значительной степени, и в ходе кратковременной инфузии (< 1 час) его концентрация в тканях возрастает медленно, однако повышается при продолжающемся введении, указывая на поступление в глубокий компартмент. Клиренс от умеренного до высокого уровня свидетельствует об экстенсивном метаболизме в печени и других тканях. При инфузии в течение 1 час Т1/2 составляет 11-25 мин. По мере удлинения срока инфузий и повторных инъекций эта величина возрастает. Основной метаболит представляет собой дифтордезоксиурацил (91-98%), экскретируемый почками. В случае почечной недостаточности изменять схему применения гемцитабина не требуется. Его основным побочным эффектом является миелосупрессия, в других отношениях пациенты переносят лекарство хорошо.
5-Азацитидин[править | править код]
Структурно и функционально 5-азацитидин является аналогом цитозина. Он нестабилен химически и после фосфорилирования в трифосфат включается в РНК и ДНК, где он спонтанно расщепляется. Гипометилирование цитозина происходит преимущественно в активно транскрибированных районах ДНК. В отличие от цитарабина 5-азацитидин фосфорилируется уридинцитидинкиназой. Он инактивируется цитидиндезаминазой. В настоящее время исследуют способность 5-азацитидина модифицировать экспрессию генов и вызывать терминальную дифференцировку в недифференцированных злокачественных клетках.
Гидроксимочевина[править | править код]
Впервые гидроксимочевина была синтезирована более 100 лет назад. Ее использование ограничено хроническим миелогенным лейкозом, миелопролиферативными заболеваниями, гиперэозинофильным синдромом и интрацеребральным лейкостазом при остром лейкозе. Она может действовать слабо синергично с радиотерапией при раке шейки матки. Гидроксимочевина повышает уровень фетального гемоглобина (гемоглобин F, а2у2) при серповидно-клеточной анемии в результате стохастического увеличения числа или выживаемости стволовых F-клеток. Это уменьшает частоту и тяжесть болезненных серповидно-клеточных кризов (микрососудистая ишемия и инфаркты, особенно в костях) и снижает частоту церебральных ишемических эпизодов.
МЕХАНИЗМ ДЕЙСТВИЯ. Молекулярный механизм действия гидроксимочевины — это ингибиция рибонуклеотидредуктазы. В результате она ингибирует S-период клеточного цикла и синхронизирует переход клеток на этапе Gj-S. Эффекты гидроксимочевины обратимы при действии дезоксирибонуклеотидов. Гидроксимочевина быстро проникает в СМЖ и асцитическую жидкость, поэтому эффективна при лечении опухолей ЦНС.
ПОБОЧНЫЕ ЭФФЕКТЫ. Обычным побочным эффектом является лейкопения. Действие гидроксимочевины очень кратковременно и быстро обратимо. Могут возникать поражения кожи, сходные с красным плоским лишаем.
Пуриновые антиметаболиты[править | править код]
Пуриновые аналоги, 6-меркаптопурин и 6-тиогуанин, были открыты Хитчингсом и Элайон в 1940-х и 1950-х гг. в результате исследования ингибиторов метаболизма пуринов как средства лечения гиперурикемии и подагры. В 1988 г. авторы получили за свое открытие Нобелевскую премию по физиологии и медицине.
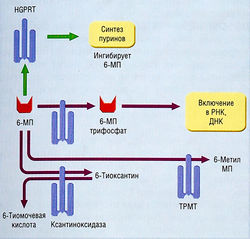
МЕХАНИЗМ ДЕЙСТВИЯ. Общим клеточным механизмом действия является снижение уровня пуринов в опухолевых клетках. Это достигается разными путями:
- рибонуклеотид 6-меркаптопурин ингибирует синтез пуринов de novo. Его молекулярный механизм действия — ингибиция глутамин-5-фосфор ибозилпирофосфатаминотрансферазы, первого этапа синтеза пуринов, посредством отрицательной обратной связи, где лекарство имитирует пуриннуклеозид (рис. 7.17);
- 6-меркаптопурин ингибирует также взаимопревращение инозината в аденилат и инозината в ксантилат, предшественник гуанилата;
- азатиоприн, широко распространенный иммуносупрессор, является пролекарством 6-меркаптопурина;
- 6-тиогуанин, превращаясь в активную форму тиоГМФ, ингибирует глутамин-5-фосфорибозил-пирофосфатаминотрансферазу и дегидрогеназу инозиновой кислоты.
Рис. 7.17 Путь синтеза пуриннуклеозидов. 6-Меркаптопурин (6-МП) активируется, превращаясь в трифосфат, который включается в ДНК и РНК или действует на синтез пуринов de novo по механизму отрицательной обратной связи. Метаболизм б-МП осуществляется ксантиноксидазой с превращением б-МП в тиомочевую кислоту (аллопуринол может препятствовать этой реакции, поэтому возможна избыточная токсичность) или посредством метилирования и десульфуризации с образованием б-метилпурина. У 1 из 300 человек отсутствует тиопурин-Б-метилтрансфераза (ТРМТ), в результате обычные клинические дозы б-МП могут давать избыточный токсический эффект. HGPRT — гипоксантингуанин-фосфорибозилтрансфераза; ДНК-Идезоксирибонуклеиновая кислота; РНК— рибонуклеиновая кислота.
ФАРМАКОКИНЕТИКА. Метаболизм — основной путь удаления лекарства из организма, клиренс при обычных дозах незначителен. Ситуация коренным образом меняется при в/в введении высоких доз, когда почечный клиренс может достигнуть 20-40%. В случае приема внутрь абсорбируется 50% 6-мер-каптопурина. Т1/ У взрослых составляет ~ 50 мин (20-60 мин), у детей меньше — ~ 20 мин. Метаболизм 6-меркаптопурина осуществляет ксантиноксидаза. Аллопуринол способен препятствовать метаболизму 6-меркаптопурина, что проявляется в побочных эффектах (доза уменьшается до 25%).
6-Тиогуанин абсорбируется полностью, Т1/2 примерно равен 90 мин (25-240 мин). Главные механизмы метаболизма препарата — дезаминирование и окисление.
Тиопурин-S-метилтрансфераза (ТРМТ) катализирует S-метилирование тиопуринов, в частности 6-меркаптопурина и 6-тиогуанина. Активность ТРМТ генетически полиморфна, и у 1 из 300 индивидов имеет место дефицит ТРМТ, наследуемый как аутосомно-рецессивный признак. При использовании стандартных доз у дефицитных по ТРМТ индивидов возникают гемопоэтические ПОБОЧНЫЕ ЭФФЕКТЫ вследствие избыточного накопления тиопуринов.
ПОБОЧНЫЕ ЭФФЕКТЫ. Побочными эффектами могут быть миелосупрессия, мукозит и тератогенез. При использовании 6-меркаптопурина может возникнуть обратимая холестатическая желтуха.
Ингибиторы адениндезаминазы[править | править код]
Новые аналоги, обозначаемые как ингибиторы адениндезаминазы, снижающие синтез пуринов de novo фосфорибозилпирофосфатазой вследствие накопления дезоксиаденозинтрифосфата, дают хорошие результаты при лечении резистентных до этого заболеваний, таких как волосато-клеточный лейкоз, хронический лимфолейкоз и макроглобулинемия Вальденстрема.
Флударабин представляет собой 2-фторпроизвод-ное ара-А-5'-монофосфата. Он дефосфорилируется в сыворотке, в повышенном количестве проникает в клетки и превращается в трифосфат, ингибирующий ДНК-полимеразу и рибонуклеотидредуктазу. Флударабин активируется дезоксицитидинкиназой и катаболизируется адениндезаминазой. Т1/2 в сыворотке составляет 10 час. Основной побочный эффект — преимущественно тяжелая обратимая миелосупрессия. Встречаются значительные дефекты клеточного иммунитета (с падением числа CD4+ Т-клеток), особенно при совместном применении с кортикостероидами.
2-Хлордезоксиаденозин (2-CDA) представляет собой аналог пуринов, накапливающийся в клетках как трифосфат 2-CDA и подавляющий синтез пуринов по механизму обратной связи. 2-CDA сохраняется преимущественно в лейкозных клетках (хронический лимфолейкоз, волосато-клеточный лейкоз и острый нелимфоцитарный лейкоз). Основные побочные клинические эффекты — нейтропения и супрессия клеточного иммунитета. Лекарство применяют по схеме 7-дневной инфузии, а в последнее время — болюсные инъекции 5 раз в день.
Дезоксикоформицин (пентостатин) имеет равный 5 час, 80-100% вещества экскретируются с мочой в течение 24 час. Основные ПОБОЧНЫЕ ЭФФЕКТЫ дозозависимы, с глубокой иммуносупрессией, сонливостью и комой. Снижение функции почек встречается у 30-40% пациентов.
Тубулин-связывающие агенты[править | править код]
Алкалоиды барвинка[править | править код]
Винкристин, винбластин, виндезин и винорельбин — все эти алкалоиды получают из барвинка (Vinca rosea).
МЕХАНИЗМ ДЕЙСТВИЯ. Клеточный механизм действия алкалоидов барвинка состоит в предотвращении сборки микротрубочек, что вызывает остановку клеточного цикла в поздней С2-фазе вследствие отсутствия образования митотических нитей, необходимых для деления ядра и клетки. Молекулярный механизм действия алкалоидов — это связывание и инактивация тубулина. По своей основной структуре алкалоиды барвинка представляют собой комплексный алкалоид, состоящий из виндолина и катарантина, причем каждый алкалоид отличается от других всего одним или двумя замещениями, однако они обладают широким спектром эффектов, включая побочные.
Алкалоиды проникают в клетки посредством ненасыщаемого энергонезависимого мембранного транспорта и затем связываются с тубулином. Это ингибирует образование микротрубочек. Тубулин полимеризуется, формируя микротрубочки, что играет важную роль в митозе, транспорте и создании клеточной структуры (рис. 7.18). Очень низкие концентрации индуцируют остановку в метафазе. Хотя алкалоиды барвинка действуют на протяжении всего клеточного цикла, они особенно эффективны в поздней S-фазе или на границе G2-M. Цитотоксическая доза невелика и действует избирательно на трансформированные лимфоциты.
Экспериментальные данные показывают, что для достижения максимальной цитотоксичности необходимо длительное воздействие винкристина, поэтому в настоящее время при лечении лимфом используют непрерывную инфузию препарата.
РЕЗИСТЕНТНОСТЬ. РЕЗИСТЕНТНОСТЬ к алкалоидам барвинка обусловлена мутациями связывающих участков тубулина.
ПОБОЧНЫЕ ЭФФЕКТЫ. Характерными побочными эффектами всех алкалоидов барвинка являются сенсорные и моторные нейропатии. После однократного введения высокой дозы могут возникнуть автономная нейропатия и недостаточность печени. ПОБОЧНЫЕ ЭФФЕКТЫ кумулируют, их тяжесть дозозависима. Спектр побочных эффектов (в отношении нервной системы в сопоставлении с другими тканями) варьирует:
- винкристин наиболее токсичен для нервной системы, за ним следуют виндезин, винбластин и наименее нейротоксичный винорелбин;
- винбластин обладает наибольшей миелотоксичностью, за ним идут виндезин и винорелбин; винкристин лишен миелосупрессивных свойств;
- все алкалоиды барвинка вызывают умеренную алопецию, однако более тяжелые явления обусловливают винбластин и виндезин по сравнению с винкристином и винорелбином;
- все алкалоиды индуцируют синдром неадекватного нефрогенного антидиуретического гормонального действия;
- все алкалоиды барвинка приводят к тяжелым местным внесосудистым поражениям. L-Аспарагиназа снижает метаболизм алкалоидов
барвинка в печени и повышает цитотоксичность в отношении клеток опухоли, поэтому алкалоиды следует применять за 12-24 час до введения L-аспарагиназы.
Паклитаксел[править | править код]
Паклитаксел — сложный дитерпиновый таксан, первоначально выделенный из коры тиса тихоокеанского (Taxus brevifolia) Уоллом и соавт. в 1958 г. Очистка и разработка технологии приготовления лекарственного средства потребовали 25 лет работы, прежде чем были начаты клинические испытания паклитаксела.
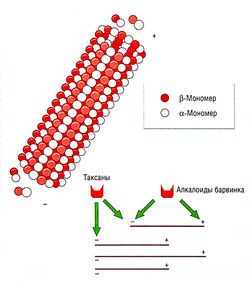
Таксаны усиливают все этапы полимеризации тубулина, противодействуя эффектам алкалоидов барвинка, однако они также цитотоксичны, что подчеркивает динамическое значение полимеризации тубулина как мишени для действия цитотоксических веществ. Таксаны стабилизируют полимеры тубулина, но не предотвращают полимеризацию.
Паклитаксел в низких концентрациях повышает как число микротрубочек, так и образование пучков, изменяет форму клетки и вызывает остановку митоза активно делящихся клеток. Нарушение равновесия между микротрубочками и тубулином благодаря необратимой полимеризации трубочек — основной механизм антинеопластического действия таксанов.
ФАРМАКОКИНЕТИКА. Паклитаксел нерастворим в воде и единственный путь его введения — в/в инъекция в виде эмульсии, которая может индуцировать тяжелую анафилактическую реакцию. Характерна его двухфазная элиминация из плазмы с Т1/2 20 мин и 6-8 час. Паклитаксел метаболизируется в печени изоферментом CYP3A4 в неактивные продукты. Это дает возможность взаимодействия с другими лекарствами в организме, имеющими общий метаболический путь CYP.
Рис. 7.18 Образование полимеров тубулина и процесс миграции тубулина. Полимеры образуются из а- и р-мономеров; процесс миграции тубулина включает элонгацию на (+) конце и укорочение на (-) конце. Алкалоиды барвинка снижают скорость ассоциации на (+) конце и предотвращают полимеризацию а- и p-димеров. Таксаны стабилизируют мультимеры и предотвращают диссоциацию на (-) конце, что ведет к повышенной полимеризации. В обоих случаях влияние на динамическое равновесие оказывается цитотоксическим.
Таксаны действуют как субстраты для полимеди-каментозного, опосредованного РЕЗИСТЕНТНОСТЬю клеточного оттока. Соответствующие концентрации кремофора сами по себе способны ингибировать насос оттока P-GP/mdr. Изменения тубулина могут снизить или даже предотвратить связывание таксанов или in vitro привести к образованию мутантного тубулина, которому необходим таксан для кинетики нормальной полимеризации.
ПОБОЧНЫЕ ЭФФЕКТЫ. Анафилактические реакции, вызываемые растворителем кремофором, возникают часто, однако их можно предотвратить, вводя заранее глюкокортикостероиды и антагонисты H1-рецепторов. Главные побочные эффекты паклитаксела — нейтропения и нейропатия, особенно при 24-часовых инфузиях.
Имеются сообщения о взаимодействии с некоторыми антинеопластическими лекарствами. Оно возникает лишь в случае длительных (24-часовых) инфузий. Описана более высокая частота возникновения и тяжесть мукозита, когда доксорубицин используют до паклитаксела, по сравнению с обратной ситуацией — применением паклитаксела перед введением доксорубицина.
Доцетаксел получают из листьев тиса европейского (Taxus baccata). Его противоопухолевые свойства сходны с таковыми паклитаксела, хотя существуют различия в действии на некоторые опухоли (например, рак молочной железы). При использовании доцетаксела частота аллергических реакций ниже, однако повышена частота возникновения отеков и выпотов.
ГОРМОНЫ[править | править код]
Первые данные о значении гормонального уровня при лечении опухолей датируются XIX в. В 1896 г. Битсон в Эдинбурге провел двустороннее удаление яичников, чтобы избавить женщину в предменопаузе от болей, причиняемых метастазами рака молочной железы в костях. В 1952 г. американскому хирургу Хаггинсу и его коллегам удалось решить ту же задачу у женщины в постменопаузе путем двусторонней адреналэктомии. В 1941 г. Хаггинс и Ходжес обнаружили регрессию метастазов рака простаты после двустороннего удаления яичка или введения эстрогена.
В случае рака молочной железы эффективная гормональная терапия зависит от экспрессии рецепторов эстрогенов (ER) и рецепторов прогестерона (PR) клетками опухоли. Организм пациентов с ER-положительными опухолями более чем в 5 раз чувствительнее, чем у пациентов с ER-негативными опухолями. Количественный анализ соотношения
ER/PR (проводимый с помощью методов иммуноцитохимии или конкурентного замещения с радиоактивной меткой) дает хороший ориентир для прогноза, т.к. более высокая плотность рецепторов на опухоли повышает вероятность ответа.
Значительное количество данных подкрепляет концепцию, согласно которой существенная доля благоприятного эффекта адъювантной комбинированной химиотерапии рака молочной железы у женщин в предменопаузе обусловлена менопаузой, индуцированной химиотерапией.
Читайте также: Гормональные противоопухолевые средства
Эстроген[править | править код]
Данные о роли эстрогенов как стимуляторов роста рака молочной железы были получены в XIX в. в результате наблюдений за эффектом менструального цикла на опухоль. Кажется парадоксальным, что высокие дозы эстрогенов могут обладать противоопухолевым эффектом. Диэтилстильбэстрол (DES) вызывает регрессию рака молочной железы аналогично антиэстрогенам, однако дает существенно больше побочных эффектов, особенно в отношении венозной тромбоэмболии. Механизм неясен, хотя предполагается, что могут иметь место понижающая регуляция рецепторов эстрогенов, прямой цитотоксический эффект, вызывающий нарушение клеточного цикла, и влияние на стабильность хромосом. Лечение рака молочной железы эстрогенами имеет лишь исторический интерес, поскольку заменено антиэстрогенами и ингибиторами ароматазы. DES еще используют, но только при раке предстательной железы.
DES хорошо абсорбируется в случае приема внутрь. Инициальный Т1/2 составляет 1,5 час, а терминальный T1/2 — 24 час. Метаболизм осуществляется путем ароматического гидроксилирования этильных боковых цепей, и образующийся продукт может быть канцерогенным. DES в 4 раза более активно, чем эстрадиол, супрессирует фолликулостимулирующий гормон (FSH). Доза 1 мг создает дневную концентрацию в плазме 1-2 нг/мл.
Этинилэстрадиол в 20 раз более эффективен по сравнению с DES. Его Тщ равен 24 час. Обычная доза при раке молочной железы составляет 1 мг 3 раза в день.
Антиэстрогены[править | править код]
Тамоксифен — лекарственное средство для лечения рака молочной железы, представляющее собой синтетический трифенилэтилен. Препарат дает существенный паллиативный эффект и вызывает регрессию опухоли при запущенном метастатическом заболевании у ER-положительных женщин, обеспечивает потенциально куративный эффект, если его применяют как адъювантное средство у ER-положительных женщин и для профилактики рака молочной железы у женщин группы высокого риска.
Тамоксифен обладает смешанными свойствами антагониста и агониста эстрогенов, т.е. является частичным агонистом. Он блокирует активацию ER эстрогеном и способствует его прочной ассоциации, предотвращая повторную сигнализацию. Это приводит к снижению уровня трансформирующего фактора роста (TGF) а, остановке клеточного цикла в середине G1, снижению клеточной пролиферации, подавлению эффекта инсулиноподобного фактора роста (IGF) 1 и повышению уровня TGF-Р, антипролиферативного белка. Уменьшая пролиферацию эпителия молочной железы, тамоксифен вместе с тем повышает пролиферацию эндометрия, снижает или предотвращает потерю минералов из костей, связанную с отменой эстрогенов, и создает благоприятный профиль холесте-рола в печени у менструирующих женщин.
Тамоксифен метаболизируется в печени, превращаясь в 4-гидрокситамоксифен (в 50 раз более аффинный к ER, чем тамоксифен), тамоксифен-N-оксид и N-десметилтамоксифен (оба так же активны, как тамоксифен). T1/2 тамоксифена продолжительный, стационарный уровень устанавливается лишь через 4-12 нед. Элиминация осуществляется путем конъюгации с глюкуронидом и экскреции с желчью. Клиническая доза составляет 20 мг ежедневно. Прием тамоксифена продолжают, пока заболевание прогрессирует, и > 5 лет в качестве адъювантной терапии. При запущенном прогрессирующем заболевании прекращение приема тамоксифена может привести к парадоксальной регрессии опухоли. Вероятно, дисбаланс между cis- и trans-формами 4-гидрокситамоксифена может вызвать эстрогенную стимуляцию, способствующую росту опухоли.
Тамоксифен обладает несколькими побочными эффектами, включая редкое возникновение рака эндометрия и тромбоз вен. У женщин в предменопаузе препарат вызывает прекращение овуляции, а у некоторых из них проявляются менопаузальные признаки.
Ингибиторы ароматазы[править | править код]
У женщин в постменопаузе в крови персистирует эстроген в результате превращения в эстрон андростенедиона и тестостерона надпочечников в периферических тканях. Ароматаза — гемсодержащий фермент, гидроксилирующий стероиды в позиции С19. Ароматаза причислена к семейству CYPC19. У женщин в предменопаузе фолликулостимулирующий гормон усиливает ароматазную активность яичников в клетках капсулы (теки), под влиянием лютеинизирующего гормона (LH) уровень субстрата (андростенедиона) в гранулезных клетках возрастает, а уровень эстрадиола повышается при овуляции в 10 раз. В ~ 70% случаев рака молочной железы присутствует повышенный уровень ароматазной активности, возможно, отвечающий за уровень эстрогена, который может быть в 4-5 раз выше в трансформированных клетках по сравнению с не-трансформированными.
Было обнаружено, что аминоглутетимид, полученный первоначально как антиконвульсивное средство, ингибирует 18-гидроксилирование стероидов, отщепление боковых цепей холестерола и вызывает симптомы и признаки глюкокортикостероидной недостаточности. Это наблюдение было положено в основу способа лишения злокачественных клеток молочной железы вторичных источников эстрогенов. Одновременно вводили гидрокортизон. Примерно у 30% пациентов и у 50% ER-положительных пациентов эффективен был аминоглутетимид. Среди пациентов, организм которых реагировал на тамоксифен, у 50% был ответ на аминоглутетимид по сравнению с 25% пациентов, у которых препарат был неэффективен. Основными побочными эффектами были сыпь, лихорадка и летаргия. Поскольку аминоглутетимид ингибирует опосредованное CYP450 гидроксилирование, может иметь место взаимодействие со многими другими лекарствами, включая варфарин и теофиллин. Инициальный Т1/2, равный 12 час, снижается до 7 час через 6 нед лечения вследствие индукции ферментов.
Разработаны ингибиторы ароматазы второго и третьего поколений. Суицидные препараты конкурируют за активные участки ароматазы и алкилируют их. Таким лекарством является экземестан. Его можно принимать внутрь, и его активность сравнима с таковой аминоглутетимида при меньшем числе побочных эффектов. Анастрозол и ле-трозол — нестероидные конкурентные ингибиторы этапов гидроксилирования CYP450 третьего поколения. Оба обладают одинаковой с гестагенными средствами активностью как терапевтические средства второй линии, оказывающие благоприятный эффект на выживаемость и обладающие лучшим профилем побочных эффектов. Анастрозол и летрозол сопоставимы с тамоксифеном как терапевтические средства первой линии, реже вызывающие венозную тромбоэмболию. Их применяют перорально 1 раз в день.
Фульвестрант представляет собой агонист рецепторов эстрогенов, связывающийся с ER конкурентным способом с аффинностью, сопоставимой с таковой эстрадиола, и вызывающий понижающую регуляцию ER в злокачественных клетках молочной железы. Препарат можно вводить перорально, в/в или в/м, он имеет очень длительный Т1/2 (40 сут). Основные ПОБОЧНЫЕ ЭФФЕКТЫ фульвестранта — тошнота, рвота, головная боль, боль в спине и приливы крови.
Андрогены[править | править код]
Андрогены применяют для лечения злокачественных опухолей лишь в ограниченной степени. Их активность при раке молочной железы подобна таковой эстрогенов, возможно, по тем же самым механистическим причинам. Вирилизирующее действие и токсичность для печени делают андрогены неподходящими для большинства пациентов, особенно женщин. Флуоксиместерон — наиболее часто применяемый андроген. Даназол применяют в гематологии для лечения апластической анемии и врожденных анемий.
Антагонисты андрогенов[править | править код]
Антагонисты андрогенов играют существенную роль в лечении рака простаты. Флутамид — избирательный антагонист андрогенов, препятствующий образованию активированного рецепторного комплекса андрогенов в клетках-мишенях и тем самым ингибирующий синтез ДНК в простате. Родительское вещество подвергается интенсивному метаболизму в печени. Т1/2 основного печеночного метаболита в плазме составляет 6 час. Флутамид играет определенную роль в предотвращении прилива крови в течение инициального выброса тестостерона, индуцированного частичными антагонистами гонадотропина (см. далее).
Рандомизированные клинические испытания не подтвердили ранее высказанное мнение о благоприятном влиянии флутамида на выживаемость при его сочетанном применении с удалением яичка или вместе с частичными агонистами гонадотропина. Синдром обратной регрессии прогрессирующего роста рака простаты можно наблюдать после отмены флутамида. Механизм этого явления неясен; предполагается гиперреактивность к андрогенам или мутации рецептора андрогена, который использует флутамид в качестве положительного эффектора. Бикалутамид обладает подобной же активностью. Ингибитор стероидов надпочечников аминоглутетимид и кетоконазол оказывают благоприятный эффект при рефрактерных опухолях.
Прогестины[править | править код]
Механизм противоопухолевого действия прогестинов неясен. Существуют гипотезы прямого цитотоксического действия на злокачественные клетки, супрессии гонадотропин-рилизинг гормонов (FSH, LH и АСТН), снижения уровня ER и продукции ингибирующих рост факторов, однако ни одна из этих гипотез не обоснована в достаточной степени. По своей терапевтической эффективности прогестины соответствуют или почти соответствуют антиэстрогенам и ингибиторам ароматазы.
Прогестин медроксипрогестерона ацетата используют для лечения рака молочной железы и эндометрия. Обычно его вводят в/м. a-T1/2 составляет 1 час, P-T1/2 — 4 час. Лекарство интенсивно метаболизируется в печени; 30-40% экскретируется с мочой в виде метаболитов.
Мегестрола ацетат представляет собой синтетический прогестин. Его принимают внутрь, он интенсивно метаболизируется в печени, однако 60-80% экскретируется с мочой, включая 10-12% исходного вещества. равен 4 час.
Прогестины оказывают нежелательное действие — повышают массу тела, вызывают гирсутизм, потливость, гипервентиляцию и распределение жировой ткани, сходное с таковым при болезни Кушинга. Прогестины часто называют препаратами второй линии с точки зрения пациентов, предпочитающих их применение, несмотря на терапевтический уровень. Способность прогестинов вызывать повышенный аппетит широко используют при лечении кахексии, сопровождающей развитие многих опухолей.
Агонисты лютеинизирующего гормона рилизинг гормона и агонисты гонадотропин-рилизинг гормона[править | править код]
Лютеинизирующий гормон рилизинг гормона (LHRH) стимулирует высвобождение FSH и лютеинизирующего гормона. Его эффекты в норме носят пульсирующий характер (см. главу 11). Клинически используемые агонисты LHRH вводят в виде препаратов, обеспечивающих постоянное высвобождение синтетического пептида, который вызывает понижающую регуляцию рецепторов LHRH и разобщение механизмов передачи сигнала. Это приводит к десенсибилизации по отношению к гонадотропинам, вследствие чего падает уровень тестостерона у мужчин и эстрогена у женщин. Однако существует резкий инициальный подъем уровня гормонов, прежде чем продукция половых стероидов прекращается. Последующая инволюция чувствительных к гормонам тканей, таких как ткани простаты и молочной железы, ответственна за противоопухолевый эффект.
Оральная биодоступность агонистов LHRH невелика вследствие гидролиза пептидов. Интрана-зальное введение является подходящим способом, но и в этом случаев биодоступность низкая (1-2%). Наиболее распространенные пути введения — п/к или в/м. Нативный LHRH обладает хорошей биодоступностью (75-90%). ФАРМАКОКИНЕТИКА в плазме варьирует в зависимости от вида препарата, места введения, объема, кровотока, местного протеолиза и образования антител. Клинически используемые препараты представляют собой кополимеры глицидов и эстерифицированных амидов. Они распадаются и постепенно высвобождают активные пептиды в течение 28-80 сут. Активность синтетического гозерелина в 100 раз выше, чем нативного LHRH. а- и β-T1/2 нативного LHRH, введенного п/к, составляют примерно 5 и 40 мин. При п/к введении синтетического лейпролида T1/2 равен 3 час, а гозерелина — 5 час.
Ответ на лейпролид у пациентов с раком простаты эквивалентен ответу на DES или удалению яичка. У женщин в предменопаузе ответ на гозерелин такой же, как на тамоксифен.
Лейпрорелин является более новым аналогом LHRH, используемым для лечения рака простаты, хотя почти неизбежно он вызывает импотенцию и снижение либидо на протяжении 3 мес лечения и 70% пациентов испытывают приливы крови.
ПОБОЧНЫЕ ЭФФЕКТЫ описанных агонистов рилизинг гормонов идентичны тем, которые возникают после кастрации. Пациенты обоего пола утрачивают либидо, испытывают приливы крови, уменьшается мышечная масса при повышении общей массы тела, наблюдаются нарушения ЖКТ и потеря минеральной плотности костей. Мужчины становятся импотентами, у женщин возникают вагинит, атрофия молочных желез и эмоциональная неустойчивость. Вследствие частичных агонистических эффектов может иметь место кратковременное усиление болей в костях у пациентов с заболеваниями костной системы.
Глюкокортикостероиды[править | править код]
Глюкокортикостероидные гормоны используют для лечения опухолей с 1950-х гг. Эти гормоны составляют неотъемлемый компонент куративной терапии при остром лимфобластном лейкозе, неходжкинской лимфоме и болезни Ходжкина. Глюкокортикостероиды играют существенную роль в ограничении некоторых осложнений рака, к которым относятся, в частности, повышение внутричерепного давления или компрессия спинного мозга при неврологических осложнениях, а также боль; они предотвращают аллергические реакции (таксаны) и рвоту. Имеются многочисленные сообщения о том, что глюкокортикостероиды повышают чувство благополучия у пациентов на терминальной стадии рака.
Различные агенты, применяемые для лечения злокачественных опухолей[править | править код]
Интерфероны[править | править код]
Интерфероны представляют собой семейство белков, обладающих различными химическими, антигенными и биологическими свойствами. Гены, кодирующие IFN-a и IFN-β, локализованы на хромосоме 9; оба белка имеют примерно 30% аминокислотной гомологии и общий рецептор клеточной поверхности. Аллели IFN-a кодируют белки примерно с 90% гомологией аминокислотной последовательности. Ген IFN-y локализован на хромосоме 12, белок имеет минимальную гомологию последовательности при сопоставлении с IFN-a и IFN-β. Рецептор IFN-y имеет уникальную природу. Каждая клетка несет около 2000 рецепторов IFN, и они присутствуют на клетках каждого типа, нормальных и злокачественных.
Механизмы действия IFN на опухоль полностью не выяснены. Возможны следующие механизмы: прямой цитостатический эффект, опосредуемый действием 2-5-олигоаденилатсинтетазы (2-5А-синтетаза, стимулирующая рибонуклеазную активность IFN) на мРНК или рРНК клеток; удлинение клеточного цикла; онкогенная модуляция. Непрямые механизмы иммунной активации, повышающие защитные силы организма, возможно, включают повышение экспрессии антигенов главного комплекса гистосовместимости и опухолеассоциированных антигенов, экспрессии Fcy, повышение числа молекул межклеточной адгезии (при этом возрастает иммунное распознавание) и увеличение числа и активности иммунных эффекторных клеток (цитотоксических Т-клеток, хелперных Т-клеток, естественных киллерных клеток (NK-клетки) и антигенпрезентирующих клеток). IFN-a обладает антиангиогенным действием на эндотелиальные клетки опухолей, ингибируя основной фактор роста фибробластов.
IFN являются белками, поэтому их следует вводить парентерально. IFN-a вводят в/м, при этом концентрация IFN в плазме достигает максимума через 4-6 час. Исследование иммунологической активации у пациентов не дало возможности сделать определенный вывод об отношении доза-ответ, возможно, вследствие индивидуальной вариабельности ответа и недостаточного числа пациентов. Биологическое действие IFN-a можно определить в течение 24-72 час. В ряде исследований клинический ответ коррелировал с индукцией 2-5А-синтетазы при лейкозе, лимфоме, карциноидных опухолях и раке молочной железы, показывая, что результаты лечения у пациентов, организм которых способен отвечать на IFN, более благоприятны, чем у не отвечающих на терапию.
ПОБОЧНЫЕ ЭФФЕКТЫ IFN: лихорадка, озноб, недомогание, головная боль, утомление, похудание, анорексия, нейтропения и повышение уровня трансаминаз печени. Эти острые ПОБОЧНЫЕ ЭФФЕКТЫ кратковременны (8 час). При длительном применении IFN усталость, анорексия и замедление умственной деятельности являются дозолимитирующими.
Роль IFN при раке остается неопределенной. В одном крупномасштабном исследовании использования IFN в качестве адъювантного средства лечения меланомы было получено умеренное (10%) повышение выживаемости, однако другие испытания, проведенные в подобных же условиях, дали отрицательный результат. Была показана активность IFN при волосато-клеточном лейкозе и хроническом лимфолейкозе, однако IFN был вытеснен аналогами пуринов. Подобным образом вместо IFN (в комбинации с гидроксимочевиной) для поддержания ремиссии при хроническом миелогенном лейкозе, возможно, будет использован иматиниб, ингибитор тирозинкиназы bсr-аbl.
L-АСПАРАГИНАЗА. L-Аспарагин, заменимая аминокислота, образуется в результате трансаминирования L-аспарагиновой кислоты из глутамина под действием фермента L-аспарагинсинтетазы. Фермент присутствует во всех тканях, но его часто нет в злокачественных лимфоцитах. L-Аспарагиназа, выделенная из Е. coli или Erwinia, гидролизует аспарагин с образованием аспарагиновой кислоты и аммиака. Показано, что L-аспарагиназа обладает противоопухолевой активностью при остром лимфолейкозе у детей; она является компонентом индукционной и консолидирующей терапии.
МЕХАНИЗМ ДЕЙСТВИЯ состоит в истощении ресурсов L-аспарагина, что ведет к ингибиции синтеза белков. Аспарагин отдает аминогруппу в процессе синтеза глицина, и падение уровня глицина может способствовать цитотоксичности.
Аффинность фермента Е. coli или Erwinia к аспарагину равна примерно 1 х 10'5 М, что меньше концентрации 4 х 10'5 М в плазме человека. Такая аффинность объясняет умеренную избирательность данного фермента. Лекарство вводят в/м или в/в; при первом способе введения концентрация на пике ниже, однако ПОБОЧНЫЕ ЭФФЕКТЫ слабее, включая действие на иммунную систему. Клиренс служит другим фактором, определяющим эффективность, и Т1/2 аспарагиназы Е. coli составляет 14-22 час. T1/2 заметно снижается вместе с образованием антител, что является существенным фактором в клинической практике. Уровень фермента возрастает пропорционально увеличению дозы, и частота ремиссий становится выше в случае применения 6000 МЕ/м2 вместо 3000 МЕ/м2. Уровень аспарагина может быть неопределим в течение 1 нед после терапии. Недавно введенная модификация (добавление полиэтиленгликоля) повышает Т1/2 аспарагиназы до 14 сут за счет снижения клиренса без изменения объема распределения.
ПОБОЧНЫЕ ЭФФЕКТЫ аспарагиназы значительны. У 40% пациентов, получавших только аспарагиназу, возникают реакции гиперчувствительности, однако их число снижается до 20%, если фермент применяют в комбинации с глюкокортикостероидами и 6-меркаптопурином. Гиперчувствительность обычно возникает после введения нескольких доз в последовательных циклах. Реакция может быть ограничена только уртикарией, но встречаются и тяжелые формы с ларингоспазмом, а иногда сывороточная болезнь. Летальные случаи составляют < 1%. Изменение источника фермента может служить полезным инициальным этапом, снижающим частоту реакций гиперчувствительности.
ПОБОЧНЫЕ ЭФФЕКТЫ могут быть результатом подавления синтеза белков. Несмотря на удлинение протромбинового и частичного тромбопластинового времени, свертывание, а не кровотечение, является более частым побочным эффектом. Причиной служит снижение содержания антикоагулянтных белков антитромбина III, белка С и белка S. Повышение уровня трансаминаз печени происходит вследствие изменения обмена жиров; могут возникать также панкреатит, тошнота и рвота. Причиной неврологических осложнений, включая спутанность сознания и ступор, могут быть повышение уровня аммиака или снижение уровня аспарагина.
МИТОТАН. Митотан, или o,p-DDD0, химическое название которого 1,1-дихлор-2-(о-хлорфенил)-2-(р-хлорфенил)-этан, представляет собой перорально применяемый препарат, обладающий прямым цитотоксическим действием на пучковую и клубочковую зоны надпочечников и препятствующий образованию 17-гидроксикортикостероидов. Он биотрансформируется системой CYP450 в ацилхлорид, который связывается с бинуклеофилами в клетках коры надпочечников. При раке коры надпочечников дозу титруют по отношению к уровню кортизол/17-гидроксикортикостероидов в моче. Ответ достигал 33%. Необходимо давать экзогенный кортизол, иногда минералокортикостероиды.
ИМАТИНИБ. Иматиниб — это 2-фениламино-пиримидин, препарат, избирательно ингибирующий тирозинкиназу c-abl в опухолевых клетках.
Хронический миелогенный лейкоз (ХМЛ) характеризуется хромосомной транслокацией 9 : 22. Это клеточный гомолог тирозинкиназы вируса лейкоза Абельсона ниже кластера с точкой разрыва bсr, что приводит к нерегулируемой экспрессии онкогена слияния р210Всг-Аbl, который функционирует как цитоплазматическая протеинкиназа. Всг-Аbl необходим и достаточен, чтобы вызвать ХМЛ, хотя на последних стадиях заболевания возникают дополнительные хромосомные аберрации. Иматиниб препятствует связыванию АТФ с тиро-зинкиназным участком на аbl. Он вызывает гематологическую ремиссию практически у 100% пациентов, рефрактерных к интерферону, в фазе обострения ХМЛ. Примерно у 30% пациентов филадельфийская хромосома/транслокация 9 : 22 отсутствует. Иматиниб обладает активностью против двух рецепторов тирозинкиназы — c-kit и PGDF (тромбоцитарный фактор роста). Мутации c-kit встречаются у 70% пациентов, имеющих стромальные опухоли ЖКТ (например, саркому, образующуюся из нейронов Кахаля мышечной оболочки кишечника). Иматиниб значительно эффективен в отношении этой опухоли, рефрактерной к другим средствам.
Обычная доза препарата равна 400-800 мг/сут. Оральная абсорбция составляет 98%. После введения 400 мг пик концентрации в плазме достигает 2,3 мкг/мл, а стационарный уровень — 0,72 мкг/мл, превышая необходимый цитотоксический уровень в плазме. Т1/2 равен 12-18 час. С фекалиями элиминируется 70% введенной дозы, 20% в неизмененном виде. С мочой экскретируется 13%, 5% — в неизмененном виде. Метаболит N-десметилпиперазин столь же активен, как и родительское вещество, его T1/2 составляет 40 час. Метаболизм осуществляется посредством CYP3A4. Это делает возможным взаимодействие с другими субстратами для CYP3A4, такими как эритромицины, азолы против грибов, циклоспорин и антиконвульсанты, например фенитоин. ПОБОЧНЫЕ ЭФФЕКТЫ: повышение уровня билирубина/трансаминаз печени (1,5%), сыпь и утомляемость (примерно по 35% каждая).
Радиофармацевтические препараты[править | править код]
Облучение стали использовать для лечения злокачественных опухолей в начале XX в., при этом использовали преимущественно наружное облучение. Облучение можно также осуществить с помощью растворимых химических изотопов. Более широко использовать радиоизотопы стали после появления моноклональных антител, применение которых легло в основу метода направленного молекулярного воздействия на специфические клетки.
Фосфористый натрий 32Р в течение десятилетий применяли без особого успеха для лечения злокачественных выпотов. Однако 32Р все еще используют в лечении истинной полицитемии, хотя побочные эффекты, особенно вероятность возникновения лейкоза, ограничивают его применение. 32Р является источником P-излучения (образует ионизирующие электроны) с периодом полураспада 14,3 сут. Он проникает в кости в виде неорганического Р и генерирует местное излучение. Однократная доза составляет 4 мКи, ее можно повторять с интервалами 3-4 мес (всего до 16 мКи) на протяжении жизни пациента. Побочные эффекты 32Р — миелосупрессия (иногда она желательна) и лейкозогенный потенциал.
Стронция хлорид (89Sr) используют для лечения болезненных метастазов в костях при раке простаты и молочной железы. В костях стронций замещает кальций. 89Sr является β-излучателем с периодом полураспада 50 сут. Период полураспада в пораженных метастазами костях больше (> 50 сут), чем в нормальной костной ткани (14 сут), и поступление в кости с метастазами в 10 раз выше, чем в здоровую костную ткань. Реакция начинается через 7-12 сут, достигает пика через 6 нед и продолжается 3-12 мес. Клиренс происходит в кости. При костных метастазах 80-90% дозы остается в костях в течение 100 дней, оставшаяся часть удаляется через почки. У 80% здоровых пациентов стронций выводят почки (65%) и печень (33%). Обычная доза составляет 40 мКи/кг. Основной побочный эффект — супрессия костного мозга; интервал между введениями должен быть 3 мес или более.
Иод (131I) применяют для лечения рака щитовидной железы. Ткань щитовидной железы авидно связывает неорганический йод, который включается в тиреоидный гормон. В случае хорошо дифференцированного рака щитовидной железы при наличии неблагоприятных прогностических факторов после хирургического вмешательства проводят аблативную терапию с помощью 131I. Последний представляет собой у-излучатель низкой энергии с периодом полураспада 8 сут. Йодид натрия быстро выводится из крови (Т1/2, равен 40 мин, 9 час и 60 час). После лечения 131I пациенту необходима пожизненная заместительная терапия гормоном щитовидной железы вследствие радиационного поражения нормальной тиреоидной ткани.
131I входит в состав препарата моноклональных антител под названием тозитумомаб. 131I-тозитумомаб — это мышиные моноклональные антитела к поверхностному маркеру лимфоидных клеток CD20 (В1), который экспрессируют многие трансформированные лимфоциты при болезни Ходжкина и неходжкинской лимфоме. 131I-тозитумомаб вызывает полную или частичную регрессию рефрактерных опухолей у 60-90% пациентов, опухоли которых экспрессируют CD20. При дозе 2,5 мг/кг препарат поглощается в количестве 0,01% на 1 г опухоли у С020-положительных пациентов и 0,002% у СВ20-негативных пациентов. Т1/2 131I-тозитумомаба составляет 36-48 час. В опухоль доставляется доза облучения порядка 10-92 Гр (280-800 мКи), она выше, чем получаемая легкими (6,5-30 Гр), костным мозгом (1-6,4 Гр) и всем телом (1-5,7 Гр). Супрессия костного мозга — основной побочный эффект, однако наблюдают также кратковременный пневмонит, т.к. легкие получают наибольшую дозу облучения по сравнению со всеми другими тканями. Побочные реакции на мышиный белок: лихорадка, сывороточная болезнь, анафилаксия и образование нейтрализующих тозитумомаб человеческих анти-мышиных антител.
Специфическое взаимодействие цитотоксических препаратов
- Прокарбазин ингибирует моноаминоксидазу
- Аллопуринол ингибирует метаболизм 6-меркаптопурина
- Барбитураты и циметидин усиливают активацию циклофосфамида
- Цисплатин и доксорубицин при введении до применения паклитаксела повышают его токсичность
- Аспарагиназа ингибирует метаболизм алкалоидов барвинка
Общие принципы химиотерапии злокачественных опухолей
- Прежде чем возобновлять химиотерапию, необходимо дождаться полного исчезновения миелосупрессии, хотя этот принцип может быть неприменим в случаях агрессивных лейкозов и лимфом
- Следует избегать одновременного применения препаратов, ингибирующих тромбоциты
- Необходимо избегать лекарственных взаимодействий, затрагивающих метаболизм цитохрома Р-450
- Некоторые препараты требуют коррекции доз, если у пациента нарушены функции печени и почек
- Отсутствуют данные о благоприятном эффекте гемопоэтических цитокинов, вводимых с целью ослабления миелосупрессии, однако их использование заметно удорожает лечение
Ингибиторы рецептора эпидермального фактора роста[править | править код]
Цитотоксическая химиотерапия на протяжении многих лет оставалась главным направлением в лечении злокачественных опухолей, но ее эффективность в отношении большинства солидных опухолей ограничена и часто сопровождается весьма серьезными побочными эффектами. Это особенно очевидно в случае лечения рака легких — ведущей причины летальных исходов от опухолевых заболеваний во всем мире. Немелкоклеточный рак легкого (НМКРА) составляет 75% всех злокачественных опухолей легких, и применение солей платины оказывает лишь незначительное влияние на выживаемость, а рекомендуемое лечебное средство второй линии, доцетаксел, также ограниченно эффективен. Отсутствие специфичности существующих химиотерапевтических агентов к злокачественным клеткам стимулировало разработку новых средств, более дифференцированно действующих на опухолевые и нормальные клетки, что повышает их эффективность и дает меньше побочных эффектов. Одним из новых классов лекарств являются вещества, ингибирующие активность мембранных рецепторов, тирозинкиназ (рис. 7.19), в частности рецептора эпидермального фактора роста (EGFR). Этот рецептор является одним из членов семейства рецепторов ERBB, состоящего из четырех близко-родственных членов: EGFR (ERBB1), HER2 (ERBB2), HER3 (ERBB3) и HER4 (ERBB4). Эти рецепторы состоят из внеклеточного лиганд-связывающего домена, трансмембранного домена и внутриклеточного тирозинкиназного домена (см. рис. 7.19). Связывание эпидермального фактора роста с EGFR вызывает димеризацию рецептора, активирующую тирозинкиназную активность внутриклеточного домена, а это в свою очередь ведет к аутофосфо-рилированию рецептора, которое инициирует каскад сигналов, индуцирующих клеточную пролиферацию. EGFR экспрессирует ряд солидных опухолей (примерно 80% НМКРА), данный сигнальный путь участвует в росте и прогрессировании опухолей. Разработано несколько лекарственных препаратов, избирательно действующих на EGFR, включая цетуксимаб — моноклональные антитела, направленные против внеклеточного домена, и гефитиниб — активное при пероральном приеме низкомолекулярное лекарство, которое ингибирует внутриклеточный тирозинкиназный домен рецептора. В настоящее время гефитиниб показан как средство монотерапии при запущенном НМКРЛ, когда препараты платины и доксетаксел неэффективны. Наиболее частые побочные эффекты гефитиниба: тошнота, рвота, диарея, акне и сухость кожи.
Рис. 7.19 Цетуксимаб, препарат моноклональных антител, ингибирует связывание EGF с его рецептором. Гефитиниб ингибирует активность активированного рецептора ECF, блокируя его способность к димеризации и тирозинкиназную функцию. EGF — эпидермальный фактор роста.
Цетуксимаб представляет собой рекомбинантные химерные (человек/мышь) моноклональные антитела, которые специфически связываются с EGFR и блокируют последующее фосфорилирование и активацию ассоциированных с рецептором киназ; клеточный рост ингибируется. T1/2 в сыворотке после инфузии равен 97 час, препарат вызывает инфузионную реакцию, лихорадку и кожные нарушения.
Трастузумаб — это рекомбинантные, полученные с помощью ДНК-технологий гуманизированные моноклональные антитела к ERB2, которые оказывают и цитостатическое, и цитотоксическое действие. Инфузию препарата используют при лечении рака молочной железы.
Бортезомиб — обратимый ингибитор протеасом 26S (бочкообразных полипротеиновых частиц, присутствующих в ядре и цитозоле всех эукариотических клеток). Протеасомы принимают участие в разрушении белков, предназначенных для деградации после конъюгации с убиквитином, а также участвуют в катализе белков, имеющих отношение к клеточному циклу, включая потенциально вредные или аномальные белки. Такие аномальные или развернутые белки часто сверх-экспрессированы при множественной миеломе.
Бортезомиб является модифицированным дипептидиловым аналогом борониевой кислоты, который распознает активные участки протеасом, обладающие следующими типами каталитической активности: подобной химотрипсину, подобной трипсину и подобной каспазам. Группа борониевой кислоты образует комплекс с треонингидроксильной группой в активном участке, подобном химотрипсину, действуя как обратимый ингибитор этой активности протеасомы, тем самым ингибируя протеолиз (рис. 7.20). Бортезомиб используют для лечения множественной миеломы, но лишь после неуспешной терапии другими двумя видами терапии.
Рис. 7.20 Бортезомиб ингибирует активность протеасомы 26S в злокачественной клетке. Этот белок обладает ферментативными свойствами и способен активировать NFkB. NFkB — это фактор транскрипции, который может индуцировать синтез цитокинов (некоторые из них стимулируют синтез предшественника NFkB) и антиапоптотических факторов, способствующих неограниченному росту клеток злокачественной опухоли.
Моноклональные антитела анти-СD20[править | править код]
Антиген CD20 присутствует на поверхности нормальных и злокачественных В-клеток; моноклональные антитела к этому антигену используют для лечения В-клеточной неходжкинской лимфо-мы. Примерами веществ этого класса являются ритуксимаб и тозитумомаб, а недавно были получены 131I-тозитумомаб и 90Y-ибритумомаб тиуксетан, доставляющие радионуклиды в злокачественные клетки.
Антагонисты рецептора GnRH[править | править код]
Абареликс является новым декапептидным антагонистом рецептора гонадотропин-рилизинг гормона (GnRH), используемым для лечения рака простаты. Аблацию андрогенов уже давно используют в терапии рака простаты, и абареликс обладает тем преимуществом, что снижает уровень тестостерона, не вызывая его резкого выброса, что свойственно другим препаратам, например агонистам LHRH. Абареликс показан для паллиативного лечения запущенного симптоматического рака простаты, когда LHRH-терапия не показана или пациент отказывается от хирургической кастрации.
Читайте также[править | править код]
- Канцерогенез - образование злокачественных опухолей
- Химиотерапия
- Побочные эффекты химиотерапии
- Устойчивость к химиотерапии
- Лечение злокачественных опухолей
- Противоопухолевые препараты (средства)
Литература[править | править код]
- Abraham J, Gulley JL, Allegra CJ. Bethesda handbook of clinical oncology. Philadelphia: Lippincott Williams & Wilkins, 2005 [General information about different types of cancers].
- Adjei AA, Hidalgo M. Intracellular signal transduction pathway proteins as targets for cancer therapy. J Clin Oncol 2005; 23: 5386-5403.
- Caponigro F, Basile M, de Rosa V, Normanno N. New drugs in cancer therapy. Anti-Cancer Drugs 2005; 16: 211-221.
- Chabner BA, Longo DL. Cancer Chemotherapy and Biotherapy, 3rd edn. Philadelphia: Lippincott Williams and Wilkins; 2001 [This is the most comprehensive and current textbook on cancer pharmacology].
- Figg WD, McLeod HL. Handbook of anticancer pharmacokinetics and pharmacodynamics. Totowa, N.J.: Human Press, 2004.
- Flescher E. Jasmonates — a new family of anti-cancer agents. Anti-Cancer Drugs 2005; 16: 911-916.
- Isoldi MC, Visconti Ma, de Lauro Castrucci AM. Anti-cancer drugs: molecular mechanisms of action. Mini-Reviews in Medicinal Chemistry 2005; 5: 685-695. [A review of the mechanisms of action of anti-cancer drugs].
- Jackman DM, Johnson BE. Small-cell lung cancer. Lancet 2005; 21: 1385-1396.
- Lage A, Perez R, Fernandez LE. Therapeutic cancer vaccines: at midway between immunology and pharmacology. Curr Cancer Drug Targets 2005; 5: 611-627.
- Lee W, Lockhart AC, Kim RB, Rothenberg ML. Cancer pharma-cogenomics: powerful tools in cancer chemotherapy and drug development. Oncologist 2005; 10: 104-111.
- Perry MD. The Chemotherapy Source Book, 3rd edn. Baltimore: Lipppincott Williams and Wilkins; 2001 [Very good review of cancer pharmacology with guides to the treatment of various malignant diseases].
- Price JT, Thompson EW. Mechanisms of tumour invasion and metastasis: emerging targets for therapy. Expt Opin on Therap Targets 2002; 6: 217-233.
- Rau KM, Kang HY, Cha TL, Miller SA, Hung MC. The mechanisms and managements of hormone-therapy resistance in breast and prostate cancers. Endocr Relat Cancer 2005; 12: 511-532.
- Scripture CD, Sparreboom A, Figg WD. Modulation of cytochrome P450 activity: implications for cancer therapy. Lancet Oncol 2005; 6: 780-789.
- Yao YL, Yang WM. Nuclear proteins: promising targets for cancer drugs. Curr Cancer Drug Targets 2005; 5: 595-610.