Спортивная медицина — различия между версиями
Tubzik (обсуждение | вклад) |
Tubzik (обсуждение | вклад) |
||
| Строка 1186: | Строка 1186: | ||
*Урсова Н.И. Проблема функциональных расстройств билиарного тракта у детей и их коррекция // Русский медицинский журнал. - 2003. - Т. 11. - № 3. - С. 138-142. | *Урсова Н.И. Проблема функциональных расстройств билиарного тракта у детей и их коррекция // Русский медицинский журнал. - 2003. - Т. 11. - № 3. - С. 138-142. | ||
*Хавкин А.И., Бельмер С.В., Волынец Г.В., Жихарева Н.С. Функциональные заболевания пищеварительного тракта у детей. Принципы рациональной терапии // Справочник педиатра. - 2006. - № 2. - С. 17-32. | *Хавкин А.И., Бельмер С.В., Волынец Г.В., Жихарева Н.С. Функциональные заболевания пищеварительного тракта у детей. Принципы рациональной терапии // Справочник педиатра. - 2006. - № 2. - С. 17-32. | ||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
| − | |||
== Медицинское обеспечение оздоровительной физической культуры == | == Медицинское обеспечение оздоровительной физической культуры == | ||
Версия 18:03, 29 апреля 2017
Источник: «Спортивная медицина»
Автор: Под ред. С.П. Миронова, 2013 г.
- Медицинское обследование спортсменов
- Прогнозирование состояния здоровья спортсмена
- Пограничные состояния
- Гипертония и спорт (повышенное артериальное давление)
- Гипотония (пониженное артериальное давление)
- Обследование опорно-двигательного аппарата
- Медицинский контроль спортсменов
- Неврологическое обследование спортсменов
- Кардиологическое обследование спортсменов
- Лабораторная диагностика в спорте
- Тестирование общей физической работоспособности
- Современные проблемы здоровья у детей
- Сердце и спорт == Функциональные особенности сердечно-сосудистой системы детей и подростков ==
- Общая физическая работоспособность у детей и подростков
- Аэробная производительность детей и подростков
- Этапы спортивного отбора
- Возраст детей для допуска к занятиям в различных видах спорта
- Техника безопасности для упражнений на занятиях физической культурой
- Заболевания опорно-двигательного аппарата у детей
- Сохранение репродуктивного здоровья женщины при занятиях спортом
- Триада женщин-спортсменок
- Недостаточность яичников
- Медицинское обеспечение спортсменов инвалидов
- Физическая культура <-
- Физическая_работоспособность == Методы определения уровня общей физической работоспособности у людей среднего и пожилого возраста ==
- Медицинское обеспечение спортивных соревнований
- [[]]
интенсивность физических нагрузок - отдельная статья
Содержание
- 1 Спортивная медицина. Терминологический и понятийный аппарат
- 2 История развития отечественной спортивной медицины
- 3 Принципы организации отечественной спортивной медицины
- 4 Предисловие
- 5 Участники издания
- 6 Оценка состояния здоровья при допуске к занятиям спортом
- 7 Особенности медикобиологического обеспечения детского и юношеского спорта
- 8 Состояние здоровья детей и подростков на современном этапе развития общества
- 9 Особенности функционирования ведущих систем организма и его энергетических возможностей у детей и подростков
- 10 Список литературы
- 11 Медицинское обеспечение оздоровительной физической культуры
- 12 Медицинское обеспечение людей среднего и пожилого возраста, занимающихся оздоровительными формами физической культуры
- 13 Методы экспресс-оценки уровня физического состояния людей, занимающихся оздоровительными формами физической культуры
- 14 Методы определения уровня общей физической работоспособности у людей среднего и пожилого возраста
- 15 Двигательные режимы в системе оздоровительной физической культуры
- 16 Количество и содержание физических упражнений для развития и поддержания физического состояния
- 17 Методики оценки интенсивности физических нагрузок
- 18 Организация медицинского контроля физического воспитания учащихся учебных заведений
- 19 Принципы дозирования физических нагрузок на занятиях физической культурой у детей и подростков
- 20 Дозирование физических нагрузок на уроке
- 21 Список литературы
- 22 Медицинское обеспечение массовых спортивных соревнований
- 23 Расположение мест оказания медицинской помощи
- 24 Места размещения спортсменов
- 25 Организация питания
- 26 Отличительные знаки медицинского персонала
- 27 Пути эвакуации
- 28 Машины скорой помощи
- 29 Фармакологическое обеспечение
- 30 Допинг-контроль
- 31 Страховка
- 32 Перевод
- 33 Отношения с прессой
- 34 Безопасность окружающей среды и метеорология
- 35 Безопасность
- 36 Профилактика заболеваний и травм
- 37 Отмена соревнований
- 38 Оказание скорой медицинской помощи зрителям
- 39 Список литературы
- 40 Медико-биологическое обеспечение спортсменов при проведении тренировочного процесса в различных климатогеографических и погодных условиях
- 40.1 Спортивные мероприятия в условиях среднегорья
- 40.2 Особенности построения тренировочного процесса в условиях среднегорья
- 40.3 Структура подготовки квалифицированных спортсменов после спуска с гор
- 40.4 Медико-биологическое обеспечение тренировочного процесса в условиях среднегорья
- 40.5 Определение индивидуальной устойчивости спортсменов к гипоксии в условиях барокамеры (схема обследования предложена сектором спортивной медицины ВНИИФК, 1970)
- 40.6 Подготовка и соревнования в условиях высоких и низких температур
- 41 Профилактика тромбозов глубоких вен и тромоэмболических осложнений при длительных авиаперелетах
- 42 Ресинхронизация циркадных ритмов организма спортсмена после дальних перелетов
- 43 Перелет на запад
- 44 Перелет на восток
- 45 Внутренние часы организма
- 46 Перед и во время полета
- 47 Путешествие в западном направлении
- 48 Путешествие в восточном направлении
- 49 Список литературы
- 50 Предотвращение допинга в спорте и борьба с ним
- 51 Основные документы, регламентирующие борьбу с допингом в спорте
- 52 Антидопинговые организации и антидопинговые правила
- 53 Допинг
- 54 Запрещенный список
- 55 Пищевые добавки и допинг
- 56 Допинг-контроль
- 57 Образовательные программы
- 58 Роль и ответственность спортсменов и персонала спортсменов
- 59 Список литературы
- 60 Питание спортсменов
- 61 Организация питания спортсменов на различных этапах годичного тренировочного цикла
- 62 Особенности питания юных спортсменов
- 63 Питание и контроль массы тела и его состава
- 64 Продукты повышенной биологической ценности и биологически активные вещества в питании спортсменов
- 64.1 Общие принципы применения специальных продуктов питания в спорте
- 64.2 Роль макро-и микроэлементов в питании спортсменов
- 64.3 Витамины и их роль в обмене веществ при мышечной деятельности
- 64.4 Применение углеводно-минеральных и белковых комплексов в питании спортсменов
- 64.5 Регуляция энергетического и пластического обменов комплексом эргогенных веществ
- 65 Список литературы
- 66 Основные принципы оптимизации процессов постнагрузочного восстановления и повышения физической работоспособности спортсменов
- 67 Список литературы
- 68 Источники
Спортивная медицина. Терминологический и понятийный аппарат
Вопросы организации и эффективности функционирования спортивной медицины в России активно обсуждаются в последние годы не только на государственном уровне, но и среди широкого круга специалистов в области медицины и спорта, а всплеск в последние годы количества публикаций в средствах массовой информации отражает интерес к данному направлению со стороны населения, активно вовлекаемого в занятия физкультурой и спортом. Приближение исторических спортивных событий (Олимпиада), проводимых в нашей стране, также актуализирует потребность в организации деятельности службы на современном уровне, а это практически невозможно без качественной и всеобъемлющей дефиниции спортивной медицины, принимаемой всем профессиональным сообществом. Активная работа Минздравсоцразвития России по введению порядков и стандартов медицинской деятельности, разработка профессиональных классификаторов услуг, реорганизация системы СМ предъявляют повышенные требования к качеству определений и терминов каждой медицинской специальности.
Понимание вопросов терминологического определения современной спортивной медицины, ее полифункциональных задач, решаемых специалистами, работающими в области спортивной медицины, о границах профессиональной ответственности и компетенции, чрезвычайно актуально для выработки оптимальных организационных моделей.
Неопределенность в данных вопросах создает ситуации междисциплинарных конфликтов в организационно-правовых и профессиональных сферах и значительно снижает эффективность предпринимаемых усилий на всех уровнях государственного управления. Тем более что в историческом аспекте приближается столетняя дата, возможно, первого официального оформления спортивной медицины, и относится она к 1911 г., когда в Европе на Всемирной гигиенической выставке появился раздел гигиены физических упражнений.
А уже в 1926 г. в Амстердаме на I Международном конгрессе, проходившем во время IХ Олимпийских игр, была создана Международная ассоциация врачей по спортивной медицине (ФИМС). В уставе ФИМС этого периода сформулировано одно из первых определений целей спортивной медицины: «Деятельность федерации преследует цели сохранения и улучшения физического и морального здоровья человека путем физических упражнений, и особенно путем физического воспитания, гимнастики, спорта и игр, а также научных исследований и их воздействий, как нормальных, так и патологических, исключая при этом всякое стремление к наживе».
За более чем столетний период активного развития спорта и медицины и в нашей стране, и за рубежом сформировались очень разные представления о понимании сущности и очертаний профессиональных компетенций и организационных моделей спортивной медицины. Если в нашей стране спортивная медицина прошла длительный и весьма успешный путь развития от врачебного контроля советской физкультуры и спорта к государственной службе спортивной медицины, имеющей свою структуру, организационные формы, штаты и финансирование, то за рубежом спортивная медицина развивалась в основном вне государственного сектора здравоохранения, и ее становление определялось развитием системы физкультуры и спорта в конкретной стране.
В зарубежных профессиональных изданиях и справочниках представлены десятки определений СМ, которые в основном отражают отдельные практические аспекты СМ (травмы, питание, физиология физических упражнений, психология, организация соревнований и пр.).
Вот, например, наиболее типичное определение из англо-американских медицинских словарей и монографий: «СМ - отрасль медицины, изучающая эффекты нагрузок и спорта на организм человека, включая лечение травм».
Парадоксально, но в отечественной профессиональной литературе определение СМ встречается редко и часто не корреспондируется с реальной организацией и содержанием работы службы СМ. Во многих определениях спортивная медицина даже обозначается как наука, которая изучает влияние определенных факторов. Однако наука, это только часть СМ, и такое определение никак не отражает реальную организацию службы, содержание работы врача по спортивной медицине, клиническую и профессиональную направленность СМ.
Часто в учебниках, монографиях и прочих источниках определения СМ вообще не дается и данный раздел заменяется целями и задачами спортивной медицины.
Мы хотим предложить понимание термина «спортивная медицина» как направление клинической и профессиональной медицины и медико-биологических наук, в рамках которого организуется оказание различных видов медицинской помощи определенным контингентам людей, занимающихся физической культурой и спортом (в том числе и профессиональным спортсменам), а также изучается и диагностируется положительное и отрицательное влияние различных по характеру и объему физических нагрузок (от гиподогиперкинезии) на организм здорового и больного человека с целью определения оптимальных физических и психоэмоциональных нагрузок для укрепления и восстановления здоровья, повышения уровня функционального состояния, роста спортивных достижений путем участия в управлении тренировочным процессом, а также профилактики и лечения различных заболеваний и повреждений, возникающих в ходе спортивной и оздоровительной деятельности.
Исходя из данного определения, многие отечественные специалисты считают основной целью спортивной медицины сохранение и укрепление здоровья людей, занимающихся физической культурой и спортом; осуществление комплекса профилактических, лечебных и реабилитационных мероприятий при возникновении у них предпатологических и патологических состояний, травм и заболеваний; обеспечение, посредством участия в управлении тренировочным процессом, рационального использования средств и методов физической культуры и спорта; оптимизацию процессов постнагрузочного восстановления и повышение общей и спортивной работоспособности, продление активного, творческого периода жизни.
Основными задачами спортивной медицины являются (Макарова Г.А., 2006 ):
- решение экспертных вопросов в плане формирования заключения по допуску к занятиям физической культурой и спортом в соответствии с существующими медицинскими показаниями и противопоказаниями (экспертная функция);
- участие в решении вопросов спортивной ориентации и отбора (экспертная и консультативная функция);
- осуществление систематического медицинского контроля за функциональным состоянием организма у занимающихся физической культурой и спортом в процессе тренировок и соревнований (врачебно-педагогическая функция);
- анализ заболеваний, травм и специфических повреждений, возникающих при нерациональных занятиях физической культурой и спортом; разработка и реализация методов их ранней диагностики, лечения, реабилитации и профилактики;
- обоснование рациональных режимов занятий и тренировок для разных контингентов занимающихся физической культурой и спортом, назначение средств повышения и восстановления спортивной работоспособности (врачебно-педагогическая функция);
- разработка, апробация и внедрение в практику медико-биологических средств и методов оптимизации процессов постнагрузочного восстановления и повышения спортивной работоспособности.
Модели организации и функционирования спортивной медицины, сложившиеся в ведущих в области спорта странах, весьма разнообразные. Все известные модели современной спортивной медицины базируются на мультидисциплинарных принципах организации и взаимодействия и предусматривают командный принцип работы широкого круга специалистов в области медицины и спорта. Например, Международная федерация легкой атлетики (IAAF, 2003) включает в основную команду спортивной медицины, обеспечивающую охрану здоровья спортсмена, врача спортивной медицины, физиотерапевта[1], тренеров и менеджеров.
Команда сопровождения состоит из врачей-специалистов: терапевт, кардиолог, ортопед-травматолог, врач лечебной физкультуры (ЛФК), хирург, офтальмолог, рентгенолог. В определенных ситуациях в работу включаются другие специалисты: педиатр, гинеколог, стоматолог, психолог, диетолог, специалист по лабораторной диагностике, медсестра, специалист по массажу, специалист по вопросам здорового образа жизни, техник-ортопед, юрист. Научная группа предусматривает наличие физиолога, клинического фармаколога, специалиста по биомеханике, тренера по ОФП.
Для отечественных специалистов, многие десятилетия работающих в системе специализированной врачебно-физкультурной службы, более привычна организационная структура, изложенная в опубликованном на сайте Минздравсоцразвития России в 2010 г. Порядке оказания медицинской помощи на спортивных соревнованиях.
Спортивная медицина объединяет многие разделы клинической, профессиональной, экспериментальной и профилактической медицины.
Основной контингент спортивной медицины - это люди, занимающиеся физической культурой и спортом, поэтому очень важна терминологическая и понятийная определенность для многих вопросов междисциплинарного взаимодействия, организации и функционирования спортивной медицины и смежных медицинских специальностей применительно к спортивной отрасли.
На примере взаимодействия СМ и физиотерапии варианты различных организационных моделей, реально встречающихся в сегодняшней практике, представлены в табл. 1-1.
Важным аспектом деятельности мультидисциплинарной команды является ее полная информированность по вопросам соблюдения антидопинговых правил, что связано с активной политикой Всемирного антидопингового агентства (WADA). На сайте Российского антидопингового агентства представлена полная информация как для специалистов, так и для спортсменов. Любое, в том числе и неумышленное, нарушение антидопинговых правил грозит спортсмену дисквалификацией. В российском законодательстве (ФЗ № 329) дано определение спортивной дисквалификации спортсмена как «отстранение спортсмена от участия в спортивных соревнованиях, которое осуществляется международной спортивной федерацией по соответствующему виду спорта или общероссийской спортивной федерацией по соответствующему виду спорта за нарушение правил вида спорта, или положений (регламентов) спортивных соревнований, или антидопинговых правил[2], или норм, утвержденных международными спортивными организациями, или норм, утвержденных общероссийскими спортивными федерациями».
Поскольку реализация большинства методик физиотерапии осуществляется в области спорта через взаимодействие с врачом спортивной медицины, считаем целесообразным привести выдержки из нормативных документов Минздравсоцразвития России, определяющие эти медицинские специальности.
ЛЕЧЕБНАЯ ФИЗКУЛЬТУРА И СПОРТИВНАЯ МЕДИЦИНА - врачебная специальность, входящая в номенклатуру специальностей в учреждениях здравоохранения (приказ Минздравсоцразвития России от 23.04.2009 № 210н «О номенклатуре специальностей специалистов с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения Российской Федерации»).
ФИЗИОТЕРАПИЯ[3] - врачебная специальность, входящая в номенклатуру специальностей в учреждениях здравоохранения (приказ Минздравсоцразвития России от 23.04.2009 № 210н «О номенклатуре специальностей специалистов с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения Российской Федерации»); медсестринская специальность (приказ Минздравсоцразвития России от 16.04.2008 № 176н «О номенклатуре специальностей специалистов со средним медицинским и фармацевтическим образованием в сфере здравоохранения Российской Федерации»).
ВРАЧ ПО СПОРТИВНОЙ МЕДИЦИНЕ[4] - наименование врачебной должности врача-специалиста (приложение к приказу Минздравсоцразвития России от 07.07.2009 № 415).
Таблица 1-1. Организационные модели оказания физиотерапевтической помощи спортсменам
♠ Здесь и далее все отмеченные термины приводятся в новой редакции Федерального закона от 04.12.2007 № 329-ФЗ «О физической культуре и спорте».
1 В соответствии с постановлением Правительства РФ от 17.10.2009 № 812 «медико-санитарное и медико-биологическое обеспечение спортсменов сборных команд Российской Федерации и их ближайшего резерва, включая проведение углубленного медицинского обследования спортсменов», а также «организационно-методическое руководство и координацию деятельности организаций здравоохранения по спортивной медицине» возложено на Федеральное медико-биологическое агентство. (Примеч. науч. редактора.)
2 В соответствии с приказом Минздравсоцразвития России от 7.10.2005 № 627 «Об утверждении единой номенклатуры государственных и муниципальных учреждений здравоохранения». (Примеч. науч. редактора.)
3 Прошедший дополнительную профессиональную подготовку (повышение квалификации) по физиотерапии. (Примеч. науч. редактора.)
4Прошедшая дополнительную профессиональную подготовку (повышение квалификации) по физиотерапии. (Примеч. науч. редактора.)
5Прошедшая дополнительную профессиональную подготовку (повышение квалификации) по физиотерапии. (Примеч. науч. редактора.)
6 Физическая реабилитация в редакции Федерального закона № 329 определяется как восстановление (в том числе коррекция и компенсация) нарушенных или временно утраченных функций организма человека и способностей к общественной и профессиональной деятельности инвалидов и лиц с ограниченными возможностями здоровья с использованием средств и методов адаптивной физической культуры и адаптивного спорта, которые направлены на устранение или возможно более полную компенсацию ограничений жизнедеятельности, вызванных нарушением здоровья. Это единственное определение в рамках федерального законодательства. (Примеч. науч. редактора.)
ВРАЧ-ФИЗИОТЕРАПЕВТ - наименование врачебной должности врача-специалиста (приложение к приказу Минздравсоцразвития России от 07.07.2009 № 415).
МЕДИЦИНСКАЯ ПОМОЩЬ - комплекс мероприятий (включая медицинские услуги, организационно-технические, санитарно-противоэпидемические мероприятия, лекарственное обеспечение и др.), направленных на удовлетворение потребностей населения в поддержании и восстановлении здоровья (приказ МЗ РФ от 10.04.2001 № 113).
СЛОЖНАЯ МЕДИЦИНСКАЯ УСЛУГА - набор медицинских услуг, которые требуют для своей реализации определенного состава персонала, комплексного технического оснащения, специальных помещений и т.д., отвечающий формуле пациент + комплекс простых услуг = этап профилактики, диагностики или лечения (приказ МЗ РФ от 16.07.2001 № 268).
КОМПЛЕКСНАЯ МЕДИЦИНСКАЯ УСЛУГА - набор сложных и (или) простых медицинских услуг, заканчивающихся либо проведением профилактики, либо установлением диагноза, либо окончанием проведения определенного этапа лечения по формуле пациент + простые + сложные услуги = проведение профилактики, установление диагноза или окончание проведения определенного этапа лечения (приказ МЗ РФ от 16.07.2001 № 268).
ПРИЕМ (ОСМОТР, КОНСУЛЬТАЦИЯ) - проводимые по определенному плану действия врача при возникновении у пациента потребности в медицинской помощи, представляющие собой сложную или комплексную медицинскую услугу, дающие возможность составить представление о состоянии организма пациента, результатом которых является профилактика, диагностика или лечение определенного заболевания, синдрома (приказ МЗ РФ от 16.07.2001 № 268).
ДИСПАНСЕРНЫЙ ПРИЕМ (ОСМОТР, КОНСУЛЬТАЦИЯ) - проводимые по определенному плану действия врача в порядке проведения профилактики, представляющие собой сложную или комплексную медицинскую услугу, выполняемую у больного, находящегося на диспансерном наблюдении у врача по поводу какого-либо хронического заболевания (приказ МЗ РФ от 16.07.2001 № 268).
ПРОФИЛАКТИЧЕСКИЙ ПРИЕМ (ОСМОТР, КОНСУЛЬТАЦИЯ) - проводимые по определенному плану действия врача в рамках проведения превентивных или иных профилактических мероприятий, представляющие собой сложную или комплексную медицинскую услугу, выполняемую у пациента (приказ МЗ РФ от 16.07.2001 № 268)[5].
Приказ Минздравсоцразвития России от 07.07.2009 № 415 определил квалификационные требования к специалистам c высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения (табл. 1-2).
Требования к квалификации врача по ЛФК и спортивной медицине предусматривают в соответствии с приказом Минздрава России от 16.09.2003 № 434 «Об утверждении требований к квалификации врача по ЛФК и спортивной медицине» в качестве обязательных знаний и умений в области физиотерапии: «показания и противопоказания к назначению лечебного массажа; виды, методики и дозировки лечебного и спортивного массажа; методики реабилитации, сочетание ЛФК с физиотерапевтическими процедурами, вытяжением, мануальной терапией».
История развития отечественной спортивной медицины
Спортивная медицина - область профессиональной медицины, решающая следующие основные задачи:
- сохранение и укрепление здоровья людей, занимающихся физической культурой и спортом;
- лечение и профилактика патологических состояний и заболеваний;
- содействие рациональному использованию средств и методов физической культуры и спорта для гармоничного развития человека;
- оптимизация процессов постнагрузочного восстановления и повышение работоспособности;
- продление активного, творческого периода жизни человека;
- обеспечение допуска людей к занятиям физической культурой и спортом с позиций существующих медицинских показаний и противопоказаний;
- участие в решении вопросов спортивной ориентации и отбора;
- осуществление систематического контроля функционального состояния организма в процессе тренировок и соревнований у занимающихся физической культурой и спортом;
- обоснование рациональных режимов занятий и тренировок для разных контингентов людей, занимающихся физической культурой и спортом;
- разработка, апробация и внедрение в практику медико-биологических средств и методов оптимизации процессов постнагрузочного восстановления и повышения спортивной работоспособности;
- анализ заболеваний, пограничных и патологических состояний, острых травм и хронического перенапряжения отдельных органов и систем организма при нерациональных занятиях физической культурой и спортом среди представителей различных спортивных специализаций;
- разработка методов их ранней диагностики, лечения и профилактики.
Развитие отечественной спортивной медицины как и физического воспитания населения всех возрастов происходило в нашей стране в 1923-1924 гг. на уровне государственной политики и создания специальных организаций. Этому в значительной степени способствовали поддержка наркома здравоохранения СССР Н.А. Семашко, выдвинувшего лозунг: «Без врачебного контроля нет советской физической культуры», а также создание при Главном курортном управлении в 1925 г. комиссии по поддержанию физической культуры на курортах под председательством профессора В.В. Гориневского.
В том же году при участии Н.А. Семашко был создан журнал «Теория и практика физической культуры», на страницах которого большое внимание уделялось медицинским проблемам физического воспитания. Вышло в свет и первое руководство по врачебному контролю В.К. Бирзина и В.В. Гориневского.
Период становления и развития в нашей стране врачебного контроля как научно-практической медицинской дисциплины - 20-40-е годы XX в. Важнейшие особенности этого периода:
- введен обязательный допуск врача к занятиям и соревнованиям;
- установлен общедоступный врачебный контроль за всеми занимающимися;
- созданы кабинеты врачебного контроля (первое время называвшиеся антропометрическими);
- в перечень специальностей медицинского профиля включена специализация «врач по физической культуре»;
- созданы научно-исследовательские институты физической культуры с отделами (лабораториями) врачебного контроля, кафедры в медицинских и физкультурных заведениях;
- в Наркомздраве был организован специальный отдел, руководивший работой по физическому воспитанию и врачебному контролю;
- начали создавать специализированные медицинские кабинеты при поликлиниках, здравпунктах предприятий, учебных заведениях, физкультурных кружках (впоследствии добровольных спортивных обществах).
Уже в 1927 г. Н.А. Семашко говорил о создании 190 таких кабинетов и 1162 отделений по оздоровлению детей, в которых важное место уделялось физической культуре.
Первые врачебные наблюдения за физкультурниками и спортсменами в 1922 г. на Первенстве республики по легкой атлетике, в 1924 г. на II Всесоюзном празднике физической культуры и в 1928 г. на I Всесоюзной спартакиаде были обобщены и опубликованы в книге М.Д. Минкевич «Врачебные исследования физкультурников» (1931).
В 1923 г. в Государственном институте физической культуры в Москве была открыта первая кафедра врачебного контроля (переименованная позднее в кафедру лечебной физкультуры и врачебного контроля). С 1926 по 1964 г. эту кафедру возглавлял профессор И.М. Саркизов-Серазини. На этой кафедре студентам института физкультуры читали лекции и проводили практические занятия по общей и частной патологии, ЛФК, спортивному массажу, физиотерапии и спортивной травматологии.
Началась подготовка специалистов по врачебному контролю: в 1931 г. была создана кафедра физкультуры в Центральном институте усовершенствования врачей, которую возглавил Б.А. Ивановский. В том же году был проведен I Всесоюзный съезд врачей по физической культуре.
В 1930 г. Президиум ЦИК СССР принял специальное постановление о возложении руководства врачебным контролем и санитарным надзором за местами занятий на органы здравоохранения. Таким образом были заложены принципиальные основы государственной системы медицинского обеспечения людей, занимающихся физической культурой и спортом.
В 1933 г. в Центральном научно-исследовательском институте физкультуры открылась лаборатория врачебного контроля, которую вскоре возглавил С.П. Летунов. Именно ему в дальнейшем было суждено сыграть решающую роль в создании ведущей отечественной школы спортивной медицины, завоевавшей мировое признание. В работах С.П. Летунова и его сотрудников приоритетным стало изучение влияния спортивной деятельности на организм человека, в частности адаптации сердечно-сосудистой системы к физическим нагрузкам, диагностики функционального состояния и тренированности, особенности функционирования сердца у ветеранов спорта, и ряда других вопросов. Предложенные ими основы комплексного врачебного обследования спортсменов, как и комбинированная функциональная проба Летунова, на долгое время вошли в практику спорта.
К началу 40-х годов XX в. уже функционировала широкая сеть кабинетов врачебного контроля в добровольных спортивных обществах при спортивных сооружениях (стадионы, бассейны), в учебных заведениях, работали отделы и лаборатории врачебного контроля в НИИ физкультуры Москвы, Ленинграда, Харькова и Тбилиси, научные лаборатории и кафедры в ряде учебных институтов. Широко публиковались результаты научных исследований, издавалась популярная литература по медицинским проблемам физической культуры и спорта, велась организованная подготовка кадров.
После Великой Отечественной войны в нашей стране начался активный период восстановления и непрерывного развития врачебного контроля и ЛФК. Этому в значительной степени способствовал приток свежих сил, главным образом молодых врачей, прошедших тяжелую школу войны, умеющих много и ответственно трудиться.
В 1946 г. при Всесоюзном комитете по делам физической культуры и спорта при Совете министров СССР впервые была создана Всесоюзная секция врачебного контроля, объединившая усилия специалистов, впоследствии преобразованная в Федерацию спортивной медицины СССР. В 1952 г. секция вступила в Международную федерацию спортивной медицины (ФИМС).
К концу 40-х годов ХХ в. врачебный контроль оформился как государственная система медицинского обеспечения физкультуры и спорта. Растущее социальное значение спорта, вовлечение в него все большего числа молодых людей, увеличение объема и интенсивности нагрузок и напряженности соревнований, вступление нашей страны в международное олимпийское движение и подготовка к первому участию наших спортсменов в Олимпийских играх вынудили искать новые, более эффективные формы медицинского обеспечения спорта.
В 1946 г. Центральный научно-исследовательский институт физической культуры открыл на базе Центральной клинической больницы МПС первую «клинику здорового человека» (С.П. Летунов, А.Л. Вилковисский), начавшую серьезное изучение характера и особенностей течения заболеваний у спортсменов, а в 1951 г. Министерство здравоохранения СССР издало приказ об организации врачебнофизкультурных диспансеров (ВФД). Их стали открывать во всех республиках СССР, областях, крупных городах и районах России. По прошествии 2-3 лет уже работало 140 диспансеров, а в дальнейшем их число выросло почти до 400.
Создание ВФД заложило основу принципиально новой системы медицинского обеспечения физической культуры и спорта, что, в свою очередь, позволило поднять ее на более высокий уровень. Были реализованы следующие этапы:
- внедрение в практику основы профилактической медицины;
- организация постоянного наблюдения за действующими спортсменами, спортивным резервом, ветеранами спорта;
- проведение комплексных исследований;
- наблюдение за динамикой здоровья и тренированности;
- своевременное выявление нарушений, вызванных неадекватными нагрузками;
- активная помощь в планировании и коррекции тренировочного процесса.
Конец 50-х и 60-70-е годы ХХ в. стали расцветом отечественной спортивной медицины (термин, заменивший термин «врачебный контроль» в 1970 г.). Она сформировалась как самостоятельное направление медицины со своими задачами, методами исследований и организацией.
Отлично прошедший в 1958 г. в Москве XII Юбилейный конгресс ФИМС еще сильнее поднял авторитет спортивной отечественной медицины, чей опыт в дальнейшем был успешно использован во многих странах мира. Советские ученые стали постоянными участниками международных конгрессов по спортивной медицине.
В 1961 г. при Тартуском университете открылся первый в стране факультет первичной подготовки врачей - специалистов по спортивной медицине. И уже первые выпускники 1966 г. полностью оправдали возлагаемые на них надежды: это были высококвалифицированные, хорошо подготовленные спортивные врачи, владеющие всем арсеналом необходимых современных методов исследования.
Для руководства спортивной медицинской службой в Спорткомитете СССР было создано специальное управление. При сборных командах по всем видам спорта организованы комплексные научные группы, в составе которых совместно с тренерами работали спортивные врачи и представители других отраслей спортивной науки.
В системе Комитета по физической культуре и спорту для обслуживания сборных команд была создана специальная медицинская служба «врачи-тренеры» (позднее - отдел медицинского обеспечения). Благодаря двум высшим образованиям (медицинское и физкультурное) специалисты глубже вникали в режим и методику тренировки, активнее участвовали в планировании и коррекции тренировочного процесса. На основе опыта работы комплексных научных групп изучались актуальные медицинские проблемы спорта, разрабатывались методики функциональных исследований, восстановления и повышения работоспособности спортсменов, уточнялись особенности врачебного контроля в детском, юношеском и женском спорте, изучалась специфика медицинского обеспечения различных спортивных специализаций.
В начале 70-х годов было создано специальное научно-практическое объединение для работы с ведущими спортсменами, в которое вошли: лаборатория медицинских проблем высшего спортивного мастерства ВНИИФК, Московский ВФД № 2 и врачи-тренеры сборных команд страны.
Значительно расширились информационная база и возможности научных исследований. Лаборатория врачебного контроля ВНИИФК была преобразована в крупный отдел спортивной медицины с профильными лабораториями: врачебного контроля в спорте, возрастных проблем и массовой физической культуры, функциональной диагностики и клинической биохимии. Несколько позже в лаборатории врачебного контроля были созданы новые подразделения: проблем восстановления, фармакологии и допинг-контроля. Были расширены и медицинские подразделения Ленинградского НИИ физической культуры.
В 1972 г. при Президиуме АМН СССР был создан научный совет по медицинским проблемам физкультуры и спорта, который выполнял большую работу. К 80-м годам подразделения по медико-биологическим проблемам спорта были открыты и в ряде научно-исследовательских институтов системы Министерства здравоохранения СССР (институты питания, фармакологии, кардиологии, эндокринологии, стоматологии), расширена деятельность уже завоевавшего к тому времени большой авторитет в спорте отделения спортивной и балетной травмы Центрального НИИ травматологии и ортопедии (в дальнейшем Центра спортивной и балетной травмы).
Важная роль в развитии советской спортивной медицины принадлежит Н.Д. Граевской, руководившей в 70-е годы ФИМС и научными исследованиями ВНИИФК в области медико-биологических наук. Она внесла большой вклад в признание советской спортивной медицины в мире, способствовала развитию спортивной медицины в олимпийском движении, принимала участие в разработке организационных форм антидопингового контроля и т.д.
Вопросы внешнего дыхания, предпатологии и патологии в спорте широко изучал А.Г. Дембо, исследованием возрастных аспектов спортивной медицины занималась Р.Е. Мотылянская, проблемы спортивной кардиологии разрабатывал В.Л. Карпман. Постепенно сформировалась школа спортивной травматологии во главе с З.С. Мироновой. Огромный вклад в спортивную медицину внесли В.К. Добровольский, Ю.И. Данько, А.М. Ланда, А.Л. Вилковисский, Г.Я. Мгебрешвили, В.Н. Коваленко, Д.Ф. Дешин, Г.А. Минасян и др. В организации медицинского обеспечения физической культуры и спорта особую роль сыграли Г.М. Куколевский, В.А. Зотов, И.А. Крячко, С.М. Иванов, Л.Н. Марков, М.Б. Казаков.
Дальнейшее развитие и усовершенствование советской школы спортивной медицины проводилось научными коллективами, возглавляемыми С.В. Хрущевым, Л.А. Бутченко, А.В. Чаговадзе, С.Б. Тихвинским, Т.Э. Кару, Р.Д. Дибнер, В.В. Матовым, Г.Л. Апанасенко, А.А. Рихсиевой, И.В. Муравовым, В.П. Правосудовым, Р.А. Сванишвили, Д.М. Цверавой, К.М. Ахундовым, Т.Э. Ольм, Н.Д. Граевской, В.Л. Карпманом и др.
И даже в сложных условиях 80-90-х годов ХХ в. российские энтузиасты спортивной медицины и лечебной физической культуры, ветераны и молодые кадры продолжили активную деятельность в надежде сохранить и развить дальше свою специальность. Начал функционировать Российский федеральный центр по спортивной медицине и ЛФК, координирующий научно-практическую работу в этой области, и секция в ученом совете Министерства здравоохранения РФ.
Ситуация изменилась после Олимпийских игр 2001 г., когда была выработана концепция подготовки к следующим Олимпийским играм.
На базе Научно-исследовательского института физкультуры и спорта была создана лаборатория спортивной медицины экстремальных состояний, в задачи которой входили диагностика перенапряжений и реабилитация спортсменов, находящихся в состоянии перетренированности. Впоследствии создали лабораторию спортивной фармакологии, разработали методы оценки эффективности восстановительных и специальных средств, лабораторию медицинского обеспечения национальных команд.
Возобновлено членство Федерации спортивной медицины России в ФИМС.
Принципы организации отечественной спортивной медицины
Медицинское обеспечение людей, занимающихся физической культурой и спортом, осуществляется в нашей стране специализированной врачебно-физкультурной службой (кабинетами и диспансерами) и общей сетью лечебно-профилактических учреждений органов здравоохранения по территориальному и производственному принципу. Квалифицированные и начинающие спортсмены, учащиеся детскоюношеских спортивных школ (ДЮСШ) и СДЮСШ, а также люди старшего возраста должны проходить медицинское обследование не менее двух раз в год.
Кабинеты врачебного контроля - это первичное звено врачебно-физкультурной службы. Они создаются при поликлиниках, учебных заведениях, физкультурных коллективах, спортивных сооружениях, в медицинских санитарных частях предприятий, при здравпунктах и пр.
Врачебно-физкультурный диспансер (ВФД) представляет собой форму организации медицинского обеспечения занимающихся физической культурой и спортом, предусматривающую постоянное активное наблюдение за спортсменами, раннее выявление отклонений в состоянии здоровья и их профилактику, контроль за динамикой функционального состояния и работоспособности в процессе тренировочного процесса, содействие достижению высоких спортивных результатов.
ВФД осуществляют медицинское обеспечение следующих контингентов:
- прикрепленных спортсменов сборных команд республики, города, области;
- учащихся детских и спортивных юношеских школ, а также школ-интернатов спортивного профиля;
- людей, имеющих отклонения в состоянии здоровья;
- также всех нуждающихся.
Кроме этого, в функции ВФД должно входить научно-методическое руководство кабинетами врачебного контроля и работой общей сети лечебно-профилактических учреждений в области физической культуры и спорта.
Люди, подлежащие диспансеризации, не реже одного раза в год обязаны проходить полное и 3-4 раза в год этапное обследование. В промежутках между этими обследованиями в обязанности врача-диспансеризатора входит проведение текущих наблюдений за спортсменами и осуществление необходимой лечебнопрофилактической работы.
Спортсмены сборных команд страны проходят специальное медицинское обследование по программе, состоящей из углубленных, этапных и текущих обследований.
Ежегодное углубленное медицинское обследование членов сборных команд страны осуществляется на базе ведущих ВФД, центров спортивной медицины или крупных диагностических и лечебно-профилактических учреждений системы практического здравоохранения.
Спортсмены и физкультурники, занимающиеся в спортивных секциях, физкультурных коллективах и группах здоровья, должны проходить обследование в кабинетах врачебного контроля, поликлиниках по месту жительства или работы; учащиеся общеобразовательных школ, профессионально-технических училищ, средних и высших учебных заведений - у врачей своих учебных заведений или в обслуживающих их студенческих и районных поликлиниках.
По данным на 2001 г., в стране около 160 полноценных ВФД, а также 200 центров медицинской профилактики, в которых работают около 2000 врачей (из них 1000 сертифицированы) и более 3500 медицинских работников со средним специальным образованием. При отдельных спортивных обществах и организациях действуют центры спортивной медицины.
Работу по медико-биологическому обеспечению спортсменов олимпийских и сборных команд России по отдельным видам спорта и их резерва осуществляет Госкомспорт России и Центр спортивной медицины Олимпийского комитета России совместно со специализированными лечебно-профилактическими учреждениями Министерства здравоохранения РФ.
В настоящее время предлагается создать многоуровневую систему службы спортивной медицины:
- ВФД - скрининговое звено;
- центр медицинского обеспечения спорта высших достижений при крупных лечебно-диагностических объединениях практического здравоохранения;
- отделы спортивной медицины при Олимпийском комитете страны;
- центры судебной спортивной медицины.
Отечественная система подготовки специалистов по спортивной медицине
В настоящее время в рамках российских учебных заведений не существует отдельного образовательного стандарта преддипломной подготовки специалиста по спортивной медицине. На уровне ординатуры ведется подготовка выпускников высших учебных заведений по программам специальности «Лечебная физкультура и спортивная медицина».
В качестве примера рассмотрим подобную программу, разработанную на базе кафедры физических методов лечения и спортивной медицины СанктПетербургского государственного медицинского университета имени академика И.Н. Павлова.
Продолжительность очного обучения в клинической ординатуре составляет 2 года. На основании приказа Министерства здравоохранения и медицинской промышленности РФ от 17 февраля 1993 г. № 23 программа обучения специалистов этого уровня состоит из аудиторной работы и лечебной деятельности, осуществляемой под руководством профессора и преподавательского состава. Время обучения в ординатуре составляет 3456 академических часов: 288 ч аудиторных занятий и 3168 ч самостоятельной работы.
Дисциплины, изучаемые в ходе учебного процесса ординаторами, условно можно разделить на четыре блока. В первый блок входят дисциплины общего характера, касающиеся организационных и управленческих моментов в области здравоохранения. На их изучение отводится около трех кредит-часов, 76 академических часов (табл. 1-3).
Таблица 1-3. Дисциплины общего характера
|
Название дисциплины |
Количество часов |
|
1. Управление в области здравоохранения, экономиrа, менеджмент |
18 |
|
2. Социальное страхование |
10 |
|
3. Поведенческие науки, медицинская этика культурология |
18 |
|
4. Организация работы врача, медицинский сервис, ведение медицинской документации. офис врача |
20 |
|
5. Организация профилактической работы, медицинская информация по специальности |
10 |
|
Итого |
76 |
За 2 года очного обучения в ординатуре студенты проходят профессиональную подготовку по трем основным направлениям:
- лечебная физическая культура (ЛФК);
- спортивная медицина;
- изучение смежных специальностей.
Перечень смежных специальностей может меняться в зависимости от наличия в вузе обучающих кафедр.
Основной объем учебного времени выделен для самостоятельной работы.
Во время профессиональной подготовки по спортивной медицине ординаторы изучают следующие дисциплины в объеме 1139 академических часов (табл. 1-4).
Таблица 1-4. Курс обязательных дисциплин в разделе «Спортивная медицина»
|
Название дисциплины |
Самостоятельная работа |
Аудиторные занятия |
Всего |
|
1. Введение в курс Спортивная медицина |
20 |
2 |
22 |
|
2. Особенности обследования физкультурников и спортсменов |
60 |
8 |
68 |
|
3. Характеристика (функционального состояния организма спортсмена |
190 |
20 |
210 |
|
4. Функциональная диагностика в спортивной медицине |
90 |
10 |
100 |
|
5. Особенности врачебного контроля над людьми разного возраста и пола |
30 |
8 |
38 |
|
6. Врачебные наблюдения в процессе тренировок и соревнований |
100 |
10 |
110 |
|
7. Медицинское обеспечение соревнований |
50 |
2 |
52 |
|
8. Медицинские средства восстановления спортивной работоспособности |
100 |
10 |
110 |
|
9. Применение лекарственных средств спортсменами |
60 |
8 |
68 |
|
10. Спортивный травматизм |
110 |
26 |
136 |
|
11. Заболевания у спортсменов |
109 |
20 |
129 |
|
12. Неотложные состояния в практике спортивной медицины |
80 |
16 |
96 |
|
Итого |
999 |
140 |
1139 |
Примерно в таком же объеме рассчитана учебная нагрузка при изучении дисциплин, объединенных в разделе «Лечебная физическая культура» (табл. 1-5).
Таблица 1-5. Курс дисциплин в разделе «Лечебная физическая культура»
|
Название дисциплины |
Самостоятельная работа |
Аудиторные занятия |
Всего |
|
1. Основы ЛФК |
5 |
5 |
10 |
|
2 ЛФК при заболеваниях сердечно-сосудистой системы |
182 |
16 |
198 |
|
3. ЛФК при заболеваниях органов пищеварения и нарушениях обмена веществ |
48 |
8 |
56 |
|
4. ЛФК при заболеваниях органов дыхания |
182 |
16 |
198 |
|
5. ЛФК при заболеваниях почек и мочевыводящих п/тей |
12 |
6 |
18 |
|
6. ЛФК при нервных болезнях |
134 |
16 |
150 |
|
7. ЛФК при травмах |
134 |
16 |
150 |
|
3. ЛФК при ортопедической патологии |
96 |
10 |
106 |
|
9. ЛФК в абдоминальной и грудной хирургии |
58 |
8 |
66 |
|
10. ЛФК в акушерстве и гинекологии |
42 |
10 |
52 |
|
11. ЛФК в стоматологии |
24 |
8 |
32 |
|
12. ЛФК в педиатрии |
110 |
11 |
121 |
|
Итого |
1027 |
130 |
1157 |
К смежным предметам, входящим во второй блок обязательной профессиональной подготовки, относятся восемь дисциплин. Студентам предлагается изучить их самостоятельно (табл. 1-6).
Таблица 1-6. Курс смежных дисциплин для самостоятельного изучения
|
Название дисциплины |
Академические часы |
|
1. Физиологические основы мышечной деятельности |
48 |
|
2. Биохимия мышечной деятельности |
24 |
|
3. Динамическая анатомия |
24 |
|
4. Теория и методика физического воспитания и спортивной тренировки |
24 |
|
5. Гигиена спортивной тренировки |
20 |
|
6. Детская спортивная медицина |
72 |
|
7. Физиотерапия |
48 |
|
8. Клиническая фармакология |
36 |
|
Итого |
296 |
Третий блок учебного плана составляют специальные дисциплины для самостоятельного изучения. Общее количество времени, отводимого на их изучение, составляет 345 академических часов (табл. 1-7).
Таблица 1-7. Специальные дисциплины для самостоятельного изучения
|
Название дисциплины |
Академические часы |
|
1. Оказание первой помощи |
69 |
|
2 Гериатрическая медицина |
69 |
|
3. Подростковая медицина |
69 |
|
4 Лабораторная диагностика |
69 |
|
5. Медицинская реабилитация |
69 |
|
Итого |
345 |
Четвертый блок учебного плана - 12 нед (432 академических часа) общей учебной нагрузки, выделенных на элективы, куда входят:
- сегментарный массаж;
- точечный массаж;
- мануальная терапия;
- криотерапия;
- лазеротерапия;
- механотерапия.
Список литературы
- Детская спортивная медицина: Руководство для врачей / Под ред. С.Б. Тихвинского, С.В. Хрущева. - М.: Медицина, 1991. - 560 с.
- Журавлева А.И., Граевская Н.Д. Спортивная медицина и лечебная физкультура. - М.: Медицина, 1993. - 432 с.
- Макарова Г.А. Спортивная медицина: Учебник. - М.: Советский спорт, 2002. - 478 с.
- Миронов С.П. Федеральный справочник: Спорт России - становление и развитие спортивной медицины.- С. 599-608.
- Поляев Б.А., Макарова Г.А., Белолипецкая И.А. Зарубежный и отечественный опыт организации службы спортивной медицины и подготовки спортивных врачей. - М.: Советский спорт, 2005. - 152 с.
- Спортивная медицина. Общая патология, врачебный контроль с основами частной патологии: Учебник для институтов физической культуры / Под ред. А.Г. Дембо. - М.: Физкультура и спорт, 1975. - 366 с.
- Спортивная медицина: Учебник для институтов физической культуры / Под ред. В.Л. Карпмана. - М.: Физкультура и спорт, 1987. - 303 с.
Предисловие
В данном руководстве изложены современные представления об особенностях деятельности службы медицинского и медико-биологического обеспечения занимающихся спортом и физической культурой, теоретические основы и практические сведения по проблемам спортивной медицины.
Работа над изданием проводилась при участии ведущих специалистов образовательных, лечебных и научно-исследовательских учреждений страны.
В руководстве изложены вопросы истории и организации, юридические и этические аспекты специальности, много внимания уделено непрерывному послевузовскому профессиональному образованию. Читатель ознакомится с основными направлениями деятельности службы, ее структурой, принципами построения алгоритмов диагностического процесса, функционального и лабораторного тестирования, а также лечебных и восстановительных мероприятий. В руководстве детально освещены механизмы адаптации к физическим нагрузкам, заболевания и травматические повреждения, а также иные патологические состояния, возникающие у спортсменов, - перетренированность, перенапряжение отдельных органов и систем. Представлены и такие важные разделы, как медицинское обеспечение юных спортсменов, а также спортсменов с ограниченными возможностями.
Мы надеемся, что информация, изложенная в руководстве, будет способствовать улучшению качества оказания медицинской помощи спортсменам и лицам, регулярно занимающимся физической культурой. Любые замечания и предложения по совершенствованию данного руководства будут с благодарностью приняты авторами и учтены при переиздании книги.
Участники издания
ГЛАВНЫЕ РЕДАКТОРЫ
- Миронов Сергей Павлович - д-р мед. наук, проф., акад. РАН и РАМН, директор ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова», председатель медицинской комиссии Олимпийского комитета России
- Поляев Борис Александрович - д-р мед. наук, проф., гл. специалист Минздравсоцразвития России по спортивной медицине, президент Российской ассоциации по спортивной медицине и реабилитации больных и инвалидов, зав. кафедрой лечебной физкультуры и спортивной медицины ГБОУ РНИМУ им. Н.И. Пирогова Минздравсоцразвития России
- Макарова Галина Александровна - д-р мед. наук, проф., зав. кафедрой гигиены и спортивной медицины Кубанского государственного университета физической культуры, спорта и туризма, заслуженный деятель науки РФ
НАУЧНЫЙ РЕДАКТОР
- Дидур Михаил Дмитриевич - д-р мед. наук, проф., зав. кафедрой физических методов лечения и спортивной медицины, ректор Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
РЕЦЕНЗЕНТЫ
- Чоговадзе Афанасий Варламович - д-р мед. наук, проф. кафедры лечебной физкультуры и спортивной медицины Российского государственного медицинского университета, почетный президент Российской ассоциации по спортивной медицине и реабилитации больных и инвалидов
- Шкребко Александр Николаевич - д-р мед. наук, проф., зав. кафедрой лечебной физкультуры и врачебного контроля, проректор по учебной работе Ярославской государственной медицинской академии
АВТОРЫ
- Алексанянц Гайк Дереникович - д-р мед. наук, проф., зав. кафедрой анатомии Кубанского государственного университета физической культуры, спорта и туризма
- Бурмакова Галина Максимовна - д-р мед. наук, старший научный сотрудник ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова»
- Ваваев Александр Владимирович - научный сотрудник лаборатории биохимической инженерии Института экспериментальной кардиологии, создатель и администратор информационного портала по спортивной медицине
- Выходец Игорь Трифанович - канд. мед. наук, зам. директора Государственного казенного учреждения г. Москвы «Центр спортивных инновационных технологий и подготовки сборных команд» Департамента физической культуры и спорта г. Москвы, член Комиссии по спортивному праву Ассоциации юристов России
- Гольдберг Наталья Давыдовна - канд. биол. наук, доц., старший научный сотрудник сектора биохимии спорта ФГБУ «Санкт-Петербургский НИИ физической культуры»
- Гуревич Татьяна Станиславовна - канд. мед. наук, доц. кафедры физических методов лечения и спортивной медицины Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова, гл. специалист по детской спортивной медицине и лечебной физкультуре Комитета по здравоохранению правительства Санкт-Петербурга
- Деревоедов Александр Анатольевич - канд. мед. наук, зам. председателя исполнительного совета Национальной антидопинговой организации «РУСАДА»
- Дидур Михаил Дмитриевич - д-р мед. наук, проф., зав. кафедрой физических методов лечения и спортивной медицины, ректор Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Дондуковская Римма Равильевна - канд. мед. наук, научный сотрудник сектора биохимии спорта ФГБУ «Санкт-Петербургский НИИ физической культуры»
- Евдокимова Татьяна Александровна - д-р мед. наук, проф. кафедры физических методов лечения и спортивной медицины Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Ефименко Владимир Николаевич - д-р мед. наук, проф. кафедры гигиены и спортивной медицины Кубанского государственного университета физической культуры, спорта и туризма
- Иванова Галина Евгеньевна - д-р мед. наук, проф. кафедры лечебной физкультуры и спортивной медицины ГБОУ РНИМУ им. Н.И. Пирогова Минздравсоцразвития России, гл. специалист Минздравсоцразвития России по медицинской реабилитации
- Иорданская Фаина Алексеевна - канд. мед. наук, зав. лабораторией функциональной диагностики и врачебного контроля, руководитель комплексной научной группы сборных команд РФ по волейболу, заслуженный врач России
- Кулиненков Олег Семенович - канд. мед. наук, гл. специалист Центра спортивных технологий Москомспорта, врач по спортивной медицине
- Куценко Ирина Игоревна - д-р мед. наук, проф., зав. кафедрой акушерства, гинекологии и перинатологии Кубанского государственного медицинского университета
- Лагода Олег Олегович - канд. мед. наук, зав. отделением мануальной и иглорефлексотерапии муниципального учреждения здравоохранения городской больницы №2 КМЛДО, г. Краснодар
- Локтев Станислав Андреевич - д-р пед. наук, проф. кафедры теории и методики легкой атлетики Кубанского государственного университета физической культуры, спорта и туризма
- Макарова Галина Александровна - д-р мед. наук, проф., зав. кафедрой гигиены и спортивной медицины Кубанского государственного университета физической культуры, спорта и туризма, заслуженный деятель науки РФ
- Миронов Сергей Павлович - д-р мед. наук, проф., акад. РАН и РАМН, директор ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова», председатель медицинской комиссии Олимпийского комитета России
- Мирошникова Юлия Вячеславовна - канд. мед. наук, начальник управления организации спортивной медицины Федерального медико-биологического агентства
- Ниаури Дарико Александровна - д-р мед. наук, проф., зав. кафедрой акушерства и гинекологии Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Никулин Борис Александрович - канд. мед. наук, доц. кафедры медицинской генетики Московского государственного медицинского стоматологического университета, зав. медицинской диагностической лабораторией «Вера»
- Орлецкий Анатолий Корнеевич - д-р мед. наук, проф., ведущий научный сотрудник ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова»
- Парастаев Сергей Андреевич - д-р мед. наук, проф., зам. директора по научно-методической работе ФГУ «Центр лечебной физкультуры и спортивной медицины» Федерального медико-биологического агентства
- Поляев Борис Александрович - д-р мед. наук, проф., гл. специалист Минздравсоцразвития России по спортивной медицине, президент Российской ассоциации по спортивной медицине и реабилитации больных и инвалидов, зав. кафедрой лечебной физкультуры и спортивной медицины ГБОУ РНИМУ им. Н.И. Пирогова Минздравсоцразвития России
- Поляков Сергей Дмитриевич - д-р мед. наук, проф., зав. отделом ЛФК и СМ НИИ профилактической педиатрии и восстановительного лечения Научного центра здоровья детей РАМН
- Сазыкина Елена Ивановна - аспирант кафедры акушерства Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова
- Смоленский Андрей Вадимович - д-р мед. наук, проф., зав. кафедрой спортивной медицины, директор НИИ спортивной медицины Российского государственного университета физической культуры, спорта и туризма
- Степанов Олег Геннадьевич - д-р мед. наук, старший научный сотрудник НИИ проблем физической культуры и спорта при Кубанском государственном университете физической культуры, спорта и туризма
- Цыкунов Михаил Борисович - д-р мед. наук, проф., зав. отделением реабилитации ФГУ «Центральный институт травматологии и ортопедии им. Н.Н. Приорова»
- Юрьев Сергей Юрьевич - ассистент кафедры ультразвуковой диагностики Кубанского государственного медицинского университета
Авторы выражают благодарность за помощь в создании книги:
- Хрущеву Сергею Васильевичу - д-ру мед. наук, проф., гл. редактору научнопрактического журнала «Физкультура в профилактике, лечении и реабилитации»
- Журавлевой Антонине Ивановне - д-ру мед. наук, проф. кафедры физической реабилитации и спортивной медицины Российской медицинской академии последипломного образования
Оценка состояния здоровья при допуске к занятиям спортом
Первоочередной задачей спортивной медицины является реализация максимально эффективной в диагностическом и экспертном плане процедуры оценки состояния здоровья юных и взрослых атлетов при их допуске к занятиям спортом. На сегодняшний день она представляется отечественным специалистам следующим образом:
- диагностировать заболевания и патологические состояния, отнесенные к общепринятым противопоказаниям к занятиям спортом и физической культурой;
- целенаправленно (путем проведения при наличии соответствующих показаний дополнительного обследования) диагностировать хронические заболевания и патологические состояния, которые могут стать причиной внезапной смерти при выполнении физических нагрузок (гипертрофическая кардиомиопатия, аномалии отхождения коронарных сосудов, синдромы предвозбуждения желудочков, Бругада , удлиненного Q-T, слабости синусового узла и др.);
- оценить степени риска при наличии пограничных состояний с учетом специфики вида спорта;
- прогнозировать состояние здоровья в процессе направленной тренировки определенных физических качеств (при этом должны учитываться патологическая наследственная предрасположенность, степень вероятности скрытой патологии, перенесенные ранее заболевания и травмы и т.п.);
- тщательно выявлять очаги хронической инфекции и хронические заболевания;
- рекомендовать перед допуском к занятиям спортом их лечение и обеспечить контроль его результатов.
Перечень основных заболеваний и патологических состояний, препятствующих допуску к занятиям спортом (Макарова Г.А., Краснов А.Б., 2000), приведен ниже.
Этот документ составлен на основании: а) Требования к состоянию здоровья граждан, поступающих на службу в органы внутренних дел, средние училища и медицинские колледжи, учебные заведения, лиц рядового и начальствующего состава органов внутренних дел, б) Перечень медицинских противопоказаний к приему абитуриентов в высшие и средние физкультурные учебные заведения (Комитет по физической культуре и спорту при Совете министров СССР, Управление научно-исследовательской работы и учебных заведений, М.,1971), в) Перечень заболеваний, препятствующих отбору для поступления в общеобразовательные школы спортивного профиля, ДЮСШ, центры подготовки резервов большого спорта (Мотылянская Р.Е. и др., 1988)[5].
I. Все острые и хронические заболевания в стадии обострения
II. Особенности физического развития
- Резко выраженное отставание в физическом развитии, препятствующее выполнению упражнений и нормативов, предусмотренных учебными программами; резкая диспропорция между длиной конечностей и туловища.
- Все виды деформаций верхних конечностей, исключающие или затрудняющие возможность выполнения различных спортивных упражнений.
- Выраженная деформация грудной клетки, затрудняющая функционирование органов грудной полости.
- Выраженная деформация таза, влияющая на статику тела или нарушающая биомеханику ходьбы.
- Укорочение одной нижней конечности более чем на 3 см, даже при полноценной походке; выраженное искривление ног внутрь (Х-образное искривление) или наружу (О-образное искривление) при расстоянии между внутренними мыщелками бедренных костей или внутренними лодыжками большеберцовых костей свыше 12 см (только для взрослых).
III. Нервно-психические заболевания. Травмы центральной и периферической нервной системы
- Психотические и непсихотические психические расстройства вследствие органического поражения головного мозга. Эндогенные психозы: шизофрения и аффективные психозы. Симптоматические психозы и другие психические расстройства экзогенной этиологии. Лица, имеющие легкое кратковременное астеническое состояние после острого заболевания, допускаются к занятиям спортом после полного излечения.
- Реактивные психозы и невротические расстройства. Лица, имевшие острые реакции на стресс, нарушения адаптации и незначительно выраженные невротические расстройства, характеризующиеся в основном эмоциональноволевыми и вегетативными нарушениями, допускаются к занятиям спортом после полного излечения.
- Умственная отсталость.
- Эпилепсия.
- Инфекционные, паразитарные, вирусные заболевания центральной нервной системы (ЦНС) и их последствия. Поражения головного и спинного мозга при общих инфекциях, острых и хронических интоксикациях и их последствия (явления астенизации, нейроциркуляторная дистония, стойкие рассеянные органические знаки).
- Травмы головного и спинного мозга и их последствия.
- Сосудистые заболевания головного и спинного мозга и их последствия (субарахноидальные, внутримозговые и другие внутричерепные кровоизлияния, инфаркт мозга, транзиторная ишемия мозга и др.). Лица с редкими обмороками подлежат углубленному обследованию и лечению. Диагноз «нейроциркуляторная дистония» устанавливается только в тех случаях, когда целенаправленное обследование не выявило других заболеваний, сопровождающихся нарушениями вегетативной нервной системы. Даже при наличии редких обмороков подобные лица не могут быть допущены к занятиям единоборствами, сложнокоординационными, травмоопасными и водными видами спорта.
- Органические заболевания ЦНС (дегенеративные, опухоли головного и спинного мозга, врожденные аномалии и другие нервно-мышечные заболевания).
- Заболевания периферической нервной системы (включая наличие объективных данных без нарушения функций).
- Травмы периферических нервов и их последствия (включая легкие остаточные явления в форме незначительно выраженных нарушений чувствительности или небольшого ослабления мышц, иннервируемых поврежденным нервом).
- Последствия переломов костей черепа (свода черепа, лицевых костей, в том числе нижней и верхней челюсти, других костей) без признаков органического поражения ЦНС, но при наличии инородного тела в полости черепа, а также замещенного или незамещенного дефекта костей свода черепа.
- Временные функциональные расстройства после острых заболеваний и травм центральной или периферической нервной системы, а также их хирургического лечения. Лица, перенесшие закрытую травму головного и спинного мозга при инструментально подтвержденном отсутствии признаков поражения ЦНС могут быть допущены к занятиям спортом не ранее чем через 12 мес после полного излечения (не рекомендуются травмоопасные виды спорта).
IV. Заболевания внутренних органов
- Врожденные и приобретенные пороки сердца.
- Ревматизм, ревматические болезни сердца (ревматический перикардит, миокардит, ревматические пороки клапанов). Неревматические миокардиты, эндокардиты. Другие болезни сердца: кардиомиопатии, органические нарушения сердечного ритма и проводимости, пролапс клапанов (II степень и выше, I степень - при наличии регургитации, миксоматозной дегенерации клапанов, нарушений сердечного ритма, изменений на ЭКГ).
Занятия спортом противопоказаны при:
- частых желудочковых экстрасистолах;
- трепетании и мерцании предсердий;
- полной блокаде одной из ножек пучка Гиса;
- пароксизмальных и хронических рецидивирующих наджелудочковых и желудочковых тахикардиях;
- синдромах удлиненного Q-T, CLC и WPW, провоцирующих нарушения ритма;
- синдроме слабости синусового узла ;
- АВ-блокаде II степени типа Мобитц 2 и АВ-блокаде III степени ;
- значительных неспецифических изменениях реполяризации, свойственных миокардиодистрофии III степени.
- Лица, перенесшие неревматические миокардиты без исхода в миокардиосклероз, при отсутствии нарушений ритма сердца и проводимости, на фоне высокой толерантности к физической нагрузке могут быть допущены к занятиям спортом через 12 мес после полного выздоровления.
- Ишемическая болезнь сердца (ИБС) .
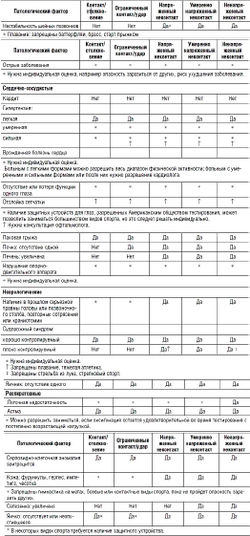
- Нейроциркуляторная дистония (гипертензивного, гипотензивного, кардиального или смешанного типов) - допускаются условно. Принципы экспертной оценки при пограничных состояниях кардиологического профиля приведены в гл. 3.
- Хронические неспецифические заболевания легких и плевры, диссеминированные болезни легких нетуберкулезной этиологии (включая заболевания, сопровождающиеся даже незначительными нарушениями функции дыхания).
- Бронхиальная астма. При отсутствии приступов в течение пяти лет и более, но сохраняющейся измененной реактивности бронхов допуск к занятиям отдельными видами спорта возможен (не рекомендуются виды спорта, направленные на развитие выносливости, зимние виды спорта, а также виды спорта, занятия которыми проходят в залах и связаны с использованием талька, канифоли и т.п.).
- Язвенная болезнь желудка и двенадцатиперстной кишки в стадии обострения. Язвенная болезнь желудка и двенадцатиперстной кишки в стадии ремиссии с нарушениями функции пищеварения и частыми обострениями в анамнезе. Лица с язвенной болезнью желудка или двенадцатиперстной кишки, находящиеся в течение 6 лет в состоянии ремиссии (без нарушений функции пищеварения), могут быть допущены к занятиям спортом (не рекомендуются виды спорта, направленные на развитие выносливости).
- Другие болезни желудка и двенадцатиперстной кишки, включая аутоиммунный гастрит и особые формы гастритов (гранулематозный, эозинофильный, гипертрофический, лимфоцитарный), болезни желчного пузыря и желчных путей, поджелудочной железы, тонкого и толстого кишечника, со значительными и умеренными нарушениями функций и частыми обострениями. Лица с геликобактерным гастритом могут быть допущены к занятиям спортом после соответствующего лечения. Лица с хроническими гастритами и гастродуоденитами с незначительными нарушениями функции и редкими обострениями, а также дискинезиями желчевыводящих путей с редкими обострениями могут быть допущены к занятиям спортом.
- Хронические заболевания печени (включая доброкачественные гипербилирубинемии), цирроз печени.
- Болезни пищевода (эзофагит, язва - до полного излечения; кардиоспазм, стеноз, дивертикулы - при наличии значительных и умеренных нарушений функции).
- Хронические заболевания почек (хронический гломерулонефрит, хронический первичный пиелонефрит, нефросклероз, нефротический синдром, первично-сморщенная почка, амилоидоз почек, хронический интерстициальный нефрит и другие нефропатии).
- Пиелонефрит (вторичный), гидронефроз, мочекаменная болезнь. Инструментальное удаление или самостоятельное отхождение одиночного камня из мочевыводящих путей (лоханка, мочеточник, мочевой пузырь) без дробления камней мочевыделительной системы, мелкие (до 0,5 см) одиночные конкременты почек и мочеточников, подтвержденные только ультразвуковым исследованием (УЗИ), без патологических изменений в моче, одноили двусторонний нефроптоз I стадии не являются противопоказанием к занятиям спортом.
- Системные заболевания соединительной ткани.
- Заболевания суставов - ревматоидный артрит, артриты, сочетающиеся со спондилоартритом, анкилозирующий спондилоартрит, остеоартроз, метаболические артриты, последствия инфекционных артритов. Перенесшие реактивный артрит с полным обратным развитием могут быть допущены к занятиям спортом через 6 мес после полного излечения.
- Системные васкулиты.
- Болезни крови и кроветворных органов. Лица, имеющие временные функциональные расстройства после несистемных болезней крови, допускаются к занятиям спортом после полного излечения.
- Стойкие изменения состава периферической крови (количество лейкоцитов менее 4,0×109/л или более 9,0×109/л, количество тромбоцитов менее 180,0×109/л, содержание гемоглобина менее 120 г/л).
- Злокачественные новообразования лимфоидной, кроветворной и родственных тканей: лимфо-, миело-, ретикулосаркомы, лейкозы, лимфозы, лимфогранулематоз, парапротеинемические гемобластозы (включая состояния после хирургического лечения, лучевой и цитостатической терапии).
- Острая лучевая болезнь любой степени тяжести в анамнезе, а также полученная ранее при аварии или случайном облучении доза излучения, превышающая годовую предельно допустимую дозу в пять раз (в соответствии с нормами радиационной безопасности - 76/87).
- Эндокринные болезни, расстройства питания и обмена веществ (простой зоб, нетоксический узловой зоб, тиреотоксикоз, тиреоидит, гипотиреоз, сахарный диабет, акромегалия, болезни околощитовидных желез, надпочечников, подагра, ожирение II-III степени).
V. Хирургические заболевания
- Болезни позвоночника и их последствия (спондилез и связанные с ним состояния, болезни межпозвонковых дисков, другие болезни позвоночника, выраженные нарушения положения позвоночника в сагиттальной плоскости: кифоз рахитический, кифоз туберкулезный, болезнь Шейерманна-Мау, болезнь Кальве; сколиотическая болезнь, явления выраженной нестабильности). Лица с нефиксированным искривлением позвоночника во фронтальной плоскости (сколиотическая осанка) и начальными признаками межпозвонкового остеохондроза с бессимптомным течением могут быть допущены к занятиям симметричными видами спорта.
- Последствия переломов позвоночника, грудной клетки, верхних и нижних конечностей, таза, сопровождающиеся нарушениями функций.
- Болезни и последствия повреждений аорты, магистральных и периферических артерий и вен, лимфатических сосудов: облитерирующий эндартериит, аневризмы, флебиты, флеботромбозы, варикозная и посттромботическая болезнь, слоновость (лимфедема), варикозное расширение вен семенного канатика (средней и значительной степени выраженности); ангиотрофоневрозы, гемангиомы.
- Хирургические болезни и поражения крупных суставов, костей и хрящей, остеопатии и приобретенные костно-мышечные деформации (внутрисуставные поражения, остеомиелит, периостит, другие поражения костей, деформирующий остеит и остеопатии, остеохондропатии, стойкие контрактуры суставов, другие болезни и поражения суставов, костей и хрящей). При болезни Осгуда-Шляттера вопрос о возможности допуска к занятиям спортом решается индивидуально.
- Застарелые или привычные вывихи в крупных суставах, возникающие при незначительных физических нагрузках.
- Дефекты или отсутствие пальцев рук, нарушающие функции кисти.
- Дефекты или отсутствие пальцев стопы, нарушающие полноценную опороспособность, затрудняющие ходьбу и ношение обуви (обычной и спортивной). За отсутствие пальца на стопе считается отсутствие его на уровне плюснефалангового сустава. Полное сведение или неподвижность пальца считается как его отсутствие.
- Плоскостопие и другие деформации стопы со значительными и умеренными нарушениями ее функций. При наличии плоскостопия II степени на одной ноге и плоскостопия I степени на другой ноге заключение выносится по плоскостопию II степени. Лица с плоскостопием I степени, а также II степени без артроза в таранно-ладьевидных сочленениях могут быть допущены к занятиям спортом.
- Грыжа (паховая, бедренная, пупочная), другие грыжи брюшной полости. Расширение одного или обоих паховых колец с явно ощущаемым в момент кольцевого обследования выпячиванием содержимого брюшной полости при натуживании - до полного излечения. Небольшая пупочная грыжа, предбрюшинный жировик белой линии живота, а также расширение паховых колец без грыжевого выпячивания при физической нагрузке и натуживании не являются противопоказанием к занятиям спортом.
- Геморрой с частыми обострениями и вторичной анемией, выпадением узлов II-III стадии. Рецидивирующие трещины заднего прохода.
- Лица, перенесшие оперативные вмешательства по поводу варикозного расширения вен нижних конечностей, вен семенного канатика, геморроидальных вен, трещин заднего прохода, могут быть допущены к занятиям спортом, если по истечении одного года после операции отсутствуют признаки рецидива заболевания и расстройств местного кровообращения.
- Выпячивание всех слоев стенки прямой кишки при натуживании.
- Последствия травм кожи и подкожной клетчатки, сопровождающиеся нарушениями двигательных функций или затрудняющие ношение спортивной одежды, обуви или снаряжения.
- Неокрепшие рубцы после операций и повреждений, по своей локализации затрудняющие выполнение физических упражнений; рубцы, склонные к изъязвлению; рубцы, спаянные с подлежащими тканями и препятствующие движениям в том или ином суставе при выполнении физических упражнений.
- Заболевания грудных желез.
- Злокачественные новообразования всех локализаций.
- Доброкачественные новообразования - до полного излечения. Лица, имеющие временные функциональные расстройства после хирургического лечения доброкачественных новообразований, допускаются к занятиям спортом после полного излечения.
VI. Травмы и заболевания ЛОР-органов
- Болезни и повреждения гортани, шейного отдела трахеи, сопровождающиеся даже незначительными нарушениями дыхательной и голосовой функций.
- Искривление носовой перегородки с выраженным нарушением носового дыхания (операция в подобных случаях проводится в возрасте не моложе 15 лет).
- Болезни наружного уха - до полного излечения.
- Заболевания евстахиевой трубы - до полного излечения.
- Гнойный одноили двусторонний эпитимпанит или мезатимпанит во всех формах и стадиях.
- Стойкие остаточные явления перенесенного отита (стойкие рубцовые изменения барабанной перепонки, наличие перфорации барабанной перепонки).
- Отосклероз, лабиринтопатия, кохлеарный неврит и другие причины глухоты или стойкого понижения слуха на одно или оба уха (в норме на оба уха восприятие шепотной речи должно быть на расстоянии 6 м, минимально допустимое снижение этого расстояния до 4 м).
- Нарушение проходимости евстахиевой трубы и расстройство барофункции уха.
- Вестибулярно-вегетативные расстройства, даже в умеренно выраженной степени.
- Заболевания придаточных пазух носа - до полного излечения.
- Деформации и хронические изменения в состоянии тканей носа, полости рта, глотки, гортани и трахеи, сопровождающиеся нарушениями дыхательной функции.
- Болезни верхних дыхательных путей (полипы полости носа, аденоиды, декомпенсированная форма хронического тонзиллита) - до полного излечения. Под хроническим декомпенсированным тонзиллитом принято понимать форму хронического тонзиллита, характеризующуюся частыми обострениями (2 и более в год), наличием тонзиллогенной интоксикации (субфебрилитет, быстрая утомляемость, вялость, недомогание, изменения со стороны внутренних органов), вовлечением в воспалительный процесс околоминдаликовой ткани, регионарных лимфоузлов (паратонзиллярный абсцесс, регионарный лимфаденит). К объективным признакам хронического декомпенсированного тонзиллита относятся: выделение гноя или казеозных пробок из лакун при надавливании шпателем на миндалину или при ее зондировании, грубые рубцы на небных миндалинах, гиперемия и отечность небных дужек и сращение их с миндалинами, наличие в подэпителиальном слое нагноившихся фолликулов, увеличение лимфатических узлов по переднему краю грудинно-ключично-сосцевидных мышц.
- Озена.
- Полное отсутствие обоняния (аносмия).
- Лица, имеющие временные функциональные расстройства после обострения хронических заболеваний ЛОР-органов, их травм и хирургического лечения, допускаются к занятиям спортом после полного излечения.
VII. Травмы и заболевания глаз
- Лагофтальм, заворот век и рост ресниц по направлению к глазному яблоку (трихиаз), вызывающий постоянное раздражение глаз; выворот век, нарушающий функцию глаза, сращение век между собой или с глазным яблоком, препятствующее или ограничивающее движение глаз и нарушающее функцию зрения, хотя бы одного глаза.
- Птоз века, нарушающий функцию зрения одного или обоих глаз.
- Упорное неизлечимое слезотечение вследствие заболевания слезных путей.
- Хронические заболевания конъюнктивы, роговицы, увеального тракта и сетчатки воспалительного или дегенеративного характера с частыми обострениями.
- Заболевания зрительного нерва.
- Атрофия зрительного нерва.
- Выраженная врожденная и приобретенная (в том числе травматическая) катаракта.
- Помутнение, деструкция стекловидного тела.
- Врожденные и приобретенные дефекты развития оболочек глаза, нарушающие функцию зрения.
- Афакия.
- Изменения на глазном дне.
- Состояния после проникающего ранения глаза.
- Инородное тело в глазе, не показанное к извлечению.
- Ограничение поля зрения одного или обоих глаз более чем на 20?.
- Нарушения двигательного аппарата глаз.
- Выраженный нистагм глазного яблока при значительном снижении остроты зрения.
- Содружественное косоглазие более 20? - вопрос о допуске решается индивидуально.
- Нарушения цветоощущения - вопрос о допуске решается индивидуально в зависимости от специфики избранного вида спорта.
- Аномалии рефракции: общий вариант - острота зрения: а) менее 0,6 Д на оба глаза (без коррекции); б) не менее 0,6 Д на лучший и 0,3 Д на худший глаз (без коррекции).
- При дальнозоркости вопрос о занятиях физической культурой и спортом решается в зависимости от остроты зрения и возможности пользоваться коррекцией.
Небольшим степеням дальнозоркости, как правило, свойственна высокая (без коррекции) острота зрения: 1,0 или 0,9-0,8 Д. При подобной остроте зрения и дальнозоркости небольших степеней возможны занятия всеми видами спорта.
Люди, имеющие дальнозоркость +4,0 Д и выше, при снижении относительной остроты зрения, когда коррекция является обязательной, могут быть допущены к занятиям только теми видами спорта, где допустимо использование очков. При этом очки должны быть легкими, прочно фиксированными, обладать высокими оптическими свойствами, а в летнее время иметь желто-зеленые светофильтры.
В случае дальнозоркости высоких степеней (выше +6,0 Д), которая обычно встречается при микрофтальме с тенденцией к возникновению отслойки, занятия спортом противопоказаны.
При дальнозорком и близоруком астигматизме слабых степеней и относительно высокой остроте зрения возможны занятия всеми видами спорта.
VIII. Стоматологические заболевания
- Нарушения развития и прорезывания зубов: отсутствие 10 и более зубов на одной челюсти или замещение их съемным протезом, отсутствие 8 коренных зубов на одной челюсти, отсутствие 4 коренных зубов на верхней челюсти с одной стороны и 4 коренных зубов на нижней челюсти с другой стороны или замещение их съемными протезами.
- Челюстно-лицевые аномалии, другие болезни зубов и их опорного аппарата, болезни челюстей со значительными и умеренными нарушениями дыхательной, обонятельной, жевательной, глотательной и речевой функций.
- Болезни твердых зубов, пульпы и периапикальных тканей, десен и пародонта, слюнных желез, языка и слизистой полости рта, не поддающиеся лечению.
IХ. Кожные и венерические заболевания
- Инфекции и другие воспалительные болезни кожи и подкожной клетчатки, трудно поддающиеся лечению; распространенные формы хронической экземы, диффузный нейродермит с распространенной лихенификацией, пузырчатка, герпетиформный дерматит, распространенный псориаз, распространенная абсцедирующая и хроническая язвенная пиодермия, ограниченные и часто рецидивирующие формы экземы, диффузный нейродермит с очаговой лихенификацией кожного покрова, дискоидная красная волчанка, фотодерматиты.
- Другие болезни кожи и подкожной клетчатки: хроническая крапивница, рецидивирующий отек Квинке , ограниченная склеродермия.
- Болезнь, вызываемая вирусом иммунодефицита человека (ВИЧ), включая ВИЧ-инфицирование.
- Сифилис и другие венерические болезни: третичный, врожденный сифилис; первичный, вторичный и скрытый сифилис при замедленной негативации классических серологических реакций. Лица с первичным, вторичным, скрытым сифилисом, гонореей и другими венерическими болезнями (мягкий шанкр, лимфатическая лимфогранулема, паховая гранулема, негонококковые уретриты) могут быть допущены к занятиям спортом после проведения контроля излеченности и снятия с диспансерного учета.
- Микозы: актиомикоз, кандидоз внутренних органов, кокцидиоидоз, гистоплазмоз, бластомикозные инфекции, споротрихоз, хромомикоз, мицетомы. Лица, страдающие дерматофитиями, вызванными грибами (микроспорум, эпидермофития, трихофитон), могут быть допущены к занятиям спортом после проведения контроля излеченности и снятия с диспансерного учета.
X. Заболевания половой системы
- Заболевания мужских половых органов (гиперплазия, воспалительные и другие болезни предстательной железы; водянка яичка, орхит и эпидидимит; гипертрофия крайней плоти и фимоз; болезни полового члена; водянка яичка или семенного канатика; нахождение обоих яичек в брюшной полости или паховых каналах; другие болезни мужских половых органов) со значительными и умеренными нарушениями функций. При наличии заболеваний, поддающихся консервативному или оперативному лечению, - до их полного излечения.
- Воспалительные заболевания женских половых органов (вульвы, влагалища, бартолиниевых желез, яичников, маточных труб, матки, тазовой клетчатки, брюшины) - до полного излечения.
- Выраженное варикозное расширение вен в области вульвы.
- Крауроз вульвы.
- Генитальный и экстрагенитальный эндометриоз.
- Выраженные нарушения положения женских половых органов.
- Резко выраженные или сопровождающиеся нарушением функций пороки развития и недоразвитие женской половой сферы (выраженный инфантилизм органов), гермафродитизм.
- Опущение или частичное выпадение женских половых органов.
- Стойкие нарушения менструальной функции.
XI. Инфекционные заболевания
- Инфекционные и паразитарные болезни: кишечные инфекции, бактериальные зоонозы, бактериальные и вирусные болезни, в том числе передаваемые членистоногими, болезни, вызываемые хламидиями, риккетсиозы и другие болезни, не поддающиеся или трудно поддающиеся лечению, включая временные функциональные расстройства после острых инфекционных и паразитарных болезней. При наличии положительных серологических или аллергологических реакций (Райта, Хеддельсона, Бюрне) без клинических проявлений бруцеллеза вопрос о допуске к занятиям спортом решается индивидуально. Носительство поверхностного (австралийского) антигена вирусного гепатита В является основанием для детального обследования с целью исключения скрыто протекающего хронического заболевания печени. Лица, переболевшие вирусным гепатитом, брюшным тифом, паратифами, при отсутствии у них нарушений функций печени и желудочно-кишечного тракта (ЖКТ) могут быть допущены к занятиям спортом, но не ранее чем через 6 мес после окончания стационарного лечения (не показаны виды спорта, направленные на развитие выносливости).
- Туберкулез органов дыхания: легких, бронхов, внутригрудных лимфатических узлов, плевры, в том числе неактивный при малых остаточных изменениях после перенесенного заболевания, включая спонтанно излеченный туберкулез. Наличие единичных мелких петрификатов в легких или внутригрудных лимфатических узлах не является противопоказанием к занятиям спортом.
- Туберкулез внегрудной локализации: периферических и брыжеечных лимфатических узлов, перикарда, брюшины, кишечника, костей и суставов, мочеполовых органов, глаз, кожи, других органов. Лица с неактивным туберкулезом органов дыхания и внегрудных локализаций, т.е. при отсутствии признаков активности после завершения лечения в течение 5 лет, снятия с диспансерного учета и отсутствии любых остаточных изменений, могут быть допущены к занятиям спортом.
- Лепра.
Противопоказания к занятиям спортом с учетом степени их контактности с позиции зарубежных специалистов приведены в табл. 2-1.
Примечания к табл. 2-1: Контакт/столкновение: бокс, хоккей на траве, американский футбол, хоккей на льду, лакросс, боевые виды, родео, европейский футбол, борьба. Ограниченный контакт/удар: бейсбол, баскетбол, велосипедный спорт, прыжки в воду, легкоатлетические прыжки (в высоту, с шестом, тройной), гимнастика, верховая езда. Напряженный неконтакт: аэробика, восхождения, танцы, фехтование, легкоатлетические метания (диск, копье, ядро), спортивная ходьба (соревнования). Умеренно напряженный неконтакт: бадминтон, керлинг, бег в разминочном темпе, настольный теннис. Ненапряженный неконтакт: стрельба из лука, гольф, стрелковый спорт, спортивная ходьба.
Особенности медикобиологического обеспечения детского и юношеского спорта
Состояние здоровья детей и подростков на современном этапе развития общества
Ухудшение состояния здоровья подрастающего поколения в последние десятилетия вызывает особую озабоченность специалистов.
Медицинская статистика убедительно свидетельствует о том, что состояние здоровья детей неуклонно ухудшается.
Так, в России за период с 1990 по 2000 г. среди детей в возрасте до 14 лет число случаев анемии выросло в 1,3 раза, болезней эндокринной и костно-мышечной системы - в 1,5 раза, аллергических состояний, болезней системы кровообращения и злокачественных опухолей - в 1,3 раза. Только 10% выпускников школ можно считать здоровыми, 50% имеют морфофункциональную патологию, 40% - хронические заболевания. У каждого второго школьника определяют сочетание нескольких хронических заболеваний. За период обучения в школе число детей с нарушениями опорнодвигательного аппарата возрастает в 1,5-2 раза, аллергическими болезнями - в 3 раза, близорукостью - в 5 раз. Наиболее неблагоприятные тенденции в состоянии здоровья среди всех групп населения отмечают в подростковом возрасте (15-17 лет). Именно в этой возрастной группе наблюдают самый значительный рост общей заболеваемости (в 1991-1995 гг. - в 1,3 раза).
Особого внимания в настоящее время заслуживает дисплазия соединительной ткани, клинико-морфологические признаки которой необычайно обширны. Кроме поражения опорно-двигательного аппарата и сердечно-сосудистой системы, диффузное нарушение соединительной ткани может обусловить патологию органов зрения, развитие паховых и диафрагмальных грыж, аномалии желче- и мочевыводящих путей, дивертикулеза и дивертикулита толстой кишки. В 10% случаев встречают также поражение легких - спонтанный пневмоторакс, врожденное недоразвитие одной из долей легкого, поликистоз, эмфизему, двусторонние бронхоэктазы.
Возросло в последние годы и число людей с различными аномалиями других органов и систем организма, особенно гепатобилиарной (в частности, желчного пузыря и желчевыводящих путей - дистопия желчного пузыря, его гипоплазия, деформации, аномалии желчевыводящих протоков) и мочевыделительной. Определенные аномалии последней считают факторами, предрасполагающими к возникновению почечнокаменной болезни, хронического пиелонефрита, артериальной гипертензии. В частности, при поликистозе, подковообразной почке, удвоении мочевыводящих путей пиелонефрит встречают в 7-10 раз чаще, чем у людей, не имеющих подобных аномалий.
С начала 90-х годов XX в. отмечают стремительный, более чем в 3 раза, рост заболеваемости и общего числа детей с сердечно-сосудистой патологией.
С одной стороны, указанные тенденции характеризуют улучшение качества диагностики, с другой - изменение структуры патологии с увеличением числа тяжелых, инвалидизирующих форм заболеваний, что подтверждено данными многочисленных клинических исследований.
Характерно, что наряду со снижением смертности от всех причин у детей в возрасте до 14 лет уровень смертности от болезней системы кровообращения остается практически на прежнем уровне. Большинство случаев смерти детей приходится на органические поражения сердца и сосудов, все большее значение приобретают жизнеугрожающие аритмии.
Артериальная гипертензия, сердечные аритмии, кардиомиопатии и даже атеросклероз, которые начинаются в детстве, прогрессируют и часто служат причиной инвалидности в среднем возрасте.
Структура сердечно-сосудистой патологии в детском возрасте за последние десятилетия претерпела существенные изменения. Наряду с тем что значительно уменьшилась частота ревматических поражений сердца и бактериальных эндокардитов, увеличился удельный вес нарушений сердечного ритма, артериальной гипертензии, кардиомиопатий, нейроциркуляторных дистоний. Отмечен ежегодный рост числа детей с врожденными пороками сердца, метаболическими нарушениями в миокарде. Эти изменения, естественно, должны привести к пересмотру существующих приоритетов в научно-практических медицинских программах.
Как показано многочисленными клиническими и эпидемиологическими исследованиями, одно из первых мест в структуре сердечно-сосудистых заболеваний у детей в настоящее время занимают нарушения сердечного ритма. Медикосоциальное значение аритмий определяют их распространенностью, склонностью к хроническому течению, повышенным риском внезапной смерти при их возникновении, высокой частотой инвалидизации и в то же время возможностью полного восстановления нормального вождения ритма при своевременной и правильной коррекции.
Проблемы жизнеугрожающих аритмий и внезапной сердечной смерти неразрывно связаны, так как непосредственной причиной последней служат асистолия или фибрилляция желудочков. Нарушения ритма в большей или меньшей степени могут приводить к развитию жизнеугрожающих состояний, аритмогенной кардиомиопатии, сосудистого коллапса и сердечной недостаточности.
В патогенезе жизнеугрожающих состояний при аритмиях, сопряженных с наиболее высоким риском внезапной смерти, имеет значение интенсивность и длительность провоцирующей стрессовой ситуации. Роль физической нагрузки или повышенного эмоционального возбуждения особенно очевидна у детей с синдромом удлиненного интервала Q-T и тахикардиями, когда определяют прямую связь между провоцирующим фактором и развитием жизнеугрожающей аритмии. Нередко на фоне нарушения ритма наступает различная по продолжительности потеря сознания. При этом у большей части детей отмечают преимущественное влияние на развитие симптомов физической или эмоциональной нагрузки. Особую роль играют внезапность и сила воздействия раздражителя, а также состояние стресслимитирующих систем.
В этой связи необходимо всестороннее исключение риска развития жизнеугрожающих состояний у детей, которые планируют или уже занимаются спортом.
Помимо самостоятельного значения, сердечные аритмии могут осложнять течение других заболеваний кардиогенной и некардиогенной природы, нередко принимая характер ведущего патологического симптома, представляющего наибольшую опасность для жизни пациента.
В России ежегодно регистрируют около 20-22 тыс. детей с врожденными пороками сердца. При этом большое число пороков сердца остается недиагностированным.
В настоящее время активно изучают клиническую, морфологическую и генетическую гетерогенность трех классических форм кардиомиопатий. Они характеризуются прогрессирующим течением, резистентностью к лечению и высокой смертностью, особенно в случаях позднего обнаружения. Уже идентифицировано более 40 различных генных мутаций, которые, как показывают результаты последних исследований, ответственны за клинический полиморфизм семейных случаев кардиомиопатий.
Среди вторичных кардиомиопатий в последние годы стали диагностировать аритмогенную кардиомиопатию, обусловленную вторичным изменением центральной гемодинамики и функции миокарда в результате стойких нарушений сердечного ритма. Аритмогенная кардиомиопатия развивается как следствие асинхронности и асинергии деполяризации миокарда предсердий и желудочков во время аритмии, что сопровождается резким нарушением перфузии. При восстановлении синусового ритма в течение нескольких недель размеры полостей сердца в большинстве случаев возвращаются к возрастной норме.
Приоритетным направлением в кардиологии считают молекулярно-генетическую диагностику кардиомиопатий и кардионейропатий - заболеваний, протекающих с поражением проводящей системы сердца, миокарда, внутрисердечного нервного аппарата. В течение последних 5 лет получены убедительные доказательства генетического полиморфизма синдрома удлиненного интервала Q-T (синдрома Романо-Уорда и Джервелла-Ланге-Нильсена ) - кардионейропатии, сопряженной с высоким риском внезапной сердечной смерти.
В последние два десятилетия в мировой литературе стремительно нарастает количество публикаций о болезни Кавасаки, сопровождаемой коронаритом, аневризмами венечных сосудов и инфарктами миокарда у детей и лиц молодого возраста. Длительно протекающий васкулит коронарных артерий вследствие болезни обусловливает раннюю инвалидизацию детей и даже внезапную смерть.
Болезнь встречают чаще у детей в возрасте до 5 лет. Эндемичная частота болезни составляет 6,5-9,5 на 100 000 детей в возрасте до 5 лет, эпидемическая частота - 121/100 000 соответственно. Коронариты при болезни Кавасаки служат основой формирования ишемической болезни у детей и пациентов молодого возраста. Они манифестируют стенокардией, инфарктом миокарда, аневризмой левого желудочка, нарушениями сердечного ритма и проводимости, синдромом внезапной сердечной смерти.
Установлено, что предрасполагающими факторами в возникновении коронаритов у детей служат наследственная отягощенность по ранним формам ИБС, неблагоприятные факторы перинатального периода, клинические признаки иммунологической дисфункции и врожденные аномалии коронарных сосудов.
Одной из приоритетных в педиатрии остается проблема артериальной гипертензии. Это связано с ее распространенностью среди детского населения (повышенное АД регистрируют у 8-25% школьников), а также с высокой вероятностью трансформации в ишемическую и гипертоническую болезнь. В дальнейшем АД остается повышенным у 33-42% подростков, а у 17-25% детей приобретает прогрессирующее течение. Это значит, что у каждого третьего ребенка со стабильно повышенным АД в дальнейшем возможно формирование гипертонической болезни. Отсюда вытекает необходимость разработки эффективных профилактических программ, включая своевременный скрининг в группах риска и предупреждение формирования устойчивых форм заболевания.
Для детей и подростков наиболее характерны пограничные формы течения артериальной гипертензии, в основе которой лежат вегетативная дисфункция и тесно связанное с ней хроническое психоэмоциональное напряжение. Избыточная реактивность на такое напряжение служит важным маркером развития стойкой артериальной гипертензии. В связи с этим изучение реактивности сердечнососудистой системы в условиях, моделирующих психоэмоциональное напряжение, считают важным критерием выделения группы риска по развитию артериальной гипертензии.
Несмотря на общее снижение заболеваемости и смертности от ревматизма, достигнутое за 20 лет, в последние годы участились случаи своевременно нераспознанных тяжелых форм ревматизма, при этом заболевание нередко манифестирует с формированием пороков сердца. Отмечают ежегодный рост ревматических поражений костно-мышечной системы и заболеваний соединительной ткани у детей. Следовательно, ослабление внимания в отношении ревматической патологии в настоящее время недопустимо.
Специального внимания требует профилактика ИБС. В нашей стране были проведены одни из первых исследования факторов риска атеросклероза у детей. Установлено, что наиболее эффективным считают изучение клинического и генетического полиморфизма атеросклероза, роли аутоиммунных поражений и инфекций в запуске патологического процесса. Так, среди наиболее значимых факторов риска развития атеросклероза у молодых людей - наследственная предрасположенность: ранняя (до 40 лет) гипертоническая болезнь, инфаркты миокарда и инсульты у родителей ребенка. Крайне важно своевременное определение групп риска, так как наиболее эффективна именно ранняя профилактика атеросклероза.
Особое внимание необходимо уделять изучению функционального состояния вегетативной нервной системы у детей и подростков. Раскрыта роль вегетативных нарушений в формировании функциональной кардиоваскулярной патологии: артериальной гипо- и гипертензии, пролапса митрального клапана, нарушений ритма и проводимости и др.
Оценка вариабельности сердечного ритма, которую проводили длительное время при помощи кардиоинтервалографии на коротких участках ЭКГ, должна уступить место более информативным критериям, полученным при помощи холтеровского мониторирования. Это же относится к оценке вегетативного обеспечения деятельности. Новые стресс-тесты, и особенно тилт-тест, позволяют более информативно оценить регуляцию сосудистого тонуса.
Серьезную медико-социальную проблему представляют и заболевания органов пищеварения ввиду их широкой распространенности у детей, особенностей клинического течения, высокого риска ранней манифестации и инвалидизации. Согласно предварительным результатам проводимой в 2002 г. Всероссийской диспансеризации детского населения в настоящее время в странах СНГ болезни органов пищеварения вышли по частоте встречаемости на 2-е место среди патологий (после острых респираторных заболеваний). По данным Минздравсоцразвития Российской Федерации, количество поражений пищеварительной системы у детей и подростков превышает 14 тыс. на 100 тыс. детского населения.
Среди хронических заболеваний пищеварительной системы особое место занимают поражения органов гастродуоденальной зоны, на долю которых приходится 70-75% гастроэнтерологических заболеваний у детей. Поражения двенадцатиперстной кишки встречаются чаще других заболеваний ЖКТ. Они сказываются на жизнедеятельности всей системы, усугубляя патологический процесс, существенно влияют на течение целого ряда заболеваний.
В последние годы четко просматривается тенденция к значительному омоложению гастродуоденальной патологии у детей, увеличению частоты деструктивных процессов, длительному рецидивирующему течению.
Основными нозологическими формами гастродуоденальной патологии у детей считают хронический гастродуоденит и гастрит, функциональные заболевания желудка и двенадцатиперстной кишки (неорганическая или неязвенная диспепсия) и язвенную болезнь желудка и двенадцатиперстной кишки. Уровень заболеваемости у детей составляет, по данным российских педиатров, 220-280?, достигая в крупных промышленных городах и экологически неблагоприятных регионах 300-500?.
Разнообразие клинических форм поражений органов гастродуоденальной зоны связано со сложностью и многообразием этиологических факторов и патогенетических механизмов развития заболевания. В большинстве случаев на ребенка воздействует комплекс факторов, сочетание которых, особенно при длительном воздействии, определяет развитие той или иной нозологической формы в условиях измененной реактивности детского организма.
Среди этиологических факторов основную роль в возникновении гастродуоденальной патологии играет прежде всего наследственность. В семьях больных детей родители или близкие родственники часто также страдают хроническими заболеваниями органов гастродуоденальной зоны. Роль наследственной отягощенности особенно велика при язвенной болезни двенадцатиперстной кишки, которую наследуют по аутосомно-доминантному или аутосомно-рецессивному типу, не сцепленному с полом. Однако отягощенная наследственность, даже при наличии полигенного комплекса наследственных факторов, реализуется лишь при воздействии на организм неблагоприятных экзогенных факторов, среди которых особое место принадлежит психоэмоциональным стрессогенным причинам. В современных условиях дети отличаются ускоренным физическим, психическим и половым развитием. При этом изменяется взаимодействие между функциями ЦНС и функциональным состоянием органов пищеварения. Лабильность эмоциональной сферы у детей и гомеостаза вследствие морфофункциональных изменений, которые происходят постоянно и связаны с физиологическим ростом и развитием организма ребенка, создает предпосылки для возникновения функциональных и органических заболеваний пищеварительных органов. Установлено, что прежде всего на развитие заболеваний органов гастродуоденальной зоны, в том числе язвенной болезни двенадцатиперстной кишки и желудка, влияет хронический психологический стресс. Определена прямая зависимость между интенсивностью воздействия неблагоприятных психопатологических факторов и возникновением, а также рецидивированием гастродуоденальных заболеваний. Обнаружены психологические и характерологические особенности, свойственные больным с язвенной болезнью: стойкий депрессивный синдром, психопатизация личности, наличие астенических нарушений.
Особым фактором, обусловливающим развитие воспалительных и деструктивных заболеваний органов гастродуоденальной зоны, служит специфический инфекционный агент Helicobacter pylori, обнаруживаемый на поверхности эпителиальных клеток и в глубине желудочных ямок большинства больных с гастродуоденальной патологией. Геликобактерная инфекция отличается вирулентностью, которую обеспечивают спиралевидная форма бактерии и наличие многочисленных жгутиков, адгезивностью и патогенностью (выделение токсинов и токсических ферментов). Естественный резервуар Helicobacter pylori - человек, причем инфицирование происходит обычно в детском возрасте.
Важным эпидемиологическим фактором геликобактериоза служит социальноэкономический статус населения: чем он ниже, тем выше риск инфицирования. Частота инфицирования детей школьного возраста геликобактерной инфекцией постоянно увеличивается (около 10% в год) и достигает максимума у взрослого населения, что позволяет считать геликобактериоз наиболее распространенной инфекцией человечества (встречают у 60% населения земного шара). Распространенность геликобактерной инфекции среди детского населения России составляет 70%. Столь высокая обсемененность свидетельствует о том, что в ближайшее время будет происходить дальнейший рост заболеваний гастродуоденальной зоны, ассоциированных с Helicobacter pylori. В настоящее время при хронических формах гастрита и гастродуоденита этот возбудитель обнаруживают у 52-55% больных, при эрозивно-язвенных процессах - у 82-98%.
В то же время у детей и подростков встречают и язвы желудка, не ассоциированные с геликобактером, которые составляют 4-8% общего числа язвенных поражений верхних отделов ЖКТ. Сюда входят и острые стрессовые язвы, которые могут быть связаны и с приемом определенных лекарств. Язвы эти проходят бесследно, если исчезает причина, их вызвавшая.
Неблагоприятная экологическая обстановка и нерациональное питание также способствуют росту частоты и раннему возникновению заболеваний гастродуоденальной зоны.
В современных условиях необходимо говорить об изменившемся морфогенезе и характере течения патологического процесса в гастродуоденальной зоне. Типичные для кислотозависимых состояний органов гастродуоденальной зоны синдромы (болевой, диспептический и астеновегетативный) далеко не всегда манифестируют, нередко присутствуют стертые, малосимптомные формы заболеваний. В то же время наметилась тенденция к прогрессированию и развитию тяжелых форм гастродуоденита в детском возрасте, часто с их трансформацией в язвенную болезнь в последующем. Примерно у 30% больных, особенно с нодулярными формами хронического гастрита и гастродуоденита, при катамнестическом наблюдении в течение 2-3 лет воспалительные изменения слизистой оболочки желудка и двенадцатиперстной кишки трансформируются в деструктивные и язвенные.
Частота обнаружения язвенной болезни у детей достигла 2%. Она представляет серьезную проблему клинической медицины в связи с достаточно высоким уровнем распространения, омоложением патологии, утяжелением клинического течения и недостаточной эффективностью лечения. Помимо раннего начала заболевания (манифестация возникает уже в возрасте 7-9 лет, а пик заболеваемости приходится у девочек на 9-11, у мальчиков - на 12-14 лет) особенностью течения язвенной болезни в современных условиях считают изменение морфогенеза. Малосимптомное течение или безболевой вариант наблюдают более чем у 5% больных. Часто развиваются осложнения (у 20-25% детей обострения язвенной болезни сопровождаются кровотечением), нивелируются сезонные обострения, отмечают недостаточную эффективность либо устойчивость к проводимому лечению.
Значительное место в спектре заболеваний пищеварительной системы занимают поражения, возникшие в результате приема лекарственных препаратов. К ним, в частности, относят развитие гастропатии и язв желудка на фоне приема нестероидных противовоспалительных средств.
Нестероидные противовоспалительные препараты, основными показаниями для назначения которых служат воспалительные процессы различной природы и локализации, боль, лихорадка, склонность к развитию тромбозов, относят к числу наиболее широко применяемых в клинической практике лекарственных средств. Во всем мире каждый день их употребляют примерно 30 млн пациентов, а ежегодно - более 300 млн человек.
При приеме нестероидных противовоспалительных средств могут поражаться практически любые отделы пищеварительного тракта - от пищевода до прямой кишки. Наиболее часто повреждающее действие эти препараты оказывают на слизистую оболочку желудка и двенадцатиперстной кишки. Эти поражения получили собственное название: «гастропатия, индуцированная нестероидными противовоспалительными препаратами». Однако даже кратковременный их прием в небольших дозах может приводить к развитию побочных эффектов (перфоративные язвы желудка и двенадцатиперстной кишки), которые в 5% случаев могут представлять серьезную угрозу для жизни. Описаны случаи, когда НПВП послужили провоцирующим фактором развития неспецифического язвенного или эозинофильного колита. Описано возникновение ректальных язв и стриктуры при введении этих препаратов в виде свечей. Именно поэтому в настоящее время особое внимание должно быть привлечено к проблеме безопасного применения этих лекарственных средств.
Чрезмерное увлечение антибиотикотерапией даже при легком течении респираторной инфекции, необоснованное и нерациональное назначение антибактериальных средств в ряде случаев способствуют развитию антибиотико-ассоциированной диареи. Особенно часто ее вызывают такие широко применяемые в поликлинической и стационарной практике препараты, как клиндамицин, линкомицин, ампициллин, бензилпенициллин, цефалоспорины, тетрациклин, эритромицин. При этом способ назначения антибиотика особой роли не играет.
Наряду с заболеваниями, ассоциированными с геликобактером, одними из самых распространенных форм гастроэнтерологической патологии считают рефлюксэзофагиты и гастроэзофагеальную рефлюксную болезнь. Из-за природного повышения кислотообразования у детей, их эмоциональной лабильности часто возникают антиперистальтические движения, и кислое содержимое желудка забрасывается в пищевод, раздражая кислотой его слизистую. Возникают воспаление, эрозии, происходит перерождение слизистой оболочки, развивается так называемый пищевод Барретта. Этот процесс, как и атрофия при геликобактериозе, достаточно длительный, и не всегда педиатры это заболевание фиксируют. Именно поэтому «взрослым» специалистам приходится заниматься этим чаще. Но в последние годы, возможно из-за акселерации, все чаще и чаще педиатры вынуждены обращать внимание на данную болезнь. В клинической картине заболевания - боль за грудиной, нарушение глотания, дискомфорт, отрыжка, частые икоты.
Что касается распространенности заболеваний органов мочевой системы у детей, то популяционные исследования показывают превалирование микробновоспалительных заболеваний органов мочевой системы (табл. 1).
Таблица 1. Частота различных болезней органов мочевой системы, по данным исследования 13 регионов Российской Федерации (на 1000 детского населения)
|
Нозологическая форма |
Частота |
|
Инфекция мочевой системы, включая пиелонефрит |
18.0 |
|
Гломерулонефрит |
3.3 |
|
Дисметаболическая нефропатия, включая нефролитиаз |
1.4 |
|
Тубулоинтерстициальный нефрит |
1.0 |
|
Анатомические аномалии органов мочевой системы |
1.3 |
|
Прочие |
4.0 |
|
В том числе | |
|
Семейные, морфологически не уточненные нефропатии |
0.20 |
|
Наследственный нефрит (синдром Альпорта) |
0.17 |
|
Дисплазия почек |
0.17 |
|
Тубулопатии |
0.18 |
|
Нефрит при геморрагическом васкулите |
0.09 |
|
Лекарственные нефропатии |
0.06 |
|
Нефрит при системных болезнях соединительной ткани |
0.06 |
|
Гемолитико-уремический синдром |
0.01 |
По данным некоторых авторов, инфекцию мочевой системы встречают в возрасте детей до 11 лет с частотой 1,1% у мальчиков и 3% - у девочек.
Согласно другим авторам врожденные пороки развития органов мочевой системы составляют 30% всех случаев врожденных аномалий различных органов и систем. Обычно эти пороки разделяют на три группы. Первая группа - летальные, когда отсутствие почек или их тяжелая дисплазия приводит к неблагоприятному исходу в течение первых дней-месяцев жизни ребенка. Вторая - основным клиническим синдромом оказывается обструктивный пиелонефрит. Третья - когда аномалию определяют случайно при ультразвуковом или рентгеноконтрастном исследовании.
В нефрологической клинике частота анатомических аномалий почек при различных нефропатиях составляет 33,5%. При рентгеноконтрастном исследовании, проведенном у детей, страдающих эконефропатией с гематурией, практически у всех определяют анатомические аномалии мочевой системы. В большинстве своем это органные стигмы дизэмбриогенеза, но у отдельных больных - подковообразная почка, удвоение почек. У трети пациентов имеется сочетание нескольких аномалий развития.
По данным клинических наблюдений, вторичный обструктивный пиелонефрит - наиболее частый вариант микробно-воспалительных заболеваний органов мочевой системы (табл. 2). При этом очень часто основой для развития пиелонефрита оказывается не только обструктивная уропатия, но и метаболические расстройства у ребенка.
Таблица 2. Структура инфекций мочевой системы (по данным клиники нефрологии Московского научно-исследовательского института педиатрии и детской хирургии Минздрава Россйской Федерации за 1996-1998 гг.)
|
Нозологическая форма |
Количество больных | |
|
абсолютное |
% | |
|
Пиелонефрит: |
328 |
92,7 |
|
обструктивный |
38.0 | |
|
метаболический |
25.5 | |
|
обструктивно-метаболический |
36.5 | |
|
Инфекция мочевыводящих путей, включая цистит |
23 |
7.3 |
|
Всего |
351 |
100 |
Среди обструктивных уропатий, способствующих развитию пиелонефрита, особое место занимает пузырно-мочеточниковый рефлюкс, который встречают у 1-2% детей раннего возраста. Прогностически тяжелые формы пузырно-мочеточникового рефлюкса неблагоприятны из-за формирования реф люкс-нефропатии. Нарушения уродинамики, как основа развития микробно-воспали тельного процесса в почках, могут быть связаны с изменениями функции мочевого пузыря в виде гиперили гипорефлекторного его состояния. При нейрогенной дисфункции мочевого пузыря микробно-воспалительный процесс в почках нередко носит вялый, торпидный характер, а в качестве патогенной флоры оказываются хламидии или уреаплазмы.
Если при популяционном исследовании инфекции стоят на первом месте среди заболеваний органов мочевой системы, то в условиях специализированного нефрологического стационара превалируют дети, которые нуждаются в лечении гломерулонефрита.
При эпидемиологическом обследовании в неэндемичных по мочекаменной болезни регионах оксалатно-кальциевую кристаллурию определяют у 20% детей. У 14% детей отмечено сочетание кристаллурии с оксалатурией (экскреция с мочой превышает 130 мкмоль/сут). В моче у детей (чаще старшего возраста), кроме агрегированных крупных кристаллов, отмечают повышенное содержание эритроцитов и белка. У этих детей при клиническом обследовании находят все симптомы, характерные для дисметаболической нефропатии с оксалатно-кальциевой кристаллурией.
Гематурия и/или протеинурия служат, как правило, первыми клиническими проявлениями дисметаболической нефропатии с оксалатно-кальциевой кристаллурией или оксалатной нефропатией. Наличие гематурии - нередко единственный симптом, который привлекает к себе внимание и требует клинического обследования детей. Однако в процессе обследования и наблюдения за этими детьми нередко выясняется, что патология органов мочевой системы не единственный признак заболевания. У 70% детей число малых аномалий развития превышает 5, анатомические аномалии желчного пузыря определяют у 50% детей, патологию ЖКТ - у 15%, аномалии строения сердца - у 9%, внутричерепную гипертензию - у 9%, хронический тонзиллит - более чем у 80% пациентов. Такое сочетание симптомов поражения различных органов и систем характерно для экодетерминированных заболеваний.
В настоящее время как в популяции в целом, так и в возрастной группе до 18 лет растет заболеваемость инфекциями, передаваемыми половым путем, в связи с чем эта проблема приобрела чрезвычайную актуальность. В последние годы прогрессирует заболеваемость сифилисом, гонореей, трихомониазом и хламидиозом среди детей и подростков. В 2002 г. удельный уровень больных сифилисом в возрастной группе до 18 лет составил 5,5%, гонореей - 6,8%, трихомониазом - 2,3%, хламидиозом - 3,4% числа заболевших. Заметной проблемой считают и тенденцию к «омоложению» инфекций, передаваемых половым путем. За последние 7 лет число подростков, больных сифилисом, увеличилось в 14 раз, а детей до 12 лет - в 35 раз.
Основные пути инфицирования детей следующие.
- Трансплацентарный - ВИЧ, вирусные гепатиты В и С, сифилис, папилломавирусная инфекция.
- Перинатальный - ВИЧ, вирусные гепатиты В и С, сифилис, гонококковая, трихомонадная, хламидийная и папилломавирусная инфекции.
- Грудное вскармливание - ВИЧ (для вирусных гепатитов В и С, сифилиса риск инфицирования недостаточно выяснен).
- Прямой контакт:
- аутоинокуляция (герпетическая и папилломавирусная инфекции);
- через бытовые предметы (риск инфицирования трихомонадной и папилломавирусной инфекциями бытовым путем до настоящего времени изучен недостаточно, для остальных инфекций, передаваемых половым путем, - практически исключен);
- половой контакт (все инфекции, передаваемые половым путем).
Внутривенное введение наркотиков, переливание крови и/или ее продуктов (ВИЧ, вирусные гепатиты В и С). Большинство зарубежных исследователей ставят инфицирование возбудителями инфекций, передаваемых половым путем, при тесных бытовых контактах либо аутоинокуляции на последнее место по степени распространенности и расценивают такие случаи как казуистические (за исключением вирусов простого герпеса и папилломы человека). По данным же отечественных исследователей, возможность инфицирования в этих случаях не исключается, а согласно публикациям некоторых авторов заражение детей контактно-бытовым путем достаточно широко распространено (0,7% для гонореи, 26,1% для трихомониаза, 66,1% для хламидиоза).
Ранее половой путь инфицирования был более характерен для подростков, однако в настоящее время увеличилось число случаев передачи инфекции подобным путем и в группе детей до 12 лет. По данным различных исследователей, от 7,5 до 70% общего числа воспалительных заболеваний нижних отделов мочеполового тракта у детей относят к инфекциям, передаваемым половым путем. При этом их распространенность у детей с половыми контактами в анамнезе колеблется в следующих пределах: гонорея - от 0 до 26,3%, хламидиоз - от 3,9 до 17%, трихомониаз - от 0 до 19%, сифилис - от 0 до 5,6%. Разница в показателях обусловлена тем, что заболеваемость инфекциями, передаваемыми половым путем, широко варьирует как в разных регионах, так и в популяциях одного региона.
Неуклонно растет и число детей с вертеброгенной патологией, одной из причин которой служит дисплазия соединительной ткани. Опираясь на официальную статистику, нарушения осанки и сколиозы среди детей РФ составляют 3,7 и 0,8% соответственно. Однако это значительно меньше, чем при целевых выборочных углубленных обследованиях детей. Так, некоторые авторы, ссылаясь на данные отечественной и зарубежной литературы, приводят следующие цифры: нарушение осанки у детей младшего и среднего школьного возраста в форме сколиоза составляет около 40%.
По данным других авторов, во всех возрастных группах примерно у 30% детей отмечают какую-либо ортопедическую патологию. Уже в 5-летнем возрасте среди детей выделена довольно большая группа с нарушениями осанки и сколиозом, а среди детей, идущих в школу, деформации позвоночника и нарушения осанки определяли в том же количестве, что и у одинадцатилетних, т.е. до 15%. Наиболее постоянными и ведущими симптомами у детей при сколиозах были нарушения в области подвздошно-крестцового сочленения, часто сопровождаемые перекосом линии таза.
Согласно результатам исследований 1,7% школьников страдают сколиозом и 35% - различными формами патологических осанок.
По данным некоторых авторов, при обследовании 57 детей в возрасте от 4 до 14 лет в 57,1% случаев обнаружили дистрофические изменения по типу деформирующих остеохондрозов в атлантоокципитальных и атлантоаксиальных сочленениях. Выпрямленность шейного лордоза была установлена у 50%, S-образная деформация - у 11,5%, кифотическая с угловым кифозом на уровне СIV-СV - у 23,1% обследованных детей. Симптом лестницеобразного смещения тел позвонков обнаружен в 15,4% наблюдений. Псевдоспондилолистезы обнаружены в 38,5% наблюдений. Снижение высоты межпозвонковых дисков на уровне СIV-СV-СVI сегмента обнаружено в 38,5% наблюдений. Последствия натальной травмы шейного отдела позвоночника определены у 29% детей. Аномалии развития краниовертебральной зоны и шейного отдела позвоночника диагностированы у 34 из 57 детей.
В ходе исследования наблюдали 84 детей и подростков в возрасте от 7 до 15 лет, которые лечились в клинике детской неврологии по поводу острого нарушения кровообращения в ЦНС, наступившего под влиянием механического воздействия на позвоночник. Физические нагрузки, вызвавшие нарушения, не были чрезвычайными и способными вызвать травму при здоровом позвоночнике. Путем клинического обследования с применением рентгенографии позвоночника, реоэнцефалографии и миографии у 62% детей и подростков было сделано заключение о перенесенной родовой травме позвоночника с наличием нестабильности в отдельных его сегментах и компенсаторных приспособлений. У остальных 38% детей можно было говорить о перенесенной родовой травме лишь предположительно, однако обнаруживали функциональные блокады в отдельных сегментах и выраженный мышечно-тонический дисбаланс на всем протяжении позвоночника. Почти у всех детей, за редким исключением, перед заболеванием отмечали ускоренный рост тела в длину на 12-15 см за несколько месяцев. Основная масса больных - в возрасте 12-14 лет (82%), когда отмечали выраженные предпубертатные изменения в организме.
На основании обследования 322 школьников с близорукостью отметили клинические проявления остеохондроза позвоночника у 21 из них (6,6%), при этом изменения в шейном отделе присутствовали у 17 детей и подростков. Нарушения же осанки той или иной степени выраженности были обнаружены у 153 школьников (47,5%). У 84 учащихся (20,6%) был установлен синдром внутричерепной гипертензии, диагноз которой ставили на основании клинической картины и характерных изменений на глазном дне, но обязательно подтверждали результатами УЗИ головного мозга. Величина внутричерепного давления колебалась от 160 до 220 мм рт.ст. У 37 школьников был нарушен венозный отток из полости черепа.
В подобной ситуации общество совершенно обоснованно возлагает большие надежды на повышение двигательной активности подрастающего поколения, в частности занятия спортом, оказывающие благоприятное влияние на формирование костной ткани, сердечно-сосудистую систему, иммунитет. В связи с этим тенденция к уменьшению количества спортивных школ, возникшая в середине 1990-х гг., сменилась в последние несколько лет стабилизацией, ростом их количества и числа занимающихся детей. В настоящее время у нас в стране 4379 спортивных школ, из которых 1215 олимпийского резерва, где юные спортсмены занимаются специализированной спортивной подготовкой. Около 60% ДЮСШ находятся в ведении органов образования.
Однако на фоне роста количества спортивных школ наблюдается снижение долгосрочной эффективности их работы. Подобная ситуация в значительной степени связана с проблемой детских тренеров, которые должны стремиться не к воспитанию юных чемпионов, а к гармоничному развитию детей и подростков через избранный вид спорта с учетом больших вариаций в этом возрастном диапазоне уровня физического развития, полового созревания, функциональных возможностей ведущих систем организма и его энергетических потенций.
Современное развитие высших спортивных достижений целиком и полностью опирается на совершенствование мастерства в детском и юношеском спорте. Однако широкое и активное участие детей в спорте высших достижений неоднозначно воспринимает медицинская общественность в силу существующих этических и медицинских проблем. Всемирные юношеские игры, проведенные в Москве в 1998 г., показали, что спортивные достижения юношей и девушек очень близки к рекордам взрослых спортсменов. Несмотря на успехи, эти достижения свидетельствуют о том, что в детском и юношеском спорте идет опасный процесс массовой производственной эксплуатации детского спортивного труда, приводящей к истощению резервов растущего организма и уменьшению в целом структурнофункциональных ресурсов подрастающего поколения. Это подтверждает и статистика детского спортивного травматизма. Большинство международных федераций по видам спорта уже сейчас планируют и проводят континентальные первенства и чемпионаты мира среди юношей, что может привести к полной профессионализации юношеских соревнований с теми же негативными признаками, которые присущи взрослым турнирам (болезни, травмы, использование допинга и др.). Следует также учитывать, что часто детские спортивные соревнования превращаются в шоу-бизнес с целью извлечения прибыли.
Все эти факты указывают на то, что детский спорт социально не защищен и бесправен. До настоящего времени отсутствуют нормативные акты о возрастных периодах для начала занятий детей спортом, количестве соревнований и медицинском страховании, научные рекомендации по проведению тренировочного процесса и возможным физическим нагрузкам у юных спортсменов.
Поскольку начало занятий спортом по возрасту не регламентируется нормативными государственными актами, тренеры по своему усмотрению начинают раннюю специализацию детей с 4-5 до 7-9 лет (гимнастика, плавание, фигурное катание, акробатика и др.), по существу не обосновывая своих действий. При этом почти полностью отсутствует медицинское сопровождение такого раннего включения детей в различные по интенсивности тренировочные режимы.
В то же время убедительно доказано, что неадекватные тренировочные нагрузки до пубертатного периода задерживают его развитие.
В период подросткового спорта, когда наблюдают временное несоответствие между линейным ростом и минеральным накоплением, особенно возрастает риск повреждений. В результате незаконченного формирования костной ткани у подростков эпифизы и апофизы оказываются очень чувствительны к перегрузке, в связи с чем у юных атлетов часто возникают различные типы остеохондропатий (асептические некрозы губчатой кости), служащих противопоказанием к дальнейшим занятиям спортом.
Особое значение для развития спорта в настоящее время приобретает система отбора будущих юных талантов. Нередко в погоне за результатами тренеры не жалеют ребенка. Прискорбно, что и родители молчаливо соглашаются с необходимостью определенных жертв во имя серьезной спортивной карьеры их сына или дочери. Именно поэтому существует настоятельная необходимость обеспечения прав ребенка при осуществлении спортивной деятельности и создания жестких правовых норм ответственности родителей и тренеров за здоровье детей, занимающихся в спортивной школе. Реальна идея о необходимости заключения юридически полноценного договора между тренером и родителями, гарантирующего сохранение и охрану здоровья ребенка, который занимается в спортивной школе, и вместе с тем учитывающего финансовые интересы обеих договаривающихся сторон в будущем, например в случае перехода подготовленного атлета в профессиональный спорт.
Специфику организации детского спорта по многим видам определяют рамки паспортного и биологического возраста. Достижение высоких результатов не только оплачивается ценой длительных изматывающих тренировок, но и имеет моральные и этические составляющие. Достижение результата любым путем становится обыденным фактором. В последнее время сталкиваются с вопиющими фактами, связанными с фальсификацией паспортного возраста спортсменов, на которые обращают внимание как родители юных спортсменов, так и средства массовой информации. Речь идет о так называемых «переделанных» детяхспортсменах, чей паспортный возраст занижен на 4-5 лет по «официальным документам» - свидетельствам о рождении, что дает им явное преимущество при участии в спортивных состязаниях. Это касается как отдельных спортсменов, так и целых команд.
Попытка достичь успеха любыми средствами нередко приводит к тому, что в системе подготовки юных спортсменов начинают использовать фармакологические препараты, в том числе относящиеся к группе допингов.
В настоящее время все более напряженные физические и психические нагрузки, направленные на достижение высоких спортивных результатов, нередко приводят к увеличению отклонений в состоянии здоровья детей и подростков. При проведении ежегодных проверок детских и юношеских спортивных школ отмечено, что до 30% учащихся не проходят углубленных медицинских обследований, а из числа прошедших только 5% признают здоровыми, от 15 до 35% юных спортсменов имеют отклонения в состоянии здоровья и противопоказания к занятиям спортом. Среди учащихся училищ олимпийского резерва только 25% признают здоровыми (приказ Минздрава РФ от 20 августа 2001 г. № 337).
Учитывая сказанное, эффективное медицинское обеспечение детского и юношеского спорта приобретает особое значение. Оно должно включать:
- анализ динамики физического и биологического развития юных спортсменов;
- участие в медико-биологическом отборе в отдельные виды спорта;
- оценку организации тренировочных занятий с позиции соответствия используемых упражнений:
- сенситивные периоды развития отдельных двигательных качеств;
- необходимый уровень биомеханической безопасности;
Особенности функционирования ведущих систем организма и его энергетических возможностей у детей и подростков
При организации занятий спортом в детском и подростковом возрасте особое значение имеет знание особенностей функционирования ведущих систем организма и его энергетических возможностей. В сгруппированном виде они выглядят следующим образом.
- Высокий уровень возбудимости, повышенная реактивность.
- Относительная слабость внутреннего торможения.
- Более низкие функциональные возможности аппарата кровообращения и менее совершенная его регуляция.
- Менее экономичный расход энергии.
- Значительно уменьшенные, по сравнению со взрослыми, возможности удовлетворения кислородного запроса, более низкий уровень максимального кислородного потребления и короткое время его удержания.
- Более низкие способности к выполнению анаэробной работы.
- Более выраженные сдвиги вегетативных функций при физическом напряжении.
- Более длительный восстановительный период.
Особенно неустойчивы функции организма в возрасте от 11 до 15 лет, в период полового созревания, что требует большой осторожности в плане дозировки физических упражнений.
Особенности функционирования сердечно-сосудистой системы в пубертатном периоде
В пубертатном периоде рост различных органов и систем происходит с неодинаковой интенсивностью, что нередко ведет к временным нарушениям координации их функций. Это относится прежде всего к сердечно-сосудистой системе. В такой период отмечают отставание объема сердца от размеров тела. Подростковому периоду свойственно также опережение нарастания объема сердца по сравнению с увеличением просвета крупных сосудов. Это считают одним из важных факторов, способствующих повышению АД и возникновению систолического шума в период полового созревания.
В определенном проценте случаев отмечают отклонения в процессе возрастной эволюции сердечно-сосудистой системы в сторону гипоили гиперэволюции сердца.
Гипоэволюция сердца, т.е. отставание от нормальной динамики развития, включает два морфологических варианта: малое гипоэволютивное сердце и гипоэволютивное сердце митральной конфигурации. К гиперэволюции сердца относят юношескую гипертрофию миокарда.
Малое гипоэволютивное сердце характеризуется малыми размерами, его встречают преимущественно у подростков высокого роста при наличии дефицита массы тела, имеющих длинные конечности и узкую грудную клетку. Эти подростки обычно предъявляют жалобы астеновегетативного характера (сердцебиение, одышка, слабость, быстрая утомляемость, боли в области сердца, обморочные состояния и др.). Развитию гипоэволютивного сердца способствуют хронические токсикоинфекции, частые инфекционные заболевания, неполноценное питание, хроническое переутомление, низкая физическая активность и др.
Гипоэволютивное сердце митральной конфигурации наблюдают в тех случаях, когда не завершился поворот сердца вперед и влево. При этом размеры сердца нормальные. Однако на фронтальной рентгенограмме оно имеет митральную конфигурацию за счет дуги легочной артерии, которая выходит за левый контур сердца в области талии. Подростки с таким сердцем, как правило, не предъявляют жалоб. Однако этот вариант физиологического развития считают крайним.
Юношеская гипертрофия сердца бывает обычно у подростков с гармоничным развитием, особенно у тех, кто занимается физической культурой и спортом. Такое сердце имеет хорошие показатели функционального состояния.
В пубертатном периоде нередко возникают нейроэндокринные нарушения с развитием вегетативной дисфункции. Эти нарушения, как правило, исчезают к концу полового созревания, но в ряде случаев они служат основой развития таких заболеваний, как нейроциркуляторная дистония (астения) и гипертоническая болезнь.
У подростков, так же как и у взрослых, различают три типа гемодинамики, которые определяют по сердечному индексу, - гипокинетический, эукинетический и гиперкинетический.
Список литературы
- Автандилов А.Г., Александров А.А., Кисляк О.А. и др. Рекомендации по диагностике, лечению и профилактике артериальной гипертензии у детей и подростков // Профилактика заболеваний и укрепление здоровья. - 2003. - Т. 6. - № 3 . - С. 24-38; Т. 6. - № 4. - С. 43-53.
- Александров А.А. Повышенное артериальное давление в детском и подростковом возрасте (ювенильная артериальная гипертония) // Российский медицинский журнал. - 1997. - № 9. - С. 559-565.
- Аникин В.В., Курочкин А.А. Особенности нейроциркуляторной дистонии в подростковом возрасте // Российский кардиологический журнал. - 1999. - № 2. - С. 17-19.
- Белоконь Н.А., Кубергер М.Б. Болезни сердца и сосудов у детей. - М.: Медицина, 1987. - Т. 2. - 480 с.
- Белоусов Ю.В. Гастродуоденальная патология у детей: проблемы и перспективы. - http://www.gastroscan.ru/literature/authors/1934.
- Бельгов А.Ю. Соединительнотканные дисплазии сердечно-сосудистой системы. - СПб.: Издательский дом СПбМАПО. - 2003. - 48 с.
- Вельтищев Ю.Е., Игнатова М.С. Профилактическая и превентивная нефрология (генетические и экопатогенные факторы риска развития нефропатий) // Российский вестник перинатологии и педиатрии - 1996. - Прил. 61.
- Виленская Т.Е. Физическое воспитание детей младшего школьного возраста. - Ростовна-Дону: Феникс, 2006. - 256 с.
- Виноградова Л.В., Бахраха И.И. Детская спортивная медицина. - Ростов-на-Дону. - Феникс, 2007. - 320 с.
- Детская спортивная медицина / Под ред. С.Б. Тихвинского, С.В. Хрущева. - М.: Медицина, 1991. - 560 с.
- Епифанов В.А., Прокопьев Н.Я. Сколиозы: Лекция для студентов. - М., 1992. - 20 с.
- Журавлева А.И., Граевская Н.Д. Спортивная медицина и лечебная физкультура. - М.: Медицина, 1993. - 432 с.
- Игнатова М.С. Распространенность заболеваний органов мочевой системы у детей // Российский вестник перинатологии и педиатрии. - 2000. - Т. 45. - № 1. - С. 24-29.
- Кисина В.И. Урогенитальные инфекции, передаваемые половым путем, у детей: клинические аспекты, диагностика и лечение // Лечащий врач. - 2004. - № 5 . - С. 22-26.
- Коровина Н.А., Тарасова А.А., Творогова Т.М. и др. Клиническое значение малых аномалий развития сердца у детей // Лечащий врач. - 2005. - № 4 . - С. 57-59.
- Локтев С.А. Легкая атлетика в детском и подростковом возрасте. - М.: Советский спорт, 2007. - 402 с.
- Макарова Г.А. Справочник детского спортивного врача: клинические аспекты. - М.: Советский спорт, 2008. - 440 с.
- Моисеев В.С. Кардиомиопатии и миокардиты (достижения и перспективы) // Кардиология. - 1996. - Т. 36. - № 8. - P. 74-85.
- Платонов В.Н. Общая теория подготовки спортсменов в олимпийском спорте. - Киев: Олимпийская литература, 1997. - 584 с.
- Северный А.А., Киреева И.П., Баландина Т.А. Вегетативно-сосудистая дистония у детей и подростков: психопатологические и терапевтические аспекты // Вестник аритмологии. - 2000. - № 18. - С. 54-56.
- Сулимова Т.Г. Особенности тестирования и оценки физической работоспособности у детей и подростков: Автореф. дис. ... канд. биол. наук. - Краснодар, 1997. - 25 с.
- Травин Ю.Г., Кошелева А.Л., Сячин В.Д., Упир Н.Г., Чернов С.С. Система отбора и спортивной ориентации юных бегунов. - М.: ГЦОЛИФК, 1980. - 44 с.
- Урсова Н.И. Проблема функциональных расстройств билиарного тракта у детей и их коррекция // Русский медицинский журнал. - 2003. - Т. 11. - № 3. - С. 138-142.
- Хавкин А.И., Бельмер С.В., Волынец Г.В., Жихарева Н.С. Функциональные заболевания пищеварительного тракта у детей. Принципы рациональной терапии // Справочник педиатра. - 2006. - № 2. - С. 17-32.
Медицинское обеспечение оздоровительной физической культуры
В настоящее время происходит широкая популяризация двигательной активности как одного из действенных способов оздоровления и профилактики целого ряда заболеваний и патологических состояний. Она преследует цель повысить двигательную активность огромного количества людей различного возраста, пола и состояния здоровья. В то же время условия для организации их медицинского обеспечения на современном этапе развития общества далеко не всегда отвечают необходимым требованиям. Однако в среднем и старшем возрасте бег трусцой, аэробика, подвижные игры, атлетическая гимнастика и другие виды физической активности должны назначать по тем же, а иногда и более строгим принципам, чем лекарственные препараты, т.е. при отсутствии противопоказаний и в определенной, индивидуальной для каждого дозировке.
Убедительным подтверждением этому служит всевозрастающее число случаев внезапной смерти при занятиях оздоровительной физической культурой. Так, по некоторым данным, на 10 тыс. занимающихся бегом трусцой (джоггингом ) приходится 13 смертей, в то время как общее соотношение смертей (ожидаемых и внезапных) у людей, не занимающихся спортом, - 1 на 3 млн человеко-часов, т.е. десятикратное превышение.
Учитывая сказанное, высокопрофессиональное медицинское обеспечение оздоровительных форм физической культуры, включая физическое воспитание в учебных заведениях, приобретает особую значимость.
В Федеральном законе от 04.12.2007 № 329-ФЗ «О физической культуре и спорте в Российской Федерации» определено, что физкультурно-оздоровительные мероприятия служат неотъемлемой частью массового спорта и системы подготовки спортивного резерва (спортивно-оздоровительный этап).
Порядок оказания медицинской помощи при проведении физкультурных и спортивных мероприятий, введенный приказом Минздрав соцразвития РФ от 09.08.2010 № 613н, определил программы обследования различных контингентов людей, занимающихся оздоровительной физической культурой.
Медицинское обеспечение людей среднего и пожилого возраста, занимающихся оздоровительными формами физической культуры
В соответствии с Положением об организации медицинского обследования людей, занимающихся физической культурой и массовыми видами спорта (приложение 1 приказа Минздравсоцразвития РФ от 09.08.2010 № 613н) целью медицинского осмотра (обследования) для допуска к занятиям физической культурой и участию в массовых спортивных соревнованиях считают определение состояния здоровья физкультурника, оценку уровня его физического развития и функциональных возможностей с целью его допуска к занятиям массовым спортом и физической культурой.
Задачи медицинского осмотра (обследования) для допуска к занятиям массовым спортом и физической культурой:
- оценка уровня физического развития;
- определение уровня общей тренированности;
- определение пограничных состояний как факторов риска возникновения патологии (в том числе угрозы жизни) при занятиях физической культурой;
- диагностика заболеваний (в том числе хронических в стадии ремиссии) и патологических состояний, служащих противопоказаниями к занятиям физической культурой;
- определение целесообразности занятий избранным видом физической культуры с учетом установленного состояния здоровья и обнаруженных функциональных изменений;
- определение медицинских рекомендаций по планированию занятий физической культурой с учетом обнаруженных изменений в состоянии здоровья.
Обследование занимающихся физической культурой и массовыми видами спорта проводят на основании программы, виды и объем медицинских исследований определяют с учетом:
- пола;
- возраста;
- сбора анамнеза жизни и спортивного анамнеза;
- уровня физического развития;
- уровня полового созревания (для детей и юношей);
- осмотров врачами-специалистами - травматологом-ортопедом, хирургом, неврологом, оториноларингологом, офтальмологом, кардиологом, акушеромгинекологом и другими специалистами в соответствии с медицинскими показаниями;
- исследований электрофизиологических показателей (ЭКГ, в том числе с нагрузочными пробами);
- ЭХО-кардиографических исследований, в том числе с нагрузкой;
- рентгенографических исследований органов грудной клетки;
- клинических анализов крови и мочи;
- осмотра специалистов по ЛФК и спортивной медицине.
По результатам медицинского осмотра (обследования) специалисты по ЛФК и спортивной медицине составляют медицинское заключение, где функциональное состояние оценивают как недостаточное, удовлетворительное, вполне удовлетворительное или хорошее.
На основании медицинского заключения специалисты по ЛФК и спортивной медицине определяют принадлежность к функциональной группе:
- группа 1 - возможны занятия физической культурой без ограничений и участие в соревнованиях;
- группа 2 - возможны занятия физической культурой с незначительными ограничениями физических нагрузок без участия в соревнованиях;
- группа 3 - возможны занятия физической культурой со значительными ограничениями физических нагрузок;
- группа 4 - возможны занятия лечебной физической культурой.
По результатам медицинского осмотра (обследования) физкультурника дают рекомендации о необходимости дополнительного обследования. Люди, отнесенные к группе 3 и 4, подлежат дополнительному обследованию не реже 1 раза в 3 мес.
Результаты медицинского осмотра (обследования) заносят во врачебноконтрольную карту физкультурника и спортсмена или врачебно-контрольную карту диспансерного наблюдения спортсмена.
Справка о допуске к занятиям для людей среднего и пожилого возраста в физкультурно-оздоровительных группах действительна в течение 3 мес. Люди в возрасте до 40 лет должны проходить медицинский осмотр 1 раз в год, от 40 до 59 лет - не менее 1 раза в 3 мес (по укороченной схеме), старше 60 лет - 1 раз в месяц (плюс текущие медицинские наблюдения, контроль).
Методы экспресс-оценки уровня физического состояния людей, занимающихся оздоровительными формами физической культуры
Рядом авторов предложены формализированные (в баллах) методы экспрессоценки физического состояния по простейшим клинико-физиологическим показателям, имеющим достаточно высокие корреляционные связи с уровнем аэробного энергопотенциала индивида. В частности, создано несколько диагностических систем для первичного («Контрэкс-3»), текущего («Контрэкс-2») контроля и самоконтроля («Контрэкс-1»).
Показатели для определения уровня физического состояния по системе «Контрэкс-2».
- Возраст. Каждый год жизни дает один балл.
- Масса тела. Нормальную массу тела оценивают в 30 баллов. За каждый килограмм сверх нормы вычитают 5 баллов.
Норму массы тела определяют по формуле:
мужчины: 50 + (длина тела - 150) ? 0,75 + (возраст - 21)/4;
женщины: 50 + (длина тела - 150) ? 0,32 + (возраст - 21)/5.
- Артериальное давление. Нормальное АД оценивают в 30 баллов. За каждые 5 мм рт.ст. систолического или диастолического давления выше расчетных величин из общей суммы вычитают 6 баллов.
Должное АД определяют по формуле:
- мужчины:
- АД сист. = 109 + 0,5 ? возраст + 0,1 ? массу тела;
- АД диаст. = 74 + 0,1 ? возраст + 0,15 ? массу тела;
- женщины:
- АД сист. = 102 + 0,7 ? возраст + 0,15 ? массу тела;
- АД диаст. = 78 + 0,17 ? возраст + 0,1 ? массу тела.
- Пульс в покое. За каждый удар меньше 90 начисляют 1 балл (пульс 70 ударов дает 20 баллов). За пульс 90 ударов и выше баллы не начисляют.
- Гибкость. Стоя на ступеньке с выпрямленными в коленях ногами, обследуемый выполняет наклон вперед с сохранением позы в течение не менее 2 с. Каждый сантиметр ниже нулевой точки (она находится на уровне стоп)
оценивают в 1 балл. Если испытуемый не дотянулся до нулевой отметки, балл не начисляют.
- Быстрота. Тест выполняют в положении стоя. Ассистент берет линейку длиной 40 см и устанавливает ее на расстоянии 1-2 см от ладони вытянутой вперед руки испытуемого. Нулевая отметка линейки должна находиться на уровне нижнего края ладони. После команды «Внимание» ассистент в течение 5 с должен опустить линейку. Перед испытуемым стоит задача: как можно быстрее сжать пальцы в кулак и схватить линейку. Измеряют расстояние в сантиметрах от нижнего края ладони до нулевой отметки. Тест проводят 3 раза, выбирают лучший результат. За каждый сантиметр, равный возрастной норме и менее, начисляют 2 балла (например, у мужчины в возрасте 50 лет результат равен 17 см. Он получает 10 баллов - 2 за выполнение нормы и 8 баллов за перевыполнение).
Динамическая сила. Оценивают максимальную высоту прыжка вверх с места. За каждый сантиметр сверх нормативной величины начисляют 2 балла. Выполнение теста: на стене крепят измерительную ленту (ученическая линейка длиной 1 м). Не отрывая пяток, испытуемый поднимает вверх руку и касается линейки как можно выше (делают отметку уровня касания), затем, отойдя на расстояние 15-30 см от стены, он должен подпрыгнуть вверх, отталкиваясь двумя ногами, и вновь коснуться линейки. Разница между значениями первого и второго касания характеризует высоту прыжка. Из трех попыток засчитывают лучшую.
- [Скоростная выносливость. Подсчитывают максимальную частоту поднимания прямых ног до угла 90? из положения лежа на спине за 20 с. За каждое поднимание, равное и превышающее нормативное значение, начисляют 3 балла.
- [[Скоростно-силовая выносливость]]. Измеряют максимальную частоту сгибания рук (в упоре лежа - у мужчин, в упоре на коленях - у женщин) в течение 30 с. За каждое сгибание, равное и превышающее норматив, начисляют 4 балла.
- Общая выносливость. Люди, приступившие к занятиям физическими упражнениями и занимающиеся не более 6 нед, могут использовать следующую градацию. Если человек 5 раз в неделю выполняет нагрузку на выносливость (бег, плавание, бег на лыжах или коньках, гребля, езда на велосипеде) в течение 15 мин, он получает 30 баллов, 4 раза в неделю - 25 баллов, 3 раза в неделю - 20 баллов, 2 раза - 10 баллов, 1 раз - 5 баллов, ни одного - 0 баллов. Нагрузку должны выполнять при пульсе не менее 170 уд./мин минус возраст в годах и не более 185 уд./мин минус возраст в годах.
После 6 нед занятий физическими упражнениями общую выносливость оценивают по результату бега на возможно большее расстояние в течение 10 мин. За выполнение норматива начисляют 30 баллов и за каждые 50 м дистанции, превышающей эту величину, - 15 баллов. За каждые 50 м дистанции меньше возрастного норматива из 30 баллов вычитают 5. Минимальное количество баллов, набранных по этому тесту, составляет 0. Тест рекомендуют для самостоятельных занятий физкультурой.
При групповой форме занятий общую выносливость оценивают с помощью забегов на расстояние 2000 м для мужчин и 1700 м - для женщин. Контролем служит нормативное время. За выполнение норматива начисляют 30 баллов и за каждые 10 с меньше этой величины - 15 баллов. За каждые 10 с больше норматива из 30 баллов вычитают 5. Минимальное количество баллов по тесту составляет 0.
- Восстановление пульса. Для приступающих к занятиям после 5 мин отдыха в положении сидя измеряют пульс за 1 мин, затем им предлагают сделать 20 приседаний за 40 с, после чего в конце 2 мин восстановления у них вновь проводят регистрацию ЧСС. Полученную величину умножают на 6. Если пульс возвращается к исходному, испытуемый получает 30 баллов, превышение пульса на 10 ударов - 20 баллов, на 15 - 10 баллов, на 20 - 5 баллов, более 20 ударов - из общей суммы следует вычесть 10 баллов.
Через 6 нед занятий восстановление пульса оценивают через 10 мин после окончания бега дительностью 10 мин или бега на расстояние 2000 м для мужчин и 1700 м для женщин путем сравнения пульса после бега с исходной величиной. Совпадение их дает 30 баллов, превышение до 10 ударов - 20 баллов, 15 ударов - 10 баллов, более 20 ударов - из общей суммы следует вычесть 10 баллов.
Оценку уровня физического состояния по системе «Контрэкс-2» проводят следующим образом.
После суммирования полученных по всем 11 показателям баллов физическое состояние оценивают как низкое - менее 50 баллов, ниже среднего - 51-90 баллов, среднее - 91-160 баллов, выше среднего - 160-250 баллов, высокое - более 250 баллов.
Нормативы двигательных тестов для оценки основных физических качеств у занимающихся оздоровительной физической культурой по системе «Контрэкс-2» приведены в приложении 1 к гл. 13 на компакт-диске.
Диагностическая система «Контрэкс-3» включает, кроме перечисленных показателей системы «Контрэкс-2», оценку ЭКГ. При нормальной ЭКГ в покое и отсутствии патологических изменений при 2-минутной пробе с гипервентиляцией обследуемый получает 30 баллов. При обнаружении одного из признаков неадекватности по ЭКГ из общей суммы вычитают 10 баллов, а за каждый последующий признак - по 5 баллов.
Система «Контрэкс-1» построена на учете факторов риска развития ИБС и состоит из восьми показателей: возраста, массы тела, АД и ЧСС в состоянии покоя, восстановления ЧСС после нагрузки, общей выносливости, курения и приема алкоголя. Некурящий получает 30 баллов. За каждую выкуренную в течение дня сигарету из общей суммы вычитают 1 балл. Не употребляющий алкоголя получает 30 баллов. За каждые 100 мл любого алкогольного напитка, употребляемого не реже 1 раза в неделю, из набранной суммы вычитают 2 балла. Эпизодический прием алкоголя не учитывают.
Нормативы двигательных тестов для оценки основных физических качеств у занимающихся оздоровительной физической культурой приведены в приложении 1 к гл. 13 на компакт-диске. Принципы оценки уровня физического состояния по системе «Контрэкс-1»:
- низкое - ?90;
- ниже среднего - 91-120;
- среднее - 121-170;
- выше среднего - 171-200;
- высокое - ?201.
Кроме описанных выше, существует и целый ряд других экспресс-методов оценки уровня физического состояния людей, которые занимаются оздоровительной физической культурой. В частности, к подобным методам относят систему Г.Л. Апанасенко и Р.Г. Науменко (табл. 1).
Методы определения уровня общей физической работоспособности у людей среднего и пожилого возраста
В целях определения уровня общей физической работоспособности у людей среднего и пожилого возраста ориентировочно могут быть использованы простейшие бытовые пробы, упрощенные варианты отдельных лабораторных проб и определение общепризнанного показателя общей физической работоспособности PWC170, который применительно к данному контингенту называют PWCaF (от англ. age frequency - соответствующий возрасту).
В качестве простейших бытовых проб рекомендованы:
- определение ЧСС при подъеме на 4-й этаж типового многоэтажного дома в индивидуально возможном темпе (ЧСС <100 уд./мин - отличная, ЧСС 100-130 уд./мин - хорошая, ЧСС 130-150 уд./мин - удовлетворительная, ЧСС >150 уд/мин - неудовлетворительная подготовленность);
- измерение ЧСС при подъеме на 4-й этаж за 2 мин (при ЧСС <140 уд./мин может быть назначен режим тренировочный и общефизической подготовки).
Упрощенный вариант пробы Мартине: после 10 мин сидения регистрируют исходные ЧСС и АД. Затем исследуемому предлагают сделать 20 приседаний за 40 с (молодым людям за 20 с). Через 5 мин после окончания пробы проводят повторную регистрацию ЧСС и АД.
Рассчитывают: разность ЧСС после нагрузки и до нее (Мп); разность систолического давления после нагрузки и до нее (Мс); разность диастолического давления после нагрузки и до нее (Мд) (если диастолическое давление после нагрузки снижается, Мд необходимо умножить на 0,5).
При хорошем функциональном состоянии сердечно-сосудистой системы наибольшая разность указанных параметров не превышает 5. При удовлетворительном она колеблется от 6 до 10, при неудовлетворительном - превышает 10.
Проба РWСaF. При измерении физической работоспособности у людей старших возрастных групп следует ориентироваться на мощность физической нагрузки, при которой ЧСС равна не 170 уд./мин, а меньшей величине, соответствующей (так же как и РWС170 у молодых) 87% максимальных значений пульса для каждого возраста, которые вычисляют по формуле:
220 - возраст.
Исходя из этого, индикаторная величина ЧСС, соответствующая РWС170 у молодых, равна:
(220 - возраст) ? 0,87.
Это соответствует в возрасте 30-39 лет - 161 уд./мин; 40-49 лет - 152 уд./мин; 50-59 лет - 143 уд./мин; 60-69 лет - 134 уд./мин.
Показатель РWСaF определяют путем регистрации ЧСС в конце двух возрастающих по мощности нагрузок, разделенных интервалом отдыха. Продолжительность каждой нагрузки - 3 мин, интервал отдыха между ними - 3 мин.
Мощность I нагрузки задают следующим образом: тренированные мужчины - 6 кгм/мин на килограмм массы тела, нетренированные - 3 кгм/мин на килограмм; тренированные женщины - 3 кгм/мин на килограмм, нетренированные - 1,5 кгм/мин на килограмм.
Мощность II нагрузки рассчитывают исходя из ЧСС в ответ на I нагрузку и индикаторной величины пульса. Учитывают, что ЧСС в конце II нагрузки должна быть ниже индикаторной на 10-15 уд./мин, а повышение ЧСС на каждые 100 кгм/мин мощности нагрузки составляет 8-12 уд./мин у мужчин и 13-17 уд./мин у женщин.
Расчет PWCaF проводят по формуле:
PWCaF = W1 + (W2-W1) * (F-f1) / (f2-f1)
где W1 и W2 - мощность I и II нагрузки; F - индикаторная величина пульса; f1 - ЧСС в конце I нагрузки; f2 - ЧСС в конце II нагрузки.
Принципы оценки общей физической работоспособности по показателю PWCaF приведены в табл. 2.
Таблица 2. Оценка общей физической работоспособности у людей разного пола и возраста по данным пробы PWCaF
|
Возраст, лет |
Физическая работоспособность | ||||
|
низкая |
ниже средней |
средняя |
выше средней |
высокая | |
|
Женщины | |||||
|
20-29 |
?449 |
450-549 |
550-749 |
750-849 |
?850 |
|
30-39 |
?399 |
400-499 |
500-699 |
700-799 |
?800 |
|
40-49 |
?299 |
300-399 |
400-599 |
600-699 |
?700 |
|
50-59 |
?199 |
200-299 |
300-499 |
300-599 |
?600 |
|
Мужчины | |||||
|
20-29 |
?699 |
700-849 |
850-1149 |
1150-1299 |
?1300 |
|
30-39 |
?599 |
600-749 |
750-1049 |
1050-1199 |
?1200 |
|
40-49 |
?499 |
500-649 |
660-949 |
950-1099 |
?1100 |
|
50-59 |
?399 |
400-549 |
550-849 |
850-999 |
?1100 |
В настоящее время ряд специалистов признают новую концепцию стратегии профилактики соматических заболеваний.
Методологической основой данной концепции считают рассмотрение живого организма как открытой термодинамической системы, устойчивость которой, в соответствии с законами термодинамики, зависит прежде всего от ее энергетического потенциала, и в частности уровня аэробных возможностей. Порог аэробного энергетического потенциала, обусловливающий «безопасный уровень» соматического состояния, должен быть не ниже 42 мл/кг в мин-1 для мужчин и 35 мл/кг в мин-1 для женщин. (Результаты велоэргометрии соответственно 3 и 2 Вт/кг в мин-1, время пробега дистанции 3 км - менее 14 мин для мужчин и 2 км - менее 11 мин для женщин.)
Двигательные режимы в системе оздоровительной физической культуры
В системе оздоровительной физической культуры выделяют следующие двигательные режимы:
Реабилитационный режим предусматривает использование средств физической культуры с целью восстановления здоровья и физической работоспособности (профессиональной и бытовой), нарушенных в результате заболеваний (в первую очередь сердечно-сосудистой системы), а также после травм или перенесенных оперативных вмешательств.
Реабилитацию проводят в форме групповой или индивидуальной лечебной физической культуры (обычно в комплексе с медикаментозными, физиотерапевтическими и другими методами лечения) на базе кабинетов лечебной физической культуры или специальных реабилитационных центров. Подбор средств физической культуры, их дозировку и принципы проведения занятий устанавливает лечащий врач совместно с врачом по лечебной физической культуре. Они же обеспечивают соответствующий контроль состояния здоровья занимающихся с учетом характера перенесенного заболевания или травмы, их течения и степени клинического выздоровления.
Режим общей физической подготовки направлен на улучшение функциональных показателей сердечно-сосудистой, дыхательной и других систем организма, а также физического состояния (нормализация массы тела, повышение жизненной емкости легких и др.). Режим должен способствовать коррекции некоторых нарушений в деятельности организма, связанных с возрастными изменениями или заболеваниями, которые свойственны старшему возрасту (коррекция осанки, улучшение равновесия, нормализация неправильной функции кишечника, обучение навыкам правильного дыхания др.). Регулярное выполнение физических упражнений приводит к восстановлению утраченных двигательных навыков и умений (передвижение на лыжах, плавание и др.) или обучению этим навыкам, а также к повышению общей выносливости.
Тренировочный режим. Основной целью данного режима считают повышение функциональных возможностей организма путем постепенного увеличения тренировочных нагрузок, в основном их объемов. Предусматривают соблюдение основных дидактических принципов тренировки, обоснованное наращивание нагрузок, соблюдение правил общего режима жизни.
Режим поддержания спортивного долголетия направлен на возможно более продолжительное сохранение резервных возможностей организма, сохранение спортивного долголетия ветеранами спорта, начавшими занятия в молодом возрасте и продолжающими систематическую тренировку.
Количество и содержание физических упражнений для развития и поддержания физического состояния
Согласно рекомендациям, выработанным Международным Олимпийским конгрессом в Сеуле (сентябрь 1988 г.), для развития и поддержания физического состояния необходимо соблюдение следующих принципов построения тренировочных занятий.
- Количество. Частота занятий должна составлять 3-5 раз/нед, интенсивность занятий - 60-90% максимальной ЧСС, 50-85% МПК или максимального резерва ЧСС.
Последний вариант наиболее доступен и физиологичен. Для его реализации вначале необходимо рассчитать максимальный резерв пульса, который представляет разницу между максимальной ЧСС и в состоянии покоя.
Максимальную ЧСС определяют по формуле:
ЧССmax = 220 - возраст.
Затем находят от полученной величины искомый процент (от 50 до 85) и в заключение складывают полученное значение с ЧСС покоя.
- Продолжительность занятий. Рекомендуемая продолжительность тренировок - 20-60 мин непрерывной аэробной работы.
Продолжительность зависит от интенсивности нагрузки - работу низкой интенсивности следует выполнять длительно. Взрослым людям, не занимающимся спортом, рекомендуют двигательную активность низкой или умеренной интенсивности и большой продолжительности, поскольку в длительных программах занятий полнее достигается эффект общей выносливости, а также ввиду потенциальной опасности высокоинтенсивной активности.
- Содержание. Характер упражнений - любая двигательная деятельность, в которой участвуют большие группы мышц, которую можно выполнять непрерывно, ритмично, имеет аэробную направленность. Например, ходьба пешком, бег трусцой, езда на велосипеде, бег на лыжах, танцы, гребля, подъем по лестнице, плавание, бег на коньках и любые продолжительные игры.
Составной частью оздоровительных физкультурных занятий для взрослых должны быть тренировки с преодолением внешнего сопротивления умеренной интенсивности, достаточные для развития и поддержания безжировой массы тела и минерального состава костей. Рекомендуемый минимум - 8-10 упражнений для больших мышечных групп не реже 2 раз/нед.
Основные научные данные, которые необходимо знать для организации занятий оздоровительной физической культурой
- Увеличение МПК прямо пропорционально частоте и продолжительности занятий и может достигать от 5 до 30%.
- Прирост МПК не увеличивается с увеличением частоты тренировок свыше 3 раз/нед. Тренировочные занятия 2 раза/нед приводят к увеличению МПК только у людей с исходной величиной этого показателя ниже 45 мл/мин на 1 кг.
- Общая масса тела и жира снижается только при упражнениях на выносливость (безжировая масса остается при этом неизменной или слегка увеличивается).
- Минимальная интенсивность тренировок для повышения МПК - около 60% ЧССmax (50% МПК или резерва ЧССmax), что примерно соответствует 130-135 уд./мин для молодых и 105-115 уд./мин для пожилых людей. При очень низком исходном уровне подготовленности значительный тренировочный эффект может быть получен и при интенсивности 40-50% резерва ЧССmax.
- Изменение в разумных пределах интенсивности и продолжительности тренировок при неизменном объеме механической работы практически не влияет на величину физической подготовленности.
- При одинаковых показателях частоты, интенсивности и продолжительности занятий эффект не зависит от вида упражнений.
- При выполнении физических упражнений только для ног или рук реакции ЧСС и АД на выполнение нагрузки снижаются. *Величина нагрузки, равная приблизительно 50% используемой для тренировки ног, достаточна и безопасна для тренировки рук. Работа руками приводит к более очевидным реакциям ЧСС и АД, чем работа ногами.
- ЧСС при выполнении физических упражнений в воде, как правило, ниже, чем на суше (приблизительно на 13%). В то же время МПК при выполнении одних и тех же упражнений аэробной направленности в воде и на суше одинаково. *Учитывая это, рекомендуют при работе в воде вычитать 17 уд./мин из заданной ЧСС на суше.
- Для сохранения достигнутого уровня тренировки должны быть регулярными. Уровень физической подготовленности при прекращении занятий уже через 2 мес заметно снижается, а через 3-8 мес возвращается к исходному. У людей, тренировавшихся многие годы, это снижение происходит медленнее.
- Длительные занятия бегом и прыжками сопряжены с большими «ударными» нагрузками, чем другие виды упражнений. Они часто приводят у новичков и людей с большим стажем тренировок, особенно при избыточной массе тела, к травмам и перенапряжению опорно-двигательного аппарата.
- Тяжелоатлетические упражнения практически не повышают МПК, но тренируют мышечную силу и локальную выносливость, увеличивают мышечную массу.
- У людей среднего и пожилого возраста высокоинтенсивная двигательная активность изометрического (статического) характера может вызвать повышение систолического АД, которое, в свою очередь, может спровоцировать стенокардию, аритмию и увеличить дисфункцию левого желудочка. Именно поэтому в данной возрастной группе следует ограничить занятия изометрического характера.
- Характер адаптации женского организма к тренировкам оздоровительной направленности не отличается от такового у мужчин.
- Люди пожилого возраста обязательно должны выполнять ежедневную утреннюю зарядку (с минимальным количеством упражнений, совершаемых непосредственно после пробуждения, в доступном темпе и без жесткой регламентации исходного положения тела) и индивидуальную или коллективную ходьбу по плоскости с небольшим наклоном (число шагов от 30 до 80 в минуту) в течение 20 мин в любое время суток.
- Для инвалидов с травмами спинного мозга самыми целесообразными видами физических упражнений считают плавание, длительное передвижение на креслах-каталках, а также игру на них в баскетбол. Такие виды спорта, как теннис, стрельба из лука, фехтование, легкоатлетические упражнения в толкании ядра и метании копья, хотя и доступны для инвалидов, но практически не оказывают тренировочного воздействия на кардиореспираторную систему. *Высокоэффективны в этих группах физические тренировки на тренажерах с гидравлическим сопротивлением при интенсивности 60-90% максимальной ЧСС и частоте занятий не менее 3 раз/нед.
- При недостаточной физической нагрузке ее следует повышать в первую очередь за счет увеличения объема, затем интенсивности и частоты занятий.
- В случае превышения уровня физической нагрузки прежде всего следует снизить интенсивность упражнений, затем их объем и в последнюю очередь - частоту занятий.
Методики оценки интенсивности физических нагрузок
В оздоровительных формах физической культуры мощность (или скорость) физических нагрузок принято дозировать.
- В процентах максимальной ЧСС, которая может быть получена по формуле или (что более точно, но и более рискованно) по данным теста со ступенчато возрастающей нагрузкой, выполняемой до отказа.
- В процентах максимального резерва ЧСС, который рассчитывают как разницу между ЧСС максимальной и в состоянии покоя (табл. 3).
- В процентах ЧСС на уровне МПК. Этот метод определяет установление взаимосвязи между ЧСС и МПК. Однако он требует точных измерений данных показателей, в связи с чем его использование крайне ограничено.
Таблица 3. Метод определения тренировочной (заданной) частоты сердечных сокращений (верхний и нижний предел) на основании резерва максимальной частоты
|
Показатель |
Нижний предел (60% резерва ЧCCmax) |
Верхний предел (80% резерва ЧССmax) |
|
ЧССmax |
190 |
190 |
|
ЧСС в покое |
70 |
70 |
|
Резерв ЧССmax |
190-70=120 |
190-70=120 |
|
Интенсивность (используемый множитель) |
х0.60 |
>0.80 |
|
Полученная величина |
72 |
96 |
|
Заданная ЧСС |
72+70=142 |
96+70=166 |
В табл. 4 приведена система классификаций интенсивности физических нагрузок, предложенная Американским колледжем спортивной медицины и Американской ассоциацией по проблемам сердца. Ее основу составляет тренировочное занятие продолжительностью 30-60 мин аэробной направленности. Для определения заданной ЧСС применяют два метода (процент максимальной ЧСС и максимального резерва ЧСС).
Таблица 4. Классификация интенсивности физических нагрузок, основанная на тренировочном занятии аэробной направленности продолжительностью 30-60 мин
|
Относительная интенсивность. % |
Величина испытываемого усилия (шкала Борга) |
Классификация интенсивности | |
|
ЧССmax |
МПК или резерв ЧССmax | ||
|
<35 |
<30 |
<10 |
Очень низкая |
|
35-59 |
30-49 |
10-11 |
Низкая |
|
60-79 |
50-74 |
12-13 |
Средняя (в определенной мере высокая) |
|
80-69 |
75-34 |
14-16 |
Высокая |
|
>90 |
>85 |
>16 |
Очень высокая |
В начале 1960-х гг. как важное дополнение для дозирования интенсивности физических нагрузок при организации занятий оздоровительной физической культурой Боргом была разработана и введена в практику шкала величины испытываемого усилия. Первая шкала (табл. 5) имела 15 категорий (от 6 до 20). В 1985 г. она была усовершенствована, и последняя модификация шкалы (табл. 6), также осуществленная Боргом, имеет 10 категорий.
Величина испытываемого усилия и ЧСС линейно взаимосвязаны друг с другом, а также с интенсивностью нагрузки. Кроме того, величину испытываемого усилия характеризует тесная корреляция со множеством других физиологических парамет ров, таких как легочная вентиляция, концентрация лактата и др.
Таблица 5. Шкала величины испытываемого усилия Борга, состоящая из 15 категорий
|
Категория |
Усилие |
|
6 |
Отсутствует |
|
7 |
Очень, очень слабое |
|
8 |
Очень слабое |
|
9 | |
|
10 |
Слабое |
|
11 | |
|
12 |
Среднее |
|
13 | |
|
14 |
Большее |
|
15 | |
|
16 |
Очень большое |
|
17 | |
|
18 |
Очень, очень большое |
|
19 | |
|
20 |
Максимальное |
Таблица 6. Шкала величины испытываемого усилия Борга, состоящая из 10 категорий
|
Категория |
Усилие |
|
0 |
Отсутствует |
|
0.5 |
Очень, очень слабое (едва заметное) |
|
1 |
Очень слабое |
|
2 |
Слабое |
|
3 |
Среднее |
|
4 |
Большое |
|
5 |
Большое |
|
6 |
Очень большое |
|
7 | |
|
8 |
Очень, очень большое (почти максимальное! |
|
9 | |
|
10 |
Максимальное |
Данные шкалы обеспечивают ценную субъективную информацию о величине усилия или утомления, которые испытывает занимающийся. У лиц молодого возраста оригинальная (15 категорий) шкала действительно отражает реальную ЧСС. Прибавляя нуль к каждой цифре, можно получить действительную ЧСС для данной интенсивности нагрузки. Значит, величина 6 или 7 соответствует ЧСС в покое 60 или 70 уд./мин, а величина 19 или 20 - ЧСС 190 или 200 уд./мин.
Поскольку величина испытываемого усилия повышается с увеличением нагрузки и с утомлением и снижается пропорционально ЧСС по мере адаптации, это дает информацию об адаптации к программе занятий и увеличении интенсивности нагрузок.
Следует также отметить, что около 10% людей переоценивают или недооценивают величину испытываемого усилия.
В целях оценки эффективности двигательной активности широко используют ее выражение в МЕТ (1 МЕТ = базальный = 3,5 О2 мл/мин на 1 кг).
В 1990 г. разработана специальная таблица (табл. 7) примерных энергозатрат (в МЕТ) при различных видах двигательной активности. Согласно этой классификации к двигательной активности высокой интенсивности - от 4,9 до 12,1 МЕТ - отнесены бадминтон (5,5 МЕТ), езда на велосипеде в среднем темпе (5,7 МЕТ), аэробные или бальные танцы (5,5-6,0 МЕТ), хоккей на траве (7,7 МЕТ), катание на коньках (5,5 МЕТ), бег трусцой 1,6 км за 10 мин (10,2 МЕТ), катание на роликовых коньках (6,5 МЕТ), карате или дзюдо (6,5 МЕТ), лазание по канату (12,0 МЕТ), бег на лыжах (6,8 МЕТ), сквош (12,1 МЕТ), плавание быстрое (7,0 МЕТ), теннис парный (6,0 МЕТ), серфинг (6,0 МЕТ).
Таблица 7. Примерные энергозатраты некоторых видов двигательной активности
|
Вид двигательной активности |
МЕТ |
|
Двигательная активность низкой интенсивности | |
|
Выпечка |
2.0 |
|
Игра на бильярде |
2.4 |
|
Переплетение книг |
2.2 |
|
Гребля на каноэ (в легком темпе) |
2.5 |
|
Дирижирование оркестром |
2.2 |
|
Танцы |
2.9 |
|
Игра в гольф (с тележкой) |
2.5 |
|
Езда верхом на лошади |
2.3 |
|
Игра на музыкальном инструменте: | |
|
Аккордеон |
1.8 |
|
Виолончель |
2.3 |
|
Флейта |
2.0 |
|
Горн |
1.7 |
|
Пианино |
2.3 |
|
Труба |
1.8 |
|
Скрипка |
2.6 |
|
Деревянные духовые инструменты |
1.8 |
|
Игра в волейбол |
2.9 |
|
Ходьба [2 мили/ч (3.2 км/ч)] |
2.5 |
|
Письмо |
1.7 |
|
Двигательная активность средней интенсивности | |
|
Гимнастические упражнения (без отягощений) |
4.0 |
|
Крикет |
3.0 |
|
Езда на велосипеде (в легком темпе) |
3.5 |
|
Работа в саду (без поднятия тяжестей) |
4.4 |
|
Гольф (без тележки) |
4.9 |
|
Подстригание лужайки (электрокосилкой) |
3.0 |
|
Игра на барабане |
3.8 |
|
Плавание (медленно) |
4.5 |
|
Ходьба [3 мили(ч (4.8 км/ч)] |
3.3 |
|
Бадминтон |
5.5 |
|
Рубка дров |
4.9 |
|
Подъем на возвышенность: | |
|
без груза; |
6.9 |
|
с грузом 5 кг |
7.4 |
|
Езда на велосипеде (в среднем темпе) |
5.7 |
|
Танцы; | |
|
аэробные или балетные: |
6.0 |
|
бальные (быстрые) |
5.5 |
|
Хоккей на траве |
7.7 |
|
Катание на коньках |
5.5 |
|
Бег трусцой [1 миля (1.6 km) за 10 мин] |
10.2 |
|
Катание на роликовых коньках |
6.5 |
|
Карате или дзюдо |
6.5 |
|
Лазание по канату |
12.0 |
|
Бег на лыжах |
6.8 |
|
Сквош |
12.1 |
|
Серфинг |
6.0 |
|
Плавание (быстро) |
7.0 |
|
Теннис (парный) |
6.0 |
Примечание. Заниматься этими видами двигательной активности можно с разной интенсивностью при условии, что она не чрезмерна, и занятие проводят на ровной поверхности. Категории основаны на степени толерантности к физической нагрузке.
Общие рекомендации по организации программы приведены в табл. 8.
Таблица 8. Рекомендации по выбору физических нагрузок для физически здоровых людей
|
Назначение |
Физически здоровые люди |
|
Частота |
3-5 раз/нед |
|
Интенсивность |
60-85% ЧССmax |
|
Продолжительность |
20-60 мин |
|
Упражнения |
Ходьба, бег трусцой, бег езда на велосипеде, плавание гимнастические упражнения занятия силовой направленности, виды спорта, требующие выносливости |
Организация медицинского контроля физического воспитания учащихся учебных заведений
Всех обучающихся в общеобразовательных учреждениях в целях дифференцированного подхода к организации их занятий физической культурой в зависимости от состояния здоровья делят на три группы: основную, подготовительную и специальную медицинскую. Занятия в этих группах отличаются учебными программами, объемом и структурой физической нагрузки, а также требованиями к уровню освоения учебного материала.
Распределение учащихся на группы в зависимости от состояния здоровья согласно Методическим рекомендациям № 01-19/31-17, утвержденным Госкомсанэпиднадзором РФ 17 марта 1996 г.:
- I группа - здоровые, с нормальным развитием и уровнем функций;
- II группа - здоровые, но имеющие функциональные и некоторые морфологические отклонения, а также сниженную сопротивляемость к острым и хроническим заболеваниям;
- III группа - больные с хроническими заболеваниями в состоянии компенсации с сохраненными функциональными возможностями организма;
- IV группа - больные с хроническими заболеваниями в состоянии субкомпенсации со сниженными функциональными возможностями;
- V группа - больные с хроническими заболеваниями в состоянии декомпенсации со значительно сниженными функциональными возможностями организма.
Как правило, дети V группы не посещают детские учреждения общего профиля и массовыми осмотрами не охвачены.
Распределение учащихся на медицинские группы для занятий физической культурой в зависимости от группы здоровья носит следующий характер.
- Здоровые, с нормальными развитием и уровнем функций (I группа здоровья) - основная медицинская группа для занятий физической культурой.
- Здоровые, но имеющие функциональные и некоторые морфологические отклонения, а также сниженную сопротивляемость к острым заболеваниям и рецидивам хронических патологий (II группа здоровья) - основная или подготовительная медицинская группа для занятий физической культурой.
- Больные с хроническими заболеваниями в состоянии компенсации с сохраненными функциональными возможностями организма (III группа здоровья) - подготовительная или специальная медицинская группа для занятий физической культурой.
- Больные с хроническими заболеваниями в состоянии субкомпенсации со сниженными функциональными возможностями (IV группа здоровья) - специальная медицинская группа для занятий физической культурой.
- Больные с хроническими заболеваниями в состоянии декомпенсации со значительно сниженными функциональными возможностями организма (V группа здоровья) - группа ЛФК для занятий физической культурой.
Принципы дозирования физических нагрузок на занятиях физической культурой у детей и подростков
Нагрузку дозируют объемом (количество повторений, длина дистанции, суммарная масса, вес, количество упражнений) и интенсивностью (скорость, частота, мощность, количество высокоинтенсивных упражнений). Действием нагрузки служит реакция организма на нее. Интегральный показатель нагрузки - ЧСС.
Показателем работы низкой интенсивности считают ЧСС, равную 110- 130 уд./мин, средней интенсивности - 130-160 уд./мин, большой интенсивности - 160-180 уд./мин (для хорошо подготовленных - до 200 уд./мин). В процессе урока преподаватель обеспечивает оптимальную физическую нагрузку. Для этого он контролирует ЧСС и индивидуальную реакцию учащихся по внешним признакам.
В оздоровительных целях оптимальный диапазон нагрузок на занятиях должен находиться в пределах ЧСС от 130 до 170 уд./мин. Следовательно, наибольшего общеукрепляющего оздоровительного эффекта на занятиях с учащимися подросткового и юношеского возраста достигают с помощью упражнений аэробной направленности средней и большой интенсивности (с помощью подвижных и спортивных игр, эстафет, плавания, бега, ходьбы на лыжах и др.).
Процентное отношение времени, которое тратят на выполнение основных и других упражнений, к суммарным затратам времени в течение урока называют моторной плотностью.
МПУ = СВ (ученика) : ВУ ? 100%,
где МПУ - моторная плотность урока; СВ - сумма времени двигательных действий (с); ВУ - время урока (с).
Моторная плотность характеризует общую интенсивность и служит одним из основных показателей урока и деятельности учителя физической культуры. Величина МПУ должна гарантировать его эффективность. Моторная плотность тренировочных уроков составляет 70-80%, а учебных - 50% и ниже. Основные факторы, определяющие моторную плотность:
- тип урока (постановка специфических задач);
- тематика урока (раздел учебной программы);
- наличие материальной базы и инвентаря;
- рациональное использование способов организации деятельности учащихся и управления классом;
- использование дополнительных заданий и интенсификация вспомогательных действий;
- краткость объяснений, замечаний, совмещение их с выполнением упражнений.
Для определения плотности и нагрузки урока составляют протокол хронометража и пульсометрии. С началом урока включают секундомер. В протокол заносят все действия по ходу урока и время окончания каждого действия. Измеряют пульс среднеподготовленного ученика в начале урока, через каждые 4 мин и в конце занятия. Результаты также заносят в протокол (можно измерить пульс после выполнения двигательных действий). После урока подсчитывают длительность каждого действия. Затем данные разносят в протокол по группам: двигательные и вспомогательные действия, умственная деятельность, отдых, нецелесообразная деятельность (простои). Полученные результаты суммируют, определяют общую и моторную плотность урока и отдельных его частей. На основании измерения ЧСС составляют протокол пульсометрии, отражающий характер функциональных воздействий на уроке (рис.).
Дозирование физических нагрузок на уроке
Задачи физического воспитания учащихся специальной медицинской группы
Учащиеся, направляемые для занятий физической культурой в специальную медицинскую группу, представляют, как правило, весьма сложный и разнообразный коллектив. Они отличаются как по нозологии, так и по степени компенсации имеющихся отклонений, остаточным признакам после перенесенного заболевания, функциональному состоянию, физической подготовленности и развитию.
В связи с этим подходы к планированию учебной нагрузки в таких группах должны опираться на общие задачи физического воспитания подобных учащихся. Они перечислены в письме Минобразования России органам управления образованием «Об оценивании и аттестации учащихся, отнесенных по состоянию здоровья к специальной медицинской группе для занятий физической культурой» (от 31 октября 2003 г. № 13-51-263/13):
- повышение уровня обшей физической работоспособности (выносливости);
- гармоничное развитие мышечного корсета с акцентом на устранение постуральных мышечных дисбалансов;
повышение координационных возможностей;
- устранение функциональных нарушений опорно-двигательного аппарата (которые, как правило, присутствуют у данного контингента);
- двигательная реабилитация заболеваний, послуживших основанием для зачисления в специальную медицинскую группу;
- освоение жизненно важных двигательных умений, навыков и качеств;
- закаливание и повышение сопротивляемости защитных сил организма;
- формирование волевых качеств личности и интереса к регулярным занятиям физической культурой;
- воспитание сознательного и активного отношения к ценности здоровья и здоровому образу жизни;
- обучение правилам подбора, выполнения и самостоятельного формирования комплекса упражнений утренней гигиенической гимнастики с учетом рекомендаций врача и педагога;
- обучение способам самоконтроля при выполнении физических нагрузок различного характера;
- соблюдение правил личной гигиены, рационального режима труда и отдыха, полноценного и рационального питания.
При комплектовании специальной медицинской группы врач и преподаватель физической культуры, кроме диагноза заболевания и данных о функциональном состоянии обучающихся, должны также иметь сведения об уровне их физической подготовленности, который определяют при помощи двигательных тестов. В качестве тестов допустимо использование только тех упражнений, которые с учетом формы и степени тяжести заболевания не противопоказаны обучающимся. Экзамен проводят в присутствии медицинского работника.
Список литературы
- Амосов Н.М., Бендет Я.А. Физическая активность и сердце. - Киев: Здоровье, 1989. - 214 с.
- Белоцерковский З.Б. Тестирование физической работоспособности у спортсменов и занимающихся массовой физической культурой с помощью специфических нагрузок: Методические разработки. - М.: РГАФК, 1999. - 54 с.
- Виленская Т.Е. Физическое воспитание детей младшего школьного возраста. - Ростовна-Дону: Феникс, 2006. - 256 с.
- Гигиеническое и медицинское обеспечение образовательного процесса и физического воспитания в школе: Справочное руководство / Под ред Б.А. Поляева, Т.Е. Виленской, Г.А. Макарова и др. - М.: Советский спорт, 2008. - 528 с.
- Купер К. Аэробика для хорошего самочувствия. - М.: Физкультура и спорт, 1989. - 223 с.
- Локтев С.А. Легкая атлетика в детском и подростковом возрасте. - М.: Советский спорт, 2007. - 402 с.
- Макарова Г.А. Практическое руководство для спортивных врачей - Ростов-на-Дону: Баро-Пресс, 2002. - 796 с.
- Мотылянская Р.Е., Ерусалимский Л.А. Врачебный контроль при массовой физкультурнооздоровительной работе. - М.: Физкультура и спорт, 1980. - 96 с.
Медицинское обеспечение массовых спортивных соревнований
Общие положения
Федеральный закон от 04.12.2007 № 329-ФЗ «О физической культуре и спорте в Российской Федерации» дает следующие определения: «Массовый спорт - часть спорта, направленная на физическое воспитание и физическое развитие граждан посредством проведения организованных и (или) самостоятельных занятий, а также участия в физкультурных мероприятиях и массовых спортивных мероприятиях».
«Спортивное соревнование - состязание среди спортсменов или команд спортсменов по различным видам спорта (спортивным дисциплинам) в целях выявления лучшего участника состязания, проводимое по утвержденному его организатором положению (регламенту)».
Все основные вопросы, связанные с организацией и оказанием медицинской помощи занимающимся физической культурой и спортом (в том числе и массовым спортом) регулирует приказ Минздравсоцразвития РФ от 09.08.2010 № 613н, который ввел в действие Порядок оказания медицинской помощи при проведении физкультурных и спортивных мероприятий.
Данный приказ определяет, что оказание первичной медикосанитарной помощи, специализированной медицинской помощи осуществляется при проведении спортивных мероприятий (спортивных соревнований, учебно-тренировочных мероприятий), занятий физической культурой и спортом (в том числе и массовым спортом). Оказание первичной медико-санитарной помощи и специализированной медицинской помощи осуществляется в соответствии с установленными стандартами медицинской помощи в медицинских организациях, в том числе во врачебно-физкультурных диспансерах (центрах ЛФК и спортивной медицины).
Медицинская помощь при проведении физкультурных и спортивных соревнований включает оказание скорой и первичной медико-санитарной помощи участникам соревнований: спортсменам, специалистам, работающим со спортсменами, организаторам соревнований, зрителям, персоналу спортивных сооружений. При проведении соревнований международного и федерального уровней также учитываются действующие международные нормы по обеспечению спортивных соревнований.
Оказание медицинской помощи спортсменам - участникам соревнований проводится с целью сохранения здоровья и предупреждения травматизма силами медицинского пункта объекта спорта, осуществляющего свою деятельность в соответствии с приложениями 8, 9 к приказу Минздравсоцразвития РФ от 09.08.2010 № 613н.
Организаторы спортивных соревнований при их проведении предусматривают решение следующих вопросов:
- допуск к соревнованиям спортсменов - участников соревнований (приложение 1 к приказу Минздравсоцразвития РФ от 09.08.2010 № 613н);
- оценка мест проведения соревнования и тренировок;
- порядок задействования и координации медицинских организаций, участвующих в оказании первичной медико-санитарной и специализированной медицинской помощи участникам соревнований;
- обеспечение первой и скорой медицинской помощью;
- определение мест и путей медицинской эвакуации;
- ознакомление медицинского персонала и представителей команд (спортсменов) с организацией оказания медицинской помощи;
- ведение медицинских и статистических форм учета и отчетности по заболеваемости и травматизму участников соревнований;
- подготовка итогового статистического отчета обо всех случаях заболеваемости и травматизма участников соревнований.
Оказание скорой медицинской помощи спортсменам при проведении физкультурных и спортивных мероприятий осуществляется силами выездной бригады скорой медицинской помощи.
Для экстренной эвакуации спортсмена обеспечивается беспрепятственный доступ медицинских работников к месту выступления спортсменов.
При проведении спортивных соревнований с участием спортсменов с ограниченными возможностями здоровья предусматриваются соответствующие условия для оказания медицинской помощи указанным категориям.
Оказание медицинской помощи при проведении спортивных соревнований включает этапы: предварительный, непосредственного медицинского обеспечения соревнований и заключительный.
На предварительном этапе создается медицинский комитет (врачебная бригада) соревнований в целях допуска спортсменов к соревнованиям, оценки готовности спортивных сооружений, организации медицинской помощи при проведении спортивных соревнований. Медицинский персонал соревнований имеет четкие отличительные знаки на одежде.
На предварительном этапе определяются: пути эвакуации пострадавших с мест проведения соревнований в медицинский пункт объекта спорта, количество и вид санитарного транспорта, отрабатываются взаимодействие с выездными бригадами скорой медицинской помощи по эвакуации пострадавших в медицинскую организацию, а также действия в случаях возникновения чрезвычайных ситуаций.
До начала проведения соревнований главным врачом соревнований предоставляется информация спортсменам, представителям команд и официальным лицам о возникновении условий, препятствующих проведению соревнований (невозможность организовать эвакуацию в медицинскую организацию, невозможность оказания эффективной медицинской помощи в медпункте объекта спорта). Главный врач соревнований может рекомендовать главному судье соревнований отмену или перенос соревнований.
На этапе непосредственного медицинского обеспечения соревнований определяется допуск спортсменов к соревнованиям и по медицинским показаниям спортсменам оказывается медицинская помощь.
Допуск спортсмена к соревнованиям осуществляет медицинский комитет (врачебная бригада) соревнований, в состав которого входит главный врач соревнований.
Врачи, участвующие в работе медицинского комитета, проверяют предоставляемые спортсменами (представителями команд) медицинские заключения о допуске к участию в соревнованиях, определяют соответствие возраста спортсмена положению о соревнованиях. Спортсмены не допускаются к участию в соревнованиях в случаях отсутствия медицинского заключения или содержащего неполную информацию.
Основанием для допуска спортсмена к спортивным соревнованиям по медицинским заключениям является заявка с отметкой «Допущен» напротив каждой фамилии спортсмена с подписью врача по ЛФК или врача по спортивной медицине и заверенной личной печатью, при наличии подписи с расшифровкой ФИО врача в конце заявки, заверенной печатью допустившей спортсмена медицинской организации, имеющей лицензию на осуществление медицинской деятельности, перечень работ и услуг которых включает ЛФК и спортивную медицину (возможна медицинская справка о допуске к соревнованиям, подписанная врачом по ЛФК или врачом по спортивной медицине и заверенная печатью медицинской организации, отвечающей вышеуказанным требованиям).
Оказание медицинской помощи в случае возникновения травм у спортсменов при проведении спортивных соревнований проводится медицинским персоналом соревнований в месте получения травмы. В случае если объем оказываемой медицинской помощи является недостаточным или при отсутствии соответствующего эффекта при проведении медицинских мероприятий пострадавшего доставляют в ближайший медицинский пункт объекта спорта. При необходимости пострадавший транспортируется бригадой скорой помощи в медицинскую организацию для оказания ему специализированной медицинской помощи.
Все случаи оказания медицинской помощи при проведении спортивных соревнований регистрируются в первичной медицинской документации: в журнале регистрации медицинской помощи, оказываемой на занятиях физической культуры и спортивных мероприятиях; в извещении о спортивной травме.
Во всех случаях оказания медицинской помощи спортсменам информация доводится до главного врача соревнований, о случаях госпитализации спортсменов информация поступает немедленно.
Все жалобы на оказание медицинской помощи при проведении спортивных соревнований подаются в письменной форме главному врачу соревнований.
На заключительном этапе оказания медицинской помощи при проведении спортивных соревнований главным врачом соревнований составляется отчет, который направляется главному судье соревнований, в орган исполнительной власти субъекта Российской Федерации в сфере здравоохранения, во врачебнофизкультурный диспансер субъекта Российской Федерации. Отчет содержит следующие сведения: количество участников соревнований, характеристика условий и мест проведения соревнований, число обращений за медицинской помощью, число госпитализированных, причины госпитализации, виды оказанной медицинской помощи, результаты.
В состав медицинского комитета (врачебной бригады) входят специалисты по ЛФК и спортивной медицине: врач по ЛФК или врач по спортивной медицине, которые осуществляют деятельность в соответствии с приложениями 2, 10, 11 к приказу Минздравсоцразвития РФ от 09.08.2010 № 613н.
Медицинский комитет (врачебная бригада) соревнований организует работу в зависимости от количества участников соревнований, вида спорта, специфики проведения, условий проведения соревнований, а также от количества прогнозируемых обращений по медицинским показаниям (заболеваемости и спортивным травмам, видам предполагаемых нозологических форм заболеваний). Рекомендуемые штатные нормативы медицинского комитета (врачебной бригады) при проведении физкультурных и спортивных мероприятий определяются в соответствии с приложением 12 к приказу Минздравсоцразвития РФ от 09.08.2010 № 613н.
Таблица 1. Рекомендуемые штатные нормативы медицинского пункта объекта спорта, на котором проводятся физкультурные и спортивные мероприятия
|
1. Врачебных персонал | |
|
Врач по ЛФК (врач по спортивной медицине) |
Из расчета 1 должность: на 50 спортсменов: на 1 медицинский пункт объекта спорта |
|
Врач-терапевт |
Из расчета 1 должность: на 100 спортсменов: на 1 медицинский пункт объекта спорта |
|
2. Средний медицинский персонал | |
|
Медицинская сестра го массажу |
Из расчета 1 должность: на 10 спортсменов |
|
Медицинская сестра |
Из расчета 1 должность: на 1 должность врача-специаписта |
|
3. Бригады скорой медицинской помощи | |
|
Из расчета 1 бригада: на каждое место проведения соревнований | |
При расчете количества медицинских работников, участвующих в медицинском обеспечении соревнований, рекомендуется учитывать:
- количество мест тренировок и соревнований;
- количество зрительских мест;
- статистику обращаемости во время проведения предыдущих аналогичных соревнований.
Главный врач соревнований при проведении физкультурных и спортивных мероприятий осуществляет свою деятельность в соответствии с приложением 13 к приказу Минздравсоцразвития РФ от 09.08.2010 № 613н.
Главным врачом соревнований назначается специалист, соответствующий Квалификационным требованиям к специалистам с высшим и послевузовским медицинским и фармацевтическим образованием в сфере здравоохранения, утвержденным приказом Минздравсоцразвития РФ от 07.07.2009 № 415н, по специальности «Лечебная физкультура и спортивная медицина» или «Общественное здоровье и организация здравоохранения».
Главный врач соревнований подчиняется главному судье соревнований и осуществляет следующие функции:
- организует оказание медицинской помощи при проведении спортивных соревнований;
- определяет количество медицинского персонала соревнований, график его работы на спортивных объектах во время проведения тренировок и соревнований;
- определяет перечень медицинских организаций, участвующих в оказании медицинской помощи при проведении физкультурных и спортивных соревнований;
- определяет необходимое число и состав бригад скорой медицинской помощи, порядок их работы;
- осуществляет руководство деятельностью медицинского персонала соревнований;
- осуществляет оценку санитарно-гигиенического состояния мест проведения соревнований и тренировок;
- осуществляет организацию работы медицинских помещений и их материально-техническое и лекарственное обеспечение;
- осуществляет организацию работ по сбору и вывозу медицинских отходов в соответствии с санитарными нормами и правилами;
- предоставляет информацию об организации оказания медицинской помощи при проведении физкультурных и спортивных соревнований спортсменам, представителям команд;
- рассматривает жалобы на оказание медицинской помощи при проведении физкультурных и спортивных соревнований;
рекомендует главному судье соревнований в случае угрозы жизни и здоровья спортсменов отменить или перенести соревнование;
- отстраняет по медицинским показаниям спортсмена от участия в соревновании [по решению медицинского комитета (врачебной бригады)];
- организует ведение учетной и отчетной документации, предоставление отчетов об оказании медицинской помощи при проведении спортивных соревнований, направляет их главному судье соревнований, в территориальный орган управления здравоохранением, в территориальный врачебнофизкультурный диспансер
При всех случаях летальных исходов участников соревнований выполняются следующие мероприятия:
а) при обнаружении трупа медицинская бригада обязана сообщить об этом в территориальный орган внутренних дел, зафиксировать в медицинском рапорте, заполняемом при обслуживании спортивно-массовых мероприятий, все необходимые сведения. Эвакуация трупа гражданина РФ или иной страны, находящегося на территории ОВД, машиной скорой помощи и санитарного транспорта не допускается;
б) в случае смерти в салоне санитарного автомобиля и при оказании медицинской помощи медицинская бригада обязана зарегистрировать в медицинском рапорте (в журнале регистрации медицинской помощи формы 074/у) все необходимые сведения и получить согласие на доставку трупа в учреждение судебно-медицинской экспертизы, передав при этом информацию оперативному отделу оргкомитета соревнований;
в) последовательность судебно-медицинских исследований во всех случаях летального исхода во время спортивных соревнований осуществляется в соответствии с приказом Минздрава РФ от 24.04.2003 № 161 «Об утверждении Инструкции по организации и производству экспертных исследований в бюро судебно-медицинской экспертизы».
Нагрузка медицинского персонала при оказании медицинской помощи следующая.
- Амбулаторная помощь: 100-120 визитов в день на 1000 спортсменов.
- Физиотерапия и ЛФК: 120-140 визитов на 1000 спортсменов в день.
- Массаж (медицинский и спортивный): 100-120 визитов на 1000 спортсменов в день.
Обращаемость в медпункт спортивного объекта - 15-20% общего количества участников в зависимости от вида спорта.
Необходимо предвидеть, что до 20% несчастных случаев связаны обычно с климатическими факторами.
Расположение мест оказания медицинской помощи
Медицинская помощь должна оказываться во всех официальных местах, связанных с проведением соревнования, и быть доступной всем аккредитованным, включая медицинских сотрудников команды. В подготовительном периоде для качественного обеспечения соревнований необходимо обследование мест проведения соревнований. Главный врач соревнований организует изучение технического и санитарно-гигиенического состояния мест проведения соревнований, соответствие профиля и сложности трасс, соответствие их правилам по данному виду спорта и положению о соревнованиях. Особое внимание обращается на безопасность для спортсменов. Этот раздел работы заканчивается подписанием акта или соответствующего раздела в акте о приемке и готовности к эксплуатации места проведения соревнований. Один экземпляр акта остается у главного врача соревнований.
Головным (главным) медицинским учреждением соревнований является многопрофильное лечебно-профилактическое учреждение, имеющее амбулаторную службу, стационар и диагностический комплекс.
Места размещения спортсменов
Медицинское обеспечение должно осуществляться во всех официальных местах размещения спортсменов в течение дня и в вечерние часы аккредитованным медицинским персоналом в соответствии с расписанием соревнований.
Каждая команда, имеющая медицинских сотрудников, должна иметь отдельную комнату для медицинского обслуживания в том месте, где эта команда размещается.
Медицинский пункт спортивных объектов должен быть оснащен медикаментами, перевязочным материалом, инструментами, оборудованием, инвентарем для оказания скорой и неотложной, а также специализированной медицинской помощи в соответствии с требованиями приложений 8, 9 к приказу Минздравсоцразвития РФ от 09.08.2010 № 613н. Врачи, средний медицинский персонал, младший медицинский персонал и технический персонал должны иметь опыт работы с дефибриллятором (ручным или автоматическим). В медицинском пункте должны находиться: укладки и оборудование для оказания неотложной помощи при травмах, в том числе тепловых и холодовых, сердечно-сосудистой недостаточности, коллапсах, гипонатриемии, аллергических реакциях, таких как анафилактический шок, круп, обострение астмы, диабетических инсулиновых реакциях, заболеваниях глаз и ЛОР-органов; ВИЧ-укладка; перевязочный стол; столик инструментальный; кушетка медицинская; шкаф сушильно-стерилизационный; шкаф для медикаментов; лампа бактерицидная; штатив для капельницы; физиотерапевтическая аппаратура (желательно многофункциональные аппараты); массажный стол; носилки мягкие; носилки складные; каталка. Наличие холодной и горячей воды, аварийного освещения, туалета, телефона - обязательное требование для медицинских пунктов на спортивных объектах.
В медицинском пункте должны находиться план действий персонала в чрезвычайных ситуациях (пожар, аварии, террористические акты), список телефонов - ответственного дежурного по скорой медицинской помощи и его помощника, приемных отделений стационаров, определенных для лечения участников и официальных лиц соревнований, близлежащих травматологических пунктов, подразделений службы спортивной медицины, спасательных служб.
Медицинские сотрудники должны быть на месте проведения соревнований за полтора часа до начала соревнования и оставаться до окончания соревнования. В зоны, находящиеся под контролем медиков, должны входить: зона разминки спортсменов, зона сбора спортсменов перед стартом (рядом с комнатой сбора), зона оказания неотложной и специализированной помощи (машина скорой помощи должна располагаться рядом) и зона, в которой проводится непосредственно медицинское обслуживание.
В каждом месте для тренировок должны быть организованы небольшие медицинские пункты, которые могут располагаться в палатке, трейлере или специально отведенном месте. Должно быть выделено место для оказания срочной помощи при небольших, но острых ситуациях. Необходим телефон или рация для вызова консультантов или машины скорой помощи для эвакуации. Для каждой участвующей команды должно быть предоставлено место для оказания медицинской помощи или обеспечен доступ к головному (главному) центру оказания помощи.
Разминочная зона - может быть одной из тренировочных зон, которая должна быть укомплектована и оборудована для оказания медицинской помощи. Должны быть обеспечены отдельные рабочие места для всех национальных команд и их медицинского персонала. Необходимо достаточное количество туалетов, воды и прохладительных напитков.
Место оказания медицинской помощи перед соревнованием - это небольшая зона рядом с комнатой сбора спортсменов перед выходом на старт для оказания медицинской помощи в последнюю минуту перед соревнованием и для массажа. Во время соревнования по многим видам эта зона может иметь большую важность и потребовать большее количество сотрудников в зависимости от планировки спортсооружения и доступа к другим местам, в которых спортсмены могут получить помощь.
Зона оказания неотложной помощи - это место проведения неотложной помощи, которое должно быть расположено рядом с линией финиша (спортивной площадкой), если основная зона предоставления медицинской помощи расположена на удаленном расстоянии от непосредственного места проведения соревнований. Для срочной эвакуации спортсмена должен быть обеспечен охраняемый доступ к месту выступления спортсменов. Персонал должен включать врача неотложной помощи, врача по спортивной медицине, травматолога, массажиста, медицинскую сестру. Бригады интенсивной терапии должны быть подготовлены к оценке и оказанию помощи в случае остановки сердца, теплового удара из-за перенапряжения, гипонатриемии, инсулинового шока, приступа астмы и аллергической анафилаксии или анафилаксии в результате участия в соревновании. Основной инвентарь для срочной обработки травм, борьбы с температурным стрессом, обезвоживанием, нарушением сердечной деятельности, электролитными нарушениями и гипогликемическим состоянием должен иметься в наличии. Должна быть обеспечена связь со службой скорой помощи и основным медицинским центром. В связи с необходимостью проведения большого количества лечебно-диагностических и восстановительных мероприятий медицинский пункт для участников соревнований должен состоять как минимум из трех кабинетов: кабинета врача, процедурной и массажной. Необходимо предусмотреть условия оказания неотложной помощи инвалидам-колясочникам и другим категориям спортсменов с ограниченными возможностями.
Мобильные бригады неотложной помощи. На крупных соревнованиях в специально отведенных местах должны располагаться 3-4 медицинские команды для оказания неотложной помощи вокруг периметра дорожки, чтобы они могли немедленно подойти к травмированному спортсмену. В состав бригады входят врач и фельдшер, оснащенные набором для оказания неотложной помощи и средствами мобильной связи. Расположение этих бригад и организация немедленного доступа должны быть подготовлены заранее вместе с руководством спортивного сооружения, соревнования, техническим комитетом и службами безопасности. Объем услуг мобильных медицинских групп включает определение критического состояния, оказание первой помощи, оказание помощи при заболеваниях, связанных с окружающей средой, а также решение медицинских проблем, связанных с продолжением участия в соревнованиях.
Снять спортсмена с соревнований по медицинским показаниям имеет право только врач соревнований с обязательным докладом о причинах снятия спортсмена с соревнований главному судье. На протяжении всей трассы, вплоть до линии финиша, должна передвигаться машина скорой помощи с системой жизнеобеспечения. При большом скоплении спортсменов различной квалификации необходимо наличие машины скорой помощи на каждые 4 км трассы. Машина скорой помощи должна быть обеспечена мобильной связью с пунктами на линии финиша и на трассе. Одна машина скорой помощи должна дежурить у линии финиша.
В головной (главный) медицинский центр обращаются участники соревнований с острыми травмами и заболеваниями, возникшими во время соревнования. Он располагается на доступном расстоянии с местом проведения соревнований.
Медицинские пункты на спортивных объектах должны быть организованы раздельно для спортсменов и зрителей. Кроме того, медицинские пункты для спортсменов располагаются непосредственно вблизи раздевалок, в зоне строгих ограничений, и служба безопасности объекта не допускает посторонних в эту зону.
Пункты оказания первой помощи зрителям должны быть расположены на стадионе, четко обозначены и укомплектованы средним и младшим медицинским персоналом. Кроме того, на стадионе должна использоваться служба оказания неотложной помощи, укомплектованная персоналом, владеющим основными приемами оказания скорой и неотложной медицинской помощи.
Медицинский пункт в местах проживания национальных команд должен располагаться в отдельной комнате для медицинского обслуживания в том же месте, где проживает команда. Эта комната может быть выделена в соответствии с просьбой каждой национальной, клубной команды. Медицинские пункты в местах проживания оснащаются необходимыми медикаментами и оборудованием для оказания амбулаторной помощи, в том числе и проведения реабилитационных мероприятий.
Условия для оказания первой помощи и несложного лечения в отелях и прессцентре должны быть созданы в каждом из указанных мест. При необходимости можно использовать по вызову медицинский персонал отеля или направлять аккредитованных врачей в головной (главный) лечебный центр соревнований. Сотрудники, работающие в основном отеле, должны организовать или вызвать службу скорой помощи, если это необходимо.
В каждом медицинском пункте должен быть назначен медицинский координатор. В обязанности медицинского координатора входит:
- контроль за предоставляемыми услугами;
- работа с главным врачом соревнований с целью определения необходимого количества медицинского персонала на каждый день;
- распределение обязанностей между всеми медицинскими сотрудниками;
- обеспечение медицинским инвентарем и лекарственными средствами медицинского пункта;
- организация консультаций с врачами-специалистами и врачами других дополнительных медицинских услуг;
ведение полного банка данных;
- соблюдение санитарно-гигиенических требований в местах проведения соревнований и размещения спортсменов.
Организация питания
Значительное место в подготовительный период занимают вопросы организации питания участников, гостей и официальных лиц соревнований. Организация питания обеспечивается организаторами соревнований, с учетом вида спорта и национальных особенностей.
Необходимо предусмотреть питание и обеспечение напитками, не содержащими кофеин, спортсменов в ходе соревнований в раздевалках и на дистанции.
Отличительные знаки медицинского персонала
Все медицинские сотрудники соревнований должны иметь четкие отличительные знаки (кепки, нарукавные повязки, футболки и др.).
Пути эвакуации
В подготовительный период следует предусмотреть пути эвакуации пострадавших со спортивной арены, с трассы, с трибуны в медицинский пункт и далее на санитарный транспорт, отработать взаимодействие с бригадами скорой медицинской помощи по эвакуации пострадавших в лечебные учреждения непосредственно с арены, а также взаимодействие со скорой помощью в случае возникновения чрезвычайных ситуаций.
Машины скорой помощи
Должны выезжать в течение пяти минут или меньше после вызова. Во время соревнования одна машина скорой помощи должна быть расположена как можно ближе к центру оказания неотложной помощи спортсменам. Другая машина скорой помощи должна быть расположена рядом с пунктом оказания неотложной помощи зрителям.
Непосредственно перед соревнованиями необходимо провести тренинги с медицинским персоналом и волонтерами, участвующими в медицинском обеспечении соревнований, тренинги по оказанию неотложной помощи, эвакуации пострадавших со спортивной арены, трибун, оказанию амбулаторной медицинской помощи, ведению учетно-отчетной документации.
Фармакологическое обеспечение
Весь медицинский персонал соревнований и врачи команд должны иметь необходимые лекарственные средства и средства медицинского назначения для оказания необходимой медицинской помощи. Список медикаментов, их количество и количество средств медицинского назначения определяются количеством спортсменов, видом спорта и продолжительностью соревнования. Рекомендуемый состав медицинской укладки специалистов по ЛФК и спортивной медицине определен приказом Минздравсоцразвития РФ от 09.08.2010 № 613н. Назначение лекарств осуществляется аккредитованными врачами соревнований и/или врачами команд.
Лекарственные средства должны выписываться на официальном рецептурном бланке с указанием даты выписки, фамилии спортсмена, названия препарата, его количества и дозировки, фамилии и подписи врача, выписавшего рецепт. Официальный рецептурный бланк должна сопровождать специальная форма, предоставленная организаторами соревнований, с указанием фамилии пациента, страны участницы соревнований, статуса пациента (спортсмен, сотрудник делегации, официальное лицо и др.), названия лекарственного средства, фамилии аккредитованного врача соревнований или врача команды и подписанная главным врачом соревнований. Официально рецептурный бланк остается в аптеке. Специальная форма должна быть зарегистрирована в аптеке с указанием даты отпуска лекарственного средства и возвращена в медицинский комитет соревнований.
Врачи, выписывающие рецепт, должны поставить пациента в известность о том, содержит ли данное лекарство запрещенное или ограниченно запрещенное вещество, перед тем как выписать лекарство, а спортсмен должен подтвердить то, что он предупрежден.
Все запрещенные вещества должны храниться отдельно в аккредитованном аптечном учреждении и иметь четкое обозначение. Ответственность за использование этих веществ несут врач, выписавший лекарство, и пациент.
Врачи, выписывающие лекарства, должны представить заявку на использование запрещенного вещества исключительно в терапевтических целях медицинскому делегату/делегату по допинг-контролю федерации или другому представителю, в случае необходимости выписать запрещенное или частично запрещенное вещество, указав фамилию спортсмена, удостоверение личности, страну, дату, способ и срок употребления, а также дозировку.
Допинг-контроль
Проведение допинг-контроля регламентируется Процедурными правилами WADA и международных федераций по видам спорта. На время проведения соревнований оргкомитетом создаются полные условия для организации проведения допинг-контроля.
Сотрудники для проведения допинг-контроля
- Директор службы допинг-контроля.
- Врачи и/или сотрудники службы допинг-контроля.
- Помощники, следящие за процессом забора мочи (крови).
- Соответствующее количество сотрудников для уведомления спортсменов.
- Сотрудники аккредитованной лаборатории.
В случае отсутствия аккредитованной лаборатории на месте проведения соревнований обеспечивается транспортировка проб к месту анализа.
Помещения, материалы, количество проб
- Комната ожидания, в которой можно разместить 10-20 человек с обеспечением возможности питья (напитки, не содержащие кофеина) и коммуникаций.
- Рабочая комната для обработки проб, включающая один или два стола, шесть стульев, запирающийся контейнер для хранения проб, место для материалов, холодильник с возможностью изоляции помещенных в него проб (замок). На крупных соревнованиях должно быть два отдельных рабочих места.
- Туалеты рядом с рабочей комнатой (2 туалета).
- Материалы для забора проб, утвержденные медицинской и антидопинговой комиссией, и формы допинг-контроля.
- Полоски-реагенты (или рефрактомеры) для определения плотности мочи.
- Пробы, сохраняемые в определенных условиях, должны быть отправлены в аккредитованную WADA/международной федерацией лабораторию как можно скорее после взятия пробы.
- По окончании процедуры допинг-контроля спортсменам и делегату федерации по допинг-контролю должен быть предоставлен транспорт обратно в отель.
- Федерация - организатор соревнований должна заранее известить местный оргкомитет о предполагаемом количестве проб, которые будут взяты в ходе соревнований. Необходимо принять во внимание возможность тестирования в случае установления рекордов, для чего нужно заказать дополнительные наборы для взятия проб. Национальная федерация и/или континентальная ассоциация должны будут заплатить по тарифам федерации-организатора за тесты, организованные в случае установления национального и/или континентального рекорда. Местный оргкомитет несет все остальные расходы в отношении допинг-контроля.
Страховка
Национальные федерации должны страховать своих спортсменов и официальных лиц. Оргкомитет соревнований может принять решение о дополнительном медицинском страховании спортсменов и официальных лиц на время проведения соревнований.
Перевод
Переводчики должны присутствовать во всех зонах оказания медицинского обслуживания и на пункте допинг-контроля.
Отношения с прессой
Предоставление информации средствам массовой информации осуществляется главным врачом соревнований в пределах сохранения медицинской конфиденциальности и этических норм Международной федерации спортивной медицины (FIMS).
Безопасность окружающей среды и метеорология
В местах проведения соревнований должна быть питьевая вода и напитки с содержанием глюкозы, электролита.
Местная метеорологическая служба ежечасно представляет информацию в оргкомитет соревнований о температуре, влажности воздуха и других природных факторах. Оргкомитет периодически делает объявления для спортсменов, тренеров, официальных лиц и зрителей о необходимости принимать превентивные меры.
Безопасность
Организационный комитет создает все необходимые условия безопасности в местах проведения медицинского обеспечения соревнований. Служба безопасности должна обеспечить быстрый доступ медицинскому персоналу к местам соревнования в случае необходимости оказания срочной медицинской помощи.
Оказание медицинской помощи участникам соревнований проводится в первую очередь по жизненным показаниям. В этом случае применяется весь арсенал медицинских средств. Во всех остальных случаях оказание медицинской помощи участникам соревнований проводится с учетом наличия допинг-контроля. Во время проведения соревнований медицинская помощь участникам соревнований регламентируется не только правилами оказания различных видов медицинской помощи, но и правилами проведения соревнований по отдельным видам спорта.
Снятие спортсмена с соревнований проводится только главным врачом соревнований.
Оказание медицинской помощи на соревнованиях проводится поэтапно. Первая помощь оказывается врачом медицинской бригады на спортивной площадке. В случае если объем оказываемой медицинской помощи является недостаточным или при отсутствии соответствующего эффекта в течение 5 мин проведения мероприятий пострадавшего доставляют в ближайший медицинский пункт, где продолжается оказание медицинской помощи. При наличии показаний к оказанию специализированной помощи пострадавший транспортируется (машиной скорой помощи, вертолетом и др.) в аккредитованное лечебное учреждение, где ему оказывается амбулаторная или стационарная специализированная медицинская помощь (диагностика, лечение). Все случаи оказания медицинской помощи обязательно регистрируются. На спортивных соревнованиях ведется первичная медицинская документация, установленная приказом МЗ СССР от 04.10.1980 № 1030:
- ф. 067/у «Журнал регистрации медицинской помощи, оказываемой на занятиях физической культуры и спортивных мероприятиях»;
- ф. 068/у «Журнал медицинского обслуживания физкультурных мероприятий»;
- ф. 092/у «Извещение о спортивной травме».
Информация обо всех случаях оказания медицинской помощи доводится ежедневно в установленные сроки до главного врача соревнований, обо всех случаях госпитализации докладывается ему немедленно. Медицинская служба соревнований следит за состоянием здоровья всех госпитализированных спортсменов, вплоть до выписки их из стационара. Обо всех случаях тяжелых повреждений, о госпитализированных спортсменах главный врач соревнований докладывает главному судье соревнований.
Показания и порядок экстренной госпитализации бригадами скорой медицинской помощи в стационары определяются соответствующими методическими указаниями и приказами территориального органа управления здравоохранением.
Все жалобы на медицинское обслуживание соревнований подаются в письменном виде главному врачу соревнований.
Профилактика заболеваний и травм
Оргкомитетом перед началом соревнований (не позднее чем за 15 мин) делаются объявления о погодных условиях и микроклимате в спортивном сооружении.
Сообщаются места расположения медицинских пунктов. Во время проведения соревнований могут проводиться образовательные семинары по медицинскому обеспечению для спортсменов и персонала до соревнований.
Отмена соревнований
До начала соревнований главным врачом предоставляется информация спортсменам, представителям команд и официальным лицам о возникновении условий, препятствующих проведению соревнований. Главный врач соревнований может дать рекомендацию главному судье соревнований об их отмене или переносе.
Оказание скорой медицинской помощи зрителям
В случае возникновения необходимости оказания скорой и неотложной медицинской помощи зрителям на соревнованиях медицинская помощь может быть оказана в специально организованном медицинском пункте или бригадами скорой медицинской помощи. При необходимости пострадавших зрителей транспортируют в ближайшее лечебное учреждение.
На заключительном этапе работы по медицинскому обеспечению соревнований составляется отчет, который передается главному судье и в соответствующую вышестоящую организацию по подчиненности. В отчет включаются сведения о количестве участников или команд, дается характеристика мест проведения соревнований и метеорологических условий, указываются число обращений за медицинской помощью, число госпитализированных и причины госпитализации. Проводится анализ проведенной работы. Даются предложения и замечания. Отчет, представляемый в вышестоящую по подчиненности организацию, подписывается главным врачом соревнований и главным судьей соревнований.
Особенности медицинского обеспечения соревнований по восточным единоборствам
Согласно Н.А. Коротаеву и А.В. Ширяеву (1999), особенности медицинского обеспечения соревнований по восточным единоборствам могут быть сгруппированы следующим образом.
- Правила карате не разрешают проводить соревнования не на специальной площадке - татами (исключение составляют только показательные выступления на праздниках, фестивалях, проводимых с целью популяризации восточных единоборств).
- Освещенность татами должна быть не менее 600 лк. Температура в зале, где проводят соревнования, также должна быть комфортной - не ниже 20 ?С.
- Спортивная медицинская бригада, работающая непосредственно у татами, должна состоять из спортивного врача (или врача хирургического профиля) и медсестры (медрейнджера), прошедшей специальную подготовку при врачебно-физкультурном диспансере. На соревнованиях с большим числом участников (национальный чемпионат, чемпионаты Европы и мира) необходимо дополнительно продумать развертывание специализированного медпункта. В состав его бригады должны входить хирург или нейротравматолог, хирург-стоматолог или отоларинголог, терапевт-реаниматолог или педиатр, а также медрейнджеры или медсестры хирургического профиля - всего от 4 до 6 человек.
- Об организации, порядке и характере медицинского обеспечения предстоящих соревнований главный врач сообщает на совещании тренеров и представителей команд. Здесь же уточняют требования к форме одежды медиков: белым халатам лучше предпочесть не стесняющие движений спортивные костюмы нейтральных теплых (серых, зеленых, коричневых) тонов с обозначением медицинской эмблемы. Главный врач крупных соревнований - как один из его организаторов - может быть одет в ту же форму, что и главный судья и боковые судьи (классический костюм).
- При проверке документов на допуск участников к соревнованиям (командная заявка или индивидуальная справка) следует обращать внимание на качество их заполнения. Эти документы действительны лишь в течение 5 дней, включая день прохождения мандатной комиссии. Внимание! Все спортсмены - участники соревнований по восточным единоборствам должны иметь страховой полис. В случае отсутствия страхового полиса последний выписывают непосредственно перед соревнованиями присутствующие здесь, как правило, представители страховых компаний.
- При медицинском обеспечении профессиональных боев спортсменов, имеющих контракты, где оговорены условия их ответственности за возможные травмы, главный врач соревнований должен знакомиться с каждым из претендентов на победу, прежде чем подписать общий документ об их допуске к участию в турнире.
- Врач и медрейнджер производят взвешивание спортсменов, при этом одновременно документально фиксируя наличие признаков свежих травм и рубцов. На руках и ногах спортсменов проверяют длину ногтей с целью исключения всевозможных микротравм в кумитэ.
- Согласно правилам некоторых стилей карате участники соревнований должны иметь средства индивидуальной защиты: капу, протектор, раковину и шлем. Женщины защищают области молочных желез специальными протекторами.
- Обо всех случаях снятия спортсмена с соревнования по медицинским показаниям главный врач соревнований обязан немедленно уведомить главного судью. Иногда его решение оспаривают тренеры, медики команд или сами спортсмены, готовые продолжать бои. Внимание! Все медицинские документы соревнований (заявки, протокол оказания медицинской помощи, отчет о соревновании) являются юридическими документами и хранятся в архиве организаторов соревнований в течение нескольких лет.
Острые повреждения в соревнованиях по восточным единоборствам
К тяжелым повреждениям в соревнованиях по восточным единоборствам принято относить:
- черепно-мозговые травмы с продолжительным нарушением локомоторных функций и спутанностью сознания;
- травмы с нарушением целостности скелета (переломы, переломовывихи);
- вывихи, в том числе височно-челюстного сустава;
- травмы области жизненно важных органов с нарушением их функций (например, появление аритмии при ударе в область сердца);
- нарушение анатомической целостности глазного яблока, ушной раковины, одного или нескольких зубов.
Внимание! Всех спортсменов, получивших тяжелые травмы, госпитализируют!
К травмам средней степени тяжести, приводящим, как правило, к отстранению от дальнейшего участия в поединках, относят:
- сильные ушибы области грудной клетки и гортани;
- сильные ушибы области живота и поясницы;
- повреждения области паха и половых органов;
- надрывы мышечно-связочного аппарата конечностей;
- сильные ушибы области глаза, уха, участков верхней или нижней челюсти.
Спортсменов с травмами средней степени тяжести, отстраненных от дальнейшего участия в поединке, продолжают наблюдать врачи спортивно-медицинской бригады до конца соревнований. В сомнительных случаях они получают направление на консультацию в лечебные центры по месту жительства. Нередко этих спортсменов допускают к дальнейшему участию в состязаниях.
Для предупреждения травм и острых нарушений нервной и кардиореспираторной систем врачи должны как до начала соревнований, так и во время их проведения внимательно наблюдать за появлением у спортсменов признаков выраженного переутомления, особенно когда речь идет о детях и подростках, только начинающих соревновательную практику.
Список литературы
- Коротаев Н.А., Ширяев А.В. Медицинское обеспечение соревнований по восточным единоборствам: Методические рекомендации. - М., 1999. - 33 с.
- Марков Л.Н. Медицинское обеспечение спортивных соревнований с большим количеством участников // Теория и практика физической культуры. - 1987. - № 1. - С. 48-49.
- Приказ Министерства здравоохранения и социального развития Российской Федерации от 09.08.2010 № 613н «Об утверждении порядка оказания медицинской помощи при проведении физкультурных и спортивных мероприятий».
Медико-биологическое обеспечение спортсменов при проведении тренировочного процесса в различных климатогеографических и погодных условиях
Спортивные мероприятия в условиях среднегорья
В спортивной практике в качестве дополнительного фактора адаптации наиболее широкое распространение получило использование барометрической гипоксии, т.е. гипоксии, связанной с пониженным содержанием кислорода во вдыхаемом воздухе (тренировка в горах).
В зависимости от высоты гор различают низкогорье - 800-1200 м, среднегорье - 1500-2500 м и высокогорье - 2800 м и более над уровнем моря.
Низкогорье дает определенный эффект после возвращения на равнину в основном не за счет адаптации к гипоксическому фактору, а в связи с адаптацией к комплексу климатических модификаторов, характерных для этих высот.
Высокогорье предъявляет к организму чрезвычайно большие требования. В связи с этим оно может использоваться только кратковременно (от нескольких часов до нескольких суток) для легкой поддерживающей тренировочной работы и активного отдыха в форме прогулок и походов.
Наиболее эффективной является тренировка в условиях среднегорья с диапазоном высот от 1500 до 2500 м, прочно вошедшая в систему подготовки спортсменов всех рангов и различных видов спорта.
Стадии адаптации к барометрической гипоксии
При тренировке спортсменов в среднегорье выделяют три периода в развитии акклиматизации и динамике работоспособности.
- Первый период - с 3-7-го по 8-12-й день (период острой акклиматизации) характеризуется субъективными и объективными признаками ухудшения функционального состояния организма. Наиболее частыми признаками острой акклиматизации являются нарушение сна, головные боли, вялость, раздражительность, ощущение сухости во рту, увеличение ЧСС, повышение АД, изменение реакции на функциональные пробы, снижение массы тела, иногда носовые кровотечения.
- Во втором периоде, завершающемся к 15-25-му дню, функциональное состояние организма в покое приближается к исходному на равнине, улучшается адаптация к функциональным пробам.
- Для третьего периода - после 20-25-го дня пребывания в среднегорье - характерно хорошее субъективное перенесение высоты и тренировочных нагрузок, высокая (возможная для данной высоты) работоспособность.
При повторном пребывании в среднегорье акклиматизация происходит значительно быстрее и легче. Период острой акклиматизации при этом отсутствует или сохраняется только в течение 2-3 дней. Для достижения того же уровня работоспособности, который при первом посещении среднегорья регистрируется к 20-21-му дню, при повторных пребываниях необходимо 10-13 дней.
Адаптацию к горному климату до высоты 3500 м над уровнем моря обеспечивают следующие физиологические механизмы (табл. 1).
Таблица 1. Основные физиологические сдвиги, обеспечивающие адаптацию к горному климату до 3500 м
|
Показатель |
Фазы адаптации | |
|
Острая фаза (до 2 нед) |
Стабильная фаза (4-5 нед) | |
|
Признаки горной болезни |
Умеренные |
Отсутствуют |
|
Психическая работоспособность |
Эйфория, снижение памяти |
Нормальная |
|
Функциональное состояние вегетативной нервной системы |
Преобладает тонус симпатического отдела |
Преобладает тонус парасимпатического отдела |
|
Симпато-адреналовая система |
Состояние возбуждения |
Нормальное состояние |
|
ЧСС |
Учащенная |
Нормальная |
|
Артериальное давление |
Умеренно повышено |
Нормальнее |
|
Легочное артериальное давление |
Повышено |
Приближается к норме |
|
Вентиляция легких |
Повышена |
Повышена в меньшей степени |
|
Объемным кровоток |
Увеличен |
Нормальный |
|
Число эритроцитов |
Увеличено |
Увеличено |
|
Количество гемоглобина |
Увеличено |
Увеличено |
|
Объем циркулирующей плазмы |
Снижен |
Умеренно снижен |
|
Гематокрит |
Повышен |
Повышен |
Особенности построения тренировочного процесса в условиях среднегорья
В соответствии с отечественной теорией и методикой физического спорта, начиная с периода подготовки к Олимпиаде в Мехико в 1968 г., активно разрабатывались режимы тренировок в условиях среднегорья. В зависимости от поставленных задач и условий, в которых будут проводиться соревнования, принято выделять два варианта «горной» тренировки.
- I вариант - достаточно длительное пребывание в горах, щадящий режим тренировки в фазе острой акклиматизации, постепенное повышение интенсивности и психической напряженности тренировочных нагрузок в последующей фазе и переход к тренировкам без ограничений в соответствии с ходом адаптации организма.
Этот вариант используют при подготовке спортсменов к выступлению в условиях среднегорья и для молодых спортсменов без достаточного горного стажа, готовящихся к выступлению на равнине.
При использовании первого варианта «горной» тренировки в первые 7 дней пребывания в горах объем работы на выносливость снижают на 15% обычного, при этом значительно уменьшают и интенсивность нагрузок. Во 2-ю неделю объем работ остается сниженным на 10% привычного, но увеличивается продолжительность утренних пробежек. Скорость на средних и длинных отрезках умеренно повышается, но не доходит до привычной. В 3-4-ю неделю тренировки проводят, как до выезда в горы: объем доводят до привычного, интенсивность соответственно возрастает (но только на коротких отрезках), скорость же преодоления длинных отрезков в течение продолжительного периода времени остается сниженной по сравнению с обычной, а интервалы отдыха более длительными.
По мере развития адаптационных возможностей спортсменов к гипоксическим условиям среднегорья могут быть внесены индивидуальные коррективы в тренировку с целью повышения градиента интенсивности (этому способствует некоторое уменьшение интервалов отдыха).
- II вариант горной тренировки - кратковременное пребывание в среднегорье в течение 6-12 дней без снижения объема и интенсивности нагрузок или же более длительное - 20-25-дневное пребывание с незначительным снижением тренировочной нагрузки в острой и переходной фазах акклиматизации.
Этот вариант может быть использован у спортсменов с большим горным стажем для повышения эффективности тренировочного процесса в соревновательном периоде и успешного выступления после спуска с гор.
Для сохранения эффекта повторной тренировки в условиях среднегорья, направленной на повышение спортивных достижений на равнине, с каждым новым выездом в горы рекомендуют:
- постепенно сокращать в фазе острой акклиматизации длительность первого микроцикла, характеризующегося значительным снижением интенсивности тренировки (с 5-9 до 2-3 дней);
- постепенно уменьшать длительность второго микроцикла тренировки, в котором спортсмен выходит на необходимый уровень тренировочных нагрузок (с 4-5 до 2-3 дней), таким образом, два микроцикла с щадящим режимом нагрузок должны сократиться с 10-12 до 4-6 дней;
- сохранять в первую и вторую недели пребывания в горах привычный для базальных условий и необходимый для соответствующего этапа подготовки общий объем тренировочных нагрузок (10%);
- постепенно повышать некоторые параметры интенсивности нагрузок, особенно во втором, третьем и последующих микроциклах, за счет уменьшения интервалов отдыха, повышения скорости выполнения упражнений и включения полных дистанций.
Могут быть использованы также соревновательные нагрузки, предъявляющие к организму повышенные требования и создающие в связи с этим более значительные предпосылки к дальнейшему росту достижений в условиях равнины. Однако при значительном повышении нагрузок в условиях среднегорья может возникать перенапряжение ведущих органов и систем организма, а также перемещение фазы повышенной работоспособности на более поздние сроки (в отдельных случаях возможно даже снижение результатов).
В соревновательном периоде, характеризующемся в целом умеренным объемом и более высокой интенсивностью, при построении тренировки в первом микроцикле без значительного снижения интенсивности, на 13-15-й день возникает вторая волна акклиматизации. При этом степень снижения работоспособности и уровня физиологических функций во многом зависит от интенсивности тренировочных нагрузок в первом микроцикле, в то время как общий объем нагрузки значительно меньше влияет на процесс адаптации организма к климату среднегорья. Только значительное повышение этого показателя на 25-30% и более от освоенного до подъема в горы уровня может привести к негативным итогам.
Количество выездов в горы в течение годичного тренировочного цикла не должно превышать четырех.
Спортивная работоспособность в период реакклиматизации после тренировки в среднегорье
Процессы реакклиматизации после пребывания в среднегорье развиваются волнообразно: за начальным коротким (1-2 дня) периодом повышенной работоспособности (который в ряде случаев может и не наблюдаться) наступает довольно продолжительный (до 12-13 дней) негативный период. В негативный период шансы на успех в соревнованиях резко снижаются (на 9-10-й день удельный вес удачных выступлений падает до 37%, т.е. на каждые три выступления успешным оказывается лишь одно).
Наиболее стабильной является вторая фаза повышенной работоспособности, которая регистрируется с 14-го по 24-й день после возвращения с гор. В настоящее время выделяют также третью фазу повышенной работоспособности, которая регистрируется с 35-го по 45-й день реакклиматизации.
Однако следует отметить, что представленная кривая схема реакклиматизации не может считаться универсальной, типичной для всех спортсменов, представителей любой специализации и квалификации.
На характер работоспособности в этот период влияют:
- спортивная специализация (у спринтеров выраженных изменений спортивной работоспособности в период реакклиматизации часто не наблюдается);
- квалификация;
- индивидуальные особенности организма;
- интенсивность тренировочных нагрузок в среднегорье, особенно в первую и последнюю недели пребывания - снижение объема и интенсивности тренировочных нагрузок в последнюю неделю пребывания в среднегорье с последующим их сохранением в первую неделю после возвращения на равнину, позволяет избежать значительного ухудшения результатов на 7-9-й день peакклиматизации.
Динамика проявления высокой спортивной работоспособности после возвращения с гор в значительной мере связана и с характером тренировочных нагрузок во время всего периода тренировки в среднегорье. Объемная, невысокой интенсивности тренировочная работа, характерная для подготовительного периода, значительно уменьшает колебания работоспособности в период реакклиматизации. Тренировочные нагрузки высокой интенсивности увеличивают эти колебания, а в некоторых случаях значительно смещают приведенные выше усредненные сроки проявления высокой работоспособности. Чем напряженнее, длительнее тренировка в горах, тем позднее могут наступить сроки достижения наиболее высоких спортивных результатов в период реакклиматизации. В отдельных случаях не наблюдаются первая и даже вторая фазы повышения работоспособности (2-6-й и 14-24-й дни), а иногда при значительном превышении параметров объема и интенсивности, освоенных «внизу», спортивная работоспособность после пребывания в горах даже значительно снижается.
Структура подготовки квалифицированных спортсменов после спуска с гор
В первые 2 дня рекомендуют снижение интенсивности, а в некоторых случаях и объема нагрузки. Это связано, как правило, с утомлением, вызванным переездом или перелетом с горной базы в привычные условия. Чем длиннее этот переезд и больше число часовых поясов, тем значительнее должно быть снижение параметров нагрузки. Дальнейшее построение тренировки в период реакклиматизации связано со сроками соревнований. В связи с этим может быть рекомендована следующая структура.
- Соревнования в 1-ю неделю после спуска с гор: разгрузочный режим, средний общий объем и сниженная относительная интенсивность.
- Соревнования в конце 2-й недели:
- 1-й микроцикл (2 дня) - разгрузочный режим;
- 2-й микроцикл (5-6 дней) - средний объем и высокая интенсивность;
- 3-й микроцикл (5-6 дней) - подводящий, малый объем, средняя относительная интенсивность.
- Соревнования в конце 3-й недели:
- 1-й микроцикл (2 дня) - разгрузочный;
- 2-й и 3-й микроциклы (по 5-7 дней) - средний объем, высокая интенсивность;
- 4-й микроцикл (5-6 дней) - подводящий, малый объем, средняя относительная интенсивность.
В отдельных случаях, когда соревнования в периоде реакклиматизации идут ежедневно, рекомендуют перед первым стартом разгрузочный микроцикл, перед остальными - комбинированный; на фоне разгрузочного микроцикла - 1-2 интенсивные тренировки. Однако более 3-4 соревнований в таком тренировочном режиме проводить не следует, так как затем может наступить снижение работоспособности.
Медико-биологическое обеспечение тренировочного процесса в условиях среднегорья
Начальный этап медико-биологического обеспечения должен осуществляться в условиях равнины и включать:
- углубленную оценку состояния здоровья;
- определение индивидуальной устойчивости к гипоксии;
- исследование уровня функциональных возможностей организма.
Особое значение перед выездом в горы имеет оценка состояния здоровья спортсменов. Это связано с тем, что под влиянием кислородной недостаточности нередко:
- активизируются скрытые очаги инфекции в зубах, миндалинах, придаточных пазухах носа, ушах, верхних дыхательных и желчевыводящих путях, органах мочевыделения;
- обостряются хронические заболевания (хронический тонзиллит, фарингит, ларингит, бронхит, аппендицит);
- обостряются остаточные явления после травм, прежде всего черепномозговых, а также опорно-двигательного аппарата;
- усугубляются симптомы перенапряжения ведущих систем организма.
Комплекс врачебных исследований перед выездом в cpeднегорье должен включать:
- опрос;
- физикальное терапевтическое обследование;
- инструментальное обследование (рентгенография органов грудной клетки, электрокардиография в состоянии покоя, при проведении в течение 8-10 мин ортостатической и пробы с физической нагрузкой, ЭхоКГ);
- лабораторное обследование (общий анализ крови и мочи, содержание ферритина в сыворотке крови);
- консультации узких специалистов (стоматолог, оториноларинголог, невролог и другие по показаниям);
- определение индивидуальной устойчивости к гипоксии;
- установление количественных и качественных характеристик реакции на избранную для текущего контроля функциональную пробу.
Следует отметить, что рентгенография органов грудной клетки делается по показаниям. Если спортсмен до 3 раз в год выезжает в среднегорье, не стоит его каждый раз подвергать лучевой нагрузке.
Определение индивидуальной устойчивости спортсменов к гипоксии в условиях барокамеры (схема обследования предложена сектором спортивной медицины ВНИИФК, 1970)
Указанная схема включает в себя исследование спортсменов в стандартных условиях остро нарастающей гипоксии в состоянии мышечного покоя на высотах 2500, 4000, 5000, 6000 м с 5-минутной экспозицией на каждой высоте и в процессе дозированной работы умеренной мощности (700 кгм/мин) продолжительностью 5 мин, выполняемой на велоэргометре на высоте 5000 м. При этом регистрируются ЧСС, АД, ЭКГ и газометрические показатели. Скорость подъема и спуска - 10 м/с до высоты 3000 м и 15 м/с выше 3000 м.
Выбор функциональной пробы для оценки функциональных возможностей организма спортсменов определяется спецификой вида спорта и задачами предстоящего сбора. Для работающих над развитием выносливости такой процедурой обычно является нагрузка со ступенчато возрастающей мощностью, выполняемая «до отказа» (обследование проводится на велоэргометре или тредбане). Однако это исследование проводится крайне редко. Работа «до отказа» в условиях барокамеры опасна даже с точки зрения возможного оказания неотложной помощи. Лучше выполнять стандартные субмаксимальные пробы с дозированной ФН.
В системе медицинского обеспечения тренировочного процесса в условиях среднегорья особую роль играет правильная организация питания. Ее принципы могут быть сгруппированы следующим образом.
- Калорийность рациона должна быть на 10-15% выше той, которая имеет место в условиях равнины.
- Рацион должен иметь хорошую усвояемость и оптимальное соотношение белков, жиров и углеводов - 1:0,8:5.
- Большое внимание должно быть уделено белковым компонентам, в связи с чем исключительное значение приобретает использование продуктов повышенной белковой ценности.
Объем поглощаемой жидкости (за исключением стадии острой адаптации) должен быть увеличен, поскольку в среднегорье существенно меняется объем поглощаемой и выделяемой жидкости. Это связано с тем, что воздух в горах отличается большой сухостью, которая изменяет условия солнечной радиации и усиливает потерю жидкости организмом, причем не только путем испарения с поверхности кожи, но и через легкие при гипервентиляции.
Диета спортсменов должна включать в достаточном количестве продукты, содержащие калий.
Особое внимание следует уделять дополнительной витаминизации. Помимо поливитаминных комплексов необходимо (при отсутствии противопоказаний) использование также достаточно высоких доз аскорбиновой кислоты (500-600 мг в сутки).
Вопрос о применении препаратов железа перед или в период пребывания в среднегорье должен решаться сугубо индивидуально в зависимости от результатов исследования общих запасов железа в организме.
Подготовка и соревнования в условиях высоких и низких температур
Высокие температуры
При мышечной деятельности развиваются гипертермические реакции эндо- и экзогенной природы. В определенных условиях эти реакции могут привести к тепловому истощению организма, сопровождающемуся резкими функциональными расстройствами и выраженным снижением физической работоспособности.
К тепловым поражениям при занятиях спортом относят тепловые судороги, тепловое изнурение, тепловой обморок, тепловой удар.
Для формирования стойких акклиматизационных перестроек организма необходимым условием является повышение внутренней температуры тела во время выполнения упражнения до 38,5-39,50 ?С и поддержание подобной гипертермии не менее 1 ч. При этом ЧСС достигает 160-170 уд./мин. Только повторение подобных нагрузок (8-10 экспозиций) приводит к существенному увеличению термотолерантности.
Акклиматизация к условиям «сухой» жары лишь частично обеспечивает приспособления к тепло-влажным условиям среды.
Применение в тренировках костюмов-потников (из влагопроницаемой ткани с высокими теплоизоляционными свойствами) позволяет приводить акклиматизационный цикл в относительно прохладных погодных условиях.
Использование в большом объеме интенсивных тренировок в осложненных условиях среды в последние 10-15 дней перед стартом может привести к истощению биологических ресурсов организма и снижению спортивной результативности. Полное исключение из тренировочного процесса мероприятий по акклиматизации к жаре или же слишком ранний (за 20-25 дней) отказ от них также ведут к существенному падению спортивных результатов на состязаниях, проходящих в жаркую погоду. Компромиссным решением является совмещение процедур тепловой акклиматизации с основным периодом формирования высокой специальной работоспособности спортсменов (за 2-6 нед перед стартом). В последующем возможно поддержание достигнутых акклиматизационных преимуществ с помощью выполнения отдельных, достаточно напряженных тренировок в условиях жары (через каждые 3-5 дней). Такой режим нагрузок соответствует педагогическим принципам построения заключительного этапа подготовки.
Использование в рационе различных солевых добавок без адекватного потребления воды может приводить только к ухудшению термотолерантности атлета. Основное при акклиматизации к жаре - восполнение дефицита воды. Даже спустя 24-48 ч после напряженной тренировки может наблюдаться существенный для работоспособности дефицит жидкости. В целях профилактики развития хронической дегидратации рекомендуют регулярное взвешивание по утрам. Если через 48 ч после стрессовой тренировки наблюдается отчетливое невосстановление массы тела, очередное напряженное занятие следует отложить до ее восстановления.
Небольшой лишний вес перед стартом, обусловленный приемом жидкостей, позволяет успешнее противостоять утомлению и перегреванию.
Во время тренировок в жарких условиях положительное влияние на теплообмен оказывают различные средства физической терморегуляции. Среди них можно выделить обдув, вдыхание холодного воздуха и локальное охлаждение. Для последней цели используют вещества с температурой замерзания выше тройной точки воды (спиртовые растворы, сухой лед), которые помещают в полиэтиленовые пакеты размерами 90?120?17 мм.
При применении комплекта теплоснимающих элементов (не менее четырех) их располагают в соответствии с топографическими особенностями тепловыделений в области темени, большой грудной мышцы (в районе сердца), трапециевидной мышцы спины, мышц живота. Элементы крепятся с помощью эластичных сетчатых медицинских поясов для туловища и шапочки для головы.
В жарких погодных условиях только минимизация водного дефицита возмещением потерь воды может реально способствовать поддержанию работоспособности.
При повторных нагрузках, сопровождаемых дегидратацией, возможны и значительные потери солей. Их восполнение при суточной влагопотере до 3% обеспечивается обычным пищевым рационом. При более значительной влагопотере необходим дополнительный прием солей: при водном дефиците в 4 л - 3-4 г солей за сутки, в 5 л - примерно 10 г солей, в 6 л - 15 г солей. Соль при этом обязательно должна вводиться с соответствующим количеством жидкости.
Особенности режима потребления жидкости во время соревнований по марафону, согласно правилам Международной любительской федерации легкой атлетики, приведены в табл. 2.
Таблица 2. Правила Международной любительской федерации легкой атлетики, касающиеся потребления жидкости во время проведения соревнований по марафону
|
Год |
Напиток |
Первое потребление напитка, ки |
Интервал между потреблением напитков, км |
|
1953 |
Вода |
15 |
5 |
|
1967 |
Вода |
11 |
5 |
|
1977 |
Вода |
5 |
2.5 |
|
1990 |
Вода + углеводы и электролиты |
3 |
3 |
Восполнение жидкости в организме следует осуществлять постоянно по мере ее потери путем испарения.
Следует избегать значительной дегидратации с последующим восполнением всего объема жидкости.
Несвоевременная компенсация потерь воды приводит к значительному повышению температуры тела, снижению работоспособности, ухудшению самочувствия, значительному замедлению восстановительных процессов после тренировочных и соревновательных нагрузок.
При очень продолжительной работе большое значение приобретает также восполнение запасов гликогена во избежание возникновения гипогликемии.
Однако при этом следует помнить, что напитки со значительным количеством глюкозы существенно затрудняют опорожнение желудка, а при длительном выполнении интенсивной работы (на уровне 70% О2 mах) могут даже его блокировать. Поэтому с большой осторожностью следует относиться к различного рода спортивным напиткам с повышенным содержанием глюкозы: по скорости выведения из желудка они значительно уступают воде. В то же время применение напитков, содержащих в необходимом количестве электролиты, глюкозу и сахарозу, не только обеспечивают работающие мышцы энергетическими ресурсами, но и стимулируют абсорбцию жидкости.
В связи со снижением поглощения жидкости из растворов, содержащих глюкозу, для каждого напитка следует подбирать оптимальный питьевой режим. Например, если в течение часа планируется прием четырех порций воды по 250 мл каждая, то при потреблении 5% раствора глюкозы объем каждой порции должен быть уменьшен до 210 мл, а 10% - до 175 мл.
Прием напитков с повышенной концентрацией углеводов в течение первых 60-90 мин отрицательно влияет на окисление жиров, ускоряет утилизацию углеводов, снижает экономичность работы и приводит к преждевременному утомлению.
И только после этого отрезка времени они позволяют поддерживать оптимальный уровень концентрации глюкозы в крови и ее использование в качестве окисляемого субстрата, что дает возможность продлить физическую работу без снижения концентрации гликогена в мышцах.
Повышению устойчивости к жаре способствует и рационально построенное питание. Наряду с адекватным потреблением жидкости и электролитов в рационе питания следует снизить количество белков, поскольку их сжигание связано с образованием большего количества тепла по сравнению со сжиганием других веществ.
Повышению тепловой толерантности способствует и дополнительное применение (250-500 мг) аскорбиновой кислоты.
Адаптации к условиям жары благоприятствуют суховоздушные и паровые бани.
Рекомендации Американского колледжа спортивной медицины, предназначенные для спортсменов, тренеров, врачей и организаторов соревнований по бегу на длинные дистанции, таковы.
- Руководить медицинской службой на подобных соревнованиях должен врач, имеющий опыт и знания в области воздействия физических нагрузок на организм, профилактики и лечения тепловых травм.
- Свою деятельность, особенно профилактическую, он обязан осуществлять в тесном контакте с организаторами соревнований, судьями, тренерами.
- Руководитель медицинской службы должен обеспечить договор с ближайшей больницей об оказании помощи пострадавшим от тепловой травмы.
- Медперсонал, обслуживающий соревнования, должен обладать правом оценивать и снимать с дистанции спортсмена с признаками надвигающегося коллапса или физически и психически плохо контролирующего свои действия.
- В распоряжении медицинского персонала, специально подготовленного к оказанию помощи в случае тепловых травм, должны быть все необходимые средства: машина скорой помощи, средства для реанимации, пакеты со льдом, вентиляторы для охлаждения и др.
- Соревнования не следует проводить в самые жаркие летние месяцы и самое жаркое время суток.
- Опасными являются и не по сезону жаркие весенние дни, поскольку участники соревнований еще не акклиматизировались к жаре.
- Прогноз величины тепловой нагрузки в день соревнований наиболее точно может быть осуществлен по влажному термометру:
- если температура по влажному термометру выше 28 ?С, сроки старта следует перенести;
- если температура приближается к 28 ?С, участников соревнований необходимо предупредить о повышенной опасности тепловой травмы.
- При проведении соревнований в летнее время старты следует планировать на раннее утреннее время (желательно до 8 ч) или на вечернее (после 18 и даже 20 ч), с тем чтобы свести к минимуму действие солнечного излучения.
- Специальные пункты с напитками должны быть установлены на расстоянии 2-3 км.
- Судьи на дистанции должны хорошо разбираться в симптомах надвигающегося коллапса и обязаны не только остановить спортсмена, испытывающего серьезные трудности, но и оказать ему первую помощь.
Тепловым травмам в первую очередь подвержены:
- спортсмены, недостаточно акклиматизированные к условиям жары;
- спортсмены с большой массой тела;
- недостаточно тренированные атлеты;
- спортсмены, имевшие в прошлом тепловые травмы;
- атлеты, выступающие в соревнованиях при наличии заболеваний;
- юные спортсмены.
Первыми симптомами тепловой травмы являются:
- чрезмерное потоотделение или его прекращение;
- головная боль;
- головокружение;
- апатия;
- тошнота;
- нарушение координации;
- постепенное нарушение сознания.
Низкие температуры
Специальные мероприятия, обеспечивающие эффективную подготовку организма спортсмена к выполнению интенсивной физической работы в условиях низких температур, могут быть сгруппированы следующим образом:
- применение эффективных вариантов разминки;
- применение одежды, предотвращающей потери тепла и вместе с тем не допускающей накопления влаги;
- рациональное планирование работы разной интенсивности и продолжительности, не допускающее переохлаждения;
- контроль за внутренней температурой и температурой кожи, реакциями сердечно-сосудистой системы.
При морозной ветреной погоде следует использовать одежду, предотвращающую потерю тепла. В условиях пониженной (но не морозной) температуры при безветренной погоде, напротив, следует одеваться достаточно легко, так как облегченные условия для теплоотдачи способствуют проявлению выносливости.
Вероятность гипотермии и холодовых травм возрастает при тренировке и соревнованиях в горных условиях в связи со снижением температуры и усилением ветра. При поднятии на каждые 150 м над уровнем моря температура снижается на 1 С. Таким образом, на высоте 2000 м над уровнем моря температура воздуха будет на 13-14 ?С ниже, чем в условиях равнины.
При проведении соревнований в холодные, дождливые и ветреные дни обслуживающий персонал на финише должен иметь в своем распоряжении одеяла и теплые напитки для профилактики и лечения гипотермии.
Профилактика тромбозов глубоких вен и тромоэмболических осложнений при длительных авиаперелетах
Риск тромбозов увеличивается преимущественно вследствие длительного пребывания в одной позе, а также пониженной концентрации кислорода и низкой влажности воздуха в салоне самолета, употребления алкоголя и большого количества кофе, что приводит к развитию венозного застоя в нижних конечностях и дегидратации.
Во время перелета необходимо проводить профилактику венозного застоя в нижних конечностях, включающую изометрическое напряжение мышц голени и передвижение по салону самолета по 5-10 мин в час, когда это возможно. Для предотвращения дегидратации рекомендуют употреблять достаточное количество жидкости (вода, сок), ограничить прием кофе, других кофеинсодержащих напитков и алкоголя. При длительном перелете целесообразно использовать компрессионные гольфы.
Медикаментозную профилактику проводят только при длительных перелетах.
Методом выбора считают введение препаратов низкомолекулярного гепарина в день перелета и на следующий день в следующих дозах: 5000 ЕД далтепарина натрия или 40 мг эноксапарина натрия. Альтернативным способом профилактики является назначение ацетилсалициловой кислоты (аспирина) в низких дозах в течение 3 дней до перелета и в день перелета (75 мг 1 раз в сутки). По мнению экспертов RCOG, ацетилсалициловая кислота (аспирин) является менее эффективным средством профилактики венозных тромбозов по сравнению с низкомолекулярными гепаринами, но более приемлемым, так как принимается внутрь.
Ресинхронизация циркадных ритмов организма спортсмена после дальних перелетов
Резкое изменение поясного времени сопровождается рядом физиологических реакций организма, которые неблагоприятно влияют на общее функциональное состояние организма спортсменов. Этот синдромокомплекс получил в специальной литературе название «острый десинхроноз». В его основе лежат общебиологические закономерности, связанные с существованием так называемых суточных (циркадных) ритмов, которые синхронизируют основные процессы жизнеобеспечения организма. Острый десинхроноз проявляется выраженными нарушениями ритма сон-бодрствование, изменениями психического статуса и вегетососудистыми сдвигами. В конечном счете это приводит к существенному снижению функциональной готовности спортсменов и невозможности полноценной подготовки к предстоящим стартам.
Десинхроноз при перемещении с запада на восток протекает в более острой форме и более длительное время, чем переезд в обратном направлении. Период полной адаптации организма к изменяющимся условиям может достигать от 7-10 до 18 сут в зависимости от числа часовых поясов. Трансмеридианные (широтные) перемещения человека либо удлиняют сутки (движение на запад «вслед за солнцем»), либо укорачивают их («навстречу солнцу»), что связано с нарушением привычных биологических ритмов (в организме человека одновременно протекает около 300 физиологических процессов, для которых характерна суточная ритмичность).
При перелете на восток наибольшие изменения самочувствия, пониженное настроение, заторможенность, плохая переносимость тренировочных нагрузок наблюдаются в первой половине дня, при перелете на запад - во второй половине. В обоих случаях это совпадает по времени с ночными часами в месте постоянного проживания.
Не предъявляют каких-либо жалоб на нарушение общего состояния и работоспособности 10-15% спортсменов со 2-3-х суток. У 70-80% обследуемых самочувствие и сон восстанавливаются примерно через неделю. Около 15-25% адаптируются к новым условиям хуже остальных, проявления острого десинхроноза у них выражены в большей степени, а ухудшение самочувствия и снижение работоспособности наблюдаются более длительное время. Объективные исследования нередко обнаруживают отсутствие перестройки ряда вегетативных функций к новому времени при высокой субъективной оценке.
По мнению большинства хронобиологов, для достаточно полной синхронизации большинства вегетативных функций организма требуется не менее 3 нед.
Нарушение сна - одна из наиболее частых жалоб при перелетах (затрудненное засыпание, поверхностный сон, частые пробуждения ночью, отсутствие ощущения достаточности ночного отдыха). При перелете на восток спортсмены ложатся спать и встают на 1,5-2 ч позже обычного. Утром они поднимаются с большим трудом, ощущают вялость, сонливость. Между завтраком и утренней тренировкой возникает непреодолимое желание поспать. Поздние вечерние часы характеризуются, наоборот, повышенной психоэмоциональной и двигательной активностью.
Адаптация к новому времени, как правило, приводит к снижению массы тела, достигающему в течение первой недели 1-1,5 кг.
При смене часовых поясов спортсмены чаще обращаются за медицинской помощью. Учащаются случаи ОРЗ, заболеваний, сопровождающихся нагноительным процессом (потертости, гнойничковые заболевания кожи), обострений очагов хронической инфекции. Максимум острых заболеваний и травм приходится на 2-3-ю неделю пребывания в измененном часовом поясе. Иногда заболевания и травмы возникают после возвращения домой.
После перелета могут появляться предпатологические и патологические изменения ЭКГ (нарушения реполяризации, аритмии, ригидный синусовый ритм).
При резкой смене часовых поясов особенно снижается работоспособность в сложнокоординационных видах спорта, единоборствах и спортивных играх, т.е. в видах спорта, отличающихся сложностью движений. Атлеты, специализирующиеся в скоростно-силовых видах, адаптируются быстрее по сравнению со спортсменами-стайерами, а также со спортсменами, специализирующимися в видах со сложной координацией движений, спортивных играх и единоборствах.
Опытные спортсмены, имеющие большой стаж занятий, часто выступающие в соревнованиях на различных континентах, адаптируются значительно быстрее (на 30-40%) по сравнению с более молодыми спортсменами, не привыкшими к дальним перелетам.
С целью более эффективной адаптации команды должны выезжать к месту будущих соревнований за 2 нед до их начала.
Рекомендуемый режим дня при необходимости быстрой временной адаптации приведен в табл. 3.
Таблица 3. Рекомендации по режиму в процессе временной адаптации
|
Направление перелета |
Вылет из дома |
Прилет |
Сон в самолете |
Тренировочная деятельность в первый день |
|
На восток |
Вечером |
Утром |
Обязателен |
Днем и утром |
|
На запад |
Утром-днем |
Вечером |
Не рекомендуется |
Вечером |
Перелет на запад
Перед перелетом на запад за 7-10 дней до вылета следует сместить весь распорядок дня на 1 ч вперед - раньше вставать, раньше проводить занятия и ложиться спать. За 4-5, а затем за 2-3 дня до вылета целесообразно распорядок дня сместить на 1 ч еще два раза.
Достаточно эффективным может оказаться применение специальных диет.
Пища с высоким содержанием углеводов и низким содержанием белков в результате сложных превращений в конечном счете может вызвать сонливость. Напротив, диета с высоким содержанием белков оказывает возбуждающее воздействие.
Перед полетом на запад рекомендуется поесть, причем в пище должно быть высокое содержание белков и низкое - углеводов. Во время полета не следует много есть и употреблять большое количество воды и соков. При этом необходимо воздержаться от употребления напитков, содержащих кофеин. Через 2-2,5 ч после прибытия на место целесообразно провести тренировочное занятие с малой нагрузкой. Ужинать рекомендуется за 1-1,5 ч до сна, причем ужин должен быть легким с большим содержанием углеводов. Перед сном показаны теплая ванна, успокаивающий массаж и психологические процедуры.
Может быть рекомендован прием мелатонина (мелаксена). Потребление мелатонина перед сном не только уменьшает нарушения сна, но и способствует ускорению процесса ресинхронизации циркадных ритмов организма. При перелетах на запад мелатонин рекомендуют принимать после прибытия на место в 22:00-23:00 по местному времени на протяжении 4 дней (утром может быть использован 0,1% раствор семакса).
Подготовиться к изменению часового пояса и облегчить процесс смещения циркадных ритмов возможно также путем использования яркого света. Освещение спортсмена ярким светом в позднее вечернее время за несколько дней до перелета заметно облегчает процесс адаптации при перелете в западном направлении. Этому же способствуют отказ от сна во время полета, активная деятельность. Однако и в этом случае яркий свет значительно облегчает отказ от сна.
Перелет на восток
Значительно облегчают и сокращают период адаптации после дальнего перелета на восток следующие мероприятия:
- предварительное, в течение недели, предшествующей перелету, постепенное смещение времени занятий на более позднее (от 1 до 2-3 ч);
- применение интенсивных эмоциональных нагрузок в позднее время (22-24 ч), анализ в позднее время предполагаемой техники и тактики соревновательной борьбы в предстоящих стартах;
- психологические процедуры и т.д.
Этому же способствует и отказ в последнюю неделю перед вылетом от тренировки в ранние утренние часы (7:00-9:00), более поздний подъем и завтрак, снижение объема и интенсивности нагрузок в утренних занятиях.
Рекомендуется поужинать в самолете, затем надеть маску для глаз и попытаться заснуть.
Прием мелатонина (мелаксена) до перелета является особенно важным при перелетах на восток. Мелатонин (мелаксен) следует принимать в 18:00-19:00 в день отправления, а после прибытия на место - в 22:00-23:00 по местному времени на протяжении 4 дней. В этом плане могут быть полезны и рекомендации лаборатории нарушений сна и настроения отдела психиатрии Школы медицины Университета изучения здоровья штата Орегон (США):
- в день отлета принять мелатонин в 16.00 по местному времени;
- по прибытии рассчитать время приема мелатонина, прибавив к 17:00 число пересеченных временных поясов;
- в последующие 3-4 дня препарат следует принимать на 1 ч раньше каждого предыдущего дня;
- прием мелатонина прекратить после полной адаптации к местному времени.
Особого внимания требует построение тренировочного процесса в первые дни после перелета. Нарушение циркадного ритма важнейших физиологических функций и психологического состояния способно на 30-40% снизить суммарную работоспособность в занятиях, если они планируются в первые два дня после перелета. На третий день работоспособность хотя и повышается, однако остается низкой (снижение составляет 15-20%). Восстановление работоспособности наблюдается, начиная с четвертого дня после перелета.
Адаптация организма спортсмена после возвращения домой протекает значительно легче, хотя и зависит от продолжительности отсутствия. Некоторое изменение распорядка дня перед возвращением (отход ко сну во время, приближенное к «домашнему») еще больше облегчает процесс адаптации, который может завершиться в течение 1-3 дней.
Внутренние часы организма
За работу внутренних часов организма отвечают супрахиазмальные ядра (СХЯ) гипоталамуса. Ретиногипоталамический тракт и ганглионарные нейроны обеспечивают пути для прохождения сигналов из сетчатки (световые сигналы) и других отделов мозга (несветовые сигналы) в клеточные хронометры СХЯ. Последние действуют как экзогенные факторы, управляющие биологическими часами организма, или агенты, синхронизирующие эндогенную ритмичность, продолжительность которой несколько превышает 24 ч. Мультисинаптический путь ведет от СХЯ к шишковидной железе (эпифизу), выделяющей в ночное время мелатонин, который подавляется под действием света.
Естественный свет является доминирующим экзогенным фактором, управляющим внутренними часами организма, однако на них также оказывает влияние и искусственный свет. Это означает, что утренний свет может вызывать более раннее проявление циркадных ритмов, а вечерний свет может привести к их задержке на более поздний срок. Концепция «кривой фазной реакции» образует практическую основу для определения времени светового воздействия, позволяющего осуществлять более быстрое приспособление внутренних часов организма к часовым поясам при перемещении на восток (опережение) или на запад (задержка).
Рецепторы мелатонина были обнаружены в СХЯ, что указывает на возможность действия экзогенного мелатонина в качестве фактора, влияющего на изменение работы внутренних часов. Кривая фазной реакции для мелатонина противоположна соответствующей кривой для света: выделение мелатонина в вечернее время может приводить к более раннему проявлению циркадных ритмов, в то время как его выделение утром может задерживать их на более поздний срок. Кроме того, мелатонин оказывает непосредственное влияние на терморегуляцию, с чем может быть связан механизм вызывания им сонливости. В результате потребления мелатонина в течение дня или после его естественного выделения при наступлении вечера происходит быстрая вазодилатация в кистях и стопах, а теплые кисти и ступни выполняют роль физиологических «шлюзов», открывающих путь к приведению организма в состояние сонливости. Напротив, прямое воздействие света, вызывающее ингибирование выделения мелатонина, приводит также к сужению периферических сосудов с сопутствующим усилением возбужденности. Свет стимулирует состояние бодрствования не только посредством описанного здесь механизма, но и непосредственно через симпатическую нервную систему.
Циркадные ритмы и цикл сон-бодрствование
В то время как ритм изменения внутренней температуры тела считается одним из самых эффективных маркеров циркадной активности, другие физиологические функции также подчиняются данным 24-часовым циклам. Помимо внутренних часов организма на результаты многих измерений влияет также продолжительность предшествующего сну периода бодрствования. Это явление получило название «гомеостаз сна» и характеризует взаимодействия этих двух процессов, играющих важную роль в поведении человека. Измерения работоспособности обычно точно отражают ритм изменения внутренней температуры тела.
Драст и соавт. продемонстрировали, что многие показатели работоспособности спортсменов изменяются в соответствии с двумя компонентами: 24-часовой компонентой (параллельной ритму внутренней температуры) и компонентой, соответствующей циклу сон-бодрствование. Синхронизация воздействия этих двух составляющих нарушается в результате перемещения через несколько часовых поясов, что приводит к сбою в работе внутренних часов, который проявляется в расстройстве графика сна и вызывает ухудшение физической работоспособности и всех остальных параметров, определяющих результативность спортсменов. Помимо этого, симптомы нарушения суточного ритма организма (особенно связанные с бессонницей) оказывают отрицательное влияние на мотивацию спортсменов, что служит дополнительным фактором снижения результативности.
Факторы, влияющие на нарушение суточного ритма организма
Степень нарушения суточного ритма организма зависит от количества пересекаемых часовых поясов и от направления движения. Его симптомы более остро проявляются при перемещении в восточном направлении (по сравнению с западным), что объясняется более легкой адаптацией внутренних часов к фазовой задержке (т.е. смещению эндогенных ритмов на более позднее время). Обычно считается, что период времени продолжительностью в одни сутки необходим для того, чтобы отрегулировать внутренние биологические часы в соответствии со временем каждого пересекаемого путешественником часового пояса независимо от направления движения.
Несмотря на существование индивидуальных различий в чувствительности к нарушению суточного ритма организма при смене часовых поясов, эти различия, очевидно, являются незначительными. При этом хорошая физическая подготовленность спортсменов представляет собой важное преимущество по причине как стимулирующего сон действия физических нагрузок, так и психической готовности к перенесению состояния субъективного дискомфорта. Более молодые индивидуумы (главным образом спортсмены) обладают способностью легче переносить десинхронизацию циркадных ритмов, в то время как путешественники старшего возраста (в основном вспомогательный персонал) извлекают пользу из опыта предыдущих поездок. Вызывает удивление тот факт, что у молодых людей при лишении сна наблюдается более сильная сонливость и снижение работоспособности, чем у пожилых людей, у которых жизненные процессы в течение дня протекают более медленно. У часто путешествующих женщин-спортсменок может развиваться вторичная аменорея, поскольку сам образ их жизни предполагает частые, но не регулярные по времени поездки в регионы, находящиеся в самых разных часовых поясах. Люди с утренним хронотипом («жаворонки») теоретически должны обладать преимуществами при адаптации к путешествиям на восток, а с вечерним хронотипом («совы») - к перемещениям в западном направлении, однако большинство спортсменов принадлежат к промежуточному хронотипу.
Имеются данные, что при путешествиях, предусматривающих пересечение примерно 12 часовых поясов, выполнение перелета в течение двух дней с перерывом на ночь может привести к ослаблению симптомов нарушения суточного ритма организма. Однако при перемещении спортивных команд подобные остановки на пути следования вряд ли целесообразны в силу логистических и финансовых причин, а также в связи с потерей возможности проведения дополнительных тренировок. Поскольку при разработке стратегий перелета приходится учитывать графики соревнований и тренировок спортсменов, необходимо выбрать оптимальные сроки отправления и прибытия, пользуясь услугами различных авиакомпаний. Более эффективно прибытие в пункт назначения в конце второй половины дня или вечером. В этом случае члены команды вскоре после прибытия могут воспользоваться полноценным ночным сном в условиях новой временной зоны. Культурные различия между странами не усиливают нарушение суточного ритма организма, но на него оказывают негативное влияние непривычные климатические условия. Высокая температура окружающей среды может усилить обезвоживание, вызываемое сухим воздухом в салоне во время длительного перелета, а гипоксия, связанная с прибытием в пункт назначения, расположенный на непривычной для спортсменов высоте над уровнем моря, может усугубить субъективный дискомфорт, испытываемый ими при пересечении нескольких часовых поясов.
Симптомы нарушения суточного ритма:
- ощущение усталости в дневное время и отсутствие сна ночью при нахождении в условиях нового часового пояса;
- пробуждение посреди ночи и неспособность снова заснуть;
- ощущение ослабления концентрации или мотивации;
- ухудшение психического состояния и снижение физической работоспособности;
- усиление проявления раздражительности и головных болей;
- потеря аппетита и общее нарушение функционирования внутренних органов.
Преодоление последствий нарушения суточного ритма организма. Поездка должна планироваться таким образом, чтобы спортсмены смогли прибыть в место назначения за несколько дней до начала соревнований. Продолжительность данного периода может варьировать в зависимости от числа пересекаемых часовых поясов. Стратегии минимизации вредного воздействия нарушения суточного ритма предусматривают выполнение определенных видов деятельности перед полетом, при нахождении на борту самолета и после прибытия в пункт назначения. К мерам, применяемым в течение предшествующего поездке периода, относятся планирование деталей путешествия и регулирование цикла сон-бодрствование в соответствии с направлением перелета. При этом попытки регулирования данного цикла путем насильственного переноса сна на 2 ч и более, раньше или позже обычного времени, могут привести к обратному результату, поскольку это изменение может вызвать нарушение суточного ритма и оказать отрицательное воздействие на качество проводимых перед отъездом тренировок. Планирование путешествия должно включать определение периодов сна и бодрствования во время полета, а также регламентацию приема пищи.
Членам спортивной команды предлагается сразу после посадки в самолет переводить свои часы и начинать жить (есть и спать) в соответствии с местным временем в месте назначения. Сухой воздух внутри салона может приводить к постепенному проявлению обезвоживания, не ощущаемому организмом. В связи с этим пассажирам самолета необходимо рекомендовать употреблять напитки в превышающем их субъективные потребности количестве. При этом следует пить воду и фруктовые соки и воздержаться от употребления алкоголя и кофеина. Периодическое вставание с места для того, чтобы походить в проходе или выполнить легкие упражнения на растяжку, позволяют снизить тугоподвижность в суставах и предотвратить тромбоз глубоких вен. В качестве средства профилактики тромбоза глубоких вен могут применяться также компрессионные чулки. Сон или дремоту во время перелета следует разрешать только в течение времени, соответствующего ночи в месте назначения, в остальных случаях следует отвлекаться с помощью общения с другими пассажирами или предусмотренных во время рейса развлечений. Стимулировать сон можно посредством применения наглазников, ушных затычек и ношения свободной одежды.
Выбор наиболее эффективной линии поведения по прибытии на место назначения зависит от направления перелета, числа пересеченных часовых поясов и времени прибытия. При этом следует применять различные стратегии, специально разработанные для путешествия в западном или восточном направлении. Применение таких универсальных терапевтических методов, как массаж, может иметь кратковременный благоприятный эффект при облегчении последствий продолжительного сидения в одном положении, но не оказывает непосредственного воздействия на функционирование внутренних часов организма. Равным образом имеется мало фактических данных об ускорении адаптации к новым условиям времени с помощью применения особых программ питания, основанных на употреблении белка утром и преимущественно углеводов вечером. Очевидно, сроки приема пищи, устанавливаемые в соответствии со временем питания в месте назначения, играют более важную роль в перенастройке внутренних часов, чем состав питательных макроэлементов. В то же время были получены данные, согласно которым потребление углеводов в утреннее время вызывает опережение фаз циркадных ритмов по сравнению с их потреблением при вечернем приеме пищи. Однако требуется проведение дополнительных исследований для выяснения того, может ли состав пищи выступать в роли экзогенного фактора, управляющего биологическими часами организма. Следует позаботиться о потреблении адекватного количества жидкости, а при появлении сонливости в течение дня можно прибегнуть к помощи кофеина. Правда, в период перенастройки внутренних часов организма возбуждающее действие кофеина может оказаться полезным только в течение дня, при его употреблении в вечернее время могут наблюдаться неблагоприятные эффекты в плане засыпания. Физические упражнения, особенно на свежем воздухе в солнечный день, также могут оказывать благотворное влияние на поддержание организма в состоянии бодрствования, однако в случае путешествия в восточном направлении в течение нескольких дней следует избегать выполнения утренней зарядки, поскольку она может вызывать реакцию фазовой задержки сна. В любом случае необходимо выполнять физические тренировки в то время дня, на которое запланировано проведение будущих соревнований, и как можно скорее после прибытия в место назначения. В течение первых тренировок следует избегать максимальных физических нагрузок и связанных с риском упражнений в целях профилактики травматизма. Выполнение физических упражнений на свежем воздухе также помогает организму адаптироваться к новым условиям окружающей среды (особенно при высокой температуре и влажности).
Хотя некоторые врачи и ученые высказываются в защиту приема бензодиазепиновых препаратов и небензодиазепиновых снотворных для вызывания сна, указывая на дополнительную возможность употребления бензодиазепинов в качестве хронобиотиков (изменяющих фазу внутренних часов организма), существуют фактические данные об отсутствии положительного эффекта их применения. Так, прием темазепама¤ не оказывал никакого влияния на симптомы нарушения суточного ритма организма у членов Олимпийской команды Великобритании при перемещении на 5 часовых поясов в западном направлении. Подобное отсутствие лечебного эффекта было также зарегистрировано при применении зопиклона группой французских спортсменов при аналогичном смещении фаз циркадных ритмов в результате их перелета на Мартинику. Более того, прием этих лекарственных средств сопровождается миорелаксантным действием, которое сохраняется более длительное время по сравнению с их снотворным эффектом и может оказаться опасным при выполнении физических упражнений.
Особым случаем считается применение мелатонина. Благодаря его сосудорасширяющему воздействию он вызывает стимулирование сна, не оказывая заметного влияния на электроэнцефалограмму во время сна (в отличие от бензодиазепинов). Однако невозможно гарантировать чистоту мелатонина, приобретенного в готовом виде и без рецепта. Положение осложняется тем, что мелатонин, а возможно и некоторые бензодиазепины, могут действовать в качестве хронобиотиков. Хотя применение мелатонина для перенастройки внутренних часов организма может принести несомненную пользу, при этом необходимо следить, чтобы его влияние оказывалось в нужном направлении (опережение или задержка фазы при перелете в восточном или западном направлении соответственно).
При применении любого хронобиотического средства направление, в котором происходит перенастройка внутренних часов организма, зависит от времени приема данного препарата. На практике в условиях нового часового пояса следует принимать данное лекарство вечером (для стимулирования сна), поэтому его использование в целях регулирования биологических часов является целесообразным только после авиарейсов с соответствующим временем прибытия. До сих пор отсутствуют экспериментальные данные о роли фазового сдвига в полевых условиях. Другими словами, в отличие от снотворных средств практическое значение применения хронобиотиков остается неясным.
Кроме того, необходимо принимать меры, предотвращающие употребление спортсменами лекарственных средств, включенных в списки запрещенных препаратов Международного Олимпийского комитета и национальных правительственных органов. Следовательно, такие лекарства, как модафинил?, метилфенидат¤ и пемолин?, которые применяются в качестве эффективных антидотов усталости гражданскими и военными специалистами, не могут быть использованы для лечения потери сна в результате нарушения суточного ритма организма у спортсменов.
Яркий свет также может применяться для регулировки внутренних часов организма, при этом его действие противоположно действию мелатонина. В связи с этим воздействие естественного дневного света и избегание яркого света в соответствующие периоды времени играют важную роль в приспособлении внутренних часов к условиям новой временной зоны. Необходимо установить точные сроки светового воздействия, которые могут быть определены с помощью кривой фазной реакции на свет. Наиболее благоприятные и неблагоприятные периоды светового воздействия с учетом направления движения и числа пересекаемых часовых поясов представлены в табл. 4. При этом также необходимо учитывать интенсивность естественного света и присутствие искусственного освещения внутри помещения. Так, сидение возле окна усиливает воздействие яркого света, в то время как нахождение в слабо освещенном помещении вдали от окон позволяет избежать его влияния.
Таблица 4. Рекомендации по применению яркого света для регулирования внутренних часов организма после перемещения через несколько часовых поясов (по данным Рейли и соавт.)
|
Часовые пояса, ч |
Неблагоприятные для воздействия света периоды местного времени |
Благоприятные для воздействия света периоды местного времени |
|
В западном направлении | ||
|
3 |
02:00-08:00а |
1800-24:00b |
|
4 |
01:00-07:00а |
17:00-23:00b |
|
5 |
24:00—06:00а |
16:00-22:00b |
|
в |
23:00-05:00а |
1500-21:00b |
|
7 |
22:00-04:00а |
14:00-20:00b |
|
8 |
21:00-03:00а |
13:0019:00b |
|
9 |
20:00-02-00a |
12 00-18:00b |
|
10 |
19:00-01:00а |
11:00-17:00b |
|
11 |
18:00-00:00а |
10:00-16:00b |
|
12 |
17:00-23:00а |
09:00-15:00b |
|
13 |
16:00—22:00а |
08:00-14:00b |
|
14 |
15:00-21:00а |
07-00-13:00b |
|
15 |
14:00-20:00а |
06.00-12:00b |
|
16 |
13:00-19:00а |
05:00-11:00b |
|
В восточном направлении | ||
|
3 |
24:00-06:00b |
08:00-14:00а |
|
4 |
01:00-07:00b |
09:00-15:00а |
|
5 |
02:00-08:00b |
10:00-16:00а |
|
6 |
03:00-09:00b |
11:0017:00а |
|
7 |
04:00-10:00b |
12:00-18:00а |
|
8 |
05:00-11:00b |
13.00-19:00а |
|
9 |
06:00-12:00b |
14:00-20:00а |
|
10 |
Световая обработка, как через 14 ч в западном направлении, с | |
|
11 |
Световая обработка, как через 13 ч в западном направлении, с | |
|
12 |
Световая обработка, как через 12 ч в западном направлении, с | |
Примечания: a - стимуляция опережения по фазе; b - задержка в работе внутренних часов; c - внутренние часы легче регулируются при крупных задержках, чем при крупных опережениях.
В суммарном виде рекомендации по ускорению адаптации после длительного перелета через множество часовых поясов выглядят следующим образом.
Перед и во время полета
Перед полетом путешественники должны заранее позаботиться о максимальном комфорте во время нахождения на борту самолета. Например, при регистрации летящие эконом-классом пассажиры высокого роста должны выяснить наличие наиболее удобных для них мест. Достижению состояния комфорта будет также способствовать ношение свободной и удобной одежды. В перерывах между едой пассажирам рекомендуется расслабиться, при этом в зависимости от времени перелета целесообразно пропустить некоторые из предлагаемых на борту приемов пищи. Необходимо уделять особое внимание употреблению достаточного количества жидкости, воздерживаясь от диуретиков, таких как кофе и алкоголь.
В настоящее время общепризнанным является риск получения «тромбоза путешественников», когда пассажиры находятся в согнутом положении в течение продолжительного периода времени. К периодическим видам физической активности, рекомендуемой к выполнению примерно каждые 2 ч, относятся изометрические упражнения, прогулки вдоль проходов или упражнения на растяжку. Для профилактики тромбозов применяют также специальные компрессионные чулки. Некоторые виды лекарств, такие как ацетилсалициловая кислота (аспирин), обладают противотромбозным действием, но они не могут назначаться для всех без исключения пассажиров дальних рейсов по причине побочных эффектов их воздействия на некоторых людей.
Путешествие в западном направлении
Во время продолжительных перелетов в западном направлении полезным может оказаться кратковременный сон. С теоретической точки зрения эта польза заключается в том, что он ослабляет гомеостатическую тягу ко сну, проявляющуюся в течение первого долгого дня путешествия.
Полет в западном направлении сопровождается фазовой задержкой внутренних часов организма. При этом важно сохранять активность на протяжении дневного времени суток и избегать длительного сна, который может способствовать фиксации внутренних часов на времени исходного часового пояса и тем самым иметь вредные последствия для адаптации организма к условиям новой временной зоны. Легкие упражнения могут иметь положительный эффект, способствовать поддержанию состояния возбуждения и вызывать временное облегчение симптомов нарушения суточного ритма. Общение с другими пассажирами и организация режима дня в соответствии со временем места назначения позволят смягчить влияние на внутренние часы экзогенных факторов, в частности цикла смены светлого и темного времени суток, что позволит более эффективно перенастроить биологические часы и восстановить нормальные циркадные ритмы.
В условиях нового часового пояса рекомендуется ложиться спать на 1-2 ч раньше нормального времени. Напротив, пробуждение в условиях новой временной зоны может быть более ранним. Изменения циклов сон-бодрствование являются преходящими, и нормальная структура сна обычно восстанавливается еще до возвращения ритма внутренней температуры тела в его нормальную циркадную фазу.
Путешествие в восточном направлении
Если перелет в восточном направлении выполняется ночью, время периода сна устанавливается авиалиниями в целях обеспечения ночного отдыха пассажиров. Обычно отправление рейсов из Европы в страны Азии и Австралию происходит в ночное время. При этом ночное время сна соответствует времени часового пояса пункта отправления, в то время как наиболее целесообразной была бы организация сна пассажиров в соответствии с темным временем места назначения. Во время длительных авиарейсов, продолжающихся от 20 до 22 ч, путешествующие спортсмены в целом получают только 4 ч ночного сна. И хотя не была выявлена корреляция между продолжительностью сна во время полета и последующим проявлением симптомов нарушения суточного ритма организма, этот сон обладает восстанавливающим эффектом (гомеостатическая компонента), и, возможно, именно с него начинается процесс перенастройки внутренних часов на время нового часового пояса.
Соответствие фаз циркадных ритмов кривой фазной реакции на свет может послужить ключом к восстановлению синхронизации циркадных ритмов после перелета в восточном направлении. В этом случае требуется добиться опережения по фазе внутренних часов организма. Данная стратегия основана на использовании положительного эффекта естественного света, но только после достижения минимальной внутренней температуры тела. Проблема, возникающая в результате перемещения в восточном направлении через несколько часовых поясов (например, 6-9), заключается в том, что время утреннего прибытия может совпадать со временем внутренних часов, которое предшествует достижению данного минимума. В таких случаях применение световых щитков в самолете и темных очков на пути к месту проживания может снизить воздействие света, и по прибытии следует немедленно отправить спортсменов в постель и дать им возможность поспать до позднего утра. Подвергание воздействию света в течение послеобеденного времени в новом месте способствует ослаблению симптомов нарушения суточного ритма организма.
Рекомендации по применению яркого света для регулирования внутренних часов организма после перемещения через несколько часовых поясов представлены в табл. 4.
Исходя из аналогичного хронобиологического принципа, в данных обстоятельствах следует избегать выполнения утренней зарядки в течение первых нескольких дней. И наоборот, выполнение упражнений в конце второй половины дня будет оказывать благотворное воздействие на адаптацию организма к переходу на новое время.
При перелете в восточном направлении через девять или более часовых поясов существует вероятность того, что перенастройка внутренних часов на новое время произойдет, скорее, посредством задержки, чем опережения по фазе. Эта вероятность усиливается при подвергании воздействию яркого света в утреннее время и/или при потреблении путешественником мелатонина вечерами перед сном. В подобных случаях рекомендуется применение стратегии, предполагающей соблюдение определенных образцов поведения и подвергание/избегание воздействия света (см. табл. 3). При этом следует отметить, что в день прибытия минимальная температура и работоспособность будут наблюдаться в конце второй половины дня (что соответствует около 05:00 в пункте отправления). Регулирование внутренних часов по опережению фазы позволит передвинуть этот минимум (надир) на утреннее время. Напротив, регулирование внутренних часов по фазовой задержке приведет к тому, что вышеуказанный минимум переместится на более позднее послеобеденное и вечернее время. Эти различия в направлении регулировки биологических часов будут оказывать влияние на эффективность тренировок и подготовку к соревнованиям. Их также следует учитывать при рассмотрении графика проведения соревнований.
Перечень проблем и рекомендаций при развитии усталости во время поездки приведен в табл. 5.
Таблица 5. Перечень проблем и рекомендаций при развитии усталости во время поездки (на основе данных Вотерхауса и соавт.)
|
Симптом |
Рекомендации перед поездкой |
|
Усталость |
Планировать поездку заблаговременно |
|
Дезориентация |
Позаботиться об организации максимального комфорта во время остановок в пути следования |
|
Дорожное истощение |
Иметь все необходимее документы, прививки, визы ит.л. |
|
Головная боль |
Позаботиться об организации физической активности по прибытии на место назначения |
|
Причины возникновения данных симптомов |
Рекомендации во время перелета |
|
Нарушение нормального образа жизни |
Употреблять в пищу грубые продукты (например яблоки) |
|
Связанные с поездкой трудности (регистрация, сдача багажа таможенный досмотр) |
Пить много воды или фруктового сока; избегать употребления чая. кофе и алкоголя |
|
Обезвоживание по причине сухости воздуха в салоне |
По прибытии в место назначения-расслабиться, употребляя безалкогольный напиток, принять душ; немного поспать при ощущении сильной усталости |
Список литературы
- Вопросы акклиматизации и тренировки спортсменов в среднегорье: Сборник научных трудов. - М., 1970. - Вып. 2. - 347 с.
- Макарова Г.А., Локтев С.А. Врачебно-педагогический контроль в условиях среднегорья: Методические рекомендации для спортивных врачей и тренеров. - Краснодар, 1983. - 21 с.
- Платнов В.Н. Общая теория подготовки спортсменов в олимпийском спорте. - Киев: Олимпийская литература, 1997. - 583 с.
- Суслов Ф.П., Гипперейтер Е.Б. Подготовка спортсменов в горных условиях. - М.: ТерраСпорт Олимпия PRESS, 2000. - 175 с.
- Суслов Ф.П. Как тренироваться в горах: Семинар европейских тренеров //Легкая атлетика. - 1994. - № 8. - С. 10-12.
- Reilly T., Atkinson G., Edwards B. et al. Coping with jet-lag: A Position Statement for the European College of Sport Science // Eur. J. Sport Scie. - March 2007. - Vol. 7. - Suppl. 1. - P. 1-7.
Предотвращение допинга в спорте и борьба с ним
Допинг противоречит духу спорта, подрывает доверие к нему общества и подвергает опасности здоровье спортсменов.
Олимпийская хартия, действующая с 7 июля 2007 г., и Конвенция ЮНЕСКО (Организация Объединенных Наций по вопросам образования, науки и культуры), принятая в Париже 19 октября 2005 г., признают предотвращение применения допинга и борьбу с ним в спорте важнейшей составляющей в работе Международного олимпийского комитета и ЮНЕСКО, а также основополагающую роль Всемирного антидопингового кодекса WADA.
WADA было создано в ноябре 1999 г. по совместной инициативе спортивных организаций и правительств с целью поддержать развитие спорта, свободного от допинга.
WADA координирует усилия по борьбе с допингом в спорте на национальном и международном уровнях через образовательные и информационные программы, а также проведение научных исследований. WADA разрабатывает различные научные программы, выделяя миллионы долларов на исследование запрещенных в спорте веществ, занимается подготовкой и распространением материалов по борьбе с допингом, предназначенных для спортсменов всех возрастов в разных странах мира.
Кроме того, WADA проводит программы внесоревновательного тестирования. Эти программы служат дополнением к тем программам, которые осуществляют международные федерации различных видов спорта и национальные антидопинговые организации.
Основные документы, регламентирующие борьбу с допингом в спорте
Всемирный антидопинговый кодекс WADA (далее - Кодекс) был единогласно принят в Копенгагене 3 марта 2003 г. на Всемирной конференции по борьбе с допингом в спорте. Международные спортивные федерации, национальные олимпийские комитеты, Международный олимпийский комитет, Международный параолимпийский комитет и другие спортивные организации приняли Кодекс перед Олимпиадой 2004 г. в Афинах. Антидопинговые правила, как и правила соревнований, - спортивные правила, по которым проводят соревнования. Спортсмены принимают эти правила как условие участия в соревнованиях и обязаны их соблюдать.
В ноябре 2007 г. в Мадриде на Всемирной конференции по борьбе с допингом была принята новая редакция Кодекса, которая вступила в силу с 1 января 2009 г.
Другие руководящие документы WADA - международные стандарты. Таких стандартов пять:
- Запрещенный список;
- Стандарт по терапевтическому использованию;
- Стандарт тестирования;
- Лабораторный стандарт;
- Стандарт по защите частной информации.
Несмотря на главенствующую роль Кодекса, существует ряд ограничений, которые препятствуют прямому использованию документа в разных странах. Так, правительства не могут подписать Кодекс напрямую, поскольку он разработан и принят неправительственной организацией. Поддержка Кодекса правительством подтверждается подписанием Копенгагенской декларации о борьбе с допингом в спорте и присоединением к Конвенции ЮНЕСКО. Российская Федерация ратифицировала Конвенцию ЮНЕСКО «О борьбе с допингом в спорте» одной из первых 27 декабря 2006 г.
Прямому применению положений Кодекса препятствуют особенности законодательства отдельных стран, а также различие требований, предъявляемых к организации и проведению спортивных мероприятий в различных видах спорта. В связи с этим многие разделы Кодекса - рамочные и позволяют антидопинговым организациям разрабатывать антидопинговые правила, учитывающие особенности национальных законодательств, видов спорта и организации крупных спортивных мероприятий.
7 ноября 2010 г. вступил в силу Федеральный закон № 82-ФЗ «О внесении изменений в Федеральный закон ?О физической культуре и спорте в Российской Федерации?». В ст. 26 закона впервые определены такие понятия, как «допинг», «допинг-контроль», «общероссийская антидопинговая организация», «общероссийские антидопинговые правила», и ряд других. Определены обязанности федерального органа исполнительной власти в области физической культуры и спорта, физкультурно-спортивных организаций, общероссийской антидопинговой организации по предотвращению допинга в спорте и борьбе с ним.
Антидопинговые организации и антидопинговые правила
Кодекс выделяет ряд организаций, на которые возлагается основная ответственность за организацию работы по противодействию допингу. Эти организации определяются как антидопинговые. Они подписывают Кодекс напрямую и ответственны за разработку антидопинговых правил и проведение мероприятий допинг-контроля. Антидопинговые организации: Международный олимпийский комитет, Международный параолимпийский комитет, оргкомитеты крупных международных соревнований, WADA, международные федерации и национальные антидопинговые организации.
Все антидопинговые организации, основываясь на положениях Кодекса, разрабатывают свои антидопинговые правила, а также проводят отдельные мероприятия допинг-контроля в соответствии с этими правилами.
У деятельности всех антидопинговых организаций и правил, разработанных ими, есть свои особенности. Международные федерации разрабатывают антидопинговые правила для своего вида спорта, национальные антидопинговые организации - для страны, антидопинговые функции Международного олимпийского комитета, Международного параолимпийского комитета, а также организаторов крупных спортивных мероприятий связаны с соревнованиями, организаторами которых они выступают.
В Российской Федерации функции национальной антидопинговой организации выполняет некоммерческое партнерство Российское антидопинговое агентство «РУСАДА».
Допинг
Понятие «допинг» введено в спорт в 1865 г. (по другим данным - значительно раньше) и долгое время связывалось со стимуляцией лошадей при проведении скачек.
До определения, введенного Кодексом, понятие «допинг» связывалось исключительно с использованием субстанций, искусственно повышающих эффективность выступлений. Наиболее полной можно считать формулировку, данную Международным конгрессом по спортивной медицине (Страсбург, 1965 г.): «Допинг - это введение в организм человека любым путем вещества, чуждого этому организму, какой-либо физиологической субстанции в ненормальном количестве или какого-либо вещества неестественным путем для того, чтобы искусственно и нечестно повысить результат спортсмена во время выступления на соревнованиях». В узком смысле слова данное определение не потеряло своего значения и сегодня, хотя с точки зрения противодействия нечестным подходам к достижению высоких спортивных результатов служит неполным и недостаточным.
В Кодексе допинг определен как совершение одного или нескольких нарушений антидопинговых правил.
К нарушениям антидопинговых правил относят следующие.
- Наличие запрещенной субстанции, или ее метаболитов, или маркеров в пробе, взятой у спортсмена.
- Использование или попытка использования спортсменом запрещенной субстанции или запрещенного метода.
- Отказ или непредоставление проб без уважительной причины после получения официального уведомления или любое другое уклонение от сдачи проб.
- Нарушение существующих требований относительно доступности спортсмена для взятия у него проб во время внесоревновательного периода, включая непредоставление информации о местонахождении спортсмена и пропуски тестов. Любое сочетание трех пропущенных тестов и/или зарегистрированное непредоставление информации о местопребывании спортсмена в течение 18 мес может быть расценено как нарушение антидопинговых правил.
- Фальсификация или попытка фальсификации в любой составляющей допингконтроля.
- Обладание запрещенными субстанциями и запрещенными методами.
- Распространение или попытка распространения запрещенной субстанции или запрещенного метода.
- Назначение или попытка назначения спортсмену запрещенного метода или запрещенной субстанции, помощь, потворство, подстрекательство, пособничество, сокрытие или любой другой вид соучастия.
Спортсмены несут ответственность за любую запрещенную субстанцию, или ее метаболиты, или маркеры, обнаруженные во взятых у них пробах. Соответственно нет необходимости доказывать факт намерения, ошибки, халатности или осознания спортсменом того, что он использовал допинг, при установлении случаев нарушений.
Кодекс принимает правило строгой ответственности, принятое в Антидопинговом кодексе олимпийского движения. Согласно данному принципу ответственность лежит на спортсмене, поэтому обнаружение в пробе спортсмена запрещенной субстанции всегда определяется как нарушение антидопинговых правил.
Несущественно, привело ли использование запрещенной субстанции или запрещенного метода к успеху или неудаче. Для установки факта нарушения антидопинговых правил достаточно того, что было использование или попытка использования запрещенной субстанции или запрещенного метода.
Запрещенный список
Первый Запрещенный список был опубликован по инициативе Международного олимпийского комитета в 1963 г. Начиная с 2004 г. формированием Запрещенного списка занимается WADA. WADA обязано публиковать Запрещенный список в качестве международного стандарта не реже чем один раз в год. Запрещенный список или изменения вступают в силу через 3 мес после публикации.
Запрещенный список включает в себя такие субстанции и методы, которые запрещены к использованию как в соревновательный, так и во внесоревновательный период, поскольку они способны улучшать физическую форму на предстоящих соревнованиях или маскировать применение тех субстанций и методов, которые запрещены только в соревновательный период. Запрещенный список может быть расширен WADA для конкретного вида спорта.
Субстанция или метод должны быть рассмотрены на предмет их включения в Запрещенный список, если WADA определяет, что данная субстанция или метод отвечают любым двум из следующих трех критериев:
- медицинские или другие научные данные свидетельствуют о том, что данная субстанция или метод сами по себе или в комбинации с другими субстанциями или методами способны улучшать спортивные результаты;
- медицинские и другие научные данные свидетельствуют о том, что использование данной субстанции или метода представляет реальный или потенциальный риск для здоровья спортсмена;
- WADA принимает решение о том, что использование данной субстанции или метода противоречит духу спорта.
Субстанция или метод также должны быть внесены в Запрещенный список, если WADA определяет, что существуют медицинские или другие научные доказательства, свидетельствующие о том, что данная субстанция или метод способны маскировать использование других запрещенных субстанций и запрещенных методов.
Решение WADA о включении той или иной субстанции или метода в Запрещенный список окончательно и не может быть предметом обсуждения со стороны спортсмена на основании того, что данная субстанция или метод не служили маскирующим агентом, не могли улучшить результаты, не несли риск для здоровья или не противоречили духу спорта.
Редакция Запрещенного списка 2011 г. содержит 12 групп запрещенных субстанций, а также перечень запрещенных методов. В Запрещенном списке выделены субстанции и методы, запрещенные постоянно, запрещенные только во время соревнований и запрещенные в отдельных видах спорта.
В Запрещенный список 2011 г. включены следующие группы.
- Субстанции и методы, запрещенные постоянно.
- Запрещенные субстанции.
- S0. Не допущенные к применению субстанции.
- S1. Анаболические агенты.
- S2. Пептидные гормоны, факторы роста и подобные субстанции.
- S3. Бета-2 агонисты.
- S4. Гормональные антагонисты и модуляторы.
- S5. Диуретики и другие маскирующие агенты.
- Запрещенные методы.
- M1. Усиление переноса кислорода.
- М2. Химические и физические манипуляции.
- МЗ. Генный допинг.
- Запрещенные субстанции.
- Субстанции и методы, запрещенные во время соревнований.
- Запрещенные субстанции.
- S6. Стимуляторы.
- S7. Наркотики.
- S8. Каннабиноиды.
- S9. Глюкокортикостероиды.
- Субстанции, запрещенные в отдельных видах спорта.
- Р1. Алкоголь.
- Р2. ?-адреноблокаторы.
- Запрещенные субстанции.
В Запрещенный список 2008 г. впервые внесено понятие атипичного результата анализа. Данная мера направлена прежде всего на выявление тех, кто использует различные формы тестостерона (пластыри, гели, инъекции), а также ряд других стероидов, так называемых прогормонов.
Атипичный результат не приводит к немедленному отстранению спортсмена от соревнований и сборов, а требует проведения трех внезапных анализов в течение 3 мес. Если окажется, что найденные атипичные показатели - индивидуальные особенности стероидного профиля спортсмена, то никакие санкции ему не грозят. Однако если будет определено, что стероидный профиль изменялся вследствие применения тестостерона или других стероидов, то спортсмену грозит отстранение от соревнований и дальнейшее расследование, итогом которого станет дисквалификация.
Пищевые добавки и допинг
Пищевые добавки содержат такие составляющие, как витамины, минералы, травы, аминокислоты, протеины, энергетические продукты и др. Когда спортсмены принимают пищевые добавки, они рискуют нанести вред своему здоровью, а также получить в составе добавки субстанции из Запрещенного списка, которые не указаны на этикетке.
По данным исследования, проведенного Международным олимпийским комитетом в США, риск приобрести в составе пищевой добавки субстанцию из Запрещенного списка составляет 20%. Следовательно, одна из каждых пяти пищевых добавок, купленных в США, может содержать такие субстанции. Для пищевых добавок, произведенных в Китае, этот уровень еще выше.
Невозможно получить достоверную информацию о пищевых добавках, имеющихся в продаже, на предмет их безопасности для здоровья и возможности загрязнения субстанциями из Запрещенного списка.
Особенно осторожными необходимо быть с теми добавками, которые усиленно рекламируют как:
- высокоэнергетические (extreme energy);
- ускоряющие метаболизм (boosts metabolism);
- укорачивающие время восстановления (reduced recovery time);
- повышающие мышечную массу (increased muscle mass);
- быстро снижающие массу тела (rapid weight loss);
- повышающие работоспособность (increases performance);
- повышающие максимальное потребление кислорода (increases VO2max).
Такие продукты могут содержать субстанции из Запрещенного списка или субстанции, которые могут нанести серьезный вред здоровью спортсмена. Нет короткого пути к успеху. Когда пищевой добавке приписывают такие свойства, это выглядит слишком хорошо, чтобы быть правдой. Нарушения антидопинговых правил регистрируют независимо от того, какое количество запрещенного вещества и из какого источника попало в организм спортсмена.
Если есть необходимость использовать пищевые добавки, спортсмен должен в первую очередь проконсультироваться с компетентным специалистом, таким как диетолог или спортивный врач, чтобы получить совет, каким образом можно получить необходимые организму вещества, употребляя обычную пищу. Если специалисты рекомендуют прием пищевых добавок, надо быть уверенным, что добавки не принесут вреда здоровью. Приняв решение о приеме добавок, следует использовать препараты, выпущенные производителями, имеющими солидную репутацию и использующими качественное оборудование, такими как всемирно известные международные фармацевтические компании.
Допинг-контроль
Мероприятия допинг-контроля наряду с образовательными программами служат основной составляющей любой антидопинговой программы. Допингконтроль - это сложный многоступенчатый процесс, включающий планирование тестирования, предоставление информации о местонахождении, сбор и транспортировку проб, лабораторные исследования, запросы на терапевтическое использование, обработку результатов, проведение слушаний и рассмотрение апелляций.
Как видно из определения, в проведении мероприятий допинг-контроля участвуют несколько специфических структур и организаций. Планирование сбора проб, непосредственно их сбор и транспортировку, а также обработку результатов проводит антидопинговая организация, выступившая инициатором сбора проб. Исследование проб проводится в аккредитованной WADA независимой антидопинговой лаборатории, выбор которой зависит от антидопинговой организации. Решение о выдаче разрешения на терапевтическое использование принимает независимый Комитет по терапевтическому использованию, а решение о санкциях к спортсмену - другая независимая структура, Дисциплинарный антидопинговый комитет. Рассмотрение апелляций спортсменов международного уровня проводит Спортивный арбитражный суд в Лозанне, спортсмены национального уровня могут подавать апелляцию в один из арбитражных спортивных судов в Российской Федерации.
Каждый из разделов допинг-контроля основан на Кодексе, международных стандартах WADA, национальных антидопинговых правилах и национальном законодательстве.
Терапевтическое использование
Каждая международная федерация должна обеспечить возможность спортсменам международного уровня или выступающим на международных спортивных соревнованиях, у которых есть документированные медицинские показания к использованию запрещенных субстанций или запрещенных методов, подать запрос на разрешение на терапевтическое использование субстанций или методов. Спортсмены могут получить разрешение на терапевтическое использование только в соответствии с правилами своей международной федерации.
Национальные антидопинговые организации формируют процесс выдачи разрешений на терапевтическое использование для спортсменов национального уровня. Запросы на терапевтическое использование должны соответствовать требованиям Международного стандарта по терапевтическому использованию. Международные федерации и национальные антидопинговые организации должны информировать WADA через Систему антидопингового администрирования и менеджмента о выдаче разрешения на терапевтическое использование.
WADA по собственной инициативе может пересмотреть решение о выдаче разрешения на терапевтическое использование спортсмену национального уровня. Также по запросу любого спортсмена, которому было отказано в выдаче разрешения на терапевтическое использование, WADA может пересмотреть такой отказ.
Наличие запрещенной субстанции или ее метаболитов, или маркеров, использование или попытка использования запрещенной субстанции или запрещенного метода, обладание запрещенными субстанциями и методами либо назначение запрещенной субстанции или метода, не противоречащие положениям о терапевтическом использовании и согласующиеся с Международным стандартом по терапевтическому использованию, не должны считаться нарушением антидопинговых правил.
Для получения разрешения на терапевтическое использование необходимо:
- заполнить специальный формуляр; как правило, это делает лечащий врач спортсмена;
- спортсмен национального уровня направляет запрос на терапевтическое использование в национальную антидопинговую организацию, спортсмен международного уровня - в международную федерацию не позднее чем за 30 дней до момента, когда спортсмену потребуется разрешение.
После рассмотрения запроса спортсмену направляют уведомление о том, что ему выдано разрешение на терапевтическое использование или же отказано в его выдаче. В разрешении указываются дозировки и продолжительность приема запрещенной субстанции. Разрешение на терапевтическое использование всегда выдают на строго определенный период. Использование препарата в этом случае не должно вести к улучшению результатов спортсмена.
В случае если в выдаче разрешения на терапевтическое использование отказано, спортсмен вправе обратиться в WADA для пересмотра решения. Если WADA подтверждает решение антидопинговой организации или международной федерации, апелляция может быть подана в национальный апелляционный орган - для спортсменов национального уровня или в Спортивный арбитражный суд - для спортсменов международного уровня.
Тестирование
Существует два основных вида тестирования.
- Соревновательное тестирование. Его проводят на соревнованиях по правилам международной федерации, проводящей соревнование, или иной антидопинговой организации.
- Внесоревновательное тестирование. Его проводят в период учебнотренировочных сборов либо в любое другое время, включая периоды отдыха спортсменов, по планам антидопинговых организаций.
Важным направлением внесоревновательного тестирования служит целевое тестирование. Его проводят в тех случаях, когда возникают основания для этого: резкий рост результатов спортсмена, взаимодействие спортсмена с персоналом, уличенным ранее в применении запрещенных средств и методов, в ряде других случаев.
За исключением особых обстоятельств, внесоревновательные тестирования проводят без предварительного уведомления.
Допинг-пробы анализируют только в лабораториях, аккредитованных WADA или одобренных WADA иным образом. Выбор конкретной лаборатории осуществляет антидопинговая организация, ответственная за обработку результатов.
Обработка результатов
Обработка результатов - это расследование случая нарушений антидопинговых правил и сбор материалов, включая выявление смягчающих и отягчающих обстоятельств. Каждая антидопинговая организация, проводящая обработку результатов, должна разработать процедуру, по которой будут происходить предварительные слушания возможных нарушений антидопинговых правил.
При получении неблагоприятного результата анализа какой-либо пробы антидопинговая организация, ответственная за обработку результатов, должна провести проверку для определения следующего:
- было ли или будет выдано разрешение на терапевтическое использование, предусмотренное Международным стандартом по терапевтическому использованию;
- есть ли явное отклонение от Международного стандарта по тестированию или Международного стандарта для лабораторий, что могло бы стать причиной неблагоприятного результата анализа.
Если начальная проверка неблагоприятного результата анализа не обнаружила наличия разрешения или запроса на терапевтическое использование, как это установлено Международным стандартом по терапевтическому использованию запрещенных субстанций, или отклонения от правил при проведении тестирования, которые могли бы стать причиной неблагоприятного результата анализа, то антидопинговая организация должна немедленно уведомить спортсмена о том, что:
- результат анализа неблагоприятный;
- произошло нарушение антидопинговых правил;
- у спортсмена есть право на немедленный запрос на проведение анализа пробы Б либо отказ от запроса, когда спортсмен отказывается от своего права на исследование пробы Б;
- назначены дата, время и место проведения анализа пробы Б, если спортсмен или антидопинговая организация решили запросить анализ пробы Б;
- спортсмену или его представителю предоставляется возможность присутствовать при вскрытии и исследовании пробы Б во время, определенное Международным стандартом для лабораторий, если есть запрос на такое исследование;
- у спортсмена есть право подать запрос на предоставление ему пакета копий документов по результатам исследований проб А и Б, содержащих информацию, предусмотренную Международным стандартом для лабораторий.
Организатор спортивного мероприятия, международная федерация или другая антидопинговая организация могут принять решение о временном отстранении спортсмена при получении неблагоприятного результата тестирования, обнаружившего запрещенную субстанцию.
Однако временное отстранение может быть не назначено, пока спортсмену не будут предоставлены:
- возможность проведения предварительного слушания либо перед назначением временного отстранения, либо сразу после назначения временного отстранения;
- возможность проведения срочных слушаний сразу после назначения временного отстранения.
Каждая антидопинговая организация, несущая ответственность за обработку результатов, должна организовать процесс слушаний. Эти слушания должны установить, было ли такое нарушение, и, если ответ положителен, должно быть принято решение о последствиях данного нарушения. В процессе слушаний необходимо, чтобы были соблюдены нижеследующие принципы.
- Своевременность.
- Справедливость и беспристрастность комиссии, осуществляющей слушания.
- Право быть представленным адвокатом за свой счет.
- Право быть своевременно и объективно информированным о вменяемых в вину нарушениях антидопинговых правил.
- Право на апелляцию по поводу обвинений в нарушении антидопинговых правил и принятых санкций.
- Права каждой из сторон на предоставление доказательств, включая вызов и опрос свидетелей, оставляя на усмотрение комиссии, производящей слушания, принимать свидетельские показания по телефону или в письменном виде.
- Право сторон на услуги переводчика во время слушаний, при этом сама комиссия по проведению слушаний определяет идентичность перевода и порядок покрытия расходов на услуги переводчика.
- Своевременное письменное и обоснованное решение, в обязательном порядке включающее объяснение причин назначенного срока дисквалификации.
Нарушение антидопинговых правил в индивидуальных видах спорта, обнаруженное в процессе соревновательного тестирования, автоматически ведет к аннулированию результатов спортсмена в данных соревнованиях со всеми вытекающими отсюда последствиями, включая изъятие всех медалей, очков и призов.
Санкции
Срок дисквалификации в связи с наличием запрещенной субстанции или ее метаболитов, или маркеров, использованием или попыткой использования запрещенной субстанции либо запрещенного метода и обладание запрещенными субстанциями и запрещенными методами составляет 2 года при первом нарушении.
За отказ или непредоставление проб, или фальсификацию, или попытку фальсификации в любой составляющей допинг-контроля срок дисквалификации устанавливается на 2 года.
За распространение или попытку распространения, или назначение, или попытку назначения запрещенной субстанции или запрещенного метода устанавливается срок дисквалификации от 4 лет до пожизненного.
За непредоставление информации о местонахождении и/или пропущенные тесты срок дисквалификации устанавливается от 1 года до 2 лет в зависимости от степени вины спортсмена.
Сроки дисквалификации могут быть как сокращены при определенных условиях, так и увеличены при наличии отягчающих обстоятельств.
При повторных нарушениях сроки дисквалификации возрастают от 4 лет до пожизненного.
Апелляции
Апелляции могут быть поданы на следующие решения, принимаемые в соответствии с Кодексом или правилами, разработанными на основе Кодекса:
- решение о том, что было нарушение антидопинговых правил;
- решение о наложении санкций за нарушение антидопинговых правил;
- решение о том, что не было нарушения антидопинговых правил;
- решение о том, что рассмотрение факта нарушения антидопинговых правил не может быть продолжено по процедурным причинам (например, наличие медицинского рецепта);
- решение о нарушении запрета на участие в период дисквалификации;
- решение о том, что у антидопинговой организации нет достаточных полномочий на принятие постановления о предполагаемом нарушении антидопинговых правил или их последствиях;
- решение антидопинговой организации не выдвигать неблагоприятный анализ пробы или атипичный результат исследования в качестве нарушения антидопинговых правил; либо решение не продолжать рассмотрение нарушения антидопинговых правил после расследования;
- решение применить временное отстранение на основании предварительных слушаний.
Если нарушение произошло во время международного спортивного мероприятия или если вовлечены спортсмены международного уровня, то апелляцию на вынесенное решение необходимо подавать в Спортивный арбитражный суд.
Спортсмены национального уровня могут подавать апелляцию в националь ный суд спортивного арбитража. Кроме того, у спортсменов есть право подавать апелляцию непосредственно в Спортивный арбитражный суд в Лозанне. Рассмотрение апелляций должно соответствовать следующим принципам:
- проведение своевременных слушаний;
- непредвзятость, беспристрастность и независимость комиссии, осуществляющей слушания;
- право быть представленным адвокатом за свой счет;
- своевременное обоснованное решение в письменной форме.
Образовательные программы
Основным принципом информационных и образовательных программ для спорта, свободного от допинга, должно стать сохранение духа спорта, защита его от ущерба, который может нанести допинг. Главная цель таких программ - предупреждение. Целью должно стать предотвращение преднамеренного или непреднамеренного применения запрещенных субстанций и методов спортсменами.
Эти программы должны предоставлять спортсменам или другим лицам постоянно обновляемую точную информацию как минимум по следующим проблемам:
- субстанции и методы, включенные в Запрещенный список;
- нарушения антидопинговых правил;
- последствия применения допинга, включая санкции, а также последствия для здоровья и последствия социального характера;
- процедуры допинг-контроля;
- права и обязанности спортсменов и персонала спортсменов;
- терапевтическое использование запрещенных субстанций и методов;
- снижение рисков употребления пищевых добавок;
- вред, наносимый допингом духу спорта.
Программы призваны пропагандировать дух спорта с тем, чтобы создавать атмосферу нетерпимости к допингу, которая поможет спортсменам и другим людям сделать правильный выбор.
Эти программы должны быть обращены к молодежи и иметь уровень, соответствующий ее развитию, а также к школам, спортивным клубам, родителям, взрослым спортсменам, организаторам, тренерам, медицинскому персоналу и средствам массовой информации.
Средства массовой информации должны также оказывать содействие в поддержке и распространении такой информации. Персонал спортсменов должен информировать их о таких программах и консультировать по вопросам антидопинговой политики и содержанию антидопинговых правил, изложенных в Кодексе.
Роль и ответственность спортсменов и персонала спортсменов
Роль и ответственность спортсменов:
- спортсмены должны знать, соблюдать и поддерживать антидопинговые правила и антидопинговую политику, реализуемые в соответствии с Кодексом;
- быть доступными для взятия проб;
- нести ответственность в контексте борьбы с допингом за то, что они потребляют в пищу и используют при подготовке и участии в соревнованиях;
- должны информировать медицинский персонал об их обязанностях не использовать запрещенные субстанции и методы и нести ответственность за то, что любое получаемое ими медицинское обслуживание не нарушает антидопинговую политику и правила, принятые в соответствии с Кодексом.
Роль и ответственность персонала спортсменов:
- персонал спортсменов должен знать, соблюдать и поддерживать правила и антидопинговую политику, принятые в соответствии с Кодексом, которые применимы к ним или спортсменам, в подготовке которых они участвуют;
- сотрудничать при реализации программ тестирования спортсменов;
- использовать свое влияние на спортсмена, его взгляды и поведение с целью формирования атмосферы нетерпимости к допингу.
Список литературы
- Платонов В.Н., Олейник С.А., Гунина Л.М. Допинг в спорте и проблемы фармакологического обеспечения подготовки спортсменов. - М.: Советский спорт, 2010. - 308 с.
- Репкина Е.Н. Антидопинговый справочник спортивного журналиста. - М.: ТрансЛит, 2010.- 48 с.
- Сейфулла Р.Д. Спортивная фармакология: Справочник. - М.: ИПК «Комсомольская правда», 1999. - 128 с.
- Doping in Sports (Handbook of Experimental Pharmacology) / D. Thieme, P. Hemmershach (eds). - Springer, 2010. - 560 p.
- Pharmacology, Doping and Sports: A Scientific Guide for Athletes, Coaches, Physicians, Scientists and Administrators / J.L. Fourcroy (ed.). - Routledge, 2009. - 215 p.
- World Anti-Doping Code. - WADA, 2009.
Питание спортсменов
Питание спортсменов, как и питание любого здорового человека, выполняет функцию обеспечения организма необходимым количеством энергии и пищевыми веществами. Кроме того, рацион рассматривают как активный фактор, способствующий сохранению здоровья, профилактике заболеваний, естественному процессу роста и развития и расширению границ адаптации к систематическим физическим нагрузкам.
Основные положения организации рационального питания спортсменов
Рациональное питание, по определению FAO/ВОЗ (1996), физиологически полноценное питание здоровых людей с учетом пола, возраста, физической активности и других факторов.
Питание спортсмена в соответствии с физиологическими требованиями к рациональному питанию основывается на концепциях сбалансированного и адекватного питания.
Принципы рационального питания в спорте
При организации рационального питания спортсменов надо учитывать следующие принципы.
- Соответствие энергетической ценности рациона среднесуточным энергозатратам, зависящим от возраста, пола, характера и интенсивности физических нагрузок.
- Сбалансированность рациона по основным пищевым веществам (белкам, жирам, углеводам, витаминам и минеральным веществам) в соответствии с этапами тренировочной и соревновательной деятельности.
- Выбор адекватных форм питания (продуктов, пищевых веществ и их комбинаций), обеспечивающих различную ориентацию рационов (белковая, углеводная, белково-углеводная) в зависимости от конкретных педагогических задач и направленности тренировок в отдельные периоды подготовки спортсменов.
- Распределение рациона в течение дня, четко согласованное с режимом и характером тренировок и соревнований.
Определение суточного расхода энергии как показателя количественной стороны питания
Известно, что энергозатраты определяют как сумму нескольких слагаемых величин: основного обмена, специфически-динамического действия пищевых веществ и расхода энергии в результате мышечной деятельности, который зависит от продолжительности, интенсивности и характера физических нагрузок.
Основной обмен (ОО) - потребность в энергии человека, находящегося в состоянии покоя, до приема пищи, при нормальной температуре тела и при температуре окружающей среды 45 ?С. Основной обмен служит для поддержания систем жизнеобеспечения организма: 60% энергии расходуется на производство тепла, остальное - на работу сердца и кровеносной системы, дыхание, работу почек, мозга и т.д. Величина основного обмена зависит от пола, возраста и массы тела. Табличные данные величины ОО приведены в соответствующих методических рекомендациях (Нормы физиологических потребностей в пищевых веществах и энергии для различных групп населения Российской Федерации, 2008 г.). Специфически-динамическое действие пищевых веществ - количество энергии, которое необходимо организму для переработки съеденной пищи. Каждый прием пищи приводит к активизации метаболизма в результате процессов расщепления и превращения пищевых веществ. Количество энергии, необходимое для расщепления белков, составляет в среднем около 25%, для жиров - примерно 4%, а для углеводов - около 8%. Если пища была смешанной, к величине затрат на основной обмен добавляют приблизительно 10% на энергетические затраты, возникшие только в результате приема пищи.
Дополнительные затраты энергии - энергия, используемая на работу сверх основного обмена. Любой вид мышечной деятельности, даже изменение положения тела (из положения лежа в положение сидя), увеличивает энергозатраты организма. У спортсменов они определяются продолжительностью, интенсивностью и характером физических нагрузок.
В Санкт-Петербургском НИИ физической культуры, в секторе биохимии спорта, было проведено исследование по определению среднесуточных энергозатрат спортсменов 15-18 лет методом непрямой калориметрии. Суточные энергозатраты в различных видах спорта представлены в табл. 1.
Точное определение суммарных энергозатрат представляет определенные трудности: у спортсменов высшей квалификации энергозатраты растут от одного этапа подготовки к другому. Таким образом, величины, представленные в таблице, - ориентировочные.
Таблица 1. Среднесуточные энергетические затраты у спортсменов 15-18 лет
|
Группа видов спорта |
Пол** |
Среднесуточные энергозатрат, ккал | |
|
II группа*: Виды спорта, связанные с кратковременными. но значительными физическими нагрузками |
Акробатика (спортивная), бадминтон, горнолыжный спорт, гимнастика (спортивная, художественная), конный спорт легкая атлетика (барьерный бег. метания, прыжки, спринт), парусный спорт, плавание синхронное. прыжки в воду, прыжки на батуте, прыжки на лыжах с трамплина санный спорт, сноуборд, стрельба (из лука, гулевая, стендовая:, теннис настольный, фехтование, фигурное катание, фристайл |
м |
4080±750 |
|
ж |
3660±860 | ||
|
III группа. Виды спорта. характеризуящиеся большим объемом и интенсивностью физической нагрузки |
Бокс, борьба (вольная, греко-римская, дзюдо, самбо) пляжный волейбол водное поло, гандбол, гребной слалом, легкая атлетика (бег на 400. 1500. 3000 м . спортивные игры (баскетбол, волейбол), софтбол, теннис, тхэквондо, тяжёлая атлетика, футбол, хоккей хоккей на траве, хоккей с мячом |
м |
4870±910 |
|
ж |
4680±725 | ||
|
IV группа. Виды спорта, связанные с длительными и напряженными физическими нагрузками |
Гребля (академическая, на байдарках и каноэ), биатлон, велогонки на шоссе, конькобежный спорт (многоборье), лыжное двоеборье, лыжные гонки, плавание. современное пятиборье, триатлон |
м |
5610±430 |
|
ж |
5200±570 | ||
* К I группе видов спорта относятся шахматы, шашки и т.п., где суточные энергозатраты спортсмена не отличаются от значений, характерных для человека, не занимающегося спортом. ** М - мужчины, Ж - женщины.
Сбалансированность рациона по основным пищевым веществам
Теория сбалансированного питания рассматривает потребление пищи в свете обеспечения необходимого уровня обмена веществ благодаря поступлению определенного количества белков, жиров, углеводов, витаминов и минералов с пищей.
Таким образом, следующее основное положение рационального питания спортсменов требует сбалансированности рациона по основным пищевым составляющим. Формула сбалансированного питания для спортсменов выглядит так: на 1 г белков должно приходиться от 0,8 до 1 г жиров и 4 г углеводов. Или - в калориях: на 14% белков приходится 30% жиров и 56% углеводов от общей калорийности рациона.
Помимо указанного соотношения белков, жиров и углеводов в рационе питания спортсменов формула сбалансированного питания предусматривает и определенную структуру потребления каждого из пищевых веществ.
Так, для обеспечения организма спортсменов полноценными аминокислотами необходимо, чтобы 60% всех белков в рационе составляли белки животного происхождения.
Основную массу углеводов (65-70% общего количества) рекомендуют употреблять с пищей в виде полисахаридов, 25-30% должно приходиться на простые и легкоусвояемые углеводы и 5% - на пищевые волокна. Пищевые волокна играют важную роль в нормализации функции ЖКТ: влияют на опорожнение желудка, скорость всасывания пищевых веществ в тонкой кишке, время их транзита через ЖКТ. Поэтому рацион обязательно должен содержать не менее 30 г пищевых волокон в сутки.
Необходимое количество полиненасыщенных жирных кислот (ПНЖК) - линолевой, линоленовой, арахидоновой и др. - будет обеспечено, если 25-30% потребляемых жиров составят жиры растительного происхождения. Оптимальная в физиологическом отношении формула сбалансированности жирных кислот такова: 10% - ПНЖК, 30% - насыщенные жирные кислоты, 60% - мононенасыщенные (олеиновая) кислоты.
Потребности спортсменов в основных компонентах пищи с учетом специфики различных видов спорта представлены в табл. 2.
Режим питания спортсменов
Организация рационального питания спортсменов предполагает и определенный режим, т.е. распределение приемов пищи в течение дня и кратность питания, которые должны быть строго согласованы с графиком и характером тренировок.
Следует организовывать 4-5-разовое питание с интервалом между приемами пищи 2,5-3,5 ч. Повышение частоты приемов пищи, особенно в сочетании с возрастанием физических нагрузок в течение дня, приводит к более равномерному поступлению питательных веществ в организм. При этом под приемами пищи подразумевают также употребление специальных продуктов спортивного питания и биологически активных добавок, тогда кратность питания может увеличиваться до 5-6 раз.
Непосредственно перед тренировкой трапеза не должна быть обильной, поскольку в этих условиях ухудшаются кровообращение и обеспечение кислородом работающих мышц. Кроме того, в процессе физической нагрузки пища усваивается неполноценно из-за снижения секреторной функции ЖКТ и из-за оттока крови к работающим мышцам, кровоснабжение внутренних органов и мозга уменьшается. После еды и до начала интенсивной мышечной работы необходим перерыв не менее 1-1,5 ч. По окончании тренировки основной прием пищи должен быть не ранее чем через 40-60 мин. Однако проведение тренировок натощак тоже недопустимо, так как они приводят к истощению углеводных ресурсов и снижению работоспособности, вплоть до полной невозможности продолжать работу.
Таблица 2. Потребность в энергии и основных компонентах пищи спортсменов в возрасте 15-18 лет
|
Группа видов спорта |
Пол* |
Энергетические затраты скал |
Белки, г |
Жиры, г |
Углеводы, г | ||||
|
всего |
животные |
растительные |
всего |
животные |
растительные | ||||
|
Виды спорта, связанные с кратковременным, но значительными физическими нагрузками |
VI |
3500-4500 |
120-155 |
70-85 |
50-70 |
110-145 |
85-100 |
25-45 |
480-615 |
|
ж |
3000-1000 |
100-125 |
60-20 |
40-95 |
95-130 |
70-90 |
25-40 |
410-550 | |
|
Виды спорта, характеризующиеся большим объемом и интенсивностью физической нагрузки |
м |
4500-5000 |
155-175 |
90-100 |
65-75 |
145-175 |
100-120 |
45-55 |
615-765 |
|
ж |
4000-5000 |
140-160 |
80-90 |
60-70 |
130-160 |
95-120 |
35-40 |
545-690 | |
|
Виды спорта, связанные с длительной и напряженней физической нагрузкой |
VI |
5500-6000 |
175-190 |
95-100 |
20-90 |
165-125 |
115-125 |
50-55 |
765-920 |
|
ж |
5000-5500 |
160-175 |
60-100 |
70-75 |
150-175 |
110-125 |
40-50 |
695-850 | |
* М - мужчины, Ж - женщины.
Распределение калорийности суточного рациона в течение дня зависит от времени и количества тренировочных занятий. Энергетическая ценность первого завтрака должна составлять 10-15%, а второго - 20-25% общей суточной калорийности. Физиологическое значение обеда - восполнение многообразных затрат организма, израсходованных на тренировочных занятиях. Рекомендуемая калорийность обеда - примерно 35% суточной калорийности рациона. С полдником спортсмены должны получать 5-10% общей суточной калорийности рациона. Рекомендуемая калорийность ужина около 25%. Его целесообразно организовывать за 1,5-2 ч до сна. Более поздний ужин нежелателен, так как он может стать причиной беспокойного сна и последующих функциональных нарушений в работе некоторых физиологических систем организма. После ужина (перед сном) можно выпить кефир или простоквашу, эти дополнительные источники белка будут способствовать ускорению процессов восстановления.
В табл. 3 приведены примеры распределения калорийности суточного рациона по отдельным приемам пищи в течение дня, в зависимости от режима тренировок.
При распределении приемов пищи в течение дня и кратности питания должны учитываться легкость усвоения пищевых веществ, кулинарная обработка и сочетание продуктов питания между собой.
Таблица 3. Распределение калорийности суточного рациона в зависимости от количества тренировочных занятий
|
Одно тренировочное занятие в день |
Два тренировочных занятия в день |
Три тренировочных занятия в день |
|
Первый завтрак —10% Утренняя тренировка Второй завтрак — 25% |
Первый завтрак — 5% Зарядка Второй завтрак — 25% |
Первый завтрак —15% Утренняя тренировка Второй завтрак — 25% |
|
Дневная тренировка Обед — 35% Полдник — 5% |
Дневная тренировка Обед — 35% Полдник— 5% |
Дневная тренировка Обед — 30% Полдник — 5% |
|
Вечерняя тренировка Ужин — 25% общей суточной калорийности |
Вечерняя тренировка Ужин — 30% общей суточной калорийности |
Вечерняя тренировка Ужин — 25% общей суточной калорийности |
Например, более длительное чувство сытости на определенный промежуток времени достигается при смешанной пище, состоящей из продуктов животного и растительного происхождения. Картофель и хлеб придают пище нужный объем, но в рационе питания молодых спортсменов они не должны преобладать. Наибольшее насыщение дает мясо в сочетании с картофелем и хлебом.
Принципы организации питьевого режима
Высокая физическая нагрузка и эмоциональная активность тренировочного и соревновательного периодов усиливают обмен веществ, повышают испарение влаги и потерю с потом значительного количества воды и минеральных солей, преимущественно калия и натрия. Потери воды при умеренной физической нагрузке в течение 1 ч у спортсмена с массой тела 70 кг достигают 1,5-2,0 л (при температуре 20-25 ?С). Изменение электролитного обмена в миокарде нередко приводит к нарушению как процесса возбуждения, так и процесса сокращения сердечной мышцы. В конечном итоге могут развиться морфологические изменения в миокарде.
В связи с этим становится очевидной необходимость использования во время длительной физической работы питательных смесей, содержащих в достаточном количестве электролиты. Особенно это касается тех видов спорта, которые способствуют обильному потоотделению.
Учитывая важную роль постоянства внутренней среды организма, необходимо так отрегулировать количество и состав потребляемой влаги, чтобы постоянно находиться в состоянии внутреннего комфорта, что обеспечит хорошее здоровье и высокую работоспособность атлетов.
Спортсменам рекомендуется употреблять 4-6% растворы углеводноминеральных напитков, для утоления жажды во время выполнения длительной физической нагрузки (на дистанции) и в первую фазу восстановления после тренировок и соревнований (сразу после окончания).
При составлении графика питьевого режима спортсменов необходимо учитывать следующие рекомендации.
- Надо стремиться к тому, чтобы в организме было привычное равновесие между потерями воды и ее потреблением. *Никогда не выходить на старт с отрицательным балансом воды.
- Следует «запасаться» водой перед стартом, выпивая 400-600 мл за 40-60 мин до него.
- Во время соревнований принимают небольшие порции (30-60 мл, один-два глотка) воды или углеводно-минеральных напитков через 10-15 мин.
- На марафонских дистанциях, в велогонках на шоссе при высокой температуре воздуха спортсменам обязательно надо пить, даже если они не испытывают жажды. Однако количество жидкости не должно превышать 1 л/ч. Полезны прохладительные ароматизированные спортивные напитки. Растворы, содержащие 6-8% углеводов, обеспечивают эффективные субстраты для немедленного использования энергии и жидкости для гидратации.
- При напряженных тренировочных и соревновательных нагрузках в условиях жаркого климата спортсмены должны компенсировать потери не только воды, но и ионов натрия и хлора. В первую очередь это относится к велосипедистам, ходокам и бегунам на длинные и сверхдлинные дистанции. При очень обильном потоотделении необходимо пить слегка подсоленную воду (0,5-1,0 г соли на 1 л воды).
- Нельзя употреблять много охлажденной жидкости. А вот небольшие порции прохладной влаги пойдут на пользу. Желательно, чтобы ее температура была в пределах 12-15 ?С. Это связано с положительным влиянием охлаждения полости рта и носоглотки на процессы терморегуляции.
- Потребность в воде при работе на холоде такая же, как в условиях умеренной температуры. Пребывание на холоде снижает чувство жажды и потребление жидкости. Гипогидратация в условиях низкой температуры окружающей среды может уменьшить потребление пищи, снизить физические и умственные способности и сопротивление холоду. Разумно также учитывать температуру потребляемой жидкости, рекомендуются теплые напитки.
- Восполнять потери воды и солей начинают сразу же после финиша. Все рекомендованные напитки должны быть под рукой!
Желательно, чтобы график питьевого режима и обоснование приема тех или иных углеводно-минеральных напитков находились под контролем спортивного врача либо врача-диетолога.
Организация питания спортсменов на различных этапах годичного тренировочного цикла
Особенности организации питания спортсменов с учетом этапа тренировочного процесса
Питание спортсменов зависит от этапа годичной подготовки, интенсивности, длительности и направленности физических нагрузок. Различают этап базовой подготовки, этап предсоревновательной подготовки, соревновательный и восстановительный этапы.
Организация питания на этапе базовой подготовки
Для спортсменов, находящихся на этапе базовой подготовки, рационы по содержанию энергии, основных пищевых веществ и их соотношений разрабатывают в зависимости от особенностей конкретного вида спорта.
Спортсменам, специализирующимся в видах спорта, требующих проявления выносливости (велогонки на шоссе, плавание, гребля академическая, гребля на байдарках, каноэ, лыжные гонки, лыжное двоеборье, марафон, спортивная ходьба, биатлон, бег на 10 000 м и т.д.), рекомендуется рацион, в котором доля белков в общем количестве потребляемых калорий составляет 14-15%, жиров - 25% и углеводов - 60-61%.
В рационах, рекомендуемых представителям видов спорта на выносливость с силовым компонентом, несколько усилена белковая часть и процент калорийности, обеспечиваемый белками, жирами и углеводами. Состав рациона соответственно: 15-16, 27 и 57-67%.
В рационе спортсменов, занимающихся скоростно-силовыми видами спорта (спринт, барьерный бег, прыжки, метание, многоборье, фехтование, прыжки с трамплина, санный спорт, гимнастика спортивная и художественная; акробатика, прыжки на батуте, прыжки в воду и т.д.), содержание белков несколько выше, а углеводов ниже, чем у представителей видов спорта на выносливость. Доля белков в энергообеспеченности рациона составляет 17-18%, жиров - 25% и углеводов - 57-58%.
Спортсмены силовых видов спорта (тяжелая атлетика, метание, бокс, борьба вольная, классическая, дзюдо, самбо и т.д.) в отдельные периоды тренировочного процесса, направленного на увеличение мышечной массы и развитие силы, при выполнении нагрузок большого объема и интенсивности нуждаются в повышенном поступлении в организм белка. Калорийность, обеспечиваемая белками, может составлять в этот период 18-20%, жирами - 25%, углеводами - 55%.
Примерный суточный рацион, рекомендуемый спортсменам игровых видов спорта, требующих скоростно-силовых качеств и выносливости, отличается достаточно высоким содержанием белка (16%) и углеводов (56%), доля жира соответствует 28% общей калорийности рациона.
Особенности организации питания в предсоревновательный период
Задачи питания в предсоревновательный период:
- адекватное обеспечение организма спортсменов энергетическими и пластическими субстратами;
- повышение запасов гликогена в мышцах и печени за счет увеличения доли углеводов - накануне увеличения тренировочной нагрузки или перед соревнованиями на несколько дней увеличить потребление углеводов до 70% общего количества энергии. При особо интенсивных тренировочных нагрузках рекомендуется увеличение потребления углеводов до 9-10 г/кг массы тела в сутки;
- полноценное поступление в организм спортсменов макроэлементов (калий, натрий, магний и т.д.) и микроэлементов (железо, медь, цинк и т.д.);
- обеспечение организма витаминами, особенно В1, В2, В6, РР, С[10];
- повышение скоростно-силовых и силовых качеств (увеличение частоты приемов пищи, богатой полноценными белками, до 5-6 раз в день);
- создание резерва щелочных эквивалентов.
Особенности питания в предсоревновательный период включают такой диетический прием, как тайпер, или суперкомпенсация гликогена. За неделю до ответственного старта спортсмену дают истощающую физическую нагрузку; одновременно из его рациона удаляют продукты, содержащие углеводы (хлеб, макаронные изделия, крупы, сахар). Рацион в этот период должен быть белково-жировым, и желательно, чтобы в нем были продукты с большим содержанием клетчатки: огурцы, капуста, салат, шпинат, которые необходимо тщательно пережевывать. На фоне белково-жирового рациона в течение трех дней проводятся достаточно интенсивные тренировки. Затем в оставшееся время спортсмена переводят на богатый углеводами рацион, одновременно интенсивность нагрузки снижается до предела. Этот рацион должен включать различные продукты, содержащие крахмал, гликоген, сласти, продукты повышенной биологической ценности (ППБЦ), углеводно-минеральной направленности и обязательно фрукты и овощи. Следует подчеркнуть, что при проведении тайпера нужно обращать внимание на индивидуальные особенности его протекания. Так, у спортсмена при белково-жировом рационе могут появиться расстройство желудка, тошнота.
Спортсмены с анамнезом, отягощенным сахарным диабетом, должны быть очень осторожны и педантичны при применении углеводной нагрузки ввиду опасности манифестации диабета. Избыток углеводов может понадобиться после нагрузки, когда чувствительность к инсулину и восстановительный синтез гликогена повышаются. Дополнительный прием углеводов в это время может способствовать накоплению гликогена и снижению вероятности гипогликемии.
Эффект от воздействия тайпера достигается в течение суток. Важно только соблюдать очередность и правильность диеты и физических нагрузок. Если есть возможность, то тренировки в период углеводного рациона можно не проводить совсем.
Тайпер получил в практике спорта широкое применение, особенно при тренировках на выносливость. Необходимо, однако, помнить, что впервые такую схему питания нужно опробовать в менее ответственной ситуации, чем этап соревновательной подготовки. Кроме того, наблюдения за спортсменами показывают, что не всегда и не во всех случаях достигается положительный эффект (как правило, лишь в 50-60% случаев). Вероятно, это связано с индивидуальными особенностями обмена веществ и энергообеспечения организма спортсменов.
Особенности организации питания в дни соревнований (в соревновательный период)
Дни соревнований в жизни спортсмена - время наивысшей нервноэмоциональной и физической нагрузки. Естественно, в такие дни чрезвычайно важны строго выверенный рацион и режим питания, они должны неукоснительно соблюдаться.
Перед соревнованиями рекомендуют пищу высококалорийную, малообъемную и хорошо усвояемую. Для стимулирования мышечной деятельности в ней должны преобладать полноценные белки и содержаться в достаточном количестве углеводы. Наиболее предпочтительны: отварное мясо, птица, блюда из мясного фарша, блюда с комбинированными овощными гарнирами, наваристые бульоны, овсяная каша, яйца всмятку, сливочное масло, сладкий чай, кофе, какао, фруктовые и овощ ные соки, витаминизированные компоты, фрукты, белый хлеб, белковое печенье. Следует избегать продуктов с высоким содержанием жиров.
При составлении рационов питания в соревновательный период необходимо учитывать следующие общие рекомендации:
- за неделю до соревнований в меню не должно быть никаких новых блюд и продуктов, включая биологически активные добавки к пище (БАД) и продукты спортивного питания;
- никогда не стартовать натощак;
- если соревнования начинаются утром, то завтрак должен включать углеводные легкоусвояемые продукты с достаточным количеством жидкости;
- если соревнования начинаются днем, то за 3-4 ч до старта возможен прием обычной пищи, а затем - только легкой углеводной, но не менее чем за 50-60 мин до старта;
- когда соревнования длятся целый день, в перерывах между стартами желательно использовать продукты спортивного питания в жидком виде, но обязательно апробированные прежде;
- при нескольких стартах в день и длительных перерывах между ними применяют легко перевариваемые продукты питания (мясной или куриный бульон, вареная курица или телятина, картофельное пюре, белый хлеб с маслом и медом, кофе, какао, фруктовые соки).
- после финиша желательно использовать 6-10% растворы углеводноминеральных напитков. Основной прием пищи организуют не ранее чем через 40-50 мин;
- при составлении рационов и режима питания в дни соревнований необходимо учитывать время переваривания пищевых веществ в желудке и скорость их перемещения в кишечнике (табл. 4).
Таблица 4. Время задержки пищевых продуктов в желудке
|
Продукты |
Время, ч |
|
Вода. чай. какао, кофе. молоко бульон, яйца всмятку, фруктовые соки, картофельное пюре |
1-2 |
|
Какао с молоком, яйца вкрутую, рыба отварная телятина отварная, мясо тушеное вареный картофель, овощи тушеные |
2-3 |
|
Хлеб, сырые фрукты, вареные овощи, сыры |
3-4 |
|
Жареное мясо, сельдь, сладкая смотана, тушеные бобы, фасоль |
4-5 |
|
Жирные выпечные изделия, рыбные консервы в масле, шпиг. свинина, салаты с майонезом |
5-7 |
Нецелесообразно перед спортивными нагрузками употреблять жирные, трудно перевариваемые продукты, содержащие большое количество клетчатки (животные жиры, жареное мясо, фасоль, горох, бобы и т.п.).
Особенности организации питания в период восстановления после физической нагрузки
На начальном этапе восстановления (2-3 ч после окончания длительной работы) необходимо решать следующие задачи:
- срочное восстановление водно-солевого и кислотно-щелочного баланса;
- устранение продуктов метаболизма, связанных с интенсивной мышечной деятельностью (молочная кислота, пировиноградная кислота, аммиак, мочевина, кетоновые тела, неорганический фосфат и т.д.);
- восстановление запасов углеводов;
- регуляция пластического обмена;
- обеспечение организма спортсменов витаминами (B, PP, биотин, пантотеновая кислота).
Процесс восстановления после мышечной деятельности связан с устранением продуктов метаболизма и синтезом израсходованного энергетического и пластического материала. Нагрузки анаэробно-гликолитического характера сопровождаются снижением содержания гликогена в мышцах и, вследствие гипоксии в клетках, деградацией мышечных белков. Это требует повышенного потребления углеводов и белков с пищей в период восстановления после мышечной деятельности, а их совместное потребление оказывает положительное влияние как на протеиносинтез, так и на гликогенез.
В период восстановления в мышцах активируется пентозофосфатный шунт - поставщик кофермента никотинамидадениндинуклеотидфосфата (НАДФН) (для синтеза жирных кислот) и рибозы (для синтеза нуклеотидов и нуклеиновых кислот). Коферментом дегидрогеназпентозофосфатного пути является НАДФ, в состав которого входит никотинамид - витамин РР. Кроме того, в неокислительной фазе этого процесса один из действующих ферментов - транскетолаза имеет в своем составе кофермент тиаминпирофосфат, содержащий витамин В1.
В период отдыха активируется и процесс глюконеогенеза - синтез глюкозы (гликогена) из веществ неуглеводной природы: лактата, пирувата, глицерола и аминокислот. Катализ соответствующих реакций превращения этих соединений требует ряда ферментов, в состав коферментов которых входят витамины В1, В6, РР, биотин. Витамины РР, биотин и пантотеновая кислота необходимы также для синтеза жирных кислот. Таким образом, питание в восстановительный период должно быть направлено не только на восполнение израсходованных в процессе интенсивных соревновательных нагрузок энергетических ресурсов (прежде всего гликогена) и пластического материала (белков), но и витаминов.
Задача более позднего этапа восстановления (часы и дни после соревновательных нагрузок) - обеспечить достаточное поступление в организм энергетических и пластических субстратов. В этот период необходимо обращать внимание на сбалансированность основных пищевых веществ в рационе питания спортсменов. Направленность рациона - углеводная.
Организация питания спортсменов с учетом специфики и метаболической направленности тренировочного процесса
Макроцикл подготовки спортсменов делится на различные периоды, в каждом из которых планируется решение конкретных задач, и базовое питание должно модифицироваться соответственно направленности периода подготовки.
При организации питания на фоне тренировок, направленных на увеличение силы и мышечной массы, особое внимание следует обращать на достаточное содержание в пищевом рационе белков (2,3-2,7 г/кг массы тела). Энергетическая доля белков в суточном рационе - 18% общего потребления энергии. Прирост тощей массы тела наиболее эффективен при потреблении пищи с высоким содержанием белков, главным образом животного происхождения (мясо, рыба, молочные продукты, яйца, сыры). Рекомендуемая доля белков животного происхождения - не менее 60% всех потребляемых белков.
В период тренировок, направленных на увеличение мышечной силы, рекомендуется дополнительный прием специальных белковых препаратов или аминокислотных смесей. Их следует употреблять в отставленный период восстановления после интенсивной мышечной деятельности, когда в крови отмечают повышение концентрации анаболических гормонов (тестостерона, эстрадиола, инсулина и соматотропина). Положительный эффект на протеиносинтез оказывает прием углеводов в течение первого часа восстановления или смеси аминокислот сразу после физической нагрузки. Однако следует иметь в виду, что излишний прием пищевого белка, белковых и аминокислотных пищевых добавок (более 3 г/кг) может стать причиной нарушения функции почек и печени. Организм оказывается перегруженным токсичными продуктами распада белков, которые постепенно накапливаются и нарушают нормальное протекание обменных процессов. Установлено также, что на протеиносинтез оказывают влияние макро- и микроэлементы: магний (увеличение дозы до 8 мг/кг массы тела) и бор, приводящий к повышению содержания эстрадиола и тестостерона в плазме. Пищевые источники последнего: молоко, соки и напитки.
При организации питания на фоне тренировок, преимущественно направленных на развитие выносливости, особое внимание следует уделять углеводному компоненту рациона. Это обусловлено тем, что основной энергетический источник, обеспечивающий эффективное выполнение таких тренировочных программ, - мышечный гликоген. Именно за счет его происходит и анаэробный и аэробный ресинтез АТФ. Его содержание зависит от количества потребляемых углеводов и их типа, времени их приема, продолжительности и интенсивности выполняемой физической работы. Так, при выполнении работы с интенсивностью 60-80% максимального потребления кислорода (VO2max или МПК) через 40-60 мин запасы гликогена в мышцах могут быть исчерпаны, а при работе с очень высокой мощностью (90-130% МПК) в интервальных 1-5-минутных упражнениях с последующими периодами отдыха эти запасы могут быть израсходованы после 15-30 мин.
Для оптимального восстановления запасов гликогена в мышцах содержание в пищевом рационе углеводов должно быть не менее 60% калорий от общего потреб ления энергии (8,5-14,0 г/кг массы тела). При этом рекомендуется основную массу углеводов (65-70% общего количества) употреблять с пищей в виде полисахаридов, 25-30% должно приходиться на простые и легкоусвояемые углеводы (сахара, глюкоза, фруктоза) и 5% - на пищевые волокна. Необходимо также иметь в виду, что на темпы восстановления запасов гликогена в мышцах влияют скорость поступления углеводов в организм, тип углеводов, время приема углеводов в сочетании с физической нагрузкой. Установлено, что прием углеводов (50 г и более) сразу (первые 20 мин) после больших нагрузок, связанных с проявлением выносливости, а затем через каждые 2 ч способствует более быстрому восстановлению содержания гликогена в мышцах. Основной прием пищи рекомендован не ранее 30-45 мин после тренировки, так как пища, богатая жирами и белком, препятствует поступлению глюкозы в кишечник.
В подготовительный период тренировок, направленных на развитие выносливости, показано повышенное потребление витаминов B1,B2, B5, B6 и PP, которые входят в состав коферментов дегидрогеназ, участвующих в окислительном фосфорилировании. Это основной путь образования АТФ при мышечной деятельности смешанного и аэробного характера.
При формировании ассортимента продуктов (продуктового набора) для спортсменов необходимо учитывать сдвиги в метаболизме при адаптации к физическим нагрузкам разной длительности и интенсивности. Для этого надо иметь конкретные биохимические и физиологические данные об обмене веществ и состоянии организма спортсмена при выполнении физической работы разной длительности и интенсивности. «Напряжения» в обмене веществ обусловливают потребность организма в определенных компонентах пищи.
Например, для видов спорта, требующих максимальной мощности в короткое время (спринт, прыжки, тяжелая атлетика), основной путь ресинтеза АТФ - креатинфосфокиназный механизм. Лимитирующее звено - количество креатинфосфата (КФ). Синтез креатина, необходимого для образования КФ, протекает в печени и почках и требует участия трех аминокислот: метионина, аргинина и глицина, поэтому у спортсменов повышена потребность в двух первых аминокислотах, являющихся незаменимыми. Кроме того, метионин нужен для синтеза холина, который используется для образования ацетилхолина - медиатора возбуждения в нервно-мышечном синапсе. От ацетилхолина зависит развитие качества быстроты. Другой источник холина - фосфолипиды, а именно фосфатидилхолин (лецитин) и фосфатидилсерин. Синтез последнего происходит в организме из аминокислоты серина. Следовательно, для синтеза холина, ацетилхолина и фосфоглицеридов требуется адекватное поступление белков пищи - источника незаменимых аминокислот.
При нагрузках анаэробно-гликолитического характера основной лимитирующий фактор работоспособности - накопление лактата и развитие рабочего метаболического ацидоза. Способность спортсмена «терпеть» ацидоз зависит от волевых качеств и емкости буферных систем мышц, связывающих избыток ионов водорода. Буферное действие в мышцах оказывает белковая буферная система, этим же свойством обладает и креатин. Окисление промежуточного продукта анаэробного и аэробного гликогенолиза и гликолиза - фосфоглицеринового альдегида (2 молей из 1 моля окисляемой глюкозы) - происходит с участием гликолитического никотинамидадениндинуклеотида (НАД) - кофермента дегидрогеназы, в состав которого входит никотинамид (витамин РР). Поэтому при выполнении мышечной работы в зоне субмаксимальной мощности, вероятно, требуется повышенное потребление витамина РР. Таким образом, работа в анаэробном режиме (скоростно-силовая и силовая) вызывает необходимость сохранения в рационе большого количества белка и витаминов группы B (В1, В2, В6, В12, В15), а также витаминов C и PP. Суточная потребность в витаминах спортсменов различных видов спорта представлена в табл. 6. Это связано с интенсификацией в организме обмена белка, как структурного, так и белков-ферментов.
При мышечной деятельности смешанного или аэробного характера основной путь образования АТФ - окислительное фосфорилирование в митохондриях клеток. Окисляемыми субстратами при этом выступают: пируват, изоцитрат, ?-кетоглютарат, сукцинат, малат, жирные кислоты, аминокислоты (аланин, аспарагиновая и глутаминовая кислоты, лейцин, изолейцин и валин), кетоновые тела. Окисление этих веществ происходит под действием дегидрогеназ с коферментами НАД или ФАД, в состав которых входят витамины РР и В2. В качестве источника энергии используются углеводы и липиды, при этом скорость истощения углеводов увеличивается с повышением интенсивности мышечной нагрузки. Это, по мнению многих авторов, требует повышенного потребления углеводов и в тренировочном цикле, и при соревновательной деятельности.
В отдельные дни содержание углеводов может превышать 60% калорийности суточного рациона, главным образом за счет снижения потребления жиров (менее 25%), при неизменном потреблении белков (15%). Кроме того, доказано, что гликоген как субстрат гликогенфосфорилазной реакции сам активирует скорость своего расщепления и чем больше дорабочее содержание гликогена, тем выше скорость его утилизации. Поэтому для питания спортсменов, направленного на развитие выносливости, рекомендуется употребление специальных углеводных напитков, фруктовых соков несколько раз в течение дня в сочетании с физическими нагрузками.
Процесс окисления свободных жирных кислот в митохондриях мышечных клеток лимитирует стадия карнитинзависимого транспорта через митохондриальную мембрану. Карнитин - специфический переносчик жирных кислот в митохондрии, синтезируется в организме при участии двух аминокислот: метионина и лизина. При выраженном недостатке лизина не может синтезироваться достаточное количество карнитина и нарушается процесс окисления жирных кислот. Скелетные мышцы могут также окислять аминокислоты с разветвленной цепью через реакции переаминирования с пировиноградной кислотой. В условиях истощения гликогена окисление этих кислот в скелетных мышцах возрастает, например окисление лейцина - в 5 раз.
Увеличение содержания белков в пище влияет не только на рост мышечной массы, но и приводит к повышению их вклада в энергетическое обеспечение мышечной деятельности, сохраняя содержание гликогена в мышцах и печени и препятствуя развитию гипогликемии. Переаминирование аминокислот происходит с участием пиридоксальфосфата (витамина В6), что требует его дополнительного потребления.
Повысить спортивную работоспособность при длительных физических нагрузках можно за счет приема напитков, богатых смесью аминокислот лейцина, изолейцина и валина, а также благодаря употреблению специальных углеводных напитков, фруктовых соков несколько раз в течение дня. Питание при работе в смешанном аэробно-анаэробном режиме энергообеспечения физической нагрузки требует сохранения пропорций между белками, жирами и углеводами: 1:0,9:4, в то время как работа в аэробном режиме на выносливость требует значительной калорийности пищи и повышения доли углеводов, фосфолипидов и ПНЖК.
Особенности питания юных спортсменов
Потребность детей в пище зависит от возраста, массы тела, пола, климатических условий, времени года, но над всем этим главенствует возрастной показатель. За время обучения ребенка в школе его организм претерпевает значительный скачок в своем развитии. Рост увеличивается на 40-50 см, масса тела - более чем на 30 кг, окружность грудной клетки - на 20 см. В течение 10 лет продолжается окостенение и рост скелета, что обусловливается высоким уровнем минерального обмена. Развиваются внутренние органы, нервные клетки головного мозга. Объем сердца ежегодно увеличивается приблизительно на 25%. ЖЕЛ повышается у мальчиков с 1400 мл в 7 лет до 2000 мл в 11 лет и до 2700 мл в 15 лет, у девочек соответственно с 1200 до 1900 мл и до 2500-2600 мл. Емкость желудка достигает 750-800 мл к 10 годам и 1500-2000 мл к 16 годам у мальчиков и девочек. С 10 лет начинается усиленный рост кишечника. В 14-15 лет наиболее активно растет печень. Состав и качество крови в организме ребенка 7-12 лет значительно не отличается от таковых у взрослого. Для 7-10-летнего возраста характерна устойчивость нервных процессов в центральной нервной системе. В 11-13 лет появляются вторичные половые признаки, усиленно функционируют железы внутренней секреции. Нервная система в этом возрасте отличается неустойчивостью. В период полового созревания железы внутренней секреции претерпевают значительную перестройку. Резко повышается возбудимость нервных центров коры больших полушарий головного мозга и ослабляются процессы торможения. В подростковом возрасте окончательно формируются внутренние органы, усиленно развивается мышечная система. Наиболее активное нарастание мышечной массы происходит между 15 и 17 годами. В 16 лет она составляет 44,2% общей массы тела (в 8 лет - 27,2%). К этому времени завершается формирование иннервационного аппарата мышц и координация движений достигает наивысшего уровня.
С учетом физиолого-биохимических особенностей организма детей и подростков предлагаются следующие возрастные критерии, определяющие потребности в основных пищевых веществах и энергии: младший школьный - 7-10 лет, средний - 11-13 лет и старший, или подростковый, возраст - 14-17 лет.
Вследствие функциональной незрелости центральной нервной системы и ряда других органов и систем, высокой напряженности обменных процессов растущий организм ребенка быстро реагирует на недостаток или избыток в питании тех или иных пищевых веществ изменением важнейших функций - нарушением физического и психического развития, расстройством деятельности органов, несущих основную функциональную нагрузку по обеспечению гомеостаза, ослаблением естественного и приобретенного иммунитета. Поэтому питание должно соответствовать по составу, количеству и качеству компонентов пищи возрастным физиологическим потребностям детского организма.
Суточная калорийная потребность организма ребенка определяется его энергетическими затратами. Около 60% энергии расходуется на основной обмен, 15% - на рост и отложение веществ, до 5% - на специфически-динамическое действие пищи, 15% - на передвижение и 5-10% теряются с экскрементами. Общий суточный расход энергии с возрастом значительно увеличивается. При этом у мальчиков он всегда несколько выше, чем у девочек. Большое влияние на величину расхода энергии оказывает время, затрачиваемое на мышечную деятельность, а также характер этой деятельности. Вместе с тем даже в пределах одной возрастной группы имеют место большие индивидуальные колебания, что можно объяснить различным физическим развитием детей, состоянием их эндокринной и нервной систем, умением выполнять одну и ту же работу, интенсивностью движений и т.д.
У детей энергозатраты выше, чем у взрослых, при расчете на 1 кг массы тела. Причем с увеличением физической нагрузки энергозатраты у детей возрастают не линейно, как у взрослых, а непропорционально быстро. Расход энергии у мальчиков во время физических нагрузок выше (на 15%), чем у девочек. Эти особенности необходимо учитывать при расчете предполагаемых энергозатрат и потребности в энергии
Особая роль в питании детей и подростков, занимающихся спортом, отводится белкам. Недостаток белков в рационе задерживает рост, снижает иммунитет, сказывается на умственном развитии. В рационе юных спортсменов доля белков животного происхождения должна составлять не менее 60%, что обеспечит требуемый оптимум по аминокислотному составу. Остальные 40% приходятся на белки растительного происхождения. Такое соотношение животных и растительных белков рекомендуют соблюдать при каждом приеме пищи. В особых случаях - в период тренировок, направленных на развитие скоростно-силовых качеств, увеличение мышечной массы, выполнение длительных и напряженных физических нагрузок, - животные белки могут составлять 80%.
Углеводный обмен у детей и подростков характеризуется высокой интенсивностью. При этом организм ребенка не обладает способностью к быстрой мобилизации внутренних углеводных ресурсов и поддержанию необходимой интенсивности углеводного обмена при повышении физической нагрузки. У детей раннего школьного возраста имеется склонность к гипогликемии (понижению концентрации глюкозы в крови) при недостаточном поступлении глюкозы с пищей. Это связано с несовершенством нейроэндокринной регуляции мобилизации гликогена печени и повышенной утилизацией глюкозы тканями. Утилизация глюкозы приходит к типу взрослых постепенно в возрасте 8-14 лет. Потребность в углеводах у ребенка довольно высока и составляет 10-15 г/кг массы тела у детей младшего школьного возраста и 15 г/кг и более у детей старшего школьного возраста. Юные спортсмены должны потреблять 65-70% углеводов за счет полисахаридов, 25-30% - за счет простых и легкоусвояемых углеводов и 5% - за счет пищевых волокон.
Каждому периоду онтогенеза человека свойственны особенности обмена липидов различных классов. Роль жиров в обеспечении энергетическим и пластическим материалом тем выше, чем меньше возраст ребенка. Рост жировых депо с резким накоплением наблюдается в подростковом периоде и зависит от пола ребенка. В онтогенезе изменяется не только структура жировой ткани, но и ее состав в сторону уменьшения количества воды и увеличения количества липидов в составе жировой ткани. Обмен жиров у детей носит неустойчивый характер. При значительном расходе углеводов может иметь место истощение жировых запасов. У детей до 10 лет наблюдается повышенная склонность к образованию кетоновых тел - продуктов неполного окисления жирных кислот - и к кетозу. При этом уровень кетоновых тел в крови отражает состояние не только липидного, но и углеводного и белкового метаболизма. Наиболее благоприятное соотношение белков и жиров в питании юных спортсменов - 1:0,8-0,9 ( за исключением зимних видов спорта, конного спорта и плавания). Доля растительных жиров должна составлять 25-30% общего количества жиров, что обеспечит оптимальное содержание в рационе ПНЖК, в частности вклад линолевой кислоты составит 3-4% общей калорийности рациона.
Потребность в минеральных веществах, особенно в калии, магнии, кальции, фосфоре и железе, у юных спортсменов существенно выше, чем у их сверстников. В возрасте 11-16 лет 26-29% юных спортсменов имеют сниженные показатели ферростатуса. Это свидетельствует о возникновении начальных форм железодефицитных состояний. Особенно часто недостаточная обеспеченность железом встречается у 15-16-летних спортсменов. У девочек период наступления половой зрелости характеризуется наступлением менархе, что приводит к потере крови, эквивалентной потере 12,5 мкмоль железа в сутки. Поэтому потребность в железе в пубертатном периоде у девочек гораздо выше, чем у мальчиков и чем в период препубертата. Более того, занятия спортом, особенно такими «молодыми» видами, как гимнастика, фигурное катание, плавание, могут приводить к нарушению менструального цикла и даже аменорее. Дефицит железа может наблюдаться и у подростков-мальчиков при интенсивных занятиях спортом. При этом, как правило, для юных спортсменов или нехарактерно состояние анемии, или развивается легкая анемия, но происходит снижение спортивной работоспособности.
Среди юных спортсменов наибольшему риску в связи с низким содержанием кальция подвергаются девушки, предрасположенные к «триаде женщинспортсменок». Этот феномен является сочетанием напряженных тренировочных занятий с совершенствованием внешности, последующим недостаточным питанием и, наконец, развитием нарушений питания, аменореей и остеопорозом.
Нормы потребления кальция для подростков, не занимающихся спортом, составляют 1200 мг в сутки, для юных спортсменов 11-17 лет они составляют 1400-1550 мг.
В соответствии с рекомендуемыми величинами потребления энергии, макро- и микронутриентов составляются наборы продуктов из каждой основной группы продуктов «пищевой пирамиды», на которые следует ориентироваться при организации рационального питания юных спортсменов. Ежедневно юный спортсмен должен потреблять 2-3 порции из группы молочных продуктов и 9 порций из группы хлеб/зерно.
Отклонения в обеспеченности юных спортсменов витаминами, как правило, связаны с недостаточностью в рационе овощей, фруктов, ягод. Обязательное включение в рацион овощей (300-400 г в день), фруктов, ягод и соков (500 г в день) позволяет ликвидировать витаминный и минеральный дефицит.
Базовые рационы питания для юных спортсменов по группам видов спорта утверждены приказом Госкомспорта России от 25.02.2004 № 155 «О нормах обеспечения минимальным суточным рационом питания учащихся училищ олимпийского резерва».
Особенности питания спортсменов в период проведения соревнований и соблюдение питьевого режима распространяются и на юных спортсменов. Однако из-за того, что дети меньше потеют, имеют меньший сердечный выброс, не переносят экстремальных температур и акклиматизируются к ним более медленно, чем юноши и взрослые, риск обезвоживания у них повышен. Уменьшение массы тела за счет потери жидкости даже на 2% может привести к значительному снижению мышечной силы и выносливости. Для предупреждения обезвоженности организма дети должны пить охлажденную жидкость до, во время и после двигательной активности. Дети должны быть обеспечены персональной бутылкой с жидкостью и пить по 3-4 глотка каждые 15 мин во время нагрузки. Дополнение напитков 6% углеводов и 18 ммоль/л хлористого натрия полностью предотвращает обезвоживание организма юных спортсменов.
Для юных спортсменов рекомендуется повышенная кратность питания (5-6 раз в день), включая и ППБЦ. Дети не должны приходить на тренировку голодными. После тренировки питание необходимо организовать так, чтобы не было большого разрыва во времени между тренировкой и приемом пищи.
На протяжении дня юные спортсмены должны принимать пищу в твердо установленное время, что улучшает аппетит, увеличивает секрецию пищеварительных желез, улучшает перевариваемость и усваиваемость пищевых компонентов.
Питание и контроль массы тела и его состава
Успешный контроль массы тела имеет решающее значение для спортсменов. Наличие излишков жира в теле или неадекватное количество тощей или общей массы тела могут отрицательно повлиять на спортивную работоспособность. В большинстве случаев двигательная активность, вовлекающая все мышцы тела, будет более эффективной при более низких уровнях жира и массы тела. В плавании несколько повышенный уровень жира является необходимым условием, так как улучшает плавучесть и обеспечивает терморегуляцию. Высокие уровни массы тела могут иметь преимущества в определенных видах спорта (борьба сумо, виды спорта с весовыми категориями).
О многих видах спорта судят по эстетическим качествам и по выполнению специфических физических упражнений (гимнастика, фигурное катание на коньках, синхронное плавание, спортивные танцы). Внешние данные спортсмена могут быть таким же важным фактором в достижении определенной массы, как и минимизация массы жира.
У физически активного человека тощая (безжировая) масса тела больше, чем у малоподвижного. Приемленные диапазоны жира тела для нетренированных мужчин составляют 15-18% и 20-25% для женщин. Оптимальные диапазоны для спортсменов составляют 5-12% для мужчин и 10-20% для женщин. Уровни, свидетельствующие о потенциальном риске беспорядочного питания, следующие: <4% у мужчин и <10% у женщин. Оптимальный состав тела варьирует от пола спортсмена и избранного вида спорта. Относительная величина жира у высококвалифицированных спортсменов - представителей спортивной гимнастики составляет 5-12% у мужчин и 8-16% у женщин, а у спортсменов-теннисистов - 6-14 и 10-20% соответственно.
Очень часто перед соревнованиями возникает необходимость снижения массы тела. Это особенно актуально для всех видов борьбы, бокса, гимнастики, фигурного катания на коньках, тяжелой атлетики и др. Основным принципом снижения массы тела является применение гипокалорийных, или низкокалорийных, рационов.
- Цель всех низкокалорийных рационов - снизить потребление пищи (энергии), уменьшить запасы жира в организме, но сохранить спортивную работоспособность. Недопустимо резкое снижение калорийности потребляемой пищи: этот процесс должен протекать постепенно. Рекомендуемый темп для безопасного снижения массы - 0,2-0,5 кг в неделю, что эквивалентно снижению энергопотребления на 250-500 кал в день.
- Если спортсмену необходимо снизить массу тела ниже «естественного уровня», как в видах спорта с весовыми категориями, быстрая потеря массы должна проиcходить в течение 6-8 нед, недельное снижение не должно превышать 1,0-1,5 кг.
- Быстрая потеря массы тела может вызывать большие потери мышечного гликогена, жидкости и тощей массы, приводит к ухудшению самочувствия и снижению общей работоспособности и скоростно-силовых качеств.
- Контроль массы тела заключается во взвешивании (всегда в одинаковых условиях - утром после туалета, натощак). Надо помнить об обычных колебаниях массы тела в 1-2 кг, особенно у женщин.
- Потери жировой массы могут встречаться, когда общая масса тела стабильна. И, наоборот, возможны потери относительно малых количеств жира, несмотря на значительное снижение массы тела. Необходимо точно определять изменения в структуре массы тела методами калипперометрии или биоэлектрического импенданса, позволяющими определять толщину жировых складок в различных частях тела или процентное содержание жира в организме спортсмена.
- Эффективен рацион, в котором отсутствуют жиры и сохраняются белки, углеводы, витамины и минеральные вещества. *Для этого необходимо исключить из меню продукты с видимым жиром, а затем постепенно снижать количество потребляемой пищи на 10, 15, 20, 25%.
- При достижении желаемой массы тела не следует резко менять рацион питания. Можно постепенно увеличивать количество съедаемой пищи. Переходный рацион не должен противоречить требованиям тренировочной и соревновательной программ. Иногда можно ввести в меню любимое блюдо или напиток, которые были исключены из низкокалорийного рациона. Если масса тела вновь увеличится, необходимо перейти на низкокалорийный сбалансированный рацион.
Для увеличения массы тела спортсмен должен находиться в состоянии положительного энергетического баланса. Как и в случае снижения массы тела, ее увеличение лучше всего осуществляется в переходный период. Внимание концентрируется на увеличении тощей массы, хотя некоторым спортсменам необходимо увеличение всей массы тела. В этом случае следует быть осторожным, поскольку значительное увеличение жировой массы тела отрицательно сказывается на функции иммунной системы. Упор следует делать не на силовую тренировку, а на анаэробные упражнения. Это стимулирует рост мышц и не создает существенного дефицита энергии.
Принципы питания при наборе мышечной массы приведены ниже.
- Количество основных приемов пищи (более 15% общей калорийности суточного рациона питания) должно быть от 4 до 6 в течение светового дня.
- Распределение суточной нормы потребления белка по приемам пищи должно быть равномерным при разбросе не более 12%.
- Теоретически качество белка определяется аминокислотным скором [от англ. score - счет очков (в игре)]. На практике сочетание белка животного происхождения с белком растительным при отношении 50%:50% по массе позволяет иметь в одном приеме пищи хорошие показатели качества общего белка. Большая доля животного белка усиливает качество общего белка пищи.
- Разнообразие источников животного и растительного белка в течение суток является гарантией не только качества белка пищи (полноценность и усваиваемость), но и позволяет организму получать известные пептиды и стимуляторы анаболических процессов в мышцах.
- Анаболические процессы требуют приема усиленных норм (в 3-5 раз больше, чем обычно) основных витаминов. *Потребность в повышении количества минеральных веществ вдвое меньше.
- При решении задач роста и развития качеств мышц важно удовлетворять потребность организма в энергии за счет расчетного количества углеводов и качественных источников жира, указанного в рекомендуемых рационах (масла растительные, орехи, семечки - все свежее; рыба океаническая, масло сливочное натуральное).
- После специальных упражнений анаэробного характера на определенные группы мышц должно пройти как минимум 2 сут для полноценного восстановления и реализации метаболических сдвигов, вызванных тренировкой.
- Основные белки мышц - так называемые долгоживущие высокомолекулярные соединения, поэтому не надо ждать быстрых результатов. Заметные изменения могут появиться через 5-7 нед.
Не следует путать увеличение объемов мышц при суперкомпенсации гликогена или обводнении мышечной ткани с истинной гипертрофией мышечных клеток.
Продукты повышенной биологической ценности и биологически активные вещества в питании спортсменов
Общие принципы применения специальных продуктов питания в спорте
Один из основных методов коррекции нарушений в питании спортсменов предполагает использование специальных продуктов спортивного питания различной метаболической направленности: ППБЦ и биологически активных добавок к пище (БАД).
Создание и распространение специальных продуктов спортивного питания вызвано рядом конкретных обстоятельств. Главное заключается в том, что с помощью привычных продуктов питания, даже обладающих высокой биологической ценностью, нет возможности компенсировать значительные (до 6000-7000 ккал) суточные энергозатраты у спортсменов и связанный с ними расход пластических веществ. Существующие потребности в витаминах и минеральных веществах спортсменов также не всегда возмещаются при традиционном питании. Это происходит потому, что интенсивность, длительность и кратность ежедневных тренировок не оставляют времени на нормальную ассимиляцию основной пищи в желудочно-кишечном тракте и на полноценное снабжение всех органов и тканей необходимыми веществами. Такие изменения в обмене веществ приводят к снижению скорости восстановления энергетических и пластических ресурсов в организме, что отражается на спортивной работоспособности и затрудняет рост спортивных результатов.
Специальные продукты питания для спортсменов обладают некоторыми несомненными достоинствами: высокой пищевой плотностью, гомогенностью, разнообразием удобных форм для хранения и транспортировки, высокими органолептическими и гигиеническими качествами, что позволяет с успехом использовать их в практике питания спортсменов и людей, активно занимающихся физическими упражнениями в оздоровительных целях. При этом количество энергии, получаемой за счет применения продуктов спортивного питания, не должно превышать 5-10% общей калорийности рациона, а применение в больших количествах не должно быть длительным.
Специальные продукты питания для спортсменов - комплекс пищевых компонентов, оказывающих направленное воздействие на обмен веществ в организме во время тренировки или после нее. Их используют для расширения границ адаптации к систематической мышечной деятельности различной интенсивности и длительности.
Такие продукты питания делят на шесть основных групп:
- сложные белковые смеси, аминокислоты;
- углеводно-минеральные и энергетические напитки;
- витаминно-минеральные комплексы;
- средства, регулирующие катаболизм жиров;
- заменители пищи;
- средства для укрепления связок и суставов.
Концентрации функциональных ингредиентов (биологически активных веществ, низкомолекулярных клеточных метаболитов), присутствующих в специальных продуктах питания для спортсменов, близки к физиологическим, и поэтому их можно принимать неопределенно долго.
Специальные продукты питания спортсменов выпускаются в виде сухих смесей, кондитерских батончиков, таблеток, капсул, напитков, коктейлей. Специальные продукты питания для спортсменов применяют для решения следующих конкретных задач:
- питание на дистанции и между тренировками;
- ускорение процессов восстановления после тренировок и соревнований;
- регуляция водно-солевого обмена и терморегуляция;
- корректировка массы тела;
- направленное развитие мышечной массы (направленная регуляция массы тела и состава тела);
- снижение объема суточного рациона в период соревнований;
- изменение качественной ориентации суточного рациона в зависимости от направленности тренировочных нагрузок или при подготовке к соревнованиям;
- индивидуализация питания, особенно в условиях больших нервноэмоциональных напряжений;
- срочная коррекция несбалансированных суточных рационов;
- увеличение кратности питания в условиях многоразовых тренировок и соревнований.
БАД - это природные или идентичные натуральным биологически активные вещества, предназначенные для непосредственного приема с пищей или введения в состав пищевых продуктов. По составу, механизмам действия и показаниям к применению биологически активные добавки могут быть разделены на три большие группы: нутрицевтики, парафармацевтики, эубиотики, или пробиотики. Концентрация действующего функционального начала в БАД может значительно (иногда в десятки раз) превышать физиологические потребности, поэтому БАД назначают курсами и принимают в течение определенного времени.
Импортные и отечественные ППБЦ и БАД широко распространены в практике спорта, однако их применение не всегда отвечает рекомендуемым схемам. Необходимо помнить, что нерегламентированное употребление таких продуктов может привести к дисбалансам пищевых веществ в рационе и отрицательно повлиять на общую и специальную работоспособность. Напротив, правильная тактика использования БАД, с учетом характера физических нагрузок и общего режима питания, всегда сопровождается положительными изменениями в работоспособности спортсменов.
Нутрицевтики - средства для восполнения дефицита эссенциальных (незаменимых, т.е. не синтезируемых в организме человека и получаемых только с пищей) факторов питания:
- витаминов и витаминоподобных веществ;
- макро- и микроэлементов;
- ПНЖК;
- незаменимых аминокислот;
- пищевых волокон.
Вторую большую и не менее важную и интересную с клинической точки зрения группу БАД составляют парафармацевтики - класс средств, стоящих ближе к лекарственным препаратам на натуральной основе, нежели к пище. Они позволяют целенаправленно воздействовать на функцию отдельных органов и систем. Многие БАД из этой группы отличаются от лекарственных препаратов аналогичного состава только значительно более низкой суточной дозой действующих веществ. Если нутрицевтики можно принимать не только по рекомендации врача, но и самостоятельно, то парафармацевтики должен назначать специалист, обладающий дополнительными знаниями, прежде всего в области фитофармакологии.
Следует помнить о так называемом «черном списке БАД», информирующем о компонентах, используемых при производстве БАД, или определенных БАД, запрещенных к производству и реализации на российском рынке ввиду опасности для здоровья человека. Кроме того, есть опасность наличия допинга (амфетаминов, мочегонных средств, анаболических стероидов и др.) в некоторых БАД. Такие БАД не соответствуют новым санитарно-эпидемиологическим правилам (СанПиН) и новым дополнениям к ним.
С 1 мая 2008 г. вступили в действие новые санитарные правила и нормы (СанПиН 2.3.2.2351-08 «Дополнения и изменения № 7 к СанПиН 2.3.2.1078-01 «Гигиенические требования безопасности и пищевой ценности пищевых продуктов»). Указанные санитарные правила утверждены постановлением Главного государственного санитарного врача Российской Федерации от 05.03.2008 № 17 и содержат измененный перечень компонентов растительного и животного происхождения, запрещенных для использования в пищевой промышленности при производстве биологически активных добавок к пище.
Особое место среди ППБЦ занимают витаминно-минеральные комплексы. Они в первую очередь служат для коррекции пищевого рациона, восполнения дефицита, а также обогащения организма спортсмена витаминами, макро- и микроэлементами, необходимыми для создания оптимальных условий мобилизации и утилизации источников энергии, восполнения потерь солей и активации белкового метаболизма.
Роль макро-и микроэлементов в питании спортсменов
Минеральные вещества выполняют в организме многообразные функции. В качестве структурных элементов они входят в состав костей, содержатся во многих ферментах, катализирующих обмен веществ в организме. Минеральные вещества обнаружены в гормонах (например, йод в составе гормонов щитовидной железы). Общеизвестна роль железа, входящего в состав гемоглобина крови. При его участии происходит транспортировка кислорода. Минеральные вещества активизируют некоторые процессы, участвуют в регуляции кислотно-щелочного равновесия крови и органов. Натрий и калий принимают участие в транспортировке различных веществ в клетку, обеспечивая этим ее функционирование. Важную роль выполняют калий, кальций, натрий и магний в регуляции функции сердечной и скелетных мышц. Достаточно высокое и постоянное содержание в биологических жидкостях солей, в первую очередь солей калия и натрия, способствует сохранению в клетке воды, что важно для ее нормального функционирования и сохранения формы.
Макроэлементы присутствуют в организме человека в относительно большом количестве. Двенадцать из них являются структурными, так как они составляют 99% элементного состава человеческого организма (С, О, Н, N, Ca, Mg, Na, K, S, P, F, Cl). Четыре из них (азот, водород, кислород и углерод) являются основным строительным материалом. Остальные элементы, находясь в организме в незначительных по объему количествах, играют важную роль, влияя на здоровье и состояние нашего организма.
Биогенные элементы: кислород (65%), углерод (18%), водород (10%), азот (3%).
Другие макроэлементы: калий, кальций, магний, натрий, сера, фосфор, хлор.
Потребность организма в различных минеральных веществах колеблется в широких пределах. Наиболее высока потребность в натрии. Часть этого элемента поступает с продуктами: в суточной норме хлеба для здоровых мужчин содержится 3,5 г поваренной соли, и еще 3-5 г добавляют в пищу при ее приготовлении, значительное количество соли содержится в пищевых продуктах (колбасе, соленой рыбе, сыре, соленьях и т.п.). Таким образом, за сутки человек съедает 10-15 г поваренной соли (или 4-7 г натрия). Этого количества вполне достаточно для обеспечения потребности организма в натрии. Повышенное потребление поваренной соли нежелательно, так как приводит к возникновению жажды, увеличению объема выпиваемой жидкости и задержке воды в организме.
Другой минеральный элемент, калий, содержится почти во всех продуктах, потребность в нем оценивают примерно в 4-6 г в сутки. В обычном наборе продуктов содержится 5-6 г калия. Более половины этой нормы калия поступает с овощами и фруктами, в том числе с картофелем - примерно 2 г. Кроме того, поставщиками калия являются хлеб и крупы, а также продукты животного происхождения. Калий - важный клеточный элемент, в отличие от натрия он не способствует задержке воды в организме. Существенная роль калия определяется его участием в регуляции возбудимости мышц, прежде всего сердечной. Недостаток калия может приводить к возникновению судорожных сокращений скелетных мышц, снижению сократимости сердечной мышцы и нарушению ритма сердечной деятельности.
При обосновании более высокого содержания калия в наборе продуктов необходимо принять во внимание специфические особенности его обмена в организме. Под воздействием нервно-эмоционального напряжения и специфических гормональных сдвигов у спортсменов происходит повышенный выход калия из клеток в кровь и потеря его с мочой. При систематически повторяющихся периодах нервно-эмоционального напряжения может возникнуть дефицит калия в организме. Овощи - основной источник калия, поэтому включение овощей в суточный рацион обязательно для всех.
Как известно, интенсивные физические нагрузки вызывают большую потерю с потом натрия и хлора при умеренной потере калия. Добавление натрия в виде NaCI (поваренной соли) в напитки в концентрации 1,2 г/л препятствует гипонатриемии при физических нагрузках, длящихся более 3 ч.
Кальций - один из основных элементов нашего организма. Он играет определенную роль в регуляции возбудимости нервной системы, в механизме мышечного сокращения, свертываемости крови. Потребность в этом элементе сравнительно невелика: около 0,8-1,5 г в сутки и обычно покрывается за счет поступления пищи. Солей кальция содержится много в молочных продуктах: молоке, твороге, сыре. На их долю приходится более 60% кальция, поступающего с пищей. Содержащийся в молочных продуктах кальций хорошо усваивается, из других продуктов он усваивается хуже. При повышенном содержании жира в рационе усвоение кальция снижается. Некоторые другие пищевые вещества (щавелевая кислота, фитин) также нарушают его обмен. Биоусвояемость кальция из продуктов питания составляет 25-40%.
Физические нагрузки умеренной интенсивности оказывают положительное воздействие на метаболизм в костной ткани. Увеличение интенсивности нагрузок, особенно анаэробного характера, или выполнение их худыми девушками с аменореей приводит к нарушениям остеосинтеза и чревато развитием остеопороза. Поэтому у подростков и юношей, занимающихся спортом, повышенная потребность в ионах кальция, получаемых с пищей или пищевыми добавками (до 2,1- 2,8 г в сутки). Для восполнения дефицита кальция в организме наиболее эффективны некоторые его соли (карбонат, лактат, глицерофосфат, сульфат, глюконат) и комбинированные препараты или БАД солей кальция с витамином D3, марганцем, бором. Спортсменам рекомендуют 2-3 курса таких препаратов в год.
Большое значение имеет содержание в пище фосфора и его соотношение с кальцием. Оптимальное соотношение между кальцием и фосфором 1:1,5-2,0. При таком соотношении оба элемента усваиваются лучше. Основное количество фосфора организма содержится в костях. Важнейшие макроэргические соединения (АТФ, КФ и др.) - аккумуляторы энергии для обеспечения всех функций организма - содержат фосфор. Он входит также в состав многих других веществ: белков-катализаторов, нуклеиновых кислот и др. Потребность взрослого человека в фосфоре - 1,2 г в сутки. Фосфор содержится практически во всех пищевых продуктах. Из продуктов животного происхождения фосфор усваивается лучше, чем из продуктов растительного происхождения, однако его содержание в последних довольно высоко, поэтому зерновые продукты и овощи - хорошие поставщики фосфора. В сутки с хлебом и изделиями из теста поступает около 0,6 г фосфора, с крупами и макаронными изделиями - 0,25 г; в овощах стандартного рациона содержится около 0,33 г фосфора. Из общего количества фосфора более половины поступает с продуктами животного происхождения. Высокое потребление органического фосфора (главным образом в виде лецитина) - один из факторов, предотвращающих возникновение значительных нарушений липидного обмена и нормализующих обмен холестерина.
Известно, что ионы магния регулируют стабильность клеточных мембран, функции нервно-мышечной, сердечно-сосудистой, иммунной и эндокринной систем и являются кофактором множества ферментов клеточного метаболизма. Магния требуется меньше, чем кальция, их оптимальное соотношение в рационе - 0,6:1,0. Потребность взрослого человека в магнии - примерно 0,4 г в сутки.
Основные источники этого элемента - хлеб и крупы, на их долю приходится половина всего магния, поэтому крупы и хлеб в определенных количествах входят в состав рекомендуемого суточного рациона. Физические нагрузки, наряду с пониженным поступлением магния в организм спортсменов с пищей, приводят к его потере, что снижает энергетический метаболизм и спортивную работоспособность. Недостаток ионов магния можно восполнить, принимая магнийсодержащие БАД и лекарственные препараты (магния гидроаспартат, магния бороцитрат, комбинированные препараты солей магния и витаминов группы В), кальциево-магниевые минеральные воды. В случае одновременного дефицита кальция и магния в организме рекомендуется в первую очередь восполнить дефицит магния (1-2 мес), а затем со второго месяца приступать к сочетанной магниево-кальциевой терапии.
Микроэлементы - большая группа химических веществ, которые присутствуют в организме человека и животных в низких концентрациях, выражаемых в микрограммах на 1 г массы тканей. Эти концентрации в десятки и сотни раз ниже концентраций так называемых макроэлементов (кальций, фосфор, калий, натрий, магний, хлор, сера). Микроэлементы оказывают выраженное взаимное влияние, связанное с их взаимодействием на уровне абсорбции в желудочно-кишечном тракте, транспорта и участия в различных метаболических реакциях. В частности, избыток одного микроэлемента может вызвать дефицит другого. В связи с этим особое значение приобретает тщательная сбалансированность пищевых рационов по их микроэлементному составу, причем всякое отклонение от оптимальных соотношений между отдельными микроэлементами может вести к развитию серьезных патологических сдвигов в организме.
Убедительно показано, что обмен важнейших микроэлементов интенсифицируется при серьезных физических нагрузках, а это значит, что и потребность в них у спортсменов значительно выше по сравнению с другими группами населения. К жизненно важным для человека микроэлементам, дефицит которых может обнаруживаться при напряженной систематической мышечной деятельности, относятся: железо, йод, фтор, цинк, медь, марганец, кобальт, селен.
Среди прочих лучше изучен метаболизм железа. Потребность в нем организма невелика: 10 мг в сутки для мужчин и 18 мг - для женщин. Железо принимает участие в различных процессах, связанных с физической нагрузкой, таких как синтез гемоглобина и миоглобина, входит в состав цитохромов и негеминовых соединений железа. Железо содержится в расчете на 100 г продукта: в хлебе (10,0 мг), овощах (10,5 мг), мясе, рыбе, птице (по 7,4 мг). С другими продуктами (крупы, молоко, сыр, творог) железа поступает мало (около 1,3 мг). За норму принимается усвоение железа из рациона в пределах 10%. Хотя в продуктах животного происхождения содержится меньше железа, усваивается оно лучше. Повышенное содержание железа в рационе может защитить от нежелательных нарушений функции кроветворных органов. Дефицит железа - довольно обычное явление среди спортсменов, он колеблется от 30 до 50%, особенно у женщин-спортсменок, специализирующихся в видах спорта на выносливость. Женщины-спортсменки часто потребляют недостаточное количество железа с пищей в результате снижения калорийности рациона и/или сокращения содержания мяса в пище. Избыток железа легко выводится из организма. Физиологически оптимальный метод обеспечения организма железом - прием специальных БАД, где двухвалентное железо связано с белками или аминокислотами. Прием препаратов, содержащих железо, нужно совмещать с приемом антиоксидантов: витаминов C и E, а также меди.
В организме взрослого человека содержится 20-50 мг йода, из которых около 8 мг сконцентрировано в щитовидной железе. Йод, содержащийся в воде и пищевых продуктах в виде неорганических йодидов, быстро всасывается в кишечнике. Йод - микроэлемент, играющий особую роль в биосинтезе гормонов. Он участвует в образовании гормона щитовидной железы - тироксина. До 90% циркулирующего в крови органического йода приходится на долю тироксина. Этот гормон контролирует состояние энергетического обмена, интенсивность основного обмена и уровень теплопродукции. Он активно воздействует на физическое и психическое развитие, дифференцировку и созревание тканей, участвует в регуляции функционального состояния ЦНС и эмоционального тонуса человека, влияет на деятельность сердечно-сосудистой системы и печени.
Физиологическая роль фтора значительна в костеобразовании и в процессах формирования дентина и зубной эмали. Достаточное потребление человеком фтора необходимо для предотвращения кариеса зубов и остеопороза. Фтор неравномерно распределен в организме. Его концентрация в зубах составляет 246-560 мг/кг, в костях - 200-490 мг/кг, а в мышцах - не превышает 2-3 мг/ кг. Фтор играет важную роль в остеосинтезе и нормализует фосфорно-кальциевый обмен. С возрастом количество фтора в организме (главным образом в костях) увеличивается.
Суточная потребность в цинке составляет 10-15 мг. Дефицит цинка обнаруживают при его потреблении 1 мг/сут и менее. Цинк воздействует на активность гормонов гипофиза, надпочечников и поджелудочной железы. Под влиянием его соединений усиливается активность гонадотропинов гипофиза и гипогликемическое действие инсулина, в состав которого он входит. Цинк - кофактор около 300 различных ферментов, в первую очередь ДНК- и РНК-полимераз, поэтому недостаток поступления цинка с пищей приводит к нарушению биосинтеза белков, повышению вязкости крови и изменению ее реологических свойств. Недостаточность цинка приводит к снижению клеточного иммунитета, а следовательно, и к частым инфекционным и простудным заболеваниям, низкой способности к заживлению ран и восстановлению после спортивных травм. Недостаток этого микроэлемента приводит к дефициту мышечной массы, снижению остроты зрения, нарушениям липидного и углеводного метаболизма. В видах спорта, требующих повышенной остроты зрения (стрельба, биатлон, теннис и т.д.), необходимы дотации цинка и хрома и комбинации цинка с витамином A, поскольку ретинолсвязывающий белок в сетчатке глаза - цинкзависимый.
Медь находится в тесной связи с обменом железа в организме, являясь кроветворным элементом, активно участвующим в синтезе гемоглобина и других железопорфиринов. Медь входит в состав простетической группы некоторых белков, в том числе и ферментативных. Биологическая роль меди при физических нагрузках определяется ее участием в регуляции процесса биологического окисления и окислительного фосфорилирования и в синтезе важнейших белков соединительной ткани - коллагена и эластина. Суточная потребность в меди - 40 мкг/кг массы тела.
Марганец необходим для нормального роста, поддержания репродуктивной функции, процессов остеогенеза, нормального метаболизма соединительной ткани. Он участвует также в регуляции углеводного и липидного метаболизмов: повышает гликолитическую активность, усиливает гипогликемическое действие инсулина, способствует общей утилизации липидов в организме, предупреждает жировую дегенерацию печени. Марганец входит в состав активного центра многих ферментов, является компонентом фермента супероксиддисмутазы (Mn-SOD), входящего в систему внутриклеточных антиоксидантов и обеспечивающего защиту клеток от повреждающего действия продуктов перекисного окисления.
Кобальт - один из важнейших микроэлементов, участвующих в кроветворении, стимулируя эритропоэз. Он входит в состав витамина В12, недостаток которого более ощутим в местах быстрого деления клеток, например в кроветворных тканях костного мозга и нервной ткани. В кобальте спортсмены особенно нуждаются после травм, кровопотерь, и он способствует более успешной нейрореабилитации.
Биологическая роль селена заключается в его антиоксидантной активности, так как он кофактор одного из ферментов антиоксидантной системы - глутатионпероксидазы. Повышение потребления кислорода при мышечной деятельности может привести к активации свободнорадикального окисления и накоплению в клетках его продуктов. Учитывая высокую напряженность деятельности антиоксидантной системы при высоких физических нагрузках, потребление селена приобретает большое значение. Селен как антиоксидант максимально проявляет свое действие в синергизме с витамином E. Суточная потребность организма человека в селене составляет 20-100 мкг.
Хром вместе с никотиновой кислотой входит в фактор толерантности к глюкозе, который усиливает действие инсулина, или даже хром и инсулин вовлекаются в одни и те же биологические функции. Таким образом, хром играет роль в обмене углеводов, липидов и белков. Снижение содержания хрома приводит к неэффективности инсулина, а повышенный уровень циркулирующего инсулина свидетельствует об уменьшении содержания хрома. Имеются сведения об анаболическом эффекте хрома. Потребность в хроме - 50-200 мкг/сут, наиболее богаты им белые грибы (47 мкг/100 г). Суточная потребность спортсменов различных специализаций в некоторых минеральных веществах представлена в табл. 5.
Таблица 5. Суточная потребность спортсменов в некоторых макро- и микроэлементах
|
Вид спорта |
Кальций, мг |
Фосфор, мг |
Железо, мг |
Магний, мг |
Калий, мг |
|
Гимнастика, фигурное катание |
1000-1400 |
1260-1760 |
25-35 |
400-700 |
4000-5000 |
|
Легкая атлетика: спринт прыжки |
1200-2100 |
1500-2500 |
25-40 |
500-700 |
4500-5500 |
|
Бег на средние и длинные дистанции |
1600-2300 |
2000-2800 |
30-40 |
600-800 |
50)0-6500 |
|
Спортивная ходьба, марафон |
1300-2800 |
2200-3500 |
35-45 |
600-800 |
5500-7000 |
|
Плавание, водное поло |
1200-2100 |
1500-2600 |
25-40 |
500-700 |
4500-5500 |
|
Тяжелая атлетика, метание |
2000-2400 |
2500-3000 |
20-35 |
500-700 |
4000-6500 |
|
Борьба и бокс |
2000-2400 |
2500-3000 |
20-35 |
500-700 |
5000-6000 |
|
Гребля (все виды) |
1800-2500 |
2250-2100 |
30-45 |
600-800 |
5000-6500 |
|
Велоспорт: трек |
1300-2300 |
1600-2800 |
25-30 |
500-700 |
4500-6000 |
|
шоссе |
1800-2700 |
2260-3400 |
30-40 |
600-800 |
5000-7000 |
Витамины и их роль в обмене веществ при мышечной деятельности
Витамины - группа низкомолекулярных незаменимых факторов пищи, обладающих выраженной биологической активностью, они содержатся в продуктах в незначительных количествах и не могут синтезироваться в организме человека. Роль витаминов заключается в обеспечении ряда каталитических реакций: многие участвуют в образовании составных частей ферментов (коферментов). Число известных витаминов, имеющих непосредственное значение для питания и здоровья, достигает двадцати. Все они играют значительную роль в регуляции обмена веществ и физиологических функций. Рассмотрим некоторые из витаминов с точки зрения их содержания в продуктах, биологической роли и признаков их недостаточности в рационе.
Витамин A (ретинол) содержится сливочном масле, яичном желтке, печени домашних животных и рыб. В продуктах растительного происхождения содержится провитамин A (каротиноиды), особенно в различных видах овощей (хорошо известна в этом плане морковь), плодах и фруктах. Витамин A необходим для процесса роста, нормального зрения. Он способствует росту и регенерации кожных покровов и слизистых оболочек. При его отсутствии происходит пересыхание и ороговение тканей, вследствие чего часто развиваются инфекции. Поражение роговой оболочки и соединительной ткани глаз может привести к полной потере зрения. Кроме того, витамин A и ?-каротин проявляют антиоксидантные свойства, чем обусловлены рекомендации повышенного уровня потребления при напряженной мышечной деятельности, сопровождающейся накоплением продуктов свободнорадикального окисления. Суточная потребность в витамине A составляет 1,0-3,8 мг. Принимая во внимание тот факт, что 6 мг ?-каротина эквивалентно 1 мг ретинола, при расчетах фактического потребления витамина A следует учитывать вклад обоих компонентов.
Витамины группы D (кальциферолы) содержатся в рыбных продуктах и в меньшей мере - в молочных продуктах. Под воздействием солнечного света организм может сам синтезировать этот витамин из определенных предшественников - провитаминов. У спортсменов, проводящих регулярные тренировки в закрытых помещениях (гимнастика и фигурное катание), может наблюдаться дефицит витамина D. Недостаточность витамина D вызывает нарушение обмена кальция и фосфора, что сопровождается размягчением, деформацией костей и другими симптомами рахита.
Витамин E (токоферол) содержится в значительных количествах в растительных маслах, зародышах семян злаков (ячменя, овса, ржи и пшеницы), а также в зеленых овощах. Известно, что витамин E - один из основных компонентов антиоксидантной системы, играет большую роль, снижая повреждение мембран мышечных клеток и оксидативный стресс. Доказано, что прием витамина E способствует повышению потребления кислорода и предотвращает окислительное повреждение клеточных мембран, в том числе и эритроцитов, в среднегорье и высокогорье, тем самым увеличивая физическую работоспособность.
К группе водорастворимых витаминов относятся витамины группы B, витамин C и биофлавоноиды (витамин P).
Витамин B1 тиамин) содержится прежде всего в зародышах и оболочках семян зерновых культур, в дрожжах, орехах, бобовых, а также в некоторых продуктах животного происхождения - в сердце, печени, почках. Черный хлеб - богатый источник этого витамина. Между потреблением углеводов с пищей, суточными энергозатратами и потреблением витамина B1 существует прямая зависимость. В качестве составной части некоторых ферментов тиамин имеет большое значение в обмене углеводов, например на этапе декарбоксилирования пировиноградной кислоты. Окислительное декарбоксилирование пировиноградной кислоты происходит под действием пируватдегидрогеназного комплекса, в состав которого входят три фермента и пять коферментов (тиаминпирофосфат, липоевая кислота, кофермент A, ФАД и НАД). При мышечной деятельности активность пируватдегидрогеназного комплекса возрастает и максимальное проявление его активности будет требовать дополнительного количества тиамина. Аналогично окислению пирувата происходит и окисление ?-кетоглютарата до сукцината, избыток сукцинил-КоА [при недостатке B1 и/или B5 (пантотеновой кислоты)] ингибирует начальную лимитирующую стадию цикла Кребса - образование цитрата - и тем самым тормозит процесс аэробного окисления. Тиамин также принимает участие в превращении аминокислот, вовлекается в белковый и жировой обмен. Поэтому с увеличением поступления в организм углеводов потребность в этом витамине возрастает. То же происходит и при увеличении интенсивности энергетического обмена. Суточная потребность в витамине В1 у спортсменов составляет 2,5-5,0 мг в зависимости от направленности тренировочного процесса и этапа спортивной подготовки.
Витамин B2 (рибофлавин) содержится в значительных количествах в печени, почках, дрожжах, молочных продуктах. Биологическая роль этого витамина обусловлена тем, что он входит в состав коферментов (ФАД и ФМН) флавиновых дегидрогеназ - ферментов, катализирующих окислительно-восстановительные реакции, поэтому очень важен при аэробной мышечной деятельности. При B -гиповитаминозе ослабляются процессы тканевого дыхания, что вызывает задержку роста, усиленный распад тканевых белков, снижение числа лейкоцитов в крови, нарушения функции органов пищеварения. Возрастание в рационе количества углеводов и жиров ведет к повышению потребности в рибофлавине. Спортсменам рекомендовано 3,0-5,5 мг витамина B2 в сутки.
Витамин B6 пиридоксин) поступает в организм в составе таких продуктов, как пшеничная мука, бобовые, дрожжи, печень, почки и некоторых других, помимо этого он вырабатывается микробами кишечника. Входя в состав ферментов - трансаминаз, катализирующих переаминирование аминокислот, пиридоксин играет важную роль в белковом обмене. Кроме того, он необходим для процессов глюконеогенеза (синтеза глюкозы из аминокислот), синтеза гемоглобина, миоглобина, цитохромов и является компонентом гликогенфосфорилазы, играющей ключевую роль в процессе гликогенолиза. Большое значение витамин B6 имеет и в обмене жиров (липотропный эффект), в регуляции кислотности и желудочной секреции. Потребность человека в витамине B6 возрастает с увеличением количества белков в рационе, а также при физических нагрузках.
Витамин B12 (цианокобаламин) поступает в организм человека в составе продуктов животного происхождения (печень, почки, рыба). Биологическая роль цианокобаламина заключается в антианемическом действии и его участии в синтезе аминокислот и нуклеиновых кислот. При нарушении усвоения витамина B12 или недостаточном потреблении его с пищей (при вегетарианской диете) развивается анемия, что связано с угнетением образования красных кровяных телец.
К витаминам группы B относят и витамин РР (никотиновая кислота, никотинамид, ниацин, витамин B3 ). Человек получает никотиновую кислоту вместе с хлебом, различными крупами, печенью, мясом, рыбой. Механизм биологического действия витамина РР связан с его участием в построении коферментов НАД и НАДФ. Входя в состав дегидрогеназ, ниацин участвует в процессе гликолиза, окисления жирных кислот и тканевого дыхания посредством транспорта электронов и протонов водорода. В период отдыха после мышечной деятельности активируется пентозофосфатный путь расщепления углеводов, требующий участия кофермента НАДФ, образующаяся в ходе этого процесса восстановленная форма кофермента - НАДФН необходима для синтеза жирных кислот в организме. Поэтому адекватное потребление витамина РР требуется не только при мышечной деятельности, но и для оптимального протекания процессов восстановления. Недостаточность никотиновой кислоты вызывает пеллагру - заболевание, выражающееся в сочетании дерматита, нарушения функции кишечника и патологии психики.
Витамин В9 (фолиевая кислота, фолацин). Есть еще термин «фолат». Им обыкновено обозначают как естественно содержащийся в пищевых продуктах фолацин (фолат продовольствия), так и синтетическую форму витамина (фолиевая кислота). Первичная химическая форма фолата, встречающегося в природе, содержит цепь последовательных конъюгированных молекул глутамата. Фолат должен быть расщеплен в кишечнике ферментом конъюгазой до моноглутаматной формы, прежде чем всосаться в клетки слизистой кишечника. Фолаты продовольствия сконцентрированы в таких пищевых продуктах, как апельсиновый сок, темно-зеленые лиственные овощи (брокколи, шпинат и др.), сушеные бобовые, спаржа, земляника и арахис. Синтетическая форма витамина - фолиевая кислота существует в моноглутаматной форме, не требует кишечного ферментативного расщепления и с большей скоростью всасывается в слизистую кишечника и кровь. Коферменты фолата участвуют в биохимических процессах переноса одноуглеродных групп, в том числе в метаболизме аминокислот и синтезе пуринов и пиримидинов. Фолат целиком вовлечен в реметилирование гомоцистеина в метионин, который впоследствии преобразуется в S-аденозилметионин. Последний является первичным поставщиком метиловых групп в значительном числе химических реакций, включая метилирование ДНК, РНК, белков.
Витамин C (аскорбиновая кислота) содержится преимущественно в свежих овощах и фруктах. Богаты этим витамином плоды шиповника, черной смородины, цитрусовые, укроп, сладкий стручковый перец, петрушка, шпинат, томаты, капуста. Измельчение и длительное хранение, варка и консервирование продуктов значительно снижают содержание в них витамина C. Механизм действия аскорбиновой кислоты связан с ее способностью отдавать и присоединять атом водорода, т.е. с участием в окислительно-восстановительных процессах. Она необходима для нормального белкового обмена, образования соединительной ткани, в том числе в стенках кровеносных сосудов, синтеза катехоламинов, серотонина, стероидных гормонов надпочечников, играющих важную роль в адаптации организма при стрессовых ситуациях. Аскорбиновая кислота - мощный антиоксидант, способствует абсорбции, транспорту и образованию запаса негеминовой формы железа. Повышенная потребность в витамине C при физических нагрузках связана с его иммуномодулирующим действием, усилением благодаря ему сопротивляемости инфекционным заболеваниям, снижением утомления и мышечных болей, повышением работоспособности и защитой клеток от повреждающего действия свободных радикалов. Для увеличения физической работоспособности необходимо дополнительное снабжение организма этим витамином. Однако длительное его потребление в количествах, значительно превышающих нормальную потребность, может привести к привыканию организма к повышенным дозам. В этом случае при возвращении к обычным, нормальным количествам витамина C в рационе могут возникать явления его недостаточности.
Установлено много общего (синергизм и параллелизм) в действии витаминов C и P. Витамин P (рутин) относят к биофлавоноидам, общее количество которых достигает 150. Витамин P содержится в растительных продуктах. Он обладает укрепляющим капилляры действием и способностью снижать проницаемость стенок сосудов. Механизм действия витамина P связан с активацией окислительных процессов. Недостаточность рутина в питании вызывает ломкость капилляров, геморрагию. Он усиливает восстановление дегидроаскорбиновой кислоты в аскорбиновую.
Потребность в питательных веществах характеризуется значительной вариабельностью. Например, нужда в кальции или железе у одного человека может быть в 2-3 раза больше, чем у другого. Еще менее точно определены индивидуальные нормы витаминов. Поэтому рекомендации относительно необходимого количества следует рассматривать как ориентировочные для планирования диеты здоровых людей. Суточная потребность в витаминах спортсменов различных специализаций представлена в табл. 6.
Таблица 6. Суточная потребность спортсменов в витаминах Вид спорта
|
Вид спорта |
С.мг |
В1, мг |
В2 мг |
В6, иг |
В9, мкг |
В12. мкг |
РР. мг |
А.мг |
Е мг |
|
Гимнастика. фигурное катание |
120-175 |
2.5-3.5 |
3.0-4.0 |
5-7 |
400-500 |
3-6 |
21-35 |
2.0-3.0 |
15-30 |
|
Легкая атлетика спринт прыжки |
150-200 |
2.8-3.6 |
З.6-4.2 |
5-8 |
400-500 |
4-3 |
30-36 |
2.5—3.5 |
22-26 |
|
Бег на средние и длинные дистанции |
130-250 |
3.0-4.0 |
3.6-4.8 |
6-9 |
500-600 |
5-10 |
32-42 |
3.0-3.8 |
25-40 |
|
Спортивная ходьба, марафон |
200-350 |
3.2-5.0 |
3.5-5.0 |
7-10 |
500-600 |
6-10 |
32-45 |
3,3-3.0 |
28-40 |
|
Плавание, водное поло |
150-250 |
2.0-3.9 |
2.4-4.5 |
6-8 |
400-500 |
4-8 |
25-40 |
3.0—3.3 |
28-40 |
|
Тяжелая атлетика, метание ядра |
175-210 |
2.5-4.0 |
4.0-5.5 |
7-10 |
450-600 |
4-9 |
25-45 |
2.8-3.3 |
20-35 |
|
Борьба и бокс |
175-260 |
2.4-4.0 |
3.8-52 |
6-10 |
450-600 |
4-9 |
25-45 |
3.0-33 |
20-30 |
|
Гребля (все виды) |
200-300 |
3.1-4.0 |
3.6-5.3 |
5-8 |
500-600 |
5-10 |
30-45 |
3.0-3.8 |
25-45 |
|
Велоспорт: трек |
150-210 |
3.5-4.0 |
4.0-4.6 |
6-7 |
400-500 |
5-10 |
23-40 |
2.8-3.6 |
28-35 |
|
шоссе |
230-350 |
4.0-4.8 |
4.6-5.8 |
7-10 |
500-600 |
5-10 |
32-45 |
3.0-3.8 |
30-45 |
Рынок витаминно-минеральных комплексов широк и разнообразен, они распространены в аптечной сети и предлагаются дилерами различных фирм, производящих БАД. Большинство комплексов содержат все витамины и жизненно важные макро- и микроэлементы. Прием рекомендован, как правило, курсовой в течение 1 мес с повторением курса через 3-5 мес. К перспективным отечественным витаминно-минеральным комплексам можно отнести компливит. Доказано его положительное влияние на обмен веществ и скорость процессов восстановления у спортсменов различных специализаций. Компливит принимают в качестве средства для повышения толерантности к различным физическим нагрузкам, при снижении уровня гемоглобина в крови, вызванном дефицитом витаминов и микроэлементов в пище или длительными физическими нагрузками.
Известно, что гипоксия, гипероксия, предельные физические нагрузки, эмоциональные стрессы, т.е. факторы, характерные практически для любой спортивной деятельности, выступают мощными индукторами свободнорадикального окисления в организме. Продукты свободнорадикального окисления могут инициировать перекисное окисление липидов мембран клеток, окислять сульфгидрильные группы молекул, разрушать пептидные связи, декарбоксилировать аминокислоты, расщеплять нуклеиновые кислоты, т.е. приводить к такой оксидативной модификации биомолекул в ткани, которая опосредует нарушение клеточных функций. Высокий уровень свободнорадикального окисления негативно сказывается на общей работоспособности, выносливости, скорости, координации атлета. Таким образом, прием антиоксидантных препаратов в спортивной практике имеет большое значение, поскольку снижает уровень продуктов перекисного окисления, стабилизирует мембраны мышечных клеток и повышает длительность работы до утомления. Ниже приведены сведения об основных антиоксидантах и их биологической функции (табл. 7).
Таблица 7. Биологически активные вещества антиоксидантной направленности
|
Наименование |
Функция |
|
Витамин В (альфа-токоферол) |
Оказывает стабилизирующее действие на мембрану клеток: способствует выносливости спортсменов в скоростно-силовых видах спорта-недостаток витамина Е в рационе может снизить физическую работоспособность на 40% |
|
Витамин А |
Оказывает стабилизирующее действие на мембрану клеток: обладает адаптогенными свойствами |
|
Витамин С |
Оказывает антиоксидантное действие в плазме крови; особенно эффективен в комплексе с витаминами А и Е |
|
Убихинон (коэнзим Q10) |
Участвует в переносе электронов в дыхательной цели митохондрий, нейтрализует действие свободных радикалов: предотвращает выброс в плазму крови тканевых ферментов, что свидетельствует с протекторном действии его на структуру клеточной мембраны |
|
Глутатион восстановленный |
Снижает уровень лейкоцитов в крови при интенсивной физической нагрузке |
|
Растительные биофлавоноиды |
Содержат фенольные антиоксиданты, повышающие физическую работоспособность и адаптогенные свойства организма |
|
Каротиноиды (производные растений и микроорганизмов): а-. бета- и у-каротин, ликопин, лютеин, зеаксантин и т.д. |
Обладают ярко выраженными антиоксидантными свойствами, выполняют функцию своеобразных лозушек для реактивных форм кислорода |
|
Фосфолипиды |
Способствуют поддержанию целостности клеточных мембран |
Применение углеводно-минеральных и белковых комплексов в питании спортсменов
Основные требования к питанию перед соревнованиями и во время выполнения длительных физических нагрузок (марафонский бег, велогонки на шоссе, плавательный марафон, лыжные гонки) - обеспечить адекватным количеством жидкости и калорий, необходимым для поддержания физических возможностей спортсмена. Этим требованиям хорошо отвечают углеводно-минеральные комплексы, основу которых составляют легкоусвояемые углеводы с высоким гликемическим индексом.
Углеводное насыщение перед мышечной деятельностью необходимо для оптимизации запасов мышечного гликогена и глюкозы в крови, снижение которых происходит во время выполнения нагрузки.
Предварительный прием углеводов вызывает следующие эффекты:
- способствует дополнительному синтезу гликогена мышц, когда его дальнейшая суперкомпенсация уже не происходит;
- пополняет запасы гликогена печени как резерва глюкозы крови для возможного ее расхода в процессе выполнения физической нагрузки;
- стимулирует окисление углеводов во время физической нагрузки и снижает использование жиров.
Применение значительного количества углеводов в виде сахарозы или глюкозы ( 50 г и более) за 20-60 мин до старта может привести к гипогликемии в самом начале спортивной работы. Это обусловлено влиянием повышения уровня инсулина в крови, который стимулирует потребление глюкозы работающими мышцами, к тому времени, когда мобилизация гликогена печени для выработки глюкозы может быть снижена. Таким образом, возникают дисбаланс в углеводном метаболизме и гипогликемия. Иногда рекомендуют принимать перед стартом низкогликемические продукты, в частности фруктозу, поскольку она ограничивает инсулиновую реакцию. Этот метод хорош в том случае, если увеличение содержания гликогена в мышцах уже невозможно или если в процессе выполнения физической нагрузки спортсмен не будет потреблять углеводы. С недавних пор в качестве углеводной составляющей углеводно-минеральных комплексов широко применяют полимеры глюкозы и мальтодекстрины - продукты неполного гидролиза крахмала. Такие углеводы, всасываясь постепенно в клетках слизистой кишечника, не приводят к резкому повышению уровня глюкозы в крови и развивающейся вследствие этого гиперинсулинемии.
Минеральная составляющая углеводно-минеральных комплексов направлена на поддержание электролитного баланса организма, который может нарушаться из-за значительной потери жидкости при длительных физических нагрузках (особенно в условиях высокой температуры окружающей среды). Большинство углеводно-минеральных напитков, предназначенных для спорта, содержат углеводов 6-8%, натрия около 20-25 ммоль/л, калия 4-5%.
Как известно, источники энергии при длительной напряженной мышечной деятельности аэробной направленности - углеводы и жиры. Окисление жиров имеет значительный энергетический эффект, но требует поступления к клеткам большого количества кислорода, поэтому окисление углеводов при длительных физических нагрузках предпочтительней. Однако преимущественное их использование при нагрузках большого объема может привести к гипогликемии, сказывающейся прежде всего на деятельности ЦНС, развитии утомления, снижении работоспособности, вплоть до отказа от работы. Дегидратация организма спортсмена и связанная с этим потеря минеральных солей также приводят к снижению работоспособности. В данном случае лучший способ снабжения организма энергетическим и пластическим материалом - прием углеводно-минеральных комплексов.
Глюкоза, сахароза и мальтодекстрины одинаково влияют на поддержание концентрации глюкозы в крови, окисление углеводов и повышение физической работоспособности. Главное достоинство мальтодекстринов и зерновых сиропов по сравнению с глюкозой заключается в том, что осмотичность их растворов ниже, чем у глюкозы, и желудочная секреция при их потреблении выражена в меньшей степени. Соревновательные нагрузки большого объема приводят к развитию утомления из-за снижения углеводных запасов организма, поэтому следует через каждый час с момента начала соревнований потреблять приблизительно 30-60 г углеводов с высоким гликемическим индексом. Рекомендуемые 6-10% растворы углеводно-минеральных комплексов, принимаемые небольшими порциями, оптимальны как для энергетики, так и для поддерживания водно-солевого баланса.
В процессе восстановления после мышечной деятельности метаболические реакции направлены на ресинтез израсходованных энергетических резервов организма, в первую очередь на восстановление запасов гликогена мышц и печени. Здесь очевидна целесообразность применения гипоили изотонических растворов углеводных комплексов для оптимизации процесса ресинтеза углеводных депо организма и восполнения потерь жидкости. Ради быстрого восстановления запасов мышечного гликогена необходимо принимать углеводные напитки из расчета 1 г углеводов на 1 кг массы тела сразу после физической нагрузки. Продолжение приема углеводов через каждые 2 ч восстановительного периода будет повышать максимальную скорость накопления гликогена, вплоть до 6 ч. Прием меньшего количества углеводов, но более частый, также эффективен для ресинтеза гликогена. Углеводной составляющей таких напитков должны в основном быть глюкоза и ее полимеры, однако для ускорения ресинтеза гликогена печени рекомендуется прием небольших доз фруктозы. Хороший эффект повышения уровня гликогена в мышцах в период отдыха дают смеси углеводов с отдельными аминокислотами или белками. При введении в углеводные питательные смеси аминокислоты аргинина концентрация инсулина в крови возрастает в 5 раз больше, чем при раздельном приеме углеводов или аргинина. Инсулин, как известно, активирует транспорт глюкозы через клеточные мембраны, способствует усиленному синтезу транспортера глюкозы Glut-4, активирует ключевой фермент биосинтеза гликогена - гликогенсинтетазу. Однако прием аминокислот совместно с углеводами может вызвать нарушения со стороны ЖКТ. Белки пищи или белковые добавки также способствуют повышению экскреции инсулина в ответ на поступление углеводов и при этом не дают отрицательных побочных эффектов со стороны ЖКТ.
Малоизученным остается вопрос о влиянии на работоспособность спортсмена белкового или смешанного питания на дистанции и в перерывах между нагрузками. В основе биохимической адаптации к белковому питанию во время мышечной деятельности лежат процессы биосинтеза глюкозы из гликогенных аминокислот, образующихся в значительном количестве при длительной физической нагрузке. Ферменты, участвующие в обмене этих аминокислот, увеличивают свою активность в ответ на нагрузку и дополнительное белковое питание.
Основная задача применения белковых или аминокислотных смесей - повышение синтеза белка в скелетных мышцах. Так, спортсменам для оптимизации восстановления энергетических и пластических резервов организма после скоростносиловой работы на выносливость предлагают сразу после нагрузки гипоили изотонический раствор углеводно-минерального напитка, а через 35-45 мин ППБЦ белковой направленности в жидком виде (20-30 г белка).
Современный рынок ППБЦ переполнен импортными продуктами с различной биологической ценностью. Предпочтительны сбалансированные смеси животных белков либо смесь животных и растительных (растительных не более 40%), причем в смеси должны быть обязательно включены витамины и минералы. Очень важно представлять реальную суточную потребность спортсмена в белке, в среднем при тренировке анаболической направленности (увеличение мышечной массы) требуется 2 г белка на 1 кг массы тела в день. Желательно, чтобы 50-65% всех белков поступали с привычной пищей и только 35-50% - в виде ППБЦ белковой направленности, употребляемых в два приема через 40-60 мин после тренировки. Исследования показывают, что чрезмерное употребление белков (в том числе и в виде аминокислотных смесей) приводит к гипертрофии печени и почек, может вызвать дегидратацию, подагру, потерю кальция и приводит к ожирению в будущем.
При покупке белковых концентратов надо учитывать их биологическую ценность. Для этого можно сравнить содержание незаменимых аминокислот в 1 г белка ППБЦ с содержанием этой же аминокислоты в 1 г «идеального белка».
Биологическую ценность белков принято рассчитывать по аминокислотному составу при сравнении его с аминокислотным составом «идеального белка». Для взрослого мужчины в качестве «идеального белка» применяют аминокислотную шкалу Комитета FAO/ВОЗ для расчета аминокислотного скора[13] (табл. 8).
Таблица 8. Содержание незаменимых кислот в «идеальном белке» или шкала для расчета аминокислотного скора
|
Аминокислота |
Предлагаемый уровень, мг на 1 г белка |
|
Изолейцин |
40 |
|
Лейцин |
70 |
|
Лизин |
55 |
|
Метионин + цистеин |
35 |
|
Фенилаланин + тирозин |
60 |
|
Треонин |
40 |
|
Триптофан |
10 |
|
Валин |
50 |
|
Итого |
360 |
Аминокислотный скор каждой незаменимой аминокислоты в идеальном белке принимают за 100%, а в интересующем нас белке определяют процент соответствия по формуле:
АК=ИБ?АШ?100%,
где АК - аминокислота; ИБ - содержание аминокислоты в 1 г испытуемого белка, мг; АШ - содержание этой же аминокислоты в 1 г белка по аминокислотной шкале, мг.
В результате определяют лимитирующую кислоту в исследуемом белке с наименьшим скором (менее 95%).
Дешевые несбалансированные смеси, скорее, поставляют в организм энергию, чем строительный материал для мышц и других белковых структур тела, поэтому надо выбирать протеины, которые стоят недорого, но имеют хорошие показатели аминокислотного скора. Знакомясь с аминокислотным составом коммерческого продукта, нужно учитывать сбалансированность этого состава с учетом биологической роли той или иной аминокислоты и задач тренировочного процесса.
Кроме непосредственных источников энергии, для достижения высокой работоспособности при выполнении физической нагрузки используются аминокислоты: аргинин, орнитин, лизин и триптофан - и аминокислоты с разветвленной цепью: лейцин, изолейцин и валин. Предполагают, что аминокислоты стимулируют секрецию соматотропного гормона - регулятора обменных процессов, в том числе и липолиза в жировой ткани. Наиболее выраженным действием при этом обладают аргинин и лизин. Однако данные по этому вопросу весьма противоречивы, что, вероятно, зависит от дозы и сроков введения аминокислот. Аминокислоты с разветвленной цепью (лейцин, изолейцин и валин) захватываются преимущественно мышцами и жировой тканью, они - предшественники метаболитов цикла Кребса - могут поддерживать постоянство рН в клетке и предотвращать внутриклеточный протеолиз.
Регуляция энергетического и пластического обменов комплексом эргогенных веществ
Прежде всего необходимо выделить важность исследований, связанных с выяснением возможностей направленной регуляции метаболизма с помощью низкомолекулярных веществ - естественных метаболитов или эргогенных средств, и создания на этой основе специальных продуктов питания для спортсменов, в том числе и БАД - нутрицевтиков.
Воздействие при физических нагрузках на обмен веществ эргогенными биологически активными добавками преследует такие цели:
- увеличение числа источников энергии в скелетных мышцах и организме (креатин);
- устранение лимитирования различных видов обмена веществ и повышение интенсивности метаболических процессов (карнитин);
- активацию анаболических процессов в мышцах (креатин, аминокислоты);
- активацию процессов восстановления после мышечной деятельности;
- интенсификацию транспорта кислорода к работающим мышцам;
- повышение утилизации кислорода мышцами (коэнзим Q10).
В табл. 9 представлены некоторые эргогенные средства, применяемые в спортивной практике.
Таблица 9. Витаминоподобные вещества и их действие в организме
|
Название |
Рекомендуемая доза |
Действие в организме спортсмена |
|
Холин |
250-600 мг |
Участвует в передаче нервных импульсов |
|
Пангамовая кислота |
2 мг |
Усиливает утилизацию кислорода, антигипоксант, используется для синтеза креатинфосфата в мышцах, усиливает окисление жиров в печени, препятствует утомлению мышц |
|
Оротовая кислота |
Нет точных данных |
Участвует в синтезе нуклеиновых кислот, белка, процессах роста. Обладает анаболическим действием, ускоряет восстановление, улучшает кроветворение |
|
Убихинон (кофермент Q10) |
Нет точных данных |
Кофермент дыхательной цепи. Входит в состав многих фармакологических препаратов для коррекции массы тела, повышения физической работоспособности |
|
Карнитин |
500 мг |
Осуществляет транспорт жирных кислот е митохондрии. Улучшает процессы аэробного энергообеспечения. Сохраняет гликоген, повышает выносливость, оказывает анаболизируюшее действие |
|
S-метилметионин |
Нет точных данных |
Донор метальных групп для синтеза холина, креатина, адреналина, метилируя гистамин, переводит его в неактивную ферму и снижает секрецию желудочного сока |
|
Липоевая кислота |
2 мг |
Важнейший компонент в цикле Кребса. Регулирует аэробные процессы образования энергии в клетке. Влияет на обмен холестерина |
|
Парааминобензойная кислота |
2-4 г |
Усиливает синтез нуклеиновых кислот и белка, рост и развитие организма |
|
Инозит |
1000-1500 мг |
Оказывает липотропное действие препятствует жировой дистрофии, регулирует перистальтику желудка и кишечника поддерживает тонус нервной системы |
Соответствие характера и режима воздействий эргогенными добавками изменениям метаболизма, вызванным мышечной деятельностью, определяет развитие процессов срочной и долговременной адаптации организма к выполнению различных по интенсивности и продолжительности физических нагрузок.
Цели введения большинства эргогенных добавок - повышение выработки энергии во время физических упражнений или регуляция метаболических процессов, приводящих к выработке энергии. Наиболее значимые ингредиенты добавок - естественные метаболиты: лактат, пируват, цитрат и другие продукты цикла трикарбоновых кислот; компоненты ферментативных комплексов, такие как липоевая кислота; альтернативные источники энергии - среднецепочечные триглицериды; медиаторы окислительных процессов - карнитин, коэнзим Q10, холин и компоненты макроэргических фосфатов - креатин и инозин.
Использование карнитина в составе пищевых добавок вызвано его ролью в процессе окисления свободных жирных кислот в митохондриях, повышенная утилизация которых при мышечной деятельности может приводить к сохранению запасов гликогена в работающих мышцах и печени. Ввиду повышения активности пируватдегидрогеназы, вызванного уменьшением соотношения ацетил КоА/КоА, введение карнитина может предотвращать накопление лактата в работающих мышцах и крови.
Наиболее важное свойство кофеина - мобилизация свободных жирных кислот из жировых депо, которые затем используются как источник энергии, экономя тем самым запасы гликогена. Подобное воздействие может иметь значение для спортсменов, занимающихся видами спорта, требующими выносливости. Однако диуретический эффект кофеина может быть весьма пагубным, особенно в условиях высокой температуры окружающей среды. Кофеин - стимулятор ЦНС, препятствующий развитию утомления. Применение кофеина за 1 ч до нагрузки в дозе 3-6 мг/кг массы тела у взрослых спортсменов приводит к повышению физической работоспособности как при длительной, так и при кратковременной интенсивной мышечной нагрузке, не поднимая уровень кофеина в моче выше допингового порога МОК (12 мкг/мл). Хотя более высокие дозы кофеина от 9 до 13 мкг/кг массы тела также улучшают спортивные показатели, они поднимают уровень кофеина выше допингового порога МОК. Поскольку кофеин входит в состав привычной диеты спортсменов (чай, кофе, кока-кола), в 2004 г. он был исключен МОК из списка запрещенных субстанций ВАДА. Однако в целях выявления злоупотребления его применением в спорте он включен в программу мониторинга ВАДА.
Фосфаты, поступающие с пищей как естественные источники фосфора, включаются в энергетический метаболизм, входя в состав АТФ - основного источника энергии, тиаминпирофосфата - кофактора витамина В1, фосфатный буфер и 2,3-дифосфоглицерат (2,3-ДФГ), необходимый для функции эритроцитов. Прием фосфатных солей приводит к повышению концентрации 2,3-ДФГ, что, в свою очередь, способствует диффузии кислорода из крови в работающие мышцы, увеличивая таким образом аэробную работоспособность.
Особое значение имеет использование креатина как предшественника синтеза креатинфосфата в скелетных мышцах, миокарде и головном мозге для повышения спортивной работоспособности (табл. 10). Учитывая роль креатинкиназного механизма в транспорте энергии АТФ из митохондрий и цитоплазмы к миофибриллам, применение креатина целесообразно не только при кратковременных физических нагрузках, но и при продолжительной мышечной активности.
При нагрузках анаэробно-гликолитического характера особое внимание уделяют поддержанию кислотно-щелочного равновесия крови, поскольку развитие некомпенсированного рабочего метаболического ацидоза - фактор, лимитирующий работоспособность.
Таблица 10. Эргогенные средства для повышения скоростно-силовых возможностей
|
Название |
Рекомендуемая доза |
Метаболическое действие |
|
Креатин |
20 г/сут в течение 5 дней |
Повышение содержания КФ в мышцах. Увеличение работоспособности при анаэробных интенсивных физических нагрузках |
|
Бикарбонат натрия, цитрат натрия |
200 мг/ кг массы тела |
Повышение буферной емкости крови, снижение степени метаболического ацидоза, отсрочка развития утомления |
|
Аргинин, орнитин, лизин |
По 1 г |
Стимуляция секреции СТГ, инсулиноподобного фактора роста-1. возможно инсулина. Снижение жировой массы. Анаболический эффект |
|
бета-гидроокси-бета-метил-бутират |
1.5—3.0 г |
Анаболический или антикатаболический эффект — требует дальнейшего изучения |
Для индуцирования предрабочего алкалоза используют щелочные напитки, в основе которых - гидрокарбонат натрия и/или цитрат натрия, вызывающие повышение буферной емкости мышц и крови. Эффективность применения щелочных напитков зависит от дозы (не менее 300 мг/кг массы тела), сроков приема и длительности физических упражнений. Зарубежными исследователями, например, обнаружено, что введение цитрата натрия в дозе 500 мг/кг массы увеличивает работоспособность велосипедистов на дистанции 30 км. Нами установлено, что щелочные напитки на основе бикарбоната натрия, с включением в их состав щелочных аминокислот (лизин, аргинин, гистидин), при длительной мышечной деятельности переменной интенсивности не только поддерживают параметры кислотно-щелочного равновесия крови, но и приводят к активации липидного метаболизма. Однако применение щелочных напитков нецелесообразно в тренировочном процессе, так как в этом случае не будет развиваться естественная адаптация к ацидотическим сдвигам. При соревновательной же деятельности они сдвигают развитие утомления, вызываемого метаболическим ацидозом.
Основные задачи, решаемые при применении продуктов спортивного питания и БАД в зависимости от этапа подготовки, представлены в табл. 11.
Основываясь на вышесказанном, предлагаем следующие основы формул сбалансированного питания в зависимости от направленности тренировочного воздействия физических нагрузок.
Формула сбалансированного питания в скоростно-силовых видах спорта:
- белки - 18%;
- углеводы - 52%;
- жиры - 30% общей калорийности питания.
Таблица 11. Применение продуктов спортивного питания и биологически активных добавок в зависимости от этапа спортивной подготовки
|
Период |
Задачи |
Средства |
|
Предсоревновательный период | ||
|
Полноценное обеспечение организма энергетическими и пластическими субстратами |
Сбалансированный основной рацион углеводной направленности, применение продуктов повышенной биологической ценности богатых углеводами | |
|
Полноценное обеспечение организма железом, медью, цинком и другими микроэлементами |
Обязательное присутствие в основном рационе рекомендованного количества овощей и фруктов Специальные продукты повышенной биологической ценности или биологически активные добавки и биохимический контроль обеспеченности пищевыми факторами | |
|
Полноценное обеспечение организма витаминами особенно В1, В2, В6, РР и С |
То же | |
|
Повышение скоростно-силовых и силовых качеств мышц |
Увеличение кратности приема пищи, богатой животными белками, до 5-6 раз в день без изменения общего суточного объема | |
|
Коррекция структуры и массы тела — увеличение мышечной массы |
Продукты повышенной биологической ценности, богатые белком | |
|
Соревновательный период | ||
|
Дни до соревнований |
Суперкомпенсация гликогена е печени и мышцах |
Основной рацион углеводной направленности (углеводов — до 70% общей калорийности и более), чередование диет — тайпер. витаминизация |
|
Создание резерва щелочных эквивалентов |
Обязательное присутствие фруктов и овощей в свободном выборе и специальных биологически активных добавок | |
|
Часы до соревнований |
Регуляция нервно-эмоционального напряжения |
Обязательный прием легкоусвояемых диетических продуктов и биологически активных добавок в небольших количествах |
|
Увеличение запасов углеводов печени |
Не позже чем за 1.5-2 ч до работы продукты повышенной биологической ценности углеводно-минеральной направленности в растворе, маленькими порциями Из углеводов предпочтительны фруктоза и мальтодекстрины | |
|
Во время соревнований |
Снабжение организма дополнительными источниками энергии |
Продукты повышенной биологической ценности преимущественно углеводной направленности |
|
Регуляция водно-солевого обмена |
4-10% растворы углеводно-минеральных напитков | |
|
Регуляция термогенеза |
Тоже | |
|
В перерывах между нагрузками и стартами |
Регуляция нервно-эмоционального напряжения |
Применение легкоусвояемых диетических продуктов и продуктов повышенной биологической ценности в жидком виде в малых количествах дробно |
|
Возмещение потерь воды и солей |
4-10% растворы углеводно-минеральных напитков | |
|
Снабжение организма энергетическими и пластическими субстратами |
Основной прием пищи диетического характера с учетом временного режима тренировок (стартов) и процессов пищеварения | |
|
Восстановительный период | ||
|
Начальный этап (2-3 ч после окончания |
Срочнее восстановление водносолевого и кислотно-щелочного равновесия |
4-10% растворы углеводно-минеральных напитков, фрукты (сразу после нагрузки) |
|
работы) |
Восстановление запасов углеводов |
Через 30-60 мин после физической нагрузки — жидкость, богатая углеводами |
|
Регуляция пластического обмена |
Продукты повышенной биологической ценности белковой направленности и сбалансированные смеси | |
|
Поздние часы и дни восстановления |
Полноценное обеспечение организма энергетическими и пластическими субстратами |
Сбалансированный основной рацион, богатый углеводами |
Рекомендуется:
- прием препаратов креатина (по 3-5 г не менее 2 раз в сутки);
- использование аминокислотных смесей (метионин, аргинин, глицин);
- применение витаминоподобных веществ (холин) и БАД (лецитин);
- прием белковых смесей в период восстановления после физической нагрузки (не позднее 60 мин).
Формула сбалансированного питания спортсменов, специализирующихся в видах спорта на выносливость:
- белки - 15%;
- углеводы >60%;
- жиры <25% общей калорийности питания.
Рекомендуется:
- повышенное потребление витаминов B1, B2, B5 и PP;
- прием углеводных напитков, фруктовых соков в течение дня в зависимости от поставленных педагогических задач тренировочного процесса;
- прием витаминоподобных веществ (карнитин);
- применение белковых смесей и аминокислот (лейцин, изолейцин, валин).
При выборе специализированных продуктов спортивного питания и БАД необходимо особое внимание уделять:
- наличию гигиенического сертификата о безопасности пищевой добавки;
- наличию антидопингового сертификата для каждой серии препарата (продукта), выданного сертифицированной МК МОК лабораторией антидопингового центра (центр находится в Москве);
- препарат должен быть изучен на спортсменах-добровольцах, о чем должно присутствовать официальное заключение о фактической эффективности БАД в спорте, выданное сертифицированной МЗиСР России лабораторией.
Список литературы
- Мартинчик А.Н., Маев И.В., Петухов А.Б. Питание человека (основы нутрициологии). - М.: ГОУ ВУНМЦ МЗ РФ, 2002. - 572 с.
- Гольберг Н.Д., Дондуковская Р.Р. Питание юных спортсменов. - М.: Советский спорт, 2007. - 246 с.
- Полиевский С.А. Основы индивидуального и коллективного питания спортсменов. - М., 2005. - 382 с.
- Пшендин А.И. Рациональное питание спортсменов. Для любителей и профессионалов. -СПб.: Олимп, 2003. - 158 с.
- Скальный А.В., Орджоникидзе З.Г., Катулин А.Н. Питание в спорте: макро- и микроэлементы. - М.: Издательский дом «Городец», 2005. - 144 с.
- Nutrition in Sport / Ed. by R.J. Maughan // The Encyclopaedia of Sports Medicine. - Oxford: Blackwell Science, 2000. - Vol. VII. - 680 р.
Основные принципы оптимизации процессов постнагрузочного восстановления и повышения физической работоспособности спортсменов
В настоящее время, когда объем и интенсивность тренировочных нагрузок в спорте высших достижений достигли практически околопредельных величин, ни у кого из специалистов не вызывает сомнения правомерность использования у атлетов высокой квалификации определенных (не относящихся к группе допинга) средств и методов, направленных на оптимизацию процессов постнагрузочного восстановления и повышения физической работоспособности.
Восстановление после физических нагрузок не менее важно, чем сама тренировка. Чем быстрее оно происходит, тем более объемную и эффективную работу может выполнить спортсмен без ущерба для здоровья. Скорость восстановления - один из основных показателей тренированности.
Уменьшения времени восстановления можно добиться как путем рационализации тренировок и режима, так и посредством использования вспомогательных средств, стимулирующих восстановительные процессы.
Механизм действия восстановительных средств основан на сочетании специфических воздействий, направленных на быстрейшую ликвидацию общего и локального утомления, вызванного нагрузкой, и неспецифических влияний, обусловленных действием восстановительных средств на защитно-приспособительные свойства организма. Восстановленные нейрогуморальные регуляторные механизмы воздействуют на измененные под влиянием предшествующей нагрузки метаболизм и кровоснабжение ткани, способствуя восполнению затраченных энергетических и пластических ресурсов организма спортсмена (Иорданская Ф.А., Юдинцева М.С., 2006).
Направленное действие на течение восстановительных процессов следует рассматривать как один из рычагов управления тренировочным процессом. При этом необходимо различать два понятия: восстановление спортивной работоспособности здоровых спортсменов после больших тренировочных и соревновательных нагрузок и восстановление спортивной работоспособности после перенесенных заболеваний и травм (реабилитация).
Общая схема восстановительных мероприятий спортсменов с использованием различных групп средств приведена на Рис. 1. Основные педагогические и психологические средства восстановления приведены на Рис. 2, 3.
Основные принципы оптимизации постнагрузочного восстановления сформулированы В.Н. Платоновым (1988) следующим образом.
- Нецелесообразно укорачивать период восстановления после занятий, направленных на повышение энергетических возможностей организма спортсмена, так как именно глубина утомления и продолжительность восстановления в значительной мере обусловливают величину и характер приспособительных изменений, происходящих в соответствующих органах и системах.
- Применение средств ускорения восстановительных процессов оправданно после комплексов упражнений и отдельных занятий, направленных на развитие тех функциональных возможностей организма, которые совершенствуются непосредственно в ходе выполнения тренировочной работы и не требуют длительного последействия (занятия, направленные на совершенствование техники сложнокоординированных движений, разучивание тактических приемов, повышение спринтерских качеств). В этом случае эффективность тренировки обусловливается не глубиной утомления вследствие выполнения программ, а суммарным объемом работы, произведенной в оптимальных условиях для решения соответствующей тренировочной задачи.
Если первое занятие дня направлено на повышение анаэробных возможностей, а второе - аэробных, то после первого занятия уместно применить комплекс восстановительных средств, способствующих быстрейшему вос становлению аэробных возможностей. Это позволяет повысить качество и увеличить объем работы на втором занятии.
- Выполнение малоинтенсивной мышечной деятельности в остром периоде после нагрузок стимулирует восстановительные реакции. Малоинтенсивная работа в паузах между отдельными упражнениями оказывает тем большее положительное влияние, чем выше была интенсивность предшествовавших упражнений.
- Восстановительные процессы после нагрузок анаэробного характера, приводящих к значительному накоплению лактата, протекают значительно быстрее при выполнении достаточно интенсивной физической работы. Скорость удаления лактата после предельных нагрузок гликолитического характера при пассивном отдыхе 0,02-0,03 г?л-1?·мин-1. При физических нагрузках, интенсивность которых достигает 50-60% уровня VО2mах, скорость удаления лактата может возрасти до 0,08-0,09 г?л-1?мин-1, что связано с интенсификацией кровотока через работающие мышцы. Работа как меньшей, так и большей интенсивности оказывается менее эффективной.
Каждая восстановительная процедура сама по себе является дополнительной нагрузкой на организм, предъявляющей определенные требования, часто весьма высокие, к деятельности различных функциональных систем организма. Игнорирование этого положения может привести к обратному действию восстановительных средств - усугублению утомления, снижению работоспособности, угнетению восстановительных реакций.
Согласно Г.А. Макаровой (2003) к перечисленным выше принципам должны быть добавлены следующие.
- Любые воздействия, направленные на ускорение процессов постнагрузочного восстановления и повышение физической работоспособности, неэффективны или минимально эффективны при наличии у спортсменов предпатологических состояний и заболеваний, а также отсутствии адекватного дозирования тренировочных нагрузок, базирующегося на результатах надежного текущего врачебно-педагогического контроля.
- Ускорение процессов постнагрузочного восстановления прежде всего должно достигаться за счет создания оптимальных условий (в том числе и путем использования некоторых фармакологических средств) для их естественного протекания.
- При назначении спортсменам любых медицинских средств необходимо четко представлять, с какой целью они используются, каковы основные механизмы их действия, и, исходя из этого, характер влияния на эффективность тренировочного процесса, а также противопоказания к применению, возможные осложнения, результаты взаимодействия лекарственных средств и т.п.
- При использовании медицинских средств, направленных на оптимизацию процессов постнагрузочного восстановления и повышение физической работоспособности, следует учитывать их сpочный, отставленный и кумулятивный эффекты, а также степень эффективности в зависимости от уровня квалификации, исходного функционального состояния организма, периода тренировочного цикла, энергетического характера текущих тренировочных и предстоящих соревновательных нагрузок.
Естественному повышению физической работоспособности в процессе тренировки и естественному ускорению процессов постнагрузочного восстановления прежде всего способствуют:
- адекватное возмещение дефицита жидкости и электролитов;
- рациональное питание, обеспечивающее усвоение необходимых пищевых ингредиентов;
- коррекция нарушений функционального состояния системы пищеварения;
- устранение факторов, препятствующих максимальной реализации детоксикационной функции печени и почек;
- достаточная (не менее 8-10 ч) продолжительность сна.
Методологические принципы использования средств восстановления могут быть сгруппированы следующим образом (Иорданская Ф.А., 2006).
1. Активное использование средств восстановления для достижения максимальной эффективности тренировочного процесса.
Реализация восстановительных мероприятий требует дифференцированного подхода в зависимости от этапа подготовки, используемых средств, методов, объема и интенсивности тренировочных нагрузок, напряженности соревнований.
Условно можно выделить средства восстановительных мероприятий на этапах:
- базовой подготовки (при использовании общефизических и специальных физических средств, работе на тренажерах и др.);
- предсоревновательной подготовки (при использовании технико-тактических средств, скоростно-силовых, спаррингов, тестовых нагрузок, игровой практики и др.);
- соревновательной подготовки (этапы Кубка мира, Евролига, Мировая лига, турниры Гран-при и др.);
- основные соревнования сезона (чемпионаты Европы, мира, Кубки мира, Олимпийские игры).
- Единство нагрузки и восстановления как комплекса адаптационных реакций организма.
- Индивидуализация средств восстановления с учетом состояния здоровья, функционального состояния, восстанавливаемости функций и уровня подготовленности спортсмена.
- Комплексность и последовательность использования средств восстановления.
- Учет обусловленных нагрузкой физиологических изменений.
Из физических факторов в системе постнагрузочного восстановления спортсменов наиболее широко используют:
- массаж (классический, сегментарный, точечный, баромассаж и другие виды);
- гидропроцедуры - подводный массаж, шотландский душ, баня-сауна; контрастные, вибрационные, жемчужные, хлоридно-натриевые (соляные), хвойные, углекислые ванны, ванна «Универсал» (виброванна, подводный струевой массаж); купание в бассейне или в море;
- электросветопроцедуры - электростимуляция, местная барокамера, баромассаж, электросон, магнитотерапия, гальванизация, аэроионизация, электроакупунктура, УВЧ, лазерная терапия, соллюкс, гипоксикаторы;
- средства ЛФК, тренажеры.
Физиотерапевтические процедуры могут быть дополнены отдельными группами фармакологических средств.
Основные физические факторы, используемые в целях оптимизации процессов восстановления и повышения работоспособности спортсменов, приведены в табл. 1.
Таблица 1. Дифференцированное применение физических факторов для восстановления работоспособности спортсменов (Гигинейшвили Г.Р., 1998)
|
Звено общей функциональной системы нуждающееся в оптимизации восстановительных процессов |
Физиотерапевтические процедуры |
|
Кардиореспираторная система (аэробные механизмы энергообеспечения) |
Углекислые ванны, водные и «сухие» Ванны из «белой эмульсии» скипидара и смешанные скипидарные йодобромные ванны Синусоидальные модулированные токи на шейно-грудную область Электромагнитное поле сверхвысокой частоты на воротниковую область. Электросон с частотой импульсов 10-20 Гц |
|
Нервно-мышечный аппарат (анаэробные механизмы энергообеспечения) |
Синусоидальные модулированные токи на наиболее нагружаемые мышечные группы ЭМП СВЧ на наиболее нагружаемые мышечные группы Хлоридные натриевые ванны Ванны из «желтого раствора» скипидара и смешанные скипидарные |
|
ЦНС (психоэмоциональное состояние) |
Седативное влияние электросон с частотой импульсов 10-20 Гц: йодобромные ванны: ванны хвойные Тонизирующее влияние: электросон с частотой импульсов 90-100 Гц: хлоридные натриевые ванны; ванны из «белой эмульсии» скипидара |
|
Иммунная система |
Электромагнитное поле сверхвысокой частоты на область проекции щитовидной железы Электромагнитное поле сверхвысокой частоты на область проекции надпочечников Электромагнитное поле сверхвысокой частоты на воротниковую область Синусоидальные модулированные токи на шейно-грудную область паравертебрапьно Общее ультрафиолетовое облучение |
Согласно Ф.А. Иорданской и М.С. Юдинцевой (2006) система восстановления должна реализоваться по следующей схеме:
- поиск и выбор комплекса средств;
- их подбор с учетом совместимости и рациональной последовательности;
- определение индивидуальной реактивности;
- учет специфики вида спорта, весового режима, возрастно-половых особенностей и периодизации тренировки;
- задачи конкретного микроцикла; подготовка вариативных аналогов основных средств;
- учет климатических факторов и периодики нагрузок в течение суток, прогнозирование эффективности восстановительных мероприятий;
- система учета, контроля и коррекции.
При назначении комплекса средств необходимо учитывать воздействие на определенные виды обмена веществ и совместимость фармакологических средств.
Организм спортсменов довольно быстро приспосабливается к однообразно используемым средствам восстановления. Поэтому необходимы специально подобранные вариативные индивидуальные комплексы в зависимости от периода и этапа тренировки, воздействия данного занятия или соревнования.
Действенность восстановительных мероприятий осуществляется по показателям оперативного и текущего контроля.
Примерные комплексы основных физических и физиотерапевтических средств восстановления, разработанные НИИ курортологии и физиотерапии, выглядят следующим образом:
- ручной массаж, УВЧ-терапия, теплый душ;
- сауна, ручной массаж, амплипульс-терапия;
- сауна, бассейн, электрофорез;
- гальвановиброванны, сегментарный массаж, акупунктура;
- контрастный душ, баромассаж, гальванизация;
- амплипульс-терапия, циркулярный душ, локальный ручной массаж;
- ножные ванны, вибрационный массаж, электроаналгезия;
- подводно-струевой массаж, дождевой душ, магнитотерапия;
- общий массаж, сауна, электроакупунктура;
- контрастная ванна, локальный массаж, диадинамотерапия;
- индуктотерапия, сегментарный массаж, методы внушения;
- баромассаж, гигиенический душ, УФО;
- плавание в бассейне;
- электростимуляция, акупунктура, ручной массаж;
- теплый душ, гальванизация, сегментарный массаж;
- электростимуляция, баромассаж нижних конечностей, теплый душ;
- соллюкс, электросон, бассейн;
- локальный ручной массаж, вибромассаж, теплый душ;
- теплый душ, бассейн, методы внушения;
- контрастный душ, баромассаж, электрофорез.
В последние годы с успехом используют магнитотерапию.
Особого внимания заслуживает криотерапия. Криотерапия - совокупность физических методов лечения, основанных на использовании холодового фактора для отведения тепла от тканей, органов или всего тела человека, в результате чего их температура снижается в пределах криоустойчивости без выраженных сдвигов терморегуляции организма, что давно и с успехом используется в спортивной медицине для лечения острых и хронических травм (Портнов В.В., 2009).
С 90-х годов прошлого века в Европе, а в последнее время и в России, для этой цели используют новую технологию - локальную воздушную криотерапию, криоагентом при которой служит осушенный атмосферный воздух с температурой -40-60 С. В нашей стране в ходе компетентных исследований уточнены параметры однократной процедуры и курса лечения, сформулированы показания и противопоказания, доказана высокая эффективность метода, что явилось решающей предпосылкой для стремительного роста его популярности в медицинских центрах.
Вышесказанное относится и к другой новой технологии криотерапии, стандартной для спортивной медицины и реабилитологии, - длительной холодовой терапии (8-11 ч). Холодовая терапия протекает в автоматическом режиме при поддержании заданной температуры в пределах 2-21 С. Данная методика благодаря простоте проведения и высокой эффективности снискала широкую популярность в спортивной медицине.
Современная технология лечения холодом - общая воздушная криотерапия - кратковременное (2-4 мин) охлаждение всей поверхности тела пациента ламинарным потоком сухого воздуха с температурой от -60 до -110 °C. Сегодня общую криотерапию применяют не только для лечения ряда заболеваний и постстрессорных расстройств, но и для улучшения качества подготовки спортсменов, оптимизации физических нагрузок и процесса восстановления после них, полнейшего раскрытия биологических резервов индивидуума с главной целью - достижения все более и более высоких спортивных результатов без ущерба для здоровья спортсменов. Исследования немецких ученых (Joch W., Fricke R., Uckert S., цит. по: Портнов В.В., 2009) позволили раскрыть механизмы влияния общей воздушной криотерапии на выносливость спортсменов, объективно доказав у испытуемых после 2,5-минутной процедуры в криокамере при -110 °C повышение активности парасимпатической нервной системы и тесно с ней связанного хронотропного резерва миокарда, рост ударного объема и эффективности использования кислородной емкости крови в сочетании со снижением в ней концентрации молочной кислоты.
Примерные комплексы средств восстановления допускают творческую вариативность при замене отдельных процедур в связи с индивидуальными особенностями спортсменов (включая противопоказания), преимущественной направленностью нагрузок, структурой микроцикла и т.п.
Физиотерапевтические восстановительные процедуры проводят в течение часа после окончания тренировки. После второй тренировки в основном используют средства общего воздействия, а также некоторые локальные процедуры.
В соревновательном периоде следует строго индивидуально подходить к использованию синусоидально модулированных токов и ряда других анальгезирующих электропроцедур, так как у некоторых спортсменов они могут вызывать снижение тактильной чувствительности и вследствие этого изменение тонкой мышечной координации.
В одном сеансе не рекомендуют назначать более одного вида массажа, одной гидропроцедуры и одной электропроцедуры.
Сеансы психорегуляции целесообразно проводить после обеда в период отдыха перед вечерней тренировкой.
Фармакологические средства спортсмены получают согласно утвержденным индивидуальным схемам (картам).
Систему комплексных средств экстренного восстановления подбирает по строго индивидуальным параметрам врач команды. Для ее реализации и консультации по использованию отдельных средств и их совместимости привлекают соответствующих квалифицированных специалистов по спортивной фармакологи.
Основные виды и характеристики гидро- и бальнеопроцедур, используемых в системе оптимизации процессов постнагрузочного восстановления, согласно В.И. Дубровскому (1992), представлены ниже.
Душ
Одной из наиболее распространенных водных процедур является душ. Это водолечебная профилактическая процедура, при которой на тело человека воздействует подаваемая под давлением струя или много мелких струек воды. По температуре душ может быть холодным (15-20 °C), прохладным (20-30 °C), индифферентным (31-36 °C), теплым (37-38 °C), горячим (свыше 38 °C). Утром после зарядки применяют кратковременный (30-60 с) холодный и горячий душ, который действует возбуждающе, освежающе; после тренировки, вечером перед сном, - теплый, действующий успокаивающе. В зависимости от формы струи душ подразделяют на несколько видов.
Веерный душ. Температура воды 25-30 °C. Продолжительность процедуры - 1,5-2,0 мин. После необходимо растереть кожу сухим полотенцем.
Душ Шарко. Температура воды 30-35 °C, давление - от 1,5 до 5,0 атм (в зависимости от вида спорта). Процедуру в течение 2-3 мин повторяют несколько раз до покраснения кожи.
Шотландский душ. Комбинирование горячего и холодного душа. Сначала с расстояния 2,5-3,0 м подается струя воды с температурой 35-40 °C в течение 30-40 с, а затем с температурой 10-20 °C в течение 10-20 с. Воздействие начинают с горячей воды, а заканчивают холодной.
Дождевой (нисходящий). Оказывает легкое освежающее, успокаивающее и тонизирующее действие. Назначается как самостоятельная процедура (температура 35-36 °C), но чаще как заключительная процедура после ванн, сауны и др. Применяют обычно после тренировок (соревнований).
Циркулярный (круговой). Оказывает тонизирующее действие. Его используют во время сауны, после тренировок или утренней зарядки, не чаще 2-3 раз в неделю. Продолжительность процедуры - 2-3 мин.
Каскадный. Способствует нормализации окислительно-восстановительных реакций, тонуса мышц и т.д. Это своего рода массаж водой, при котором с высоты до 2,5 м падает большое количество воды (как правило, холодной).
Подводный. Массаж проводят в ванне или бассейне аппаратом УВМТангентор-8. Температура воды 35-38 °C, давление 1-3 атм в зависимости от вида спорта. Продолжительность процедуры также зависит от вида спорта, возраста и функционального состояния спортсмена. Вначале массируют спину, заднюю поверхность ног, затем переднюю поверхность ног, грудь, руки, живот. В ванну можно добавлять хвойный экстракт, морскую соль и др. Подводный душ-массаж применяют 1-2 раза в неделю, обычно после второй тренировки, за 2-3 ч до сна.
Купания
Морские купания - один из ценнейших способов закаливания и укрепления здоровья, способствующий улучшению деятельности ЦНС, внутренних органов, желез внутренней секреции, сердечно-сосудистой и дыхательной систем, кроветворных органов.
Во время купаний на кожу оказывают влияние растворенные в воде соли, человек дышит чистым, насыщенным морскими солями воздухом. Количество вдыхаемого воздуха и поглощаемого из него кислорода увеличивается в 2-3 раза, повышается содержание эритроцитов, гемоглобина в крови и т.д.
Морские купания практикуются на сборах по ОФП. Продолжительность купания - 10-15 мин. Температура воды - 18-25 °C. Чем теплее вода, тем выше восстановительный эффект.
Плавание в пресной воде - полезная оздоровительная и восстановительная процедура. Пребывание в воде в сочетании с мышечной активностью повышает тренированность и адаптацию к физическим нагрузкам и холодовым раздражителям.
Назначая плавание с целью восстановления, следует учитывать температуру воды. После купания в холодной воде (15-17 °C) тонус мышц повышается, т.е. не наступает релаксации, что необходимо после больших нагрузок.
Ванны
Ванна из пресной воды (гигиеническая) при температуре 36-37 °C. Применяют во время сауны или после тренировок. Продолжительность общих ванн 10-20 мин. После ванны рекомендуется прием дождевого душа (температура 33-35?) в течение 1-2 мин.
Горячая ванна с температурой воды 38-40 °C. Используют пловцы во время тренировок в открытом бассейне, лыжники-гонщики, конькобежцы - при очевидных признаках переохлаждения. Продолжительность процедуры - 5-10 мин.
Контрастные ванны. Оказывают положительное воздействие на сердечнососудистую и нервную системы. Их обычно применяют во время сауны, а также с целью закаливания, для профилактики простудных заболеваний. Разница температур должна составлять не менее 5-10 ?C. Вначале спортсмен находится в теплой ванне (2-5 мин), а затем в холодной (1-2 мин). Переход из одной ванны в другую можно повторять 2-5 раз.
Вибрационная ванна (воздействие механической вибрацией в воде). С помощью аппарата «Волна» в ванне создают волны. Их можно дозировать по давлению (от 0 до 10 000 бар) и частоте (от 10 до 20 Гц) в зависимости от ощущений спортсмена. Вибрация должна быть достаточной силы, но в то же время не вызывать неприятных ощущений. Вибрационные ванны проводят при температуре воды 30-38 °C продолжительностью 5-10 мин, 1-2 раза в неделю, обычно после второй тренировки (при двухразовых тренировках).
Гипертермические ванны (общие, сидячие и ножные) с температурой воды 39-43 °C. Используют для нормализации функции опорно-двигательного аппарата (при «забитости» мышц, миалгиях, миозитах и др.) в целях профилактики перегрузок и возникновения травм. Чаще гипертермические ванны проводят с различными лекарственными добавками. Продолжительность процедуры - 5-7 мин.
В осенне-зимний период, а также на сборах по ОФП после тренировки необходимо включать упражнения на растяжение, расслабление. После такой «заминки» целесообразно принять ванну.
Сидячие гипертермические ванны проводят с профилактической и лечебной целью.
Гипертермические ножные ванны назначают бегунам, прыгунам, особенно в период тренировок по ОФП. Особенно рекомендуют их бегунам-стайерам, ходокам. Продолжительность процедуры - 5-10 мин, температура воды 39-41 °C, на курс - 8-10 процедур. Наблюдения показали, что проведение профилактических курсов способствует уменьшению обострений старых травм и заболеваний.
Противопоказания к гипертермическим ваннам: сильное утомление, переутомление; изменения на ЭКГ; острые травмы; отеки; повышенная проницаемость сосудов.
Гальваническая ванна для конечностей. Применяют при воспалительных и послетравматических состояниях двигательного аппарата, мышечных судорогах, нервных заболеваниях. Ускоряет регенеративные процессы, уменьшает боли, снимает мышечный спазм, нормализует метаболические процессы и т.д.
Электровиброванна. Одновременное сочетание воздействия теплой воды (35- 37 °C) и гальванического тока (сила тока от 0,1 до 1,5 А). Используют ток низкого напряжения (24 В) по девяти позициям, указанным на пульте управления. Сила тока зависит от чувствительности нервно-мышечного аппарата. Продолжительность процедуры - 15-35 мин. На курс - 3-5 процедур. Во время приема процедуры спортсмен испытывает легкое покалывание и незначительную вибрацию.
Виброванна способствует ускорению окислительно-обменных процессов, выведению продуктов метаболизма (молочной, пировиноградной кислот, мочевины и др.), значительной релаксации мышц, снимает болевые ощущения в мышцах, способствует ускорению адаптации к среднегорью, нормализует сон и т.д.
В день отдыха осуществляют общее воздействие на организм спортсмена.
Для снятия локального мышечного утомления рекомендуют следующую схему.
- Для бегунов, ходоков, многоборцев - воздействие на область стоп, голеней и бедер - позиции 3, 6.
- Для спринтеров и барьеристов - воздействие на мышцы стоп, голеней, бедер, длинные мышцы спины - позиции 6, 3, 4.
- Для прыгунов - воздействие на мышцы голеней и стоп - позиция 6.
- Для метателей - воздействие на область плечевого пояса, спины - позиция 4. В процессе процедуры направление тока меняют 1-2 раза, что достигается специальным переключателем.
Хлоридно-натриевая ванна. Применяют при «забитости» мышц, болях в суставах и мышцах, после тренировок на жестком грунте, занятий на тренажерах. В ванне растворяют 1,5- 2,0 кг поваренной или морской соли. На поверхности кожи образуется «солевой плащ», который раздражающе воздействует на рецепторы кожи. Продолжительность процедуры - 10-15 мин. Температура воды - 35-37 °C.
Щелочная ванна. В ванне растворяют 200-300 г питьевой соды. Температура воды - 36-37 °C. Продолжительность процедуры - 5-10 мин.
Серная ванна. Способствует нормализации ЦНС, остановке кровотечения. Применяют при кожных заболеваниях, мышечных болях (особенно ревматического происхождения), заболеваниях позвоночника (остеохондроз и др.). Температура воды - 34-36 °C. Продолжительность процедуры - 10-20 мин. Применяют ванну два раза в неделю. На курс лечения - 10-12 ванн. Не рекомендуют после ванны принимать душ. Необходим отдых - 20-30 мин. Состав пакета: сера очищенная, экстракт конского каштана, масло сосновых игл, камфара, салициловая кислота, сульфат натрия, калия, хлористый натрий, сульфат магния, саликат алюминия.
Ванна Губбарда. Во всех четырех углах из дна ванны мотыльковой формы выведены форсунки, регулируемые по высоте и направлению, которые позволяют применять вихревую ванну. Давление воды (от насоса) - 0-39 МПа. Ванну Губбарда применяют для лечебного общего или частичного массажа струей воды под водой. Можно проводить местный массаж, применив массажный наконечник, или вихревой массаж, направив поток воды в форсунку вихревого массажа.
Ароматические ванны. К ним относят хвойные, шалфейные и др. Эффект от таких ванн основан на раздражающем кожу действии веществ, содержащихся в растворе (эфирные масла, вяжущие вещества и др.), и температурного фактора.
Для приготовления ванн используют различные лекарственные растительные отвары (шалфея, ромашки, хвои и др.). Имеются готовые формы (брикеты хвойные, пакеты с морской солью и др.).
Для восстановления и повышения работоспособности спортсменов применяются лечебные ванны, параметры которых приведены в табл. 2.
Таблица 2. Параметры процедур лечебных ванн, применяемых для восстановления и повышения работоспособности спортсменов (Гигинейшвили Г.Р., 1998)
|
Лечебная ванна |
Концентрация химического ингредиента, входящего в ванну |
Температура ванны длительность экспозиции |
|
Контрастная ванна |
Горячая ванна 40 °С. холодная 20 °С. Экспозиция в горячей ванне 25-30 мин в холодной 1 мин. всего 4-6 переходов из одной ванны в другую | |
|
Ванна из «белой эмульсии» скипидара |
Первая ванна содержит 15 мл «белой эмульсии» скипидара на 200 л воды, при каждой последующей ванне добавляют по 5 мл до появления ощущения отчетливого жжения. Максимальное содержание 40-55 мл |
37-39 °С. 10-15-20 мин |
|
Ванна из «желтого раствора» скипидара |
Первая ванна содержит 15 мл «желтого раствора» скипидара на 200 л воды, при каждой последующей ванне добавляют по 5 мл до появления ощущения отчетливого жжения. Максимальное содержание 45-63 мл |
38-40 °С. 10-15-20 мин |
|
Смешанная скипидарная ванна |
Первая ванна содержит 5 мл «белой эмульсии» и 10 мл «желтого раствора» скипидара, при каждой последующей ванне концентрацию скипидара увеличивают, максимальное содержание «белой эмульсии» 20 мл. «желтого раствора» — 20-35 мл |
38-40 °С. 10-15-20 мин |
|
Хвойная ванна |
70—100 мг хвойного порошка, или 1-2 таблетки хвойного экстракта, или 100 мл жидкого хвойного экстракта на 200 л воды |
36-38 °С. 10-15 мин |
|
Хлоридная натриевая ванна |
10-33 мг/л хлористого натрия (соответственно 2-4—6 кг на 200 л воды |
36-37 °С. 12-15 мин |
|
Йодобромная ванна на хлоридной натриевой основе |
10 мг/л йодида натрия. 25 мг/л бромида калия или натрия. 10 мг/л хлористого натрия |
36-37 °С. 10-12-15 мин |
|
Углекислая водная ванна |
0.8-1.3 г/л углекислого газа |
32-34 или 36-37 °С. 7-12 мин |
|
Углекислая ванна «сухая» |
Поток углекислого газа в ванне 10-20 л/мин |
32-34 или 36—37 °С. 10-15 мин |
|
Жемчужная ванна |
По системе металлических труб с отверстиями в ванну подается воздух под давлением 0.5-1.5 атм |
24-36 °С, 10-12 мин |
Бани
В настоящее время выделяют русскую, римскую, турецкую (арабскую), ирландскую и финскую бани.
Русская баня характеризуется тем, что ее пространство заполняется насыщенным водяным паром, образующим туман, с температурой в пределах 40-45 °C (максимум 50 °C). Парная оборудована лавками, располагающимися на различной высоте, выбор которой зависит от индивидуальной переносимости тепла. Охлаждение осуществляется различными способами: водой, на свежем воздухе, снегом.
Римская баня обогревается сухим горячим воздухом. Его температура в теплом помещении (тепидарии) достигает 40-45 °C, а в лаконикуме (кальдарии) - 60-70 °C. Горячий воздух подводится к полу или через отверстия в стенах. Оба помещения оборудованы деревянными лавками, располагающимися на различной высоте. Охлаждение осуществляется в бассейнах с различной температурой воды: в альвеусе, который по периметру оборудован ступеньками, - около 35 °C, в писцине - около 12 °C.
Турецкая баня имеет помещения с температурой воздуха 50 и 40 °C, а влажность воздуха регулируется согреванием воды в котлах. Охлаждение проводят в специальном помещении путем обливания водой с постепенно снижающейся температурой либо во время пребывания в помещении с комнатной температурой.
Ирландские бани распространились в средневековой Европе благодаря усилиям ирландского врача Бартера. Это баня с низким насыщением водяными парами без образования тумана, с температурой в парной около 50-55 °C. Охлаждение осуществляется с помощью душа или обливания. К настоящему времени эти бани практически исчезли.
Финская баня (сауна) обогревается горячим воздухом с температурой, достигающей 100 °C, и низкой относительной влажностью. Сауна оборудована ступенчатыми лавками на различной высоте, чем достигается перепад температур от 65 до 90 °C. Перед окончанием пребывания в парной для механического раздражения кожу стегают вениками или другими средствами. Охлаждение производится на воздухе или в воде.
Режимы приема жаровоздушных ванн рассмотрены в табл. 3-5.
Таблица 3. Режим первый приема жаровоздушных ванн (общая продолжительность процедуры 1,0-1,5 ч)
|
Периоды приема жаровоздушной процедуры и элементы ее выполнения |
Место выполнения элементов процедуры |
Температура среды и продолжительность процедуры |
|
Период адаптации | ||
|
Теплый гигиенический душ с мылом |
Душевая |
37-28 °С. 2-3 мин |
|
Осушение. 1-е взвешивание |
Комната для отдыха |
22-25 °С. 2-3 мин |
|
Два захода с интервалом 10-15 мин в термокамеру |
1-я полка |
50-60 °С. по 5-6 мин |
|
Отдых и промежуточное охлаждение на воздухе |
Комната отдыха или открытая веранда |
22-25 °С. 15-20 мин |
|
Период основного прогревания | ||
|
1-й заход в термокамеру |
1-я полка |
50-60 *С. 7-10 мин |
|
Охлаждение и отдых на воздухе |
Комната отдыха, в теплое время года — открытая климатоплощадка |
22-23 °С 15-20 мин |
|
2-й заход в термокамеру |
1-я полка |
50-60 °С. 10-15 мин |
|
Промежуточное охлаждение на воздухе |
Комната отдыха, в теплое время — открытая климатоплощадка |
20-22 “С. 10-15 мин |
|
3-й заход в термокамеру |
2-я полка |
Не более 80-80 °С. 5-7 мин |
|
Промежуточное охлаждение с использованием воды и воздуха |
Бассейн |
28-32*С.2-3 мин |
|
Отдых и призм замещающих жидкостей (200-300 мл) |
Комната отдыха |
15-20 мин |
|
4-и заход в термокамеру |
1-я полка |
50-60 °С.3-5 мин |
|
Период пропотевания и окончательного охлаждения | ||
|
Охлаждение в бассейне или под душем |
28-32 °С. 2-3 мин | |
|
Охлаждение и пропотевание на воздухе прием замещающих жидкостей 150—200 мл). 2-е взвешивание |
Комната отдыха |
22-23 °С. 15-20 мин |
Таблица 4. Режим второй приема жаровоздушных ванн (общая продолжительность процедуры 1,5-2,0 ч)
|
Периоды приема жаровоздушной процедуры и элементы ее выполнения |
Место выполнения элементов процедуры |
Температура среды и продолжительность процедуры |
|
Период адаптации | ||
|
Теплый гигиенический душ с мылом |
Душевая |
37-38°С. 3-5 мин |
|
Осушение 1-е взвешивание |
Комната отдыха |
22-23 °С 2-3 мин |
|
1-й заход в термокамеру |
1-я полка |
50-60 °С. 7-15 мим |
|
Отдых и промежуточное охлаждение на воздухе |
Комната отдыха |
22-25°С. 10-15 мин |
|
Период интенсивного прогревания | ||
|
2-й заход в термокамеру |
2-я полка |
60-70 °С. 5-10 мин |
|
Промежуточное охлаждение на воздухе. в бассейне, под душем |
Комната отдыха |
22-23 °С, 10-15 мин 28-30°С. 2-3 мин |
|
3-й заход в термокамеру |
2-я полка |
60-70 °С. 7-10 мим |
|
Промежуточное охлаждение на воздухе. пропотевание |
Комната отдыха |
22-23 °С. 15-20 мин |
|
Массаж, гидромассаж (1.0-1.5 атм) |
Массажная |
5-8 мин |
|
Прием внутрь прохладительных и замещающих жидкостей (200-400 мл) |
Комната отдыха | |
|
4-й заключительный заход в термокамеру с использованием легкого поколачивания березовым или иным веником |
3-я полка |
80-85°С. 7-10 мин |
|
Период заключительного охлаждения | ||
|
Частичный или общий гидромассаж 1.0-1.5 атм). |
Массажная или ванна для |
10 мин |
|
самомассаж |
гидромассажа |
7-10 мин |
|
Охлаждение в бассейне |
14-18 °С. 1-2 мин | |
|
Окатывание под душем |
26-28 °С. 1-2 мин | |
|
Воздушные ванны |
Климатоплошадка |
Не более 5-7 мин |
|
Охлаждение и пропотевшие на воздухе прием напитков (200-300 мп). 2-е взвешивание |
Комната отдыха |
22-25 °С. 20-30 мин |
Таблица 5. Режим третий приема жаровоздушных ванн (общая продолжительность процедуры не менее 2 ч)
|
Периоды приема жаровоздушной процедуры и элементы ее выполнения |
Место выполнения элементов процедуры |
Температура среды и продолжительность процедуры |
|
Период адаптации | ||
|
Теплый гигиенический душ с мылом |
Душевая |
38 °С. 3-5 мин |
|
Осушение 1-е взвешивание |
Комната отдыха |
22-23 °С 1-2 мин |
|
1 -и заход в термокамеру |
1-я полка |
50-60 °С. 7-10 мин |
|
Отдых и охлаждение на воздухе |
Комната отдыха |
22-23 'С 10-15 мин |
|
2-й заход в термокамеру |
1-я полка |
50-80 °С. 7-10 мим |
|
Отдых и охлаждение на воздухе |
Комната отдыха |
22-23 °С. 10-15 мин |
|
Период основного прогрева | ||
|
3-й заход в термокамеру |
2-я полка |
60-70 °С. 7-10 мин |
|
Охлаждение в воде |
Д/ш. бассейн |
38-30 °С 2-3 мин |
|
Отдых на воздухе |
Комната отдыха |
22-23 °С. 10-15 мин |
|
4-й заход в термокамер/ |
2-я полка |
60-70 °С. 7-10 мин |
|
Промежуточное охлаждение на воздухе. интенсивное пропотевшие |
Комната отдыха |
22-23 °С 15-20 мин |
|
5-й заход в термокамеру |
2-я полка |
60-70 °С. 7-10 мин |
|
Промежуточное охлаждение |
Д/ш. басозйн |
20-16 ”С 2-3 иин |
|
Отдых, пропотевание |
Комната отдыха |
22-23 °С. 10-15 мин |
|
6-и заход в термокамер/ (ручное разминание кожи) |
3-я полка |
80-85 °С. 5-7 мин |
|
Промежуточное охлаждение на холодном и морозном воздухе или обтирание снегом |
Открытая климатоплощадка |
До -10 °С. 2-3 мин |
|
Гидромассаж, охлаждение в бассейне (открытом водоеме) |
Не ниже 10 °С. 1-2 мин | |
|
Отдых на воздухе, прием напитков (200-300 мл) |
Комната отдыха |
22-23 °С 16-20 мин |
|
7-й заход о термокамеру |
3-я полка |
85-90 °С. 5-7 иии |
|
Период заключительного охлаждения | ||
|
Охлаждение в воде или на открытом воздухе |
Бассейн Климатоплощадка |
16-18 °С 2-3 мин -10 °С. 2-3 мин |
|
Холодный душ |
Душевая |
Не выше 10°С. 1-2мин |
|
2-е взвешивание, охлаждение на воздухе, отдых, прием напитков 1200-300 мп) |
Комната отдыха |
22-23 °С. 20-30 мин |
При использовании бань необходимо строго соблюдать следующие правила.
- Непосредственно после физической нагрузки использование бань противопоказано.
- Если в сауне парятся в день физических нагрузок, то длительность пребывания составляет 8-10 мин, а для тех, у кого нет такой работы, - 10-12 мин. В случаях когда физические нагрузки планируют спустя сутки и более после сауны, оптимальные сроки пребывания в ней составляют 20-25 мин. Если микроклиматические условия в сауне отличаются от указанных, то соответственно следует изменять сроки пребывания в бане. Новичкам на первых порах достаточно сделать один заход в парильное отделение на 4-6 мин.
- Следует строго придерживаться принципов постепенности и последовательности. Во всех случаях ухудшения самочувствия (ощущение чрезмерного жара, затруднение дыхания, появление чувства слабости, головокружение) необходимо немедленно перейти в раздевалку. Иначе возможен тепловой удар либо другие серьезные неприятности.
- В конце банной процедуры полезно принять контрастный душ. Чередование теплой воды с прохладной освежает, взбадривает. Температура тела, активность сердечно-сосудистой и других систем организма после бани остаются повышенными. Целесообразно избегать резкого охлаждения. Крайне нежелательно сразу после бани принимать холодные напитки, находиться на сквозняке. Если есть возможность, нужно отдохнуть в теплом помещении, полежать, завернувшись в простыню, выпить стакан чаю с лимоном.
- При максимальных сроках пребывания в сауне нужен отдых в течение 45-60 мин, т.е. до восстановления исходного уровня физиологических функций.
- Для компенсации дегидратации на промежуточных этапах пребывания в термокамере и после окончания процедуры обязателен прием минерализованной жидкости (подсоленный томатный сок, слабощелочные минеральные воды, освежающие напитки, фруктовые соки, свежезаваренный некрепкий чай). Количество принятой жидкости ориентировочно должно составлять 50-60% потерянной массы тела (разница между исходным и конечным взвешиванием).
В среднем относительная потеря воды у человека при приеме жаровоздушных ванн составляет 1,8 л.
Данные, касающиеся потери массы тела, изменений ЧСС, частоты дыхания, АД и субъективных ощущений во время процедуры и после нее, следует заносить в процедурную книжку.
Тепловая камера
Тепловая камера «Термика» состоит из двух агрегатов: в одном находится нагревательное устройство, в другом - собственно тепловая камера. Имеется также теплозащитный тент из двух слоев нейлона с поролоновой прокладкой. Температура в тепловой камере может повышаться до 130 °C, однако человек не испытывает затруднений при дыхании, так как его голова находится вне камеры.
Для восстановления после больших физических нагрузок рекомендуют сеансы при температуре 60-75 °C продолжительностью 30, 45, 60 мин. Воздействие тепла полезно сочетать с самомассажем, вибромассажем и т.п.
Таким образом, на сегодняшний день спортивная медицина располагает большим числом разнообразных средств и методов, которые могут оптимизировать процессы постнагрузочного восстановления. Однако их использование требует умелого подбора и сочетания в соответствии с особенностями функционального состояния каждого конкретного спортсмена, его «слабыми звеньями», характером предшествующих и последующих нагрузок, индивидуальными противопоказаниями, а также целым рядом других факторов, которые представлены выше.
Список литературы
- Буровых А.Н. Методика использования различных типов бани в системе спортивной тренировки: Учебно-методическое пособие. - Омск: ОГИФК, 1979. - 66 с.
- Дидур М.Д. Недопинговые фармакологические средства спортивной медицины. - СПб., 2002. - С. 43.
- Дубровский В.И. Реабилитация в спорте. - М.: Физкультура и спорт, 1991. - 208 с.
- Иорданская Ф.А. Мониторинг функциональной подготовленности юных спортсменов - резерва спорта высших достижений (этапы углубленной подготовки и спортивного совершенствования). - М.: Советский спорт, 2011. - 142 с.
- Иорданская Ф.А., Юдинцева М.С. Мониторинг здоровья и функциональная подготовленность высококвалифицированных спортсменов в процессе учебно-тренировочной работы и соревновательной деятельности. - М.: Советский спорт, 2006. - 184 с.
- Макарова Г.А. Фармакологическое обеспечение в системе подготовки спортсменов. - Краснодар, 2001. - 133 с.
- Медицинские средства восстановления спортивной работоспособности / Под ред. Н.Д. Граевской. - М., 1983. - 107 с.
- Платонов В.Н. Общая теория подготовки спортсменов в олимпийском спорте. - Киев: Олимпийская литература, 1997. - 583 с.
- Уэйнберг Р.С., Гоулд Д. Основы психологии спорта и физической культуры. - Киев: Олимпийская литература, 1998. - 335 с.
- Brukner P., Khan K. Clinical Sports Medicine. Chapter 12 (with Mary Kinch and Andrew Lambart). Principles of Rehabilitation. - 3rd ed. - McGraw-Hill Professional, 2008. - P. 174-197.
- Chulvi-Medrano I., LLana-Belloch S., Perez-Soriano P. Water Immersion as a Post-effort Recovery Factor: A Systematic Review // Journal of Physical Education and Sport. - 2009. - N 23(2). - P. 28-40.
Источники
- ↑ Детская спортивная медицина: Руководство для врачей / Под ред. С.Б. Тихвинского, С.В. Хрущева. - М.: Медицина, 1991. - 560 с.
- ↑ Журавлева А.И., Граевская Н.Д. Спортивная медицина и лечебная физкультура. - М.: Медицина, 1993. - 432 с.
- ↑ Макарова Г.А. Спортивная медицина: Учебник. - М.: Советский спорт, 2002. - 478 с.
- ↑ Миронов С.П. Федеральный справочник: Спорт России - становление и развитие спортивной медицины.- С. 599-608.
- ↑ Мотылянская Р.Е., Велитченко В.К., Перминов Л.М. и др. Медицинские аспекты спортивного отбора. -М., 1988. - 86 с.